Практика Хирургия. 1 Заболевания и повреждения органов грудной клетки Плевральные пункции (асс.)
 Скачать 10.28 Mb. Скачать 10.28 Mb.
|
|
VIII. Врожденные и приобретенные пороки сердца 1.Чтение ЭКГ 2.Чтение рентгенограмм 3.Чтение фонокардиограмм Фонокардиограмма представляет собой запись вибраций и звуковых сигналов, издаваемых при деятельности сердца и кровеносных сосудов. Фонокардиограмма позволяет оценивать общее состояние сердца и кровеносных сосудов. Заболевания сердечно-сосудистой системы порождают дополнительные шумы и другие дефекты, которые используются при диагностикезаболеваний. Для записи фонокардиограммы необходимы датчики преобразования в электрические сигналы вибрации и звуковых сигналов: микрофоны, датчики давления,акселерометры. 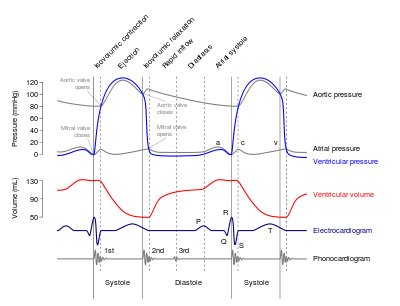 4.УЗИ-исследование полостей сердца (асс.) Ультразвуковые исследования сердца – методы сканирования тканей сердца при помощи высокочастотных волн ультразвука. К УЗ-исследованиями в кардиологии относятся эхокардиография (Эхо-КГ) и ее модификации – стресс Эхо-КГ, чреспищеводная эхокардиография. Эхо-КГ направлена на визуализацию и получение количественных характеристик структур сердца: полостей, стенок, створок клапанов, магистральных сосудов, оболочек сердца. Стресс Эхо-КГ позволяет оценить изменения в работе сердца при физической или фармакологической нагрузке. При чреспищеводной эхокардиографии, с помощью введенного в пищевод УЗ-датчика, обеспечивается непосредственный контакт с примыкающим к эзофагеальной стенке сердцем. В основу УЗИ сердца заложен принцип регистрации УЗ-сигналов, отраженных от структур работающего сердца в режиме настоящего времени. УЗИ сердца позволяет высокоточно исследовать морфологию и механическую деятельность органа, а также диагностировать структурные и функциональные нарушения. С помощью УЗИ сердца определяются размеры сердечных полостей сердца, толщина и характер движения стенок, функционирование клапанов, параметры кровотока и гемодинамики внутри самого сердца. В кардиологии прибегают к проведению трансторакального УЗИ сердца, чреспищеводной ЭхоКГ, стресс-эхокардиографии, внутрисосудистого ультразвука, контрастной эхокардиографии. Выбор варианта УЗИ сердца обусловливается определенными показаниями и назначается после консультации кардиолога. Цена различных видов УЗИ сердца вариабельна. Общие показания к УЗИ сердца К проведению различных видов УЗИ сердца прибегают при наличии анамнестических либо клинических признаков пороков сердца, сердечной недостаточности, ИБС, артериальной гипертонии, перикардита, эндокардита, миокардита, аневризмы аорты,опухолей сердца, кардиомиопатии, выявлении острых повреждений миокарда или рубцовых изменений по ЭКГ. УЗИ сердца показано для уточнения бессимптомных электрокардиографических изменений и аускультативно определяемых сердечных шумов, кардиалгии неизвестного генеза. УЗИ сердца незаменимо для наблюдения кардиохирургических пациентов в постоперационном периоде, динамической оценки функционирования сердца у спортсменов. УЗИ сердца также проводится пациентам с внесердечной патологией: варикозом, ревматизмом, СКВ, склеродермией, острой пневмонией, бронхиальной астмой и мн. др. Перед проведением УЗИ сердца выполняется ЭКГ с заключением специалиста. Трансторакальное УЗИ сердца Преимуществами трансторакального УЗИ сердца являются его неинвазивность, доступность, безопасность, отсутствие возрастных и соматических противопоказаний. Трансторакальное УЗИ сердца выполняется через грудную стенку датчиком, располагаемым в проекции сердца. Изображение структур сердца выводится на монитор УЗ-аппарата, позволяя диагносту оценивать анатомические и функциональные нарушения. Трансторакальное УЗИ сердца включает сканирование в двухмерном, допплеровском и М-режимах. Двухмерное УЗИ сердца воспроизводит изображение органа по короткой или длинной осям в действительном времени. В процессе двухмерной визуализации исследуется величина камер сердца, толщина стенок желудочков, клапанный и подклапанный аппарат, глобальная и локальная сократимость, наличие тромбов в полостях. При УЗИ сердца в М-режиме получают графическое отображение подвижности сердечных стенок и клапанных створок. С помощью допплеровского режима исследуются параметры внутрисердечной гемодинамики. Чпреспищеводное УЗИ сердца Трансэзофагеальное УЗИ сердца осуществляется с помощью миниатюрного датчика, помещенного в пищевод. Близкое анатомическое расположение пищевода и сердца позволяет получать более достоверное изображение и визуализировать недоступные для трансторакальной ЭхоКГ области сердца. Внутрипищеводный датчик, излучающий и принимающий ультразвук, закреплен на конце специального эндоскопического зонда. Достоинствами трансэзофагеального УЗИ сердца являются четкость визуализации, возможность получения двумерных и многомерных изображений, допплеровского сканирования. Чреспищеводное УЗИ сердца незаменимо при диагностике аномалий аорты и предсердий, тромбов в левопредсердном ушке. Трансэзофагеальное УЗИ сердца особенно ценно в тех ситуациях, когда возможности трансторакальной эхокардиографии ограничены (при ожирении, гигантомастии, ХОБЛ, в процессе кардиохирургических операций). Также целесообразно проводить чреспищеводное УЗИ сердца пациентам с механическими клапанами сердца. УЗИ сердца с нагрузочными пробами УЗИ сердца с нагрузочными пробами (стресс-ЭхоКГ) является разновидностью эхокардиографии, помогающей оценить состояние миокарда при функциональной нагрузке: велопробе (ВЭМ), ходьбе (тредмил-тест), транспищеводной электростимуляции, фармакологических пробах. УЗИ сердца с нагрузкой показано для определения скрытой ишемии и направлено на провокацию временного срыва компенсаторных механизмов сердца. В этом случае проводится трансторакальное УЗИ сердца до и непосредственно после окончания нагрузки (стимуляции, введения препарата). При медикаментозном варианте нагрузочного УЗИ сердца используется добутамин, увеличивающий ЧСС и нагрузку на сердечную мышцу. Данный УЗ-тест проводится при невозможности выполнения пробы с физической нагрузкой вследствие выраженной ИБС или поражения сосудов нижних конечностей. Прочие методики УЗИ сердца Внутрисосудистое УЗИ сердца (ВСУЗИ) осуществляется с помощью датчика, вводимого через эндоваскулярный катетер в просвет сосуда. Внутрисосудистое УЗИ сердца используется при необходимости оценки стеноза сердечных артерий, характера атеросклеротических бляшек, структуры артериальной стенки перед планируемыми эндоваскулярными лечебными вмешательствами. Контрастное УЗИ сердца (контрастная ЭхоКГ) проводится в одномерном или двухмерном режиме после введения в кровеносное русло контрастной среды. В ходе контрастного УЗИ сердца выявляются дефекты правых отделов сердца, внутрисердечные или внутрилегочные шунты, исследуются левые камеры сердца и перфузия миокарда. Информативность контрастного УЗИ сердца сравнима с методикой сцинтиграфии миокарда, однако, в отличие от последней, не сопровождается лучевой нагрузкой. Цена контрастного УЗИ сердца высока в связи с высокой стоимостью используемых препаратов (альбунекса, левовиста и др.) Контрастное УЗИ сердца может выполняться в покое или с фармакологической нагрузкой. 3-х и 4-хмерное УЗИ сердца с помощью компьютерного анализа позволяет моделировать объемные изображения клапанов, камер и сосудов сердца, кровотока. 5.Знакомство с рентген-операционной и методами исследования полостей сердца (зондированием, измерением давления и т.д.)
Основными методами исследования сердца и прилегающих к нему крупных сосудов является рентгеноскопия и рентгенография, которые должны производиться минимум в трех проекциях: прямой, правой и левой косых. В ряде случаев необходимо пользоваться еще и боковыми проекциями. Прямая проекция. Больной обращен лицом к экрану или к кассете с пленкой. Левая боковая проекция. Больной обращен к экрану левым боком. Правая (первая) косая проекция. Больной повернут правым плечом под углом 45–50° к экрану. Левая (вторая) косая проекция. Больной повернут левым плечом под углом 45–50° к экрану. В последнее время появилась тенденция заменять косые проекции левой боковой. Эта проекция рекомендуется некоторыми авторами, как оптимальная для определения небольшого увеличения левого предсердия. Учитывая, что задняя стенка сердца огибается пищеводом, а также то, что эта стенка в условиях естественной контрастности, особенно в правой боковой проекции, видна плохо, необходимо помнить, что непременным условием исследования сердца является контрастирование пищевода кашицеобразной бариевой взвесью. Увеличение левого предсердия вызывает искривление (оттеснение кзади) пищевода по дугам различного радиуса. Гипертрофия предсердия приводит к оттеснению пищевода по крутой дуге (радиусом до 6 см), дилатация — по большой пологой (радиусом более 8 см). Если гипертрофия и дилятация выражены примерно одинаково, дуга оттеснения пищевода имеет радиус примерно 7–8 см. Рентгенография сердца и крупных сосудов должна производиться с максимально короткой выдержкой и только обзорная, на пленках 30´40 см в прямой проекции и 24´30 см в косых проекциях. Необходимым условием является контрастирование пищевода. Снимок в прямой проекции нужно производить путем телерентгенографии, т.е. располагать трубку аппарата на 1,5–2 м от пленки. Тогда изображение получается более или менее соответствующим действительному, т.е. увеличенным в меньшей степени, чем при снимке за экраном. Снимки в косых проекциях нужно производить за экраном, предварительно устанавливая проекцию во время просвечивания. Томография применяется как специальный метод для уточнения некоторых деталей (обызвествления клапанов и т.д.). Обычно производят срезы в прямой, правой и левой косых проекциях. Рентгенокимография — способ регистрации пульсаторных движений сердца на пленке. Контуры сердечно-сосудистой тени получаются в виде зубцов, высота которых соответствует глубине пульсаторных сокращений. Зондирование сердца — исследование с помощью специальных рентгеноконтрастных зондов, вводимых в сердце через верхнюю или нижнюю полую вену. При этом измеряется давление в полостях сердца и крупных сосудах, определяется состав крови, взятой непосредственно из полостей, появляется возможность введения через зонд контрастного вещества в исследуемые полости для ангиокардиографии или селективного исследования сосудов малого круга. Ангиокардиография — рентгенография контрастированных полостей сердца и крупных сосудов с помощью сериографа, т.е. аппарата, позволяющего производить снимки через определенные промежутки времени (0,25; 0,5; 1,0 и т. д. секунд). При этом получается информация о размере полостей сердца, путях кровотока, патологических соустьях и т.д. Инвазивные методы исследования сердца Инвазивные методы исследования - зондирование и пункция полостей сердца, ангиокардиография - широко применяются в кардиологии и других отраслях медицины, что обусловлено потребностью установления анатомического и функционального диагноза порока сердца и его последствий. Эти данные необходимы для выбора рациональных методов лечения и оценки их эффективности. В настоящее время диагноз большинства врожденных и приобретённых пороков, опухолей сердца, заболеваний миокарда и магистральных сосудов без подтверждения данными инвазивных методов исследования нельзя считать достоверным. При отсутствии данных этих исследований трудно решать и принципиальные вопросы лечебной тактики. Катетеризация сердца получила развитие и широкое практическое применение в связи с хирургическим лечением врожденных и приобретенных пороков сердца. Она используется для измерения давления в камерах сердца, легочной артерии, для определения величины сброса крови через патологические шунты, минутный объем сердца с целью уточнения характера порока и степени его выраженности, записи внутрисердечных электро- и фонокардиограмм, выполнения контрастных исследований сердца и сосудов. Наиболее часто специальные методы исследования применяют при комбинированных пороках сердца для уточнения степени стеноза и недостаточности, сочетанных пороках для выявления сопутствующей патологии, при пороках аортального клапана для определения степени их выраженности, а также для контроля эффективности медикаментозного и хирургического лечения. Инвазивные методы нецелесообразно применять при малой выраженности пороков и гемодинамических нарушений, отсутствии гипертрофии отделов сердца (по данным ЭКГ) и небольших отклонениях от нормы размеров и конфигурации сердца, по рентгенологическим данным. Риск применения инвазивных методов исследования повышен у больных пороками сердца в стадии выраженной недостаточности дыхания и кровообращения. При положительной йодной пробе и острых интеркуррентных заболеваниях исследования противопоказаны. Для контрастного исследования сосудов, полостей сердца и патологических сообщений между ними применяют 60-76 % растворы верографина или уротраста в количестве 5-40 мл, которые вводят с помощью автоматического шприца со скоростью 25- 30 мл/с. На рентгенограмме получают четкое изображение сердца и сосудов. У детей дошкольного и младшего школьного возраста исследования проводят под обезболиванием, у детей старшего школьного возраста и подростков - под местной анестезией. Инвазивные методы исследования в настоящее время достаточно хорошо освоены, безопасны, высокоинформативны и поэтому применяются довольно часто с диагностической и лечебной целью в связи с необходимостью патофизиологических исследований показателей внутрисердечной, легочной и системной гемодинамики, а также для контроля эффективности лечения. Одновременно с уточнением диагноза порока определяют степень его выраженности и последствия, минутный объем большого и малого круга кровообращения, давление в легочной артерии и в камерах сердца, а также изменение этих показателей после медикаментозного и хирургического лечения. Катетеризацию правых отделов сердца проводят для диагностики пороков правого предсердно-желудочкового клапана, клапана легочной артерии, дифференциальной диагноста приобретенных и врожденных пороков, для определения степени легочной гипертензии. Под местной анестезией из небольшого разреза кожи (1-2 см) обнажают медиальную подкожную вену левой руки в локтевом сгибе или в области плеча, перевязывают ее проксимальнее лигатуры, поперечным разрезом вскрывают просвет и вводят специальный катетер, заполненный изотоническим раствором натрия хлорида с гепарином. Раствор вводят капельно, непрерывно, что предупреждает спазм вены, тромбирование катетера, который под контролем рентгеновского аппарата проводят через безымянную и верхнюю полую вены, правое предсердие и желудочек в легочную артерию до заклинивания в одной из ее ветвей. Записывают кривую давления в легочных капиллярах, берут кровь для определения газового состава. После этого катетер под контролем рентгеновского аппарата извлекают. При этом измеряют давление и берут кровь последовательно из легочной артерии, правого желудочка, правого предсердия и полой вены для определения насыщения ее кислородом. При необходимости проведения контрастного исследования через этот же катетер вводят контрастное вещество в какой-либо отдел легочной артерии или камеру сердца в соответствии с поставленной задачей исследования. Затем катетер извлекают, вену перевязывают, а кожу ушивают 1-2 узловыми швами. Зондирование левого предсердия (транссепталъная пункция левого предсердия по Манфреди и Россу с применением методики Селдингера) проводят для диагностики пороков левого предсердно-желудочкового клапана и заболеваний левого предсердия (тромбоза, опухолей). Под местной анестезией специальной иглой диаметром 1,5-2 мм пунктируют правую бедренную вену. По игле в просвет вены вводят специальный металлический проводник на расстояние 10-15 см. Затем иглу удаляют и по проводнику, как по стержню, проводят в вену катетер, после чего проводник удаляют. Под контролем рентгеновского аппарата катетер устанавливают в правом предсердии в области овальной ямки. После этого в него вставляют специальный длинный с заостренным концом мандрен-иглу, который в исходном положении для пункции межпредсердной перегородки выступает на 1 см из катетера. В направлении кнутри и кзади под углом в 45° (при горизонтальном положении больного на спине) пунктируют межпредсердную перегородку и продвигают катетер, а мандрен оттягивают и извлекают. Положение катетера в левом предсердии контролируется и подтверждается записью кривой давления и степенью насыщения крови кислородом. При необходимости катетер можно провести в полость левого желудочка, измерить в нем давление и градиент давления на левом предсердно-желудочковом клапане, а также выполнить контрастирование левых полостей сердца и аорты. Трансторакальной пункцией левого предсердия по Бьерку в зоне угла правой лопатки широко пользовались в 60-70-е годы. Теперь в связи с часто возникающими осложнениями (пневмоторакс, кровохарканье, отек легких, гемоперикард) этот метод не применяется. Ретроградную катетеризацию аорты и левого желудочка (по Сельдингеру) применяют для диагностики заболеваний и пороков развития аорты, пороков аортального и левого предсердно-желудочкового клапанов, а также с целью дифференциальной диагностики пороков левого предсердно-желудочкового клапана и дефектов перегородок сердца. Для проведения катетера в аорту используется одна из бедренных артерий. Во время исследования больной лежит на спине. Кожу в паховой области обрабатывают антисептиком. В месте предполагаемой пункции проводят анестезию раствором новокаина. Глазным скальпелем в месте проведения иглы и катетера надсекают кожу, под углом 45° пунктируют бедренную артерию. После удаления мандрена из иглы под давлением струей изливается алая кровь, что и подтверждает нахождение иглы в просвете артерии. Через иглу в нее вводят на расстояние 10-15 см специальный мандрен-проводник, иглу удаляют, а место ввода проводника в артерию прижимают пальцем. На проводник нанизывают катетер, который вводят по проводнику через канал, образованный иглой, в просвет бедренной артерии, а затем под контролем рентген аппарата вместе с проводником ретроградно против тока крови в восходящую аорту. Основные опасности и осложнения инвазивных методов исследования. Наиболее частыми и скоропреходящими осложнениями являются нарушения ритма сердца в виде предсердных и желудочковых экстрасистол, тахиаритмии. Блокада ножек пучка Гиса, предсердно-желудочковая блокада, мерцание предсердий и фибрилляция желудочков встречаются редко. При нарушении техники выполнения исследования иногда наблюдаются повреждения стенок сердца и сосудов, гемоперикард, узлообразование зонда в полостях сердца, тромбоз и эмболия легочной артерии, отек легких. При методически правильно выполненном исследовании, постоянном наблюдении за больным во время проведения процедуры можно предупредить и своевременно устранить возникшие осложнения. Данные специальных методов исследования в диагностике и оценке тяжести врожденных пороков сердца и сосудов. Основными методами диагностики врожденных пороков сердца являются аускультация, фонокардиография, электрокардиография, эхокардиография, рентгеноскопия и рентгенография сердца и легочных сосудов. Важными, нередко обязательными методами исследования являются зондирование полостей сердца и сосудов, пункция сердца, ангиокардиография, реография и радиоциркулография. Баллистокардиография, сфигмография, тахоосциллография в диагностике пороков сердца малоинформативны и значение их не следует преувеличивать. Многообразие врожденных пороков сердца складывается из нескольких анатомических вариантов, среди которых можно выделить сужение левого и правого предсердно-желудочковых отверстий и устьев сосудов (стеноз), патологическое сообщение между камерами сердца и сосудами (дефект) и сочетание стеноза с дефектом. В этих случаях наблюдаются характерные патофизиологические нарушения, механизмы компенсации и декомпенсации. С помощью инвазивных методов исследования можно уточнить анатомические особенности порока, выявить патофизиологические нарушения и функциональные резервы, определить место и характер сужения с расчетом градиента давления, размеры камер сердца, диаметр сосудов. Эти данные позволяют установить степень выраженности и тяжести порока сердца, возможность и варианты хирургического лечения, режим поведения и физической активности, если хирургическое лечение не применяется. Зондирование и ангиокардиография необходимы при стенозе устья аорты, легочной артерии, правого и левого предсердно-желудочковых отверстий, при коарктации аорты, пороках группы Фалло, аномалии Эбштейна и других аномалиях, когда решаются вопросы о показаниях к хирургическим методам лечения. При изолированном сужении просвета сосудов тяжесть болезни определяется величиной давления крови в желудочках. При этом давление в легочной артерии или аорте поддерживается на уровне нормальных или субнормальных величин. Так, например, при сужении устья легочной артерии и повышении систолического давления в правом желудочке до 8,0 кПа (60 мм рт. ст.) диагностируется I стадия порока. В этом случае от хирургического лечения можно воздержаться. При II и III стадиях порока и систолическом давлении от 8,0 до 13,3 кПа (от 60 до 100 мм рт. ст.) и более хирургическое лечение абсолютно показано. Ангиокардиография дает возможность определить место сужения - подклапанное, клапанное, надклапанное, анатомические особенности выходного отдела желудочка и выводящего сосуда. Этим самым представляется возможность избрать оптимальный вариант хирургического вмешательства. При систолическом давлении в желудочке свыше 40,0 кПа (300 мм рт. ст.) наблюдается выраженная концентрическая гипертрофия мышцы сердца с уменьшением полости желудочков до 20-30 мл. При этом повышается диастолическое давление в желудочке, снижается минутный объем сердца, развивается синдром малого желудочка. Выраженные дистрофические изменения в гипертрофированном миокарде, дефицит венечного кровотока, низкие функциональные резервы ограничивают физическую активность пациентов и возможности хирургического лечения. При пороках сердца с наличием патологических сообщений между камерами данные зондирования и ангиокардиографии позволяют установить локализацию дефекта перегородки. Место патологического сообщения определяют по выявлению сброса артериальной крови, изменению кислородной емкости крови в камерах, поступлению контрастного вещества из камеры с высоким давлением в камеру с низким давлением. Эти же сведения могут быть получены методом термодилюции и контрастной эхокардиографии. Например, кислородная емкость крови правого предсердия составила 14 об. %, а правого желудочка - 16 об. %, насыщение крови кислородом соответственно - 75 и 85 %. При наличии таких данных можно заключить, что на уровне желудочков имеется сброс крови слева направо через дефект перегородки. Различие кислородной емкости крови в камерах сердца в пределах до 1 об. % считается недостоверным и поэтому при отсутствии других данных поставить диагноз порока сердца нельзя. Абсолютно достоверным для диагноза патологического сообщения между камерами и сосудами может быть проведение рентгеноконтрастного зонда через дефект с последующим анализом положения катетера, крови и давления. На основании данных зондирования и принципа Фика можно рассчитать сопротивление сосудов большого и малого круга, работу левого и правого желудочков, их производительность. При дефектах перегородки, как правило, наблюдается гиперволемия малого круга кровообращения, минутный объем которого может составлять 15-20 л/мин и более. При дефектах перегородки, как и при стенозах, обязательно измеряют давление в камерах сердца и магистральных сосудах, определяют степень легочной гипертензии, которая является частым и характерным осложнением пороков этой группы. Специальные методы исследования в диагностике и оценке приобретенных пороков сердца у детей. Пункция и зондирование сердца, аортокардиография используются для уточнения степени стеноза и недостаточности при комбинированном пороке, дифференциальной диагностике приобретенных и врожденных пороков, изучения патофизиологических изменений внутрисердечной и легочной гемодинамики. Известно, что левый предсердно-желудочковый клапан поражается чаще всего. Одним из ранних гемодинамических признаков порока является повышение давления в левом предсердии. При этом выявляют характерные изменения конфигурации кривой, имеющие дифференциально-диагностическое значение. Кривая давления крови левого предсердия состоит из двух положительных волн и двух отрицательных. По уровню давления в левом предсердии и величине градиента диастолических давлений между левым предсердием и левым желудочком можно судить о степени сужения левого предсердно-желудочкового отверстия. В норме разница давлений составляет 0,1-0,3 кПа (1-2 мм рт. ст.), а при стенозе может достигать 2,7-4,0 кПа (20-30 мм рт. ст.). Однако линейной зависимости между степенью сужения и величиной диастолического градиента давления нет. На этот показатель влияют, помимо уменьшения площади левого предсердно-желудочкового отверстия, сократительная функция миокарда, изменения ритма и минутного объема сердца, наличие сопутствующей стенозу митральной недостаточности. Следует также отметить возможность, по данным зондирования легочной артерии и уровню легочно-капиллярного давления, определения площади левого предсердно-желудочкового отверстия по формуле Горлиных. При сопоставлении величины площади левого предсердно-желудочкового отверстия, рассчитанной по формуле Горлиных, с площадью, измеряемой во время операции, подтверждается высокая информативность и ценность этого метода. Вентрикуло- и ангиография дают важные данные для проведения дифференциальной диагностики пороков и степени их выраженности при решении вопроса о хирургическом лечении. Чаще всего их приходится использовать у детей при дифференциации митральной недостаточности и дефекта межжелудочковой перегородки. Поступление контрастного вещества во время систолы из левого желудочка в левое предсердие свидетельствует о митральной недостаточности. Если контрастное вещество поступает в правый желудочек, то имеется дефект межжелудочковой перегородки. По количеству поступающего контрастного вещества из одной камеры или сосуда в другую камеру, времени задержания его в камере и расширению полостей определяют степень выраженности порока. Специальные методы исследования сердечно-сосудистой системы - зондирование, радиоциркулография широко используются для определения последствий порока и функциональных резервов сердца. У всех детей с митральным стенозом III и IV стадий и у многих детей с митральной недостаточностью наблюдается легочная гипертензия. Нередко систолическое давление в легочной артерии оказывается очень высоким и достигает 13,3-18,7 кПа, или 100-140 мм рт. ст. Во время исследований минутного объема сердца оказалось, что даже при выраженных пороках сердца, но без декомпенсации кровообращения IIБ-III степени, отклонений от нормальных величин нет. Следовательно, на современном этапе только с использованием инвазивных методов (по показаниям) диагностика и лечение врожденных и приобретенных пороков сердца и некоторых других заболеваний сердечно-сосудистой системы могут быть оптимальными. Достаточная техническая оснащенность ведущих лечебных учреждений, безопасность освоенных и апробированных практикой исследований позволяют хирургам применять их в соответствии с разработанными показаниями. Следует отметить, что на основе инвазивных методов исследования возникла и продолжает развиваться рентгеноэндоваскулярная хирургия. Это новое направление в лечении пороков и заболеваний сердца и сосудов. С помощью специальных зондов и устройств, которые вводятся в сосудистое русло, можно улучшать кровообращение органов. Создание или расширение дефекта межпредсердной перегородки, дилатация сужений легочной и почечной артерий и аорты облегчают течение пороков. Введение через зонды специальных микросфер и спиралей позволяет остановить кровотечение, устранить или уменьшить опухоль. Эндоваскулярная хирургия может применяться самостоятельно, а также в комплексе с другими методами лечения больных детей. 6. Пункции перикарда (асс.) Показанием к диагностической пункции является накопле ние жидкости (крови, экссудата) в полости перикарда. Пунк ция перикарда одновременно становится лечебным вмешатель ством, устраняющим тампонаду сердца и воздействующим на воспалительный процесс. |
