методичка гнойная хирургия Никитина. 2 Гнойные заболевания мягких тканей
 Скачать 2.72 Mb. Скачать 2.72 Mb.
|
№2: «Гнойные заболевания мягких тканей»Актуальность темы. Острая гнойная хирургическая инфекция мягких тканей – патология, встречающаяся в повседневной практике хирурга. Она является результатом сложнейшего взаимодействия организма человека с микрофлорой, при котором исход предопределяется тем, что превалирует: защитные силы макроорганизма, либо вид, доза и вирулентность микробов, проникших в него. От умения врача своевременно диагностировать инфекцию, вступить с ней в борьбу, зависит трудоспособность, здоровье, а подчас и жизнь человека. Цель занятия: изучить клинические проявления различных форм острой гнойной неспецифической инфекции мягких тканей, показания и методы проведения основных консервативных и оперативных пособий при них. Студент должен знать: классификацию хирургической инфекции, характеристику различных нозологических форм заболевания, возможные осложнения. Студент должен уметь: обследовать больного, выбрать оптимальную лечебную тактику при острых воспалительных процессах мягких тканей, обработать гнойную рану, промыть и дренировать ее, ассистировать при операциях, заполнять медицинскую документацию. Содержание учебного материала. Наряду с наличием патогенной микрофлоры и сниженных защитных сил организма третьим условием развития воспалительного процесса является нарушение целости кожно-слизистого барьера, представляющее собой входные ворота для проникновения микробов в глублежащие ткани. В развитии гнойного процесса важное значение имеют пути внедрения и распространения возбудителей. Повреждение эпидермиса или эпителия слизистых оболочек, через которые могут внедриться микробы, может быть результатом механической травмы, воздействия химических веществ и других травмирующих факторов. Через дефект эпителия микробы попадают в межклеточные щели, лимфатические сосуды и током лимфы заносятся в глублежащие ткани. Дальнейшее распространение и развитие воспалительного процесса зависит от количества и вирулентности попавших микробов, а также от иммунобиологических сил организма. Большое значение на развитие инфекции оказывают местные анатомо-физиологические условия. Локализация гнойных процессов в коже и подкожной клетчатке. 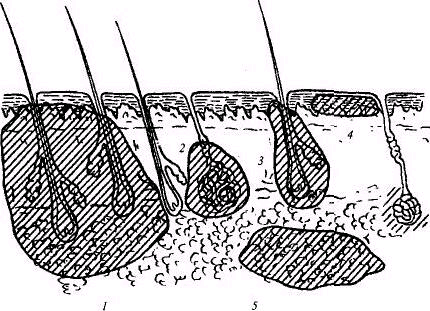 Рис. Локализация гнойных процессов в коже и подкожной клетчатке (схема): / -карбункул; 2 - гидраденит; 3 - фурункул; 4 - рожистое воспаление; 5 - флегмона подкожной клетчатки Фурункул - это острое гнойное воспаление луковицы волосяного фолликула, сальной железы и окружающей их капсулы. При воспалении только отдельно взятой луковицы волосяного фолликула имеет место – фолликулит, примером которого могут служить юношеские угри, сикоз бороды. Множественные фурункулы, располагающиеся на различных участках, имеющие различные сроки развития, рецидивирующее течение, называются фурункулезом. Фурункулез, как правило, развивается при резко сниженной реактивности организма больного и в ряде случаев может быть первым проявлением сахарного диабета, реже другой патологии. Развитие фурункула чаще всего вызывают золотистый, реже белый стафилококки, которые проникают по волосяному каналу в глубь кожи. Этому способствуют травматизация кожи в местах трения одежды, загрязнения кожных покровов, неблагоприятные производственные и другие экзогенные, а также эндогенные предрасполагающие факторы (сахарный диабет, гипо- и авитаминоз, анемия, гипотрофия и др.). На месте внедрения инфекции возникает серозное воспаление, которое быстро переходит в некротическую стадию с формированием очага некроза. Клинически это проявляется возникновением болезненного, гипереми-рованного, конусовидно возвышающегося инфильтрата кожи размером 1,5-2 см, который спустя 2-3 суток увеличивается до 3-4 см и на вершине его к этому времени появляется пузырек с гноем - пустулка. Последняя лопается, покрывается гнойной коркой, после удаления которой виден гнойно-некротический стержень белого цвета. В течение 3-5 дней происходят гнойное расплавление некротических тканей, секвестрация их наружу с образованием гранулирующей раны, которая заживает звездчатым рубцом. Больные в начале заболевания жалуются на зуд, умеренную боль, интенсивность которой нарастает, приобретает пульсирующий характер, а затем уменьшается и полностью проходит по мере отторжения гнойно-некротических тканей и заживления раны. В серозно-инфильтративной стадии фурункула показано консервативное лечение, при успехе которого может наступить обратное развитие воспалительного процесса (абортивное течение заболевания). Для этого назначают антибиотики, как правило, полусинтетические пенициллины в сочетании с сульфаниламидами или другими антисептиками. Местно наряду с обеспечением покоя фурункул целесообразно обрабатывать 70% этиловым спиртом, 3% спиртовым раствором йода, накладывать повязки с антисептиками, гипертоническими растворами, обкалывать очаг воспаления раствором новокаина с антибиотиками (20 мл 0,5% раствора новокаина с антибиотиком под основание очага), применять физиолечение (УВЧ-терапию, электрофорез с антисептиками, УФО и др.). В гнойно-некротической стадии фурункул вскрывают, удаляют гной-но-некротйческий стержень и накладывают повязки с протеолитическими ферментами, гипертоническими растворами, мазями на гидрофильной основе («Левомиколь». «Диоксиколь», «Репареф-1» и др.). Оперативное вмешательство, как правило, выполняется под местной анестезией. При фурункулезе, кроме вышеизложенного лечения, больные нуждаются в выявлении причины снижения резистентности организма и целенаправленной ее коррекции. Большого внимания заслуживает фурункул лица. Фурункул лица, особенно располагающийся над линией, соединяющей уголки рта, а именно: верхнюю губу, носогубную складку, нос, подглазничную область, от которых крово- и лимфоток направлены в сторону мозга, что может вызвать внутричерепные гнойные осложнения, такие как тромбоз кавернозного синуса, менингоэнцефалит, абсцесс мозга и др. Риск этих осложнений возрастает при выдавливании фурункула, что способствует мобилизации гнойно-септических тромбов и миграции их в сторону мозга - Фурункул «носогубного треугольника». В отличие от фурункулов других локализаций, подлежащих, как правило, амбулаторному лечению, больные с фурункулом лица нуждаются в госпитализации в стационар. Им назначают постельный режим, щадящую диету, парентерально антибиотики в максимальных терапевтических дозах, консервативное лечение местного очага воспаления, а для ускорения отторжения некротических масс применяют кератолитические средства (10% салициловая мазь, присыпка из салициловой кислоты) и протеолитические ферменты. В случае абсцедирования гнойно-некротический стержень удаляется под общим обезболиванием с помощью максимально нежных манипуляций Карбункул - это острое гнойное воспаление нескольких рядом лежащих волосяных фолликулов, сальных желез и окружающей их жировой клетчатки с формированием очага воспаления. 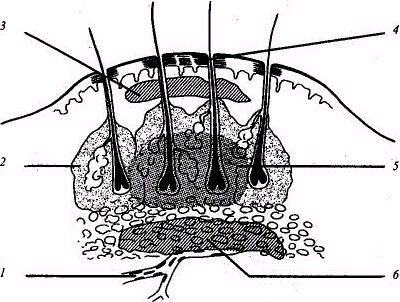 Рис. Схема гнойно-некротического процесса и его распространения при карбункуле. Этиология, предрасполагающие факторы и патофизиологические процессы, происходящие в тканях, примерно такие же, как и при фурункуле, т.е. эти заболевания являются родственными и отличаются в большей степени количественными параметрами. Поскольку в воспалительный процесс может быть вовлечено от 5 до 10 и более волосяных фолликулов с распространением воспаления на жировую клетчатку, возникает больших размеров воспалительный инфильтрат, достигающий в ряде случаев более 10 см в диаметре. По мере про-грессирования гнойно-некротических изменений в тканях формируется гнойный очаг, открывающийся во внешнюю среду множественными отверстиями, через которые отторгаются гнойно-некротические массы. Внешний вид верхушки воспалительного очага напоминает пчелиные соты - сравнение, которое получило широкую известность для характеристики карбункула. После очищения и гранулирования рана заживает грубым звездчатым рубцом. Карбункулы локализуются в местах, подвергающихся большей травматизации, и чаще наблюдаются на затылке, пояснице, ягодичной области, межлопаточном пространстве и лопатках. В отличие от фурункула состояние больных довольно часто бывает средней и тяжелой степени. Отмечаются признаки интоксикации, проявляющейся высокой температурой (до 38-40°), слабостью, плохим сном, анорексией, головной болью, лейкоцитозом с нейтрофильным сдвигом влево и др. Клинически на месте инфильтрата появляются зуд, жжение, быстро нарастающая боль, иногда выраженной интенсивности, особенно в местах прилежания костей, вследствие вовлечения надкостницы. Спустя 3-5 дней кожа на верхушке приобретает багрово-синюшную окраску, а при пальпации инфильтрат резко болезненный, спаянный с подлежащими тканями. Довольно часто наблюдаются лимфангиит и лимфаденит, при вовлечении в процесс вен может развиться тромбофлебит. Больные с карбункулом подлежат госпитализации в стационар. Им показано детоксикационное антибактериальное лечение путем назначения антибиотиков и антисептиков. Характер местного лечения зависит от стадии воспалительного процесса. При серозно-инфильтративной стадии проводится консервативная терапия наподобие той, какая применяется при фурункуле, цель которой - придать воспалительному процессу абортивное течение. При гнойно-некротической стадии под общим обезболиванием производится кресто- и Н-образный разрез карбункула с максимальным иссечением гнойно-некротических тканей, санацией раны антисептиками с вакуумированием или обработкой ее пульсирующей струей антисептических растворов, с тампонированием 10% раствором натрия хлорида, мазями на гидрофильной основе. Весьма эффективным методом лечения в последнее время является использование плазменной струи и расфокусированного излучения. СО2-лазера, что позволяет испарить гнойно-некротические ткани, добиться асептического состояния раны, наложить швы на рану с оставлением дренажа для послеоперационного лечения и оттока раневого экссудата. Небольшие карбункулы, расположенные в местах, где имеется избыток кожи и подкожной клетчатки, обычно в области туловища, допустимо иссекать в пределах здоровых тканей с наложением первичных или первично-отсроченных швов. Лечение в большинстве случаев заканчивается выздоровлением больного. Лишь карбункул головы, особенно лица, чреват серьезными осложнениями и при его лечении используются подходы, применяемые при фурункуле лица. Абсцесс - это ограниченное гнойное воспаление тканей, формирующееся в результате их расплавления с образованием пиогенной капсулы. Абсцесс развивается вследствие попадания в организм стафилококка, кишечной и синегнойной палочками, протеем, стрептококком, бактероидами и другими микроорганизмами и их ассоциациями. Абсцесс может развиться в любом органе и ткани вследствие экзо- или эндогенного попадания инфекции в организм, хотя в клиническое практике абсцессы наиболее часто возникают в подкожно- жировой - клетчатке и мышечной ткани. Развитию абсцесса способствуют открытые повреждения, гематомы, «серомы» инородные тела, инъекций, пункций, блокады, различные гнойные процессы. На месте внедрения инфекции появляются экссудативное воспаление, некроз тканей с последующим гнойным расплавлением и образованием гнойной полости, вокруг которой начинают формироваться грануляционный вал и соединительнотканные коллагеновые волокна, образующие пиогенную капсулу на границе со здоровой тканью. Чем дольше существует абсцесс, тем толще становится пиогенная капсула. Иногда она достигает нескольких сантиметров в толщину и является своеобразным биологическим барьером на пути распространения инфекции. При прогрессировании гнойного процесса пиогенная капсула абсцесса может быть разрушена. Вследствие этого может наступить Генерализация процесса с прорывом гнойника, порой в непредсказуемом направлении. Абсцесс характеризуется симптомами инфекционного токсикоза, выраженного в той или иной степени, с гипертермией, лейкоцитозом и рядом других лабораторных проявлений. Местные симптомы зависят прежде всего от локализации абсцесса. Подкожные и межмышечные абсцессы диагностируются сравнительно легко, так как эта локализация доступна осмотру и пальпации. При осмотре, если это поверхностный абсцесс, отмечаются все местные признаки воспаления, пальпаторно определяется воспалительная инфильтрация тканей, увеличение их в объеме, болезненность, а на фоне инфильтрации при абсцедировании — размягчение в центре (рука как бы проваливается в глубь патологического очага). Кардинальным при абсцессе считается симптом флюктуации, когда толчок над гнойной полостью одной рукой передается и воспринимается в виде контрудара другой. Такая передача ударной волны возможна лишь в жидкой среде, в нашем случае при наличии гноя. 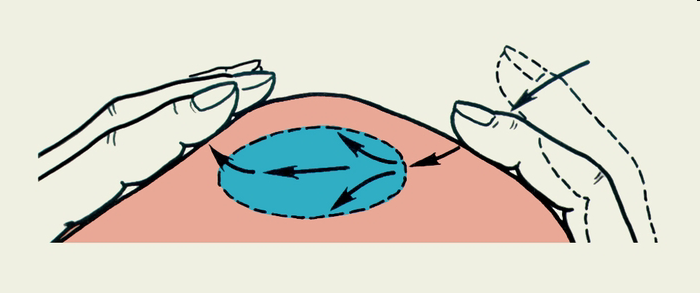 Рис. Схематическое изображение определения симптома флюктуации. При глубоко расположенных абсцессах, а также на ранних стадиях их формирования диагностика не столь очевидна и в этих ситуациях довольно часто прибегают к пункции абсцесса толстой иглой в целях получения гноя или исключения абсцедирования. При абсцессах внутренних органов своевременное распознавание их может быть значительно затруднено и для этого необходимо применение сложных методов исследования, таких как рентгеноскопия и рентгенография с контрастиро-ванием или без него, УЗИ, компьютерная томография, термография и др. В серозно-инфильтративной стадии при отсутствии абсцедирования назначаются антибиотикотерапия, физиолечение, местно компрессы, дез-интоксикация организма. В показанных случаях можно прибегнуть к короткому новокаиновому блоку с антибиотиками. Однако введение раствора новокаина с антибиотиками в воспалительный очаг недопустимо, так как это неизбежно ведет к повышению внутритканевого давления, сдавле-нию мелких сосудов, нарушению питания тканей и их некрозу, т.е. получению обратного эффекта. Основная задача лечения в этой стадии - достичь абортивного течения заболевания, В гнойно-некротической стадии показано оперативное лечение под общим обезболиванием. Полость абсцесса опорожняется от гноя, санируется, при необходимости производится дополнительная контрапертура. Операция завершается адекватным дренированием и рыхлой тампонадой с дегидратирующими растворами или мазями. Для этой же цели весьма перспективно использование расфокусированного излучения СО2-лазе-ра для испарения гнойно-некротических тканей и уничтожения микрофлоры в полости абсцесса. При небольших поверхностных абсцессах и абсцессах внутренних органов и полостей перспективным является новое направление лечения данной патологии с помощью прицельной пункции под ультразвуковым или компьютерным контролем, которое позволяет эвакуировать гной, санировать полость, в случае необходимости катетеризировать одним или несколькими катетерами гнойный очаг и в итоге добиться малыми технико-хирургическими средствами и приемами излечения больного. Во второй фазе гнойной раны - дегидратации и регенерации - целесообразно применение биостимуляторов в виде мазей, метаболитов, гелий-неонового лазера, физиопроцедур, а также использование ранних или поздних вторичных швов. Флегмона - это острое неограниченное гнойное воспаление жировой клетчатки. В отличие от абсцесса при флегмоне отсутствует пиогенная капсула, из-за чего гнойный процесс неуклонно прогрессирует и распространяется по клетчаточным пространствам, не встречая препятствия на своем пути. Этиология, патогенез и причины, способствующие развитию флегмоны, такие же, как и при абсцессе. В зависимости от глубины поражения флегмоны мягких тканей могут быть поверхностными (надфасциальными), глубокими (подфасциальны-ми) и межмышечными. Флегмоны других клетчаточных пространств могут иметь специфические названия. Например, воспаление клетчатки средостения называется медиастинитом, заглоточного пространства - заглоточной флегмоной, вокруг слепой кишки - паратифлитом, вокруг толстой кишки - параколярной флегмоной, забрюшинного пространства - забрю-шинной флегмоной, вокруг прямой кишки - парапроктитом и т.д. На морфологическом уровне флегмона представляет собой вначале экссудативное воспаление, быстро переходящее в гнойно-некротическую стадию с гнойным или гнилостным расплавлением клетчатки. Стремительность распространения и злокачественность течения процесса альтерации жировой клетчатки не позволяют сформироваться ограничивающему барьеру на границе со здоровой тканью в виде пиогенной капсулы. Общее состояние больного флегмоной тяжелое. Доминируют симптомы общей интоксикации с гектической лихорадкой, ознобами, высоким лейкоцитозом с нейтрофильным сдвигом и токсической зернистостью нейтрофилов, органной недостаточностью, выраженной в той или иной степени, явлениями септического шока. Среди местных проявлений флегмоны характерны пульсирующая, нарастающая интенсивная боль, диффузная, без четких границ гиперемия кожи, болезненный инфильтрат, на фоне которого могут быть очаги размягчения, отек и увеличение в объеме конечности или другой зоны поражения. Флегмона довольно часто сопровождается лимфангиитом, регионарным лимфаденитом, тромбофлебитом. Больные флегмоной подлежат стационарному лечению. В первую очередь вследствие тяжелого инфекционного токсикоза необходимо проведение интенсивной инфузионной терапии в качестве предоперационной подготовки и последующего послеоперационного лечения. Операция у этих больных должна выполняться под общим обезболиванием - делают широкие адекватные разрезы на всю глубину поражения тканей, а при межмышечной флегмоне проводят широкую фасциотомию. В ранней стадии флегмоны отделяемое скудное, серозно- или гнойно-геморрагическое, нередко зловонного характера, отсутствуют четкие границы между жизнеспособной тканью и очагом некроза. Операция заканчивается адекватным дренированием и тампонадой, как и при абсцессе. В случае, если флегмона вызвана анаэробной неклостридиальной микрофлорой, наряду с максимальным иссечением некротизированных тканей необходимо обеспечить широкое раскрытие краев раны, частые перевязки и орошение ран кислородо-содержащими антисептиками (3%раствор водорода пероксида, 0,1% калия перманганата), оксибаротерапию. Проведение интенсивной детоксикационной терапии, адекватной антибиотико- и иммунотерапии, позволяет в большинстве случаев добиться положительного исхода заболевания, хотя летальность при флегмоне сохраняется на относительно высоком уровне, несмотря на современные возможности медицинской науки. Гидраденит - это воспаление апокринных потовых желез. Заболевание чаще всего вызывается стафилококком. Развитию гидраденита способствуют загрязнение кожных покровов вследствие несоблюдения гигиенических норм, их травматизация, повышенная потливость, снижение защитных сил организма. Данная патология чаще развивается в подмышечных областях, реже в перианальной зоне. На месте внедрения инфекции через широкое устье апокринной железы возникает очаг серозного воспаления диаметром до 1-1,5 см. При прогрессирующем течении он увеличивается до 2-3 см, сопровождается некрозом железы и окружающей клетчатки с формированием небольшого гнойника, который прорывается наружу. Клинически заболевание проявляется в большинстве своем местными симптомами и характеризуется умеренными болями в подмышечной области, усиливающимися при движении рукой, возникновением болезненного узелка с гиперемией кожи под ним, который через 3-4 дня увеличивается, приобретает синюшно-багровый цвет, появляется флюктуация, свидетельствующая об абсцедировании гидраденита. Особенностью заболевания является то, что процесс редко ограничивается поражением одной железы и имеет рецидивирующее течение. В связи с внешним сходством при наличии нескольких очагов воспаления, выступающих в подмышечной области в виде воспалительных сосков, в просторечии это заболевание часто называют «сучье вымя». В ряде случаев при длительном рецидивирующем течении заболевания могут развиться целлюлит и фиброз подмышечной клетчатки с ограничением функции плечевого сустава. В серозно-инфильтративной стадии проводится консервативное лечение, которое направлено непосредственно на очаг воспаления (антибиоти-котерапия, повязка с антисептиками, физиолечсние и др.) и предупреждение контаминации других потовых желез (удаление волос и протирание кожи 70% этиловым спиртом, хлоргексидином, формалином, УФО). В стадии гнойно-некротического воспаления показана операция, которая выполняется под местным обезболиванием. Она заключается во вскрытии гнойника.  |
