Брюшной тиф (Enteric fever) Этиология
 Скачать 0.88 Mb. Скачать 0.88 Mb.
|
|
Клиника. Инкубационный период — от 2 до 7 дней. Болезнь начинается постепенно. Опорными симптомами типичного парагриппа являются:
Общий анализ крови. Умеренная лейкопения. Осложнения. Пневмония, круп. РЕСПИРАТОРНО-СИНЦИТИАЛЬНАЯ ИНФЕКЦИЯ Этиология. Возбудитель — РНК-содержащий пневмовирус. Эпидемиология. Характеристика источника инфекции. Источник инфекции — чаще больной клинически выраженной или стертой формой, реже — вирусоноситель. Больные выделяют вирус в течение всего заболевания. Характеристика механизма передачи. Механизм передачи — воздушно-капельный. Характеристика восприимчивого организма. Наиболее восприимчивы грудные дети. Сезонность зимне-весенняя. Патогенез. Вирус проникает в эпителий дыхательных путей. Воспалительный процесс начинается со слизистой оболочки носовых ходов, затем распространяется на глотку и эпителий нижних дыхательных путей, где может скапливаться тягучая слизь. Нарушение дренажной функции бронхиального дерева приводит к образованию ателектазов, эмфиземы, присоединению вирусно-бактериальной мелкоочаговой пневмонии. Клиника. Инкубационный период — от 3 до 7 дней. Болезнь начинается остро или постепенно. Опорными симптомами респираторно-синцитиальной инфекции у взрослых являются:
Общий анализ крови. Умеренный лимфомоноцитоз. Осложнения. Пневмония, синусит, отит. РИНОВИРУСНАЯ ИНФЕКЦИЯ Этиология. Возбудитель — РНК-содержащий риновирус. Известно 113 серотипов. Эпидемиология. Характеристика источника инфекции. Источник инфекции — больной, который может выделять вирус в течение всего заболевания до прекращения насморка (1-2 нед.). Возможно заражение от “здорового” вирусоносителя. Характеристика механизма передачи. Механизм передачи — воздушно-капельный. Характеристика восприимчивого организма. Восприимчивость высокая. Человек в течение года может болеть несколько раз, т.к. существует большое количество сероваров вируса. Патогенез. Вирус размножается в слизистой оболочке носа. Воспалительный процесс сопровождается расширением сосудов и отеком оболочки, инфильтрацией ее лимфоидными клетками, десквамацией эпителия и обильной серозной секрецией. Клиника. Инкубационный период — от 1 до 6 дней. Опорными симптомами риновирусной инфекции являются:
Общий анализ крови. Без изменений или незначительный лейкоцитоз. Осложнения. Трахеобронхит, пневмония. АДЕНОВИРУСНАЯ ИНФЕКЦИЯ Этиология. Возбудитель — ДНК-содержащий аденовирус. Известно 40 серотипов, способных вызывать заболевание у людей, которые разделены на 6 подгрупп (А — F). Достаточно устойчивы во внешней среде. Эпидемиология. Характеристика источника инфекции. Источник инфекции — больной, который может выделять вирус в течение 1-2 нед. Характеристика механизма передачи. Механизм передачи — воздушно-капельный. Вирусы также могут размножаться в эпителии кишечника и выделятся с калом, что обуславливает возможность фекально-орального механизма передачи. Характеристика восприимчивого организма. Эпидемические вспышки чаще наблюдаются в детских садах, школах, среди призывников обычно в первые месяцы формирования коллектива. Патогенез. Местом проникновения и размножения вирусов служат эпителиальные клетки верхних дыхательных путей, глаз и кишечника, а также лимфатическая ткань. Воспалительный процесс сопровождается выраженной экссудацией, пропотеванием фибрина и некрозом. Возможно распространение процесса на нижние отделы дыхательных путей с развитием интерстициальной пневмонии. Наблюдается виремия с поражением внутренних органов. Клиника. Инкубационный период — от 4 до 12 дней. Опорными симптомами риновирусной инфекции являются:
Клиническая классификация учитывает преимущественную локализацию процесса. Выделяют следующие формы аденовирусной инфекции:
Общий анализ крови. Вначале умеренный лейкоцитоз, а затем лейкопения. СПЕЦИФИЧЕСКАЯ ДИАГНОСТИКА ОСТРЫХ РЕСПИРАТОРНЫХ ВИРУСНЫХ ИНФЕКЦИЙ Вирусологический метод. На питательные среды (куриные эмбрионы, тканевая культура) высеваются смывы и мазки со слизистой задней стенки глотки, носа, конъюнктивы. Метод очень трудоемок и в практическом здравоохранении используется редко. Иммунофлюоресцентный метод. Мазки и смывы из носоглотки обрабатывают флюоресцентным специфическим иммуноглобулином. Серологическая диагностика. Наиболее широко распространенный, хотя и ретроспективный, метод. В крови больного исследуется нарастание титра специфических антител в парных сыворотках в динамике. Диагностическое значение имеет нарастание титра антител в парных сыворотках в 4 раза и более. Используются РНГА (реакция непрямой гемагглютинации), РСК (реакция связывания комплемента), РТГА (реакция торможения гемагглютинации), РН (реакция нейтрализации) и др. ЛЕЧЕНИЕ ОРЗ Принципы лечения в основном такие же, как при гриппе. В качестве этиотропных средств могут использоваться лейкоцитарный интерферон, а при тяжелом течении — иммуноглобулины. При тяжелом течении респираторно-синцитиальной инфекции у детей показан рибавирин. При аденовирусных кератоконъюнктивитах местно используют 0,05% р-р дезоксирибонуклеазы (по 1-2 капли через 2 часа; 0,2% р-р можно закапывать в носовые ходы), можно использовать мази теброфен или флореналь. МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ Этиология. Возбудитель — Neisseria meningitidis. Выделяют серотипы A, B, C, D, Е, W, X, Y, Z. Серотип А является эпидемическим. Гр (-) диплококк, неподвижен, не образует спор. Культивируется на сывороточных средах. Продуцирует токсические субстанции, которые имеют свойства как экзо- так и эндотоксинов. Малостоек во внешней среде, при кипячении погибает в первые минуты. Эпидемиология. Характеристика источника инфекции. Источник инфекции — только человек (больные менингококковым менингитом или менингококцемией, больные менингококковым назофарингитом, “здоровые” носители). Наиболее опасны в эпидемическом плане больные назофарингитом, они редко госпитализируются, и, тем не менее, интенсивно выделяют возбудителя во внешнюю среду вследствие чихания, кашля, насморка. Характеристика механизма передачи. Механизм передачи — воздушно-капельный. Характеристика восприимчивого организма. Восприимчивость к менингококку невысока. Только у 10-15% инфицированных развивается наиболее легкая форма заболевания— назофарингит. Генерализованные формы регистрируются лишь у 1-3% инфицированных. Чаще болеют дети до 10 лет. После перенесенного заболевания формируется стойкий типоспецифический иммунитет. Характерна зимне-весенняя сезонность (февраль-май). Эпидемические вспышки возникают с интервалом 10-30 лет. Эпидемии вызываются преимущественно серогруппой А, а спорадические заболевания — серогруппами В и С. Патогенез. Ворота инфекции — слизистая оболочка верхних дыхательных путей. У 10-15% инфицированных развивается назофарингит, и лишь у отдельных лиц менингококк преодолевает местные барьеры, проникает в кровь и, гематогенно распространяясь, приводит к поражению различных органов и систем (менингококцемия). При менингите поражаются в основном мягкая и паутинная мозговые оболочки (лептоменингит): изменения более выражены на основании мозга, передней поверхности полушарий и оболочке спинного мозга. Вовлекается в процесс и вещество головного мозга. Токсемия имеет существенное значение. Эндотоксин нарушает микроциркуляцию, вызывает внутрисосудистое свертывание крови, нарушение обмена веществ. Морфологически это проявляется в многочисленных кровоизлияниях (в кожу, слизистые оболочки, надпочечники). Результатом токсикоза может быть отек мозга. Клиника. Инкубационный период от 2 до 10 дней (чаще 4-6 дней). Клиническая классификация:
Менингококковый назофарингит. Наиболее частая форма. Проявляется умеренным и кратковременным (1-3 дня) повышением температуры, слабо выраженными симптомами общей интоксикации и ринофарингитом (заложенность носа, гиперемия, сухость, отечность задней стенки глотки с гиперплазией лимфоидных фолликулов, пораженная слизистая оболочка “сухая”, иногда синюшная). От острых вирусных заболеваний менингококковый назофарингит отличает то, что слизистая оболочка мягкого и твердого неба, а также миндалины не поражены или слабо гиперемированы, а основные изменения локализуются на задней стенке глотки. Менингококцемия. Назофарингиты предшествуют менингококцемии в среднем у 78% больных. Менингококцемия по своей сути является менингококковым сепсисом, который, как и другие септические состояния, проявляется фебрильной лихорадкой и выраженным интоксикационным синдромом с проявлениями полиорганной патологии. Наиболее важным диагностическим симптомом является сыпь. Она появляется через 5-15 часов от начала болезни. В типичных случаях сыпь встречается в виде единичных или множественных полиморфных элементов размером от 1-2 мм до 5 см и более в диаметре и имеет геморрагический характер. Она располагается асимметрично, главным образом на коже бедер и ягодиц, реже — на туловище и лице. Высыпания возникают “толчкообразно”, а поэтому имеют различную окраску — красную, бурую, желтовато-зеленую. В центре элементы сыпи некротизируются. Чаще всего появляются крупные звездчатой формы геморрагические высыпания с плотным инфильтрированным основанием и некрозами в центре. К числу геморрагических проявлений менингококковой инфекции относятся также кровоизлияния в склеры, слизистую оболочку зева, а также носовые маточные и желудочно-кишечные кровотечения. При длительно протекающей менингококцемии (30-40 ч) наблюдаются артриты чаще мелких суставов, иридоциклиты, пневмонии и эндокардиты. Менингококковый менингит и менингоэнцефалит. На фоне острого начала, резкого повышения температуры до фебрильных цифр, выраженного интоксикационного синдрома появляется симптоматика, характерная для менингеального синдрома:
О развитии энцефалита свидетельствует присоединение к вышеописанной симптоматике расстройств сознания, очаговых симптомов (нарушения со стороны отдельных нервов), судорог, патологических рефлексов (Бабинского (разгибание большого пальца стопы, иногда с разведением “веером” остальных пальцев в ответ на штриховое раздражение подошвы), Россолимо (рефлекторное сгибание 2-5 пальцев стопы в результате короткого удара по кончикам названных пальцев пальцами исследующего), Оппенгейма (при проведении с нажимом мякотью большого пальца исследующего по передней поверхности tibia сверху вниз наблюдается рефлекторное разгибание большого пальца стопы), Гордона (разгибание большого пальца стопы в ответ на сжатие массы икроножных мышц. Осложнения. Инфекционно-токсический шок, синдром Уотерхауза-Фридриксена, набухание и отек головного мозга. Диагностика. В крови выраженный нейтрофильный лейкоцитоз, сдвиг формулы влево, ускоренная СОЕ. Для менингококковых менингитов характерны следующие изменения в цереброспинальной жидкости (в скобках указаны нормальные показатели): жидкость вытекает под повышенным давлением (200-250 мм вод. ст. в положении сидя, 100-150 мм вод. ст. в положении лежа или 60 капель в мин.), мутная (прозрачная), белесоватого цвета (бесцветная), цитоз — 1000 и больше в 1 мкл, нейтрофилы составляют 80-100% (2-8 клеток в 1 мкл, все лимфоциты), белок 2-6 г/л и больше (до 0,33 г/л), реакции Панди и Нонне-Апельта +++ (отрицательные), снижение концентрации глюкозы (половина концентрации в крови). Специфическая диагностика. Бактериоскопический метод: толстая капля крови, ликвор (окрашивают по Граму, менингококки имеют вид Гр(-) диплококков, которые расположены внутрилейкоцитарно). Бактериологический метод: материал — мазки из задней стенки носоглотки, кровь, ликвор. Серологический метод: РЭМА (реакция энзиммеченных антител), РИФ (реакция иммунофлюоресценции), РНГА (реакция непрямой гемагглютинации) с парными сыворотками. Л 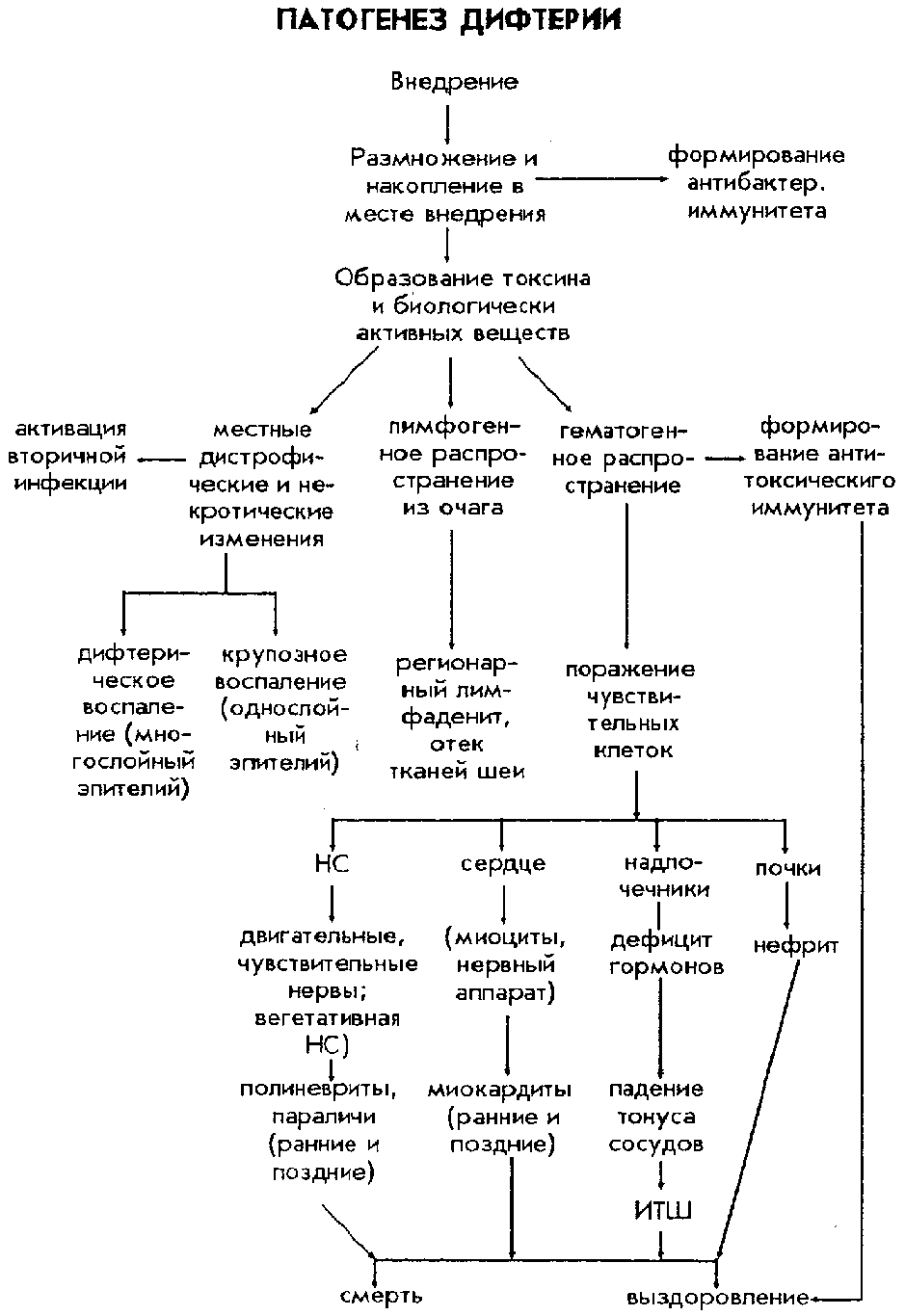 ечение. Этиотропная терапия: При лечении генерализованных форм менингококковой инфекции наиболее часто используют бензилпенициллин в суточной дозе 200000-500000 Ед на кг массы тела. Такая большая доза необходима, т.к. препараты пенициллина плохо проникают через гематоэнцефалический барьер. Антибактериальную терапию прекращают, если число клеток в ликворе уменьшается до 100 и меньше в 1 мкл при условии преобладания лимфоцитов. Худший эффект наблюдается при использовании ампициллина или оксациллина. При инфекционно-токсическом шоке лечение целесообразно начинать с бактериостатического антибиотика левомицетина (хлорамфеникол), который вводится из расчета 50-100 мг/кг массы тела в сутки с интервалом 6-8 часов. В случае, когда этиологическая структура менингита не расшифрована, препаратами выбора являются цефалоспорины 3 поколения (цефотаксим до 12 г/сут через каждые 4 часа или цефтриаксон по 4-6 г/сут через 8-12 часов самостоятельно или в сочетании с пенициллином). Если эти антибиотики недоступны выбор следует остановить на левомицетине (хлорамфениколе). ечение. Этиотропная терапия: При лечении генерализованных форм менингококковой инфекции наиболее часто используют бензилпенициллин в суточной дозе 200000-500000 Ед на кг массы тела. Такая большая доза необходима, т.к. препараты пенициллина плохо проникают через гематоэнцефалический барьер. Антибактериальную терапию прекращают, если число клеток в ликворе уменьшается до 100 и меньше в 1 мкл при условии преобладания лимфоцитов. Худший эффект наблюдается при использовании ампициллина или оксациллина. При инфекционно-токсическом шоке лечение целесообразно начинать с бактериостатического антибиотика левомицетина (хлорамфеникол), который вводится из расчета 50-100 мг/кг массы тела в сутки с интервалом 6-8 часов. В случае, когда этиологическая структура менингита не расшифрована, препаратами выбора являются цефалоспорины 3 поколения (цефотаксим до 12 г/сут через каждые 4 часа или цефтриаксон по 4-6 г/сут через 8-12 часов самостоятельно или в сочетании с пенициллином). Если эти антибиотики недоступны выбор следует остановить на левомицетине (хлорамфениколе).Индивидуальная профилактика. Как правило контактным рекомендуется 2-х дневный прием рифампицина или ципрофлоксацина в обычных терапевтических дозах. По эпидемическим показаниям проводится вакцинация. ДИФТЕРИЯ Этиология. Возбудитель дифтерии относится к роду Corynebacteriae, виду Corynebacterium diphtheriae. Это полиморфная, Гр(+), неподвижная, не образующая спор и капсул, не имеющая жгутиков палочка. Особенностью ее является наличие колбообразных вздутий на концах, что придает ей вид гантели. Эти вздутия содержат зерна волютина. В тонких мазках видно своеобразное расположение бактерий под углом или попарно. Лучше всего растут бактерии на среде Леффлера (свернувшаяся бычья сыворотка) и на теллуритовой среде. Существует 3 стабильных типа (варианта) дифтерийных возбудителей - gravis, intermedius, mitis. Факторы патогенности: экзотоксин, есть штаммы, содержащие и не содержащие токсин (токсигенные и нетоксигенные); К-антиген (липиды поверхностных слоев клеточной стенки бактерий); различные биологически активные вещества (нейраминидаза, гиалуронидаза, некротизирующий фактор и др. — всего более 20). Не исключено, что даже при отсутствии токсинообразования нетоксигенные штаммы могут вызвать в организме те же изменения, что и токсигенные, но обычно менее тяжелые. Возбудители довольно устойчивы: во внешней среде могут сохраняться до 15 дней (осенью - до 5 месяцев), в воде и молоке 1-3 недели. Кипячение уничтожает их через 1 минуту. |
