1. Гострий апендицит_Методичні рекомендації для студентів. Гострий апендицит
 Скачать 1.34 Mb. Скачать 1.34 Mb.
|
|
Обладнання та інструменти Для виконання лапароскопічних операцій та маніпуляцій необхідний ендовідеохірургічний комплекс, що включає в себе наступне: 1. Лапароскоп 10 мм (0° або 30°). Використання лапароскопа з кутовою (30°) оптикою вимагає певної навички, однак, такий прилад значно розширює можливості огляду важкодоступних зон, дозволяє оглянути об'єкт з різних сторін, не змінюючи точки введення інструменту. 2. Відеокамера. 3. Відеомонітор. При лапароскопічних втручаннях використовується монітор з розміром екрану по діагоналі 21 дюйм (54 см) та великою роздільною здатністю. 4. Джерело світла. Оптимальна якість зображення і світлопередачі досягається при використанні освітлювачів з ксеноновими та металогалоїдними лампами. 5. Світловод. Для 10 мм лапароскопу оптимальним є кабель зі світловим діаметром 5 мм. Довжина кабелю має бути не менше 2,2 м. 6. Інсуфлятор. Для оперативної лапароскопії необхідний потужний інсуфлятор зі швидкістю подачі газу не менше 9 л/хв. 7. Електрохірургічний апарат. Для виконання лапароскопічних операцій необхідний електрохірургічний генератор, що працює в моно- і біполярному режимах, з потужністю не менше 200 Вт. 8. Іригатор - аспіратор. Набір інструментів включає в себе: - голка Вереша (Veress) для безпечного накладання пневмоперитонеума; - троакари 5 мм (2 шт.), 10 мм (2 шт.); при використанні зшивачів або діаметрі червоподібного відростка більше 10 мм, один з 10 мм троакарів замінюють на 12 або 15 мм троакар; - перехідний пристрій 5/10, 5/12, 10/12 мм; - дисектор 5 мм з роз'ємом для монополярної коагуляції; - ножиці 5 мм; - атравматичний затискач з кремальєрою 5 мм; - хірургічний затискач з кремальєрою 5 мм; - електрод-гачок для монополярної коагуляції 5 мм; - щипці для біполярної коагуляції 5 мм; - наконечник для іригації і аспірації 5 мм; - кліпаплікатор з середньо-великими кліпсами. Передопераційна підготовка Перед операцією проводиться випорожнення сечового міхура, гігієнічна обробка зони майбутньої операції, виведення шлункового вмісту товстим зондом (за показами). Медикаментозна передопераційна підготовка проводиться за загальними правилами. Підставами для неї є: поширений перитоніт, супутні захворювання в стадіях суб- та декомпенсації, органні та системні дисфункції. Анестезіологічне забезпечення операції Найбільш доцільними видами анестезіологічної допомоги при апендектомії є загальна анестезія: внутрішньовенний наркоз з ШВЛ і використанням ларингеальної маски. Наявність ознак поширеного перитоніту є показанням до застосування ендотрахеального наркозу. Розміщення пацієнта, персоналу та обладнання Пацієнт лежить на спині зі зведеними ногами у положенні Тренделенбурга з нахилом операційного столу в ліву сторону, що дозволяє відвести великий чепець і петлі тонкого кишечнику від правої клубової ямки. Для більш ретельної ревізії черевної порожнини та її санації в процесі операції часто виникає необхідність у зміні положення операційного столу. Операція виконується бригадою у складі трьох осіб: оператора, асистента і операційної сестри. Оператор знаходиться зліва від пацієнта і працює обома руками. Асистент маніпулює відеокамерою і може знаходитися як справа, так і зліва від пацієнта. Операційна сестра з інструментальним столиком розташовується зліва від пацієнта. Ендовідеохірургічний комплекс з монітором розташовують праворуч від пацієнта.  Доступи У верхній або нижній параумбілікальній точці роблять 10-міліметровий дугоподібний розріз шкіри, через який за допомогою голки Вереша створюють карбоксиперитонеум (10-12 мм.рт.ст.) і вводять перший троакар для лапароскопу. У пацієнтів, які раніше перенесли лапаротомію, для введення першого троакара використовують метод Хассона. Детальний огляд термінального відділу клубової і сліпої кишки з червоподібним відростком, органів малого тазу вимагає введення другого 5-міліметрового троакара. Останній вводиться в лівій клубовій області, або по середній лінії на середині відстані між пупком і лобковою кісткою. Після завершення діагностичного етапу лапароскопії та прийняття рішення про виконання лапароскопічної апендектомії встановлюють третій 10 або 12-міліметровий троакар в правій мезогастральній області по середньоключичній лінії на рівні пупка. У тих випадках, коли червоподібний відросток знаходиться у правому бічному каналі або розташований ретроцекально, третій троакар встановлюють в правій підреберній області по середньоключичній лінії. Етапи лапароскопічної апендектомії: 1) тракція червоподібного відростка; 2) перетин брижі; 3) обробка кукси червоподібного відростка; 4) видалення червоподібного відростка; 5) контрольна ревізія, санація, дренування (за показаннями) черевної порожнини; 6) завершення операції. При виконанні лапароскопічної апендектомії ретроградним способом черговість 2 і 3 етапів змінюється. Апендикс захоплюють ендоскопічним затискачем в області дистального кінця або за край брижі і піднімають у напрямку до передньої черевної стінки. 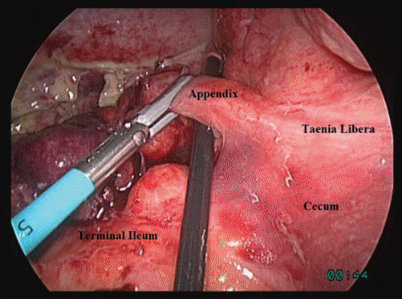 Способи обробки брижі червоподібного відростка: - електрокоагуляція; - лігування; - кліпування; - апаратний спосіб перетину. Залежно від анатомічних особливостей апендикса, ступеня вираженості запальних змін в області його основи, досвіду хірургічної бригади, технічної оснащеності операційної, хірург може використовувати такі способи обробки кукси червоподібного відростка: - лігатурний; - занурювальний; - апаратний. Видалення червоподібного відростка без контакту з тканинами черевної стінки є принципово важливим моментом лапароскопічної апендектомії. Апендикс витягають через будь-який встановлений 10 мм троакар. Відросток захоплюють за проксимальний кінець на ділянці до лігатури і обережно втягують у троакар, при необхідності асистуючим інструментом «заправляють» в гільзу троакара частину брижі, що залишилася на відростку. Якщо діаметр відростка більше 10 мм, 10 мм троакар замінюють на 12, 15 або 20 мм троакар залежно від діаметру апендикса. У випадках, коли видаленню апендикса перешкоджає брижа, що залишилася на відростку, останню зрізають ножицями і витягають окремо. Червоподібний відросток з вираженими деструктивними змінами (з перфорацією, фрагментацією) краще видаляти у фабричному або самостійно виготовленому (з рукавички) контейнері. Контрольна ревізія, санація, дренування черевної порожнини Для промивання черевної порожнини найбільш часто використовують водний розчин фурациліну (0,02%) або водний розчин хлоргексидину (0,01%). Операційний стіл переводять у суворо горизонтальне положення. Санацію черевної порожнини починають з правої клубової ямки, видаляють ексудат, фібринозні накладення, згортки крові, розділяють пухкі зрощення, контролюючи надійність гемостазу брижі і спроможність кукси червоподібного відростка. Потім виконується огляд і, при необхідності, дозоване прицільне промивання «до чистої води» інших відділів черевної порожнини, залучених у запальний процес, починаючи з верхнього поверху. Закінчують санацію черевної порожнини ревізією і промиванням малого тазу, піднімають головний кінець операційного столу і аспірують всю рідину. Дренування черевної порожнини виконується тільки за наявності випоту в черевній порожнині. У разі місцевого перитоніту або периапендикулярного абсцесу встановлюються силіконові трубки в малий таз та праву клубову ділянку або в порожнину абсцесу. При поширених формах перитоніту необхідно дренувати трубчастими дренажами усі відділи черевної порожнини, залучені в запальний процес. У разі сумніву адекватності санації через 24-48 годин доцільно виконати програмовану лапароскопічну санацію черевної порожнини. Операція завершується видаленням троакарів під контролем відеокамери, переконавшись у відсутності кровотечі з проколів передньої черевної стінки. Троакар для лапароскопу видаляють останнім після десуфляціі черевної порожнини. Рани розмірами 10 мм і більше обов'язково зашивають пошарово з захопленням апоневрозу. На рани розмірами 5 мм накладають тільки шкірні шви. Специфічні ускладнення лапароскопічної апендектомії Кровотеча з брижі червоподібного відростка значно ускладнює операцію і є однією з основних причин конверсії. Судину, що кровоточить, необхідно захопити і тимчасово перетиснути ендоскопічним затискачем або дисектором. Потім після видалення аспіратором-іригатором крові і згортків під візуальним контролем судину кліпірують або коагулюють. Неприпустимо коагулювати або кліпірувати судину наосліп, оскільки це може призвести до ще більш важких ускладнень. У випадках профузної кровотечі з великою крововтратою (понад 200 мл) або затруднених анатомічних орієнтирів показаний перехід до відкритої операції. Зісковзування лігатури з кукси апендикса може статися з наступних причин: - вузол неправильно сформований або погано затягнутий; - вузол розв'язався (як правило, при неправильному виборі шовного матеріалу); - залишена коротка кукса червоподібного відростка; - електрокоагуляція кукси відростка після накладення лігатури. У даній ситуації необхідно знову захопити куксу апендикса ендоскопічним затискачем і накласти ендопетлю або кліпсу. Якщо це не вдається, слід прошити куксу безперервним або вузловим швами з подальшою перітонізацією кукси кисетним або вузловими серо-серозними швами. Перетин червоподібного відростка лігатурою відбувається, як правило, при виражених запальних змінах основи апендикса. Дефект у куполі сліпої кишки повинен бути негайно зашитий дворядним швом або зшиваючим апаратом. За відсутності у хірурга мануальних навичок накладення лапароскопічного шва необхідно перейти до відкритої операції. Післяопераційні ускладнення Внутрішньочеревинна кровотеча - рідкісне ускладнення лапароскопічної апендектомії, що виникає у 0,1-1,5% випадків, як правило, в період освоєння методики. Джерелом кровотечі найбільш часто є судини брижі червоподібного відростка, або проколи передньої черевної стінки. Діагностика не представляє складності, особливо за наявності дренажу в черевній порожнині. Якщо показники гемодинаміки суттєво не порушені, допустиме виконання релапароскопії. У випадках профузної кровотечі з критичними показниками гемодинаміки показана екстрена лапаротомія. Під час операції судину, що кровоточить, тимчасово перетискають затискачем, видаляють аспіратором-іригатором кров зі згортками і проводять остаточну зупинку кровотечі одним з описаних вище способів. Якщо джерело кровотечі в ході лапароскопії не знайдено, а кровотеча продовжується, показана лапаротомія. Після остаточної зупинки кровотечі необхідно виконати ретельну санацію черевної порожнини з видаленням усієї крові і згортків. Для видалення згортків зручніше використовувати аспіратор-іригатор діаметром 10 мм. Інтраабдомінальні інфекційні ускладнення (інфільтрати, абсцеси, перитоніт). Причини інтраабдомінальних інфекційних ускладнень: 1) електрохірургічний опік куполу сліпої кишки і брижі червоподібного відростка (переважна більшість випадків); 2) недостатня антибактеріальна обробка кукси червоподібного відростка; 3) неспроможність кукси червоподібного відростка внаслідок невиправданого розширення показань до лігатурного способом обробки кукси або грубих технічних дефектів обробки кукси; 4) неадекватна санація або дренування черевної порожнини. Лікування інфільтратів черевної порожнини при відсутності ознак абсцедування і перитоніту полягає у проведенні інтенсивної антибактеріальної терапії. Через кожні 1-2 доби виконується ультразвукове дослідження з контролем розмірів і структури (ознаки абсцедування) інфільтрату. Лікування абсцесів черевної порожнини проводиться відповідно до принципів гнійної хірургії: розтин порожнини, забір матеріалу для бактеріологічного дослідження, санація, дренування. Залежно від локалізації абсцесу, стану пацієнта, досвіду хірургічної бригади, оснащеності операційної можливе виконання пункції абсцесу під контролем ультразвукового дослідження, релапароскопії, лапаротомії, розкриття через пряму кишку (абсцес Дугласового простору). Перитоніт, що продовжується, є показанням до програмованої санації черевної порожнини з адекватним дренуванням. За відсутності запущених форм перитоніту (наявність єдиного конгломерату, щільні фібринозні зрощення, велика кількість абсцесів, парез кишківника) перевагу слід віддавати лапароскопічній санації черевної порожнини. У разі неспроможності кукси апендикса дефект в куполі сліпої кишки повинен бути ліквідований дворядним швом або зшиваючим апаратом. Ранові інфекційні ускладнення після лапароскопічної апендектомії спостерігаються у 4 рази рідше порівняно з відкритою апендектомією. Інфекційні ускладнення частіше виникають в рані, через яку видалявся препарат, і пов'язані, як правило, з грубими порушеннями техніки видалення препарату. Лікування нагноєнь троакарних ран проводиться відповідно до принципів гнійної хірургії: зняття швів, розтин затіків, забір матеріалу для бактеріологічного дослідження, санація, дренування. Для профілактики цього ускладнення необхідно герметизувати просвіт апендикса лігатурою (а не кліпсою або затискачем) і видаляти апендикс без контакту з тканинами передньої черевної стінки тільки через гільзу троакара або в контейнері з подальшою обробкою рани антисептиками. Післяопераційні грижі – рідкісне ускладнення лапароскопічної апендектомії. Грижа з'являється, як правило, через 1-4 тижні після операції, коли пацієнт повертається до звичайного способу життя. Причини ускладнення - гематоми, нагноєння ран, дефекти хірургічної техніки при ушиванні післяопераційних ран. Ускладнення можна уникнути, якщо суворо дотримуватися правил видалення червоподібного відростка і техніки ушивання ран передньої черевної стінки. Післяопераційний період Загальний аналіз крові призначається на наступний день і на 6 - 8 добу після операції, а також перед випискою, незалежно від тривалості госпіталізації. Шви знімають на 7-8 добу після будь-якого способу апендектомії. SILS-апендектомія. Показання Показання до однопортову апендектомію включають гострий апендицит, рецидивний апендицит та хронічний апендицит. Кожного разу, коли виконується однопортова апендектомія, важливо підтримувати низький поріг для перетворення на стандартний лапароскопічний чи відкритий доступ. Протипоказання Абсолютні протипоказання до однополюсної апендектомії включають ознаки перфорації, вагітності та Американського товариства анестезіологів (АСА) за класифікацією 3 або 4. Відносні протипоказання до однопортову апендектомію включають в себе ретроцекальну локалізацію апендиксу та спайки з попередніх хірургічних втручань. Обладнання Обладнання, що використовується в однопортовій апендектомії, включає в себе наступне: Стандартне лапароскопічне обладнання Один порт, діаметр 11-12 мм Операційний лапароскоп (наприклад, 10-мм ендоскоп з 5-мм робочим каналом) Найсучаснішим методом апендектомії наразі є NOTES-апендектомія та техніка із застосуванням робота Davinci. Ускладнення гострого апендициту До ускладнень гострого апендициту відносяться: аппендикулярний ін-фільтрат, локальні абсцеси у черевній порожнині (міжкишковий, тазовий, піддіафрагмальний, підпечінковий), розлитий гнійний перитоніт і септичний тромбофлебіт брижових вен (пілефлебіт). Терміном "аппендикулярний інфільтрат" прийнято позначати конгломерат пухко спаяних між собою органів і тканин, розташованих навколо запаленого червоподібного відростка. Інфільтрат є наслідком захисної реакції з боку очеревиних утворень, що прагнуть відмежувати запальний процес у черевній порожнині. Основою апендикулярного інфільтрату найчастіше служить флегмонозно змінений червоподібний відросток, однак іноді в центрі конгломерату знаходиться відросток, що піддався деструкції. Результатом апендикулярного інфільтрату може бути або його повне розсмоктування, або абсцедування, що обумовлює своєрідність хірурургічної тактики, яка принципово є консервативно-вичікувальною. Операція протипоказана при спокійному перебігу апендикулярного інфільтрату, коли при динамічному спостереженні встановлена явна тенденція до його розсмоктування. Якщо ж у хворого знову з'являються болі в правій клубовій області, розвивається інтоксикація, зростає лейкоцитоз, а температура приймає гектичного характеру, то слід припустити абсцедування апендикулярного інфільтрату і схилитися в сторону невідкладного оперативного втручання. При розсмоктуванні апендикулярного інфільтрату хворому наполегливо рекомендують повторну госпіталізацію для апендектомії через 4-6 місяців після виписки зі стаціонара. Це необхідно зробити, тому що залишки піддалися деструкції червоподібного відростка служать в подальшому причиною частих рецидивів нападів гострого апендициту. Локальні абсцеси у черевній порожнині найчастіше є причинами аномального розташування апендикса і набагато рідше - внутішньоочеревинних гематом, осумковування інфікованого випоту, неспроможності кукси червоподібного відростка. Найбільш часто зустрічається тазовий абсцес. Це обумовлено анатомічними причинами, тому що в дугласовому просторі, що є найнижчим відділом черевної порожнини, наібільш часто накопичується запальний випіт. Часто причиною абсцесу дугласова простору є безпосередньо сам відросток, що локалізується в малому тазу. Першими ознаками такого абсцесу є тупий біль в нижніх відділах живота і промежини, дизуричні розлади і часті позиви до випорожнень -тенезми. Перераховані скарги зазвичай виникають на 5-7 день після операції на тлі цілком благополучного перебігу післяопераційного періоду. До цього ж часу знову починає підвищуватися температура і зростає лейкоцитоз. Спостерігаються симптоми легкої інтоксикації, виявляється помірний парез кишечнику, хворобливість над лоном без виражених симптомів подразнення очеревини. При огляді per vaginum або per rectum (обов'язково!) виявляють малорухливий болючий інфільтрат в області заднього склепіння піхви або передньої стінки прямої кишки. При подальшому спостереженні вдається помітити розм'якшення інфільтрату, а при його абсцедуванні - визначити флюктуацію. Розтин тазового абсцесу (дугласова простору) у жінок проводять через заднє склепіння піхви, а у чоловіків - через передню стінку прямої кишки. Піддіафрагмальний абсцес зустрічається рідше тазового і безпосередньо причиною його виникнення служить високе розташування червоподібного відростку. Для розкриття піддіафрагмального абсцесу використовують або череззплевральний, або позаплевральний доступ. Міжкишковий абсцес - досить рідкісне ускладнення гострого апендициту. Як і при інших гнійниках в черевній порожнині, для межкишечного абсцесу характерний світлий проміжок в 3-7 днів, який проходить з моменту апендектомії до перших симптомів гнійника: млявість, втрата апетиту, гектична лихоманка, нейтрофільний зсув в крові. У животі пальпується щільне, без чітких контурів пухлиноподібне утворення, аналогічне аппендикулярному інфільтрату, але розташоване дещо медіально правої клубової області. Симптоми подразнення очеревини відсутні, але може бути помірний парез кишечника. У початкових стадіях, коли ще абсцесу, як такого немає, а є лише запальний інфільтрат, допустима консервативно-вичікувальна тактика. При появі виражених ознак гнійної інтоксикації показано розтин абсцесу. Післяопераційне ведення не відрізняється від такого при нагноєнні апендикулярному інфильтраті. Розлитий гнійний перитоніт є основною причиною летальності від гострого апендициту. У виникненні розлитого перитоніту головну роль грає пізнє звернення хворих за допомогою і набагато рідше це ускладнення виникає внаслідок технічних погрішностей під час операціі або при прориві нерозпізнованні апендикулярного абсцесу в черевну порожнину. У хворого спостерігаються класичні ознаки бурхливо протікаючого запалення очеревини: блідість, адинамія, багаторазова блювота, частий пульс, суха мова, різко виражена напруга черевної стінки, позитивні симптоми подразнення очеревини, різка болючість при дослідженні дугласова простору. Дещо інша клініка перитоніту, що розвивається в післяопераційному періоді. Тут немає гострого болю, відповідно до перфорації червоподібного відростка; болі постійні, напруга черевної стінки часто відсутня; навпаки, живіт залишається помірно роздутим за рахунок парезу кишечника і рівномірно болючим у всіх відділах. Проте симптоми подразнення очеревини добре виражені. Температура гектична, в крові - гнійно-токсичні зрушення. Незалежно від того, чи є гнійний перитоніт наслідком перфорації червоподібного відростка або ж розвинувся вдруге після апендектоміі, в будь-якому випадку показана невідкладна операція (лапаротомія, ревізія черевної порожнини). Операцію з приводу розлитого гнійного перитоніту апендикулярного походження завжди необхідно проводити під загальним знеболенням, тому що наркоз створює всі умови для найбільш повної евакуації гною, ретельного туалету черевної порожнини і раціонального його дренування. |
