Хирургия классификация методов обезболивания в хирургической стоматологии
 Скачать 5.6 Mb. Скачать 5.6 Mb.
|
|
Причины: 1. Страх, эмоциональный стресс перед стоматологическим вмешательством. 2. Переутомления, недосыпания, голодания, а также у больных с хроническими соматическими заболеваниями, при употреблении гипотензивных препаратов. 3. Слабая токсическая реакция на введение анестетика. Клиника: Побледнение кожных покровов, похолодание конечностей, расширяются зрачки, дыхание поверхностное, пульс — слабый и редкий, понижается артериальное давление (90/60 мм рт ст), возникает тошнота. Лечение: (неотложная помощь) 1. Остановить введение анестетика, 2. Придать пациенту горизонтальное положение с поднятыми вверх нижними конечностями, расстегнуть тесную одежду 3. Дать доступ свежего воздуха 4. В целях возбуждения дыхательного центра дать вдохнуть пары аммиака, побрызгать лицо холодной водой. После оказания помощи быстрое и полное возобновление сознания подтверждает диагноз "обморок". Профилактика: • Провести премедикацию. • Изможденным пациентам, которые в связи с зубной болью не спали ночью, не принимали пищу, можно рекомендовать перед вмешательством выпить стакан крепкого сладкого чая. 131. Коллапс. Причины, клиника, лечение, профилактика. Коллапс — резкое падение тонуса периферических сосудов, что приводит к острой сердечно-сосудистой недостаточности (угрожающее жизни состояние, характеризующееся падением кровяного давления и ухудшением кровоснабжения жизненно важных органов) Причины: Значительная кровопотеря из-за серьезной травмы или разрыва внутреннего органа. * Также вызвать это острое состояние могут Резкое изменение положение тела пациентом, который долгое время не встает; Лекарственное или пищевое отравление; Нарушение сердечного ритма вследствие тромбоэмболии, миокардита или инфаркта миокарда; Острые болезни органов брюшной полости (панкреатит, перитонит); Анафилактические реакции; Болезни нервной и эндокринной систем (сирингомиелия, опухоли и др.); Инфекции (пневмония, грипп, пищевая токсикоинфекция, менингоэнцефалит, холера) Клиника: Значительное ухудшение общего состояния, сознание сохранено, но затемнено и заторможено. Бледность кожных покровов, резкое снижение артериального и венозного давления (ниже 90/60 мм рт ст), тоны сердца приглушены и аритмичные. Лечение (неотложная помощь): Вызов бригады СМП; Венепункция; 0,1% раствор адреналина гидрохлорида 0,5 - 1 мл; 5% раствор глюкозы 250 мл внутривенно капельно (10— 15 капель за 1 мин) под контролем артериального давления; 60-90 мг преднизолона внутривенно; При потребности проводят ИВЛ. Профилактика: В качестве профилактики коллапса и других осложнений лекарственной терапии (прежде всего, при использовании анестезии в стоматологии), врач подробно беседует с больным, выясняя переносимость тех или иных групп препаратов. 132. Анафилактический шок. Причины, клиника, лечение, профилактика. Анафилактический шок — общая аллергическая реакция немедленного типа. Появляется через несколько минут после инъекции раствора анестетика, иногда возникает сразу после введения аллергена (молниеносная форма). Может развиваться даже от небольших (минимальных) доз препарата. * По течению: - Молниеносная форма - Тяжёлая форма - Средней тяжести - Лёгкая форма. * По клинике: - Кардиогенная - боль за грудиной, приступы стенокардии. - Кишечная - боль в животе, усиленная перистальтика; - Церебральная - резкая головная боль, судороги, обморок; - Астматическая - асфиксия, клиника бронхиальной астмы; - Кожная - пятна гиперемии или папулоподобные высыпания на коже и слизистых оболочках. Клиника: Изменения со стороны нервной системы — угнетение высшей нервной деятельности, исчезновение эмоциональной окраски, маскообразное лицо, слабая реакция на окружающее, резкое нарушение болевой чувствительности. Нарушение дыхания — частое и поверхностное дыхание — постоянный признак шока, нарушается легочная вентиляция, что усугубляет явления гипоксемии. Нарушение гемодинамики — наиболее характерный симптом шока. Наступает снижение артериального давления. Пульс - частый и нитевидный, 140 — 200 в минуту. Классификация шока (Т. А. Покровский) - 1 степень: учащение пульса выше 100 в минуту, АД 100/60—90 /50 мм рт. ст.; - 2 степень: пульс 100 — 120 в минуту, слабого наполнения, Ад—85/50— 40 мм рт. ст.; - 3 степень: общее тяжелое состояние, резкая бледность кожного покрова. Пульс до 160 в минуту, нитевидный. АД —60 /ЗО мм рт. ст.; - 4 степень — тяжелейшее состояние. Систолическое давление 40 мм рт. ст. и ниже. Минимальное артериальное давление не определяется. Лечение (первая врачебная помощь на стоматологическом приеме): обеспечить венозный доступ; вызвать бригаду скорой помощи и одновременно проводить неотложные мероприятия; внутривенно: 0,1% раствор адреналина гидрохлорида – 0,5 -1,0 мл в сочетании с 20,0 мл 5% раствора глюкозы. Если АД не повышается, то через 10 минут инъекцию повторяют. для устранения бронхоспазма: эуфиллин 2,4 % - 10,0 мл, супрастин 2% - 2,0 или тавегил 0,1% - 2,0-4,0, преднизолон – 60 – 120 мг или дексаметазон – 10-12 мг. при необходимости проводят СЛР; больной госпитализируется в отделение интенсивной терапии. Профилактика: Врач должен тщательно собрать у каждого пациента аллергологический анамнез. Во всех сомнительных случаях нужно проводить внутрикожную аллергологическую пробу, которую считают достоверным тестом для выявления возможного аллергена. Если точно установлено, что пациент аллергизован, у него отмечаются аллергические реакции на несколько лекарственных средств или ранее встречались тяжелые аллергические реакции, рекомендуем направить его на консультацию к врачу-аллергологу для подбора соответствующего анестетика. 133. Отек Квинке. Причины, клиника, диагностика, тактика врача. Отек Квинке - заболевание аллергической этиологии, проявляющееся выраженным отеком слизистых оболочек и подкожно-жировой клетчатки, локализуется в областях с большим содержанием подкожной жировой клетчатки (веки, губы, носогубные складки, грудная клетка, половые органы и др.). Стадии отёка Квинке Веки и губы 1 + щёчные и околоушно-жевательные области (до подчелюстных областей) 2 + до середины шеи. Признаки ларингоспазма. 3 + до ключиц и ниже. Признаки бронхоспазма. Острые аллергические реакции Причины: Аллергическая реакция на раствор местного анестетика развивается сравнительно часто, что обусловлено большим количеством факторов обезболивающего раствора: анестетики (новокаин, лидокаин), консерванты (парабены), антиоксиданты (дисульфи натрия) и т.п Как следствие крапивницы Клиника: Отеки век, губ, в области носогубных складок, грудной клетки, половых органов Лечение: Уложить пациента, приподнять головной конец Вызвать СМП в/в доступ, кислород Оценить проходимость дыхательных путей Адреналин 0,5 мл в/в каждые 1-5 минут в/в физ.раствор до 2000 мл Адреналин в/в 1 мл на 500 физ.раствора при сохраняющейся гипотензии После стабилизации АД – преднизолон 30-60 мг Профилактика: Врач должен тщательно собрать у каждого пациента аллергологический анамнез. Во всех сомнительных случаях нужно проводить внутрикожную аллергологическую пробу, которую считают достоверным тестом для выявления возможного аллергена. Если точно установлено, что пациент аллергизован, у него отмечаются аллергические реакции на несколько лекарственных средств или ранее встречались тяжелые аллергические реакции, рекомендуем направить его на консультацию к врачу-аллергологу для подбора соответствующего анестетика. 135. Терминальные состояния. Принципы сердечно-легочной реанимации. Терминальные состояния — патологофункциональные изменения, в основе которых лежат нарастающая гипоксия всех тканей (в первую очередь головного мозга), ацидоз и интоксикация продуктами нарушенного обмена. Клинические проявления: - патологический тип дыхания, - снижение артериального давления вплоть до неопределяемого, - угнетение или полная утрата сознания - бледность и мраморность кожи, - холодный пот - нарушение сердечного ритма. Стадии терминального состояния: Предагония: общее тяжелое состояние, резкая бледность кожного покрова. Пульс до 160 в минуту, нитевидный. АД —60 /ЗО мм рт. ст. Агония: крайне тяжелое состояние. Систолическое давление 40 мм рт. ст. и ниже. Минимальное артериальное давление не определяется. Клиническая смерть. Остановка сердца и дыхания (остановка кровообращения).=3-7 мин примерно. *Признаки клинической смерти: Потеря сознания и полное расслабление человека (нет тонуса мышц, не вызываются рефлексы);  Широкие зрачки, которые не реагируют на свет (если посветить фонариком в глаз живому человеку, зрачок моментально сузится, чего не будет при клинической смерти человека); Широкие зрачки, которые не реагируют на свет (если посветить фонариком в глаз живому человеку, зрачок моментально сузится, чего не будет при клинической смерти человека);Кожные покровы приобретут землистый оттенок (пепельно-серый цвет), или же будут бледными с синюшным оттенком; Отсутствие пульса на сонных артериях. Для этого необходимо прощупать пульс с двух сторон шеи; Прощупывание пульса на сонных артериях. Вначале необходимо найти пальцами щитовидный хрящ (у мужчин кадык), а затем продвинуть пальцы на пару см. в сторону. Остановка дыхания (не будет подниматься грудная клетка, не будет слышан выдох). Принципы СЛР: Сердечно-легочная реанимация (СЛР) - это комплекс неотложных мероприятий, которые выполняются для выведения из клинической смерти (для оживления человека). Этапы СЛР: Необходимо уложить пострадавшего на ровную горизонтальную поверхность; По возможности нужно поднять ноги умирающему (положить их на стул или другой доступный предмет); Это мероприятия, улучшающие кровоснабжение головного мозга 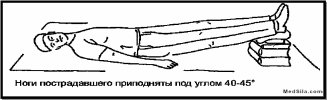 Освободить грудную клетку от одежды, расстегнуть ремень и другие, стягивающие грудной и брюшной отдел, элементы одежды. 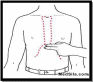 Необходимо определить область, где будет проводиться непрямой массаж сердца. Давить на грудную клетку нужно на 3-5 см. выше мечевидного отростка и строго по средней линии (т.е. на грудину). У мужчин эту область можно определить, проведя горизонтальную линию по соскам. Там где эта линия пересечет грудину и будет нужная точка. Ладонь одной руки необходимо положить на тыл другой руки (создать замок) и выпрямить руки в локтях; Необходимо определить область, где будет проводиться непрямой массаж сердца. Давить на грудную клетку нужно на 3-5 см. выше мечевидного отростка и строго по средней линии (т.е. на грудину). У мужчин эту область можно определить, проведя горизонтальную линию по соскам. Там где эта линия пересечет грудину и будет нужная точка. Ладонь одной руки необходимо положить на тыл другой руки (создать замок) и выпрямить руки в локтях;  Непосредственный массаж сердца. Не сгибая руки в локтях, надавливают на грудину в установленном месте с такой силой, чтобы она прогнулась на 5-6 см. (это довольно хорошо ощущается), после чего дают возможность грудине полностью расправиться (т.е. вернуться в изначальное положение). Давим мы не руками, а всем туловищем. Толчки должны быть ритмичные и достаточно резкие. Причем для эффективного массажа частота нажатий на грудную клетку должна быть не меньше 100 в минуту (стремиться необходимо к 120). Т.е. за секунду вы должны сделать 1.5-2 нажатия. Сразу таких нажатий должно быть 30. Непосредственный массаж сердца. Не сгибая руки в локтях, надавливают на грудину в установленном месте с такой силой, чтобы она прогнулась на 5-6 см. (это довольно хорошо ощущается), после чего дают возможность грудине полностью расправиться (т.е. вернуться в изначальное положение). Давим мы не руками, а всем туловищем. Толчки должны быть ритмичные и достаточно резкие. Причем для эффективного массажа частота нажатий на грудную клетку должна быть не меньше 100 в минуту (стремиться необходимо к 120). Т.е. за секунду вы должны сделать 1.5-2 нажатия. Сразу таких нажатий должно быть 30. После 30 нажатий необходимо перейти к искусственной вентиляции легких (вдуванию воздуха из своего рта в рот или нос пострадавшему). Для этого необходимо: Запрокинуть голову человеку. Одной рукой вы беретесь за лоб, другую кладете под шею и разгибаете голову. Но здесь будьте осторожны. Если у человека имеется перелом шейного отдела позвоночника, вы только усугубите ситуацию). Если вы подозреваете прелом, то запрокидывать голову нельзя. Переходите к следующему этапу; После 30 нажатий необходимо перейти к искусственной вентиляции легких (вдуванию воздуха из своего рта в рот или нос пострадавшему). Для этого необходимо: Запрокинуть голову человеку. Одной рукой вы беретесь за лоб, другую кладете под шею и разгибаете голову. Но здесь будьте осторожны. Если у человека имеется перелом шейного отдела позвоночника, вы только усугубите ситуацию). Если вы подозреваете прелом, то запрокидывать голову нельзя. Переходите к следующему этапу; Выдвинуть нижнюю челюсть вперед (т.е. вверх по отношению к лежащему человеку). Пальцы рук кладутся на углы нижней челюсти и надавливают на них так, чтобы выдвинуть челюсть (нижние зубы должны стать впереди верхних, т.е. выше верхних по отношению к лежащему человеку); Выдвинуть нижнюю челюсть вперед (т.е. вверх по отношению к лежащему человеку). Пальцы рук кладутся на углы нижней челюсти и надавливают на них так, чтобы выдвинуть челюсть (нижние зубы должны стать впереди верхних, т.е. выше верхних по отношению к лежащему человеку);Открыть рот пострадавшему. Если во рту вы обнаружите рвотные массы, или другие инородные предметы, необходимо их оттуда извлечь. Поверните голову на бок и любым куском материи очистите ротовую полость. После этого повторите предыдущие пункты 6 этапа и откройте рот пострадавшему.  После необходимо перейти к непосредственному вдуванию воздуха. Чтобы защитить себя, вдувайте воздух через ткань (платок или салфетку). Чтобы весь ваш воздух попал в дыхательные пути пострадавшего, вы должны плотно прижать свои губы к его рту (откройте свой рот широко, охватите его губы, чтобы его рот, оказался в вашем) и зажать ему нос. Перед этим вдохните воздух в свои легкие, но не очень глубоко. Выдох должен быть резким. Не стоит выдыхать весь свой воздух из легких (выдох должен включать около 80 % вашего воздуха в легких). Таких выдохов необходимо сделать два. После чего опять приступить к массажу сердца. После необходимо перейти к непосредственному вдуванию воздуха. Чтобы защитить себя, вдувайте воздух через ткань (платок или салфетку). Чтобы весь ваш воздух попал в дыхательные пути пострадавшего, вы должны плотно прижать свои губы к его рту (откройте свой рот широко, охватите его губы, чтобы его рот, оказался в вашем) и зажать ему нос. Перед этим вдохните воздух в свои легкие, но не очень глубоко. Выдох должен быть резким. Не стоит выдыхать весь свой воздух из легких (выдох должен включать около 80 % вашего воздуха в легких). Таких выдохов необходимо сделать два. После чего опять приступить к массажу сердца.Таким образом, вы осуществляете циклы сердечно-легочной реанимации, состоящие из 30 нажатий на грудную клетку и 2 вдохов изо рта в рот. (30:2). После 3-5 таких циклов необходимо заново оценить пульс и дыхание пострадавшего. Если вы почувствуете биение сонной артерии, увидите самостоятельные вдохи человека, безусловно, реанимацию стоит прекратить. Если же сердечная деятельность не возобновилась, продолжайте сердечно-легочную реанимацию, пока к вам не прибудет помощь. 136. Медикаментозные средства, применяемые для местной анестезии. Характеристика, показания и противопоказания к применению. Местная анестезия — основной способ обезболивания, проводимый во время амбулаторного стоматологического приема. К местным анестетикам предъявляются такие требования: 1) они должны иметь сильное обезболивающее действие, легко диффундировать в ткани и удерживаться там как можно дольше; 2) иметь малую токсичность и, соответственно, вызывать минимальное количество как общих, так и местных осложнений. Классификация анестетиков: -По химической структуре : 1. Сложные эфиры: анестезин, новокаин 2. Амиды: лидокаин, мепивакаин (скандонест), бупивакаин, артикаин, анестезин. -По длительности действия: 1. Короткого действия - до 30-40 минут (прокаин) 2. Средней продолжительности действия - 45-90 минут (артикаин, лидокаин, мепивакаин) 3. Длительного действия - до 90 минут и более (бупивакаин, ропивакаин) -По способу примирения: 1. Для поверхностной анестезии: бензокаин, лидокаин, тетракаин 2. Для инфильтрацилнной и проводниковой анестезии: артикаин, бупивакаин, лидокаин, мепивакаин, прокаин, ропивакаин 3. Для интралигаментарной, внутрипульпарной, интрасептальной, внутрикостной анестезии: артикаин, лидокаин, мепивакаин. Физико-химические свойства анестетиков •По химической структуре местные анестетики являются слабыми основаниями, используются в виде водорастворимых (гидрофильных) солей соляной кислоты. Эти растворы стабильны при рН от 4,5 до 6,0. •После инъекции водорастворимые соли местных анестетиков хорошо диффундируют в тканевой жидкости (pH её-7,4), но для проявления анестезирующего эффекта в тканях должен произойти гидролиз местного анестетика. При наличии воспаления pH тканей снижается, гидролиз анестетика идёт медленнее, замедляется скорость развития и уменьшается длительность анестезирующего эффекта. В меньшей степени теряет свою активность при воспалении артикаин, так как имеет более высокую концентрацию. - местные анестетики в растворе находятся в виде солей соляной кислоты (рН 4,5-6,5), а при наличии в растворе нестабильного в щелочной среде эпинефрина (адреналина) рН снижается до 3,5-5,0, что обусловливает болезненность при введении этих препаратов - при использовании местноанестезирующих растворов, имеющих низкое значение рН, особенно мепивакаина с вазоконстриктором (рН 3-3,5), в месте инъекции рН тканей уменьшается. При их быстром повторном введении может наблюдаться снижение обезболивающего эффекта препарата, т.е. развитие тахифилаксии - снижают эффективность анестетика приём кофе, алкоголя, анальгетиков - Большинство местных анестетиков обладает сосудорасширяющим действием, увеличивая скорость кровотока и уменьшая концентрацию в месте введения. |
