Травмы пдф. И. Ф. Буш выделил один час в неделю для специальных занятий по обучению студентов наложению бандажей и повязок
 Скачать 1.03 Mb. Скачать 1.03 Mb.
|
|
35. Наружный чрескостный остеосинтез выполняется с помощью дистракционно-компрессионных аппаратов различных конструкций, позволяющих выполнить стабильлную фиксацию, а ряде случаев и репозицию отломов без обнажения зоны перелома Имплантаты для погружного остеосинтеза изготавливают из биологически и химически инертных материалов — специальных сплавов, содержащих никель, кобальт, хром или титан, не вызывающих развития в тнанях организама металлоза (поглощения клетками организма микрочастиц металла). Имплантаты, изготовленные в соответствии с современными технологиями, в ряде случаев не требуют удаления после консолидации перелома, так как полностью биологически и механически совместимы с тканями организма. Абсолютными показаниями к остеосинтезу являются переломы, которые без оперативного пособия не срастаются, например переломы локтевого отростка и надколенники с расхождением отломков; переломы, при которых существует опасность повреждения костным отломком кожи, т.е. превращение закрытого перелома в открытый; переломы, сопровождающиеся интерпозицией мягких тканей между отломками или осложненные повреждением магистрального сосуда или нерва. Противопоказаниями к погружному остеосинтезу являются открытые переломы костей конечностей с большой зоной повреждения или загрязнением мягких тканей, местный или общий инфекционный процесс, общее тяжелое состояние, тяжелые сопутствующие заболевания внутренних органов, выраженный остеопороз, декомпенсированная сосудистая недостаточность конечностей. Наружный чрескостный остеосинтез имеет меньше противопоказаний: алкоголизм, эпилепсия, психические заболевания, декомпенсированная лимфовенозная недостаточность конечностей. К осложнениям остеосинтеза относят поломку фиксатора, его миграцию в мягкие ткани, поверхностное или глубокое нагноение раны, остеомиелит, некроз кожных краев раны. Среди осложнений наружного чрескостного остеосинтеза наблюдаются нагноение мягких тканей в месте проведения спиц или стержней аппарата, вплоть до флегмоны мягких тканей и остеомиелита, переломы спиц, вторичное смещение отломков в аппарате. Профилактика осложнений заключается в соблюдении всех требований методики выполнения остеосинтеза с учетом состояния костной ткани и индивидуальных особенностей строения кости. 36. ВЫВИХИ БЕДРЕННОЙ КОСТИ Причины. Травматические вывихи бедра возникают под действием большой силы (автотравма, падение с высоты) у лиц молодого и среднего возраста. У пожилых и стариков при аналогичной травме чаще наступают переломы шейки бедренной кости. В зависимости от смещения головки бедренной кости относительно вертлужной впадины различают передние и задние вывихи, которые, в свою очередь, подразделяются на верхние и нижние (рис. 91). Признаки. Для каждого вида вывиха характерно определенное положение конечности. При задних вывихах бедро согнуто, приведено и ротировано кнутри. Головка бедренной кости прощупывается кзади от вертлужной впадины, ниже или выше ее. Для передних в^ывихов характерно отведение поврежденной конечности с ротацией ее кнаружи. Это особенно резко выражено при нижних запирательных вывихах, конечность при этом согнута в тазобедренном суставе (рис. 92). Любые активные движения в тазобедренном суставе невозможны, а пассивные ограничены и сопровождаются пружинистым сопротивлением. При легкой ротации конечности удается легко обнаружить смещенную из сустава головку бедренной кости. Относительное укорочение конечности наблюдается при любых вывихах. Смещение большого вертела относительно линии Розера - Нелатона дополняет клиническую картину вывиха. Рентгенограммы тазобедренного сустава в прямой и аксиальной проекциях позволяют не только уточнить вид вывиха, но и распознать возможные сопутствующие повреждения вертлужной впадины и головки бедра. Лечение. Первая помощь - введение анальгетиков, транспортная иммобилизация лестничными шинами, шиной Дите-рихса, госпитализация. Вправление вывиха необходимо проводить обязательно под наркозом с применением препаратов, расслабляющих мускулатуру, чтобы избежать избыточного насилия и возможного при этом повреждения хрящевого покрова головки бедренной кости. Из многочисленных способов вправления вывихов в этом суставе наиболее распространены способы Джанелидзе и Кохера. По способу Джанелидзе вправляют свежие задние вывихи бедра - подвздошный и седалищный, а также передние или запирательные вывихи. Способ Кохера показан при свежих передневерхних или лобковых, а также при всех застарелых вывихах. При с п о с о б е Д ж а н е л и д з е больного укладывают на стол лицом вниз, поврежденная нога при этом свешивается через край стола. Помощник хирурга удерживает больного, прижимая его таз к столу. В таком положении больной должен находиться в течение 1 0 - 1 5 мин, чтобы наступило полное расслабление мышц. Затем хирург сгибает поврежденную ногу в коленном суставе под прямым углом, одной рукой или коленом надавливает на область подколенной ямки вниз по оси бедра, другой рукой захватывает область голеностопного сустава и, пользуясь голенью как рычагом, вращает ее кнутри и кнаружи. Вправление происходит с характерным щелкающим звуком. Движения в поврежденном суставе сразу же становятся свободными (рис. 93). 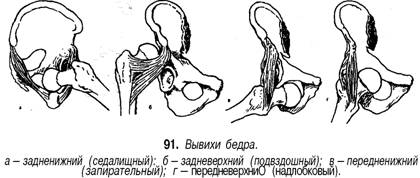 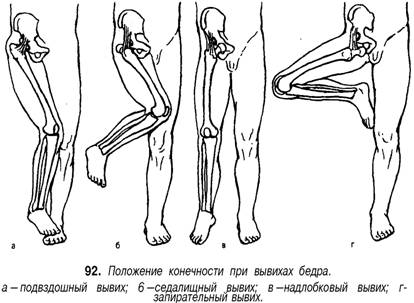 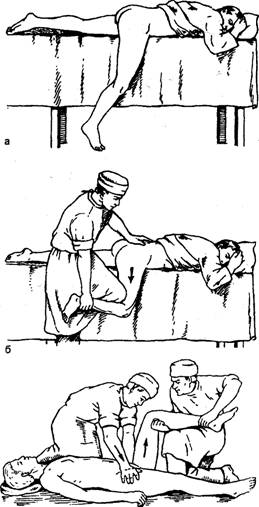 93. Вправление вывиха бедра по И . И . Джанелидзе . а , 6 -этапы . 94. Вправление вывиха бедра по Т . Кохеру . Вправление по способу Кохера производится при положении больного на спине. Помощник хирурга прочно удерживает таз больного, прижимая его к столу. Хирург сгибает поврежденную ногу под прямым углом в коленном и тазобедренном суставах и ротирует ее кнутри. Затем с силой производит тягу вверх по оси бедра с одновременной ротацией конечности кнаружи. Если вправление не произошло, то, продолжая вытяжение по оси бедра, хирург быстро разгибает ногу в коленном и тазобедренном суставах и ротирует ее кнутри (рис. 94). Результат вправления обязательно контролируют рентгенографией. После вправления конечность укладывают на шину Белера и налаживают лейкопластырное вытяжение за бедро и голень с грузом в 2-3 кг, через 3-4 нед разрешают ходьбу с костылями и активную реабилитацию, через 14-16 нед разрешают полную нагрузку на ногу. Трудоспособность восстанавливается через 31/2-4 мес. В застарелых случаях, когда вывих не был своевременно вправлен, показано оперативное лечение. Характер его зависит от давности вывиха и состояния больного. Открытое вправление вывиха - тяжелое, травматичное вмешательство, которое может быть успешным только при вывихах небольшой давности и хорошей технике хирурга. При вывихах давностью более 6 мес показан артродез тазобедренного сустава или эндопротезирован 37. ПЕРЕЛОМЫ КОСТЕЙ ЗАПЯСТЬЯ Причины: падение с опорой на максимально разогнутую кисть, реже -прямая травма (удар, сдавление). Из всех костей запястья чаще повреждается ладьевидная. ПЕРЕЛОМ ЛАДЬЕВИДНОЙ кости является внутрисуставным (рис. 76). Признаки: отек и сглаженность контуров анатомической табакерки, локальная болезненность при пальпации и нагрузке по оси I пальца, ограничение движений в кистевом суставе (особенно разгибания и лучевого отведения). Диагноз уточняют по рентгенограмме «в три четверти» и в тыльно-ладонном направлении с отклонением кисти в локтевую сторону. Целесообразно делать сравнительную рентгенограмму здоровой руки, а также повторное рентгенологическое обследование через 10-14 дней, когда щель перелома выявляется более четко. Лечение. Поскольку условия для сращения отломков ладьевидной кости неблагоприятны (плохое кровообращение, подвижность дистального отломка вместе с костями запястья), необходима продолжительная, в течение 12-16 нед, иммобилизация круговой гипсовой повязкой. Особенностью последней является фиксация I пястной кости и основной фаланги I пальца до межфалангового сустава. Кисть - в положении тыльного сгибания и локтевого отклонения. При несращении перелома ладьевидной кости предпринимают оперативное лечение в специализированном стационаре. Операция заключается в фиксации освеженных отломков ладьевидной кости винтом (рис. 77). Для стимуляции срастания между отломками укладывают губчатую ткань, взятую из метафиза лучевой кости. Срок и характер иммобилизации такие же, как и при консервативном лечении. Реабилитация - 4-6 нед. Трудоспособность восстанавливается через 4-6 мес. Операции на кисти выполняют чаще под проводниковой анестезией (рис. 78). вывихи пястных КОСТЕЙ. Причины: падение на согнутые в кулак пальцы. Признаки: отек и деформация в области пястно-запястных суставов за счет смещения проксимальных концов пястных костей в тыльную или, реже, в ладонную сторону, относительное укорочение кисти, невозможность сжать пальцы в кулак вследствие натяжения сухожилий разгибателей. Больной жалуется на боль и нарушение движений в пястно-запястных сочленениях. Диагноз уточняют рентгенологически. Лечение. Вправление вывиха пястных костей производят под внутрикостным или общим обезболиванием. Вывихи II-V пястных костей вправляют тягой по оси соответствующих пальцев и давлением на выступающие проксимальные концы пястных костей. Для удержания в правильном положении целесообразно их фиксировать спицами, проведенными чре-скожно на срок 2-3 нед. При вправлении вывиха I пястной кости тягу по оси I пальца нужно проводить в положении его отведения. Хирург давит на основание I пястной кости в направлении, обратном ее смещению. Удержать вправленный вывих трудно, поэтому целесообразно фиксировать I и II пястные кости двумя спицами, проведенными чрескожно. вывихи ПАЛЬЦЕВ. Причины: падение на разогнутый палец или удар по прямому пальцу вдоль оси. Чаще страдает I палец. Признаки: укорочение и деформация за счет смещения пальца в тыльную сторону с отведением и сгибанием ногтевой фаланги вследствие натяжения сухожилия длинного сгибателя. Палец с I пястной костью образует угол, открытый в лучевую сторону, в области thenar пальпируется головка I пястной кости (рис. 79). Активные движения отсутствуют. Лечение. Вправление вывиха производят под внутрикостным или местным обезболиванием. Хирург одной рукой переразгибает палец и осуществляет тягу по оси, другой рукой давит на головку I пястной кости в тыльную сторону. Как только появится ощущение скольжения основной фаланги по верхушке головки I пястной кости, палец резко сгибают в пястно-фа-ланговом суставе. В этом положении накладывают гипсовую лонгету. Срок иммобилизации - 2-3 нед. При интерпозиции разорванной капсулы сустава или захлестнувшегося сухожилия длинного сгибателя вправление вывиха может быть достигнуто только оперативным путем. После операции накладывают гипсовую шину на 2-3 нед. Реабилитация - 1-2 нед. Трудоспособность восстанавливается через 1-I1/2 мес. Вывихи II-V пальцев в пястно-фаланговых суставах бывают редко. Лечение их не отличается от лечения вывихов I пальца. 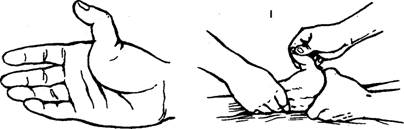 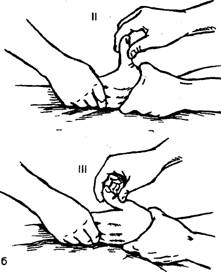  79. Вправление вывиха I пальца . а - до вправления ; 6 - этапы 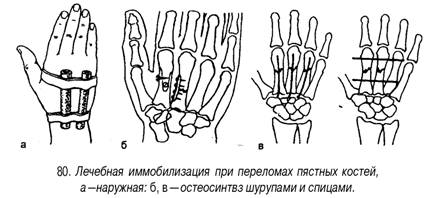 ПЕРЕЛОМЫ пястных, КОСТЕЙ. Причины: непосредственный удар или сдавление. Различают внутрисуставные, околосуставные и диафизарные переломы. Признаки: боль, деформация, нарушение функции, ненормальная подвижность и крепитация. Переломы без смещения и внутрисуставные переломы часто маскируются за счет кровоизлияния и нарастающего отека. В распознавании перелома решающее значение имеет рентгенологическое обследование. Лечение. Кисть фиксируют шиной, пальцы укладывают на ватно-марлевый валик. Лечение проводят амбулаторно. Больные с множественными переломами нуждаются в оперативном лечении. Переломы без смещения отломков лечат иммобилизацией гипсовой лонгетой, наложенной по ладонной поверхности кисти и предплечья в среднем физиологическом положении. Срок иммобилизации - 3-4 нед. При переломах со смещением под местной анестезией производят репозицию посредством тяги по оси за палец и давления на отломки. Для удержания в правильном положении накладывают ладонную гипсовую шину от верхней трети предплечья до кончиков пальцев. Пальцам обязательно придают среднее физиологическое положение, т. е. сгибание в каждом суставе до угла 120°. Это имеет значение для осуществления вытяжения, а также для предупреждения тугоподвижности в суставах. На тыльную поверхность накладывают дополнительную лонгету, которую хорошо моделируют (рис. 80). Результат репозиции проверяют рентгенологически. Сроки иммобилизации при диафизарных переломах - 3-4 нед. При околосуставных переломах срок иммобилизации сокращается до 2 нед. При внутрисуставных переломах эти сроки еще короче (до 10 дней). Реабилитация - 1 - 2 нед. Трудоспособность восстанавливается через 1-11/2 мес. ПЕРЕЛОМЫ БЕННЕТА возникают при действии насилия в направлении продольной оси при согнутом I пальце (рис. 81). Признаки: деформация I пястно-запястного сустава, резкая локальная болезненность, ограничение функции, болезненность при осевой нагрузке. Диагноз подтверждается рентгенографически. Лечение. Под местной анестезией производят репозицию путем вытяжения по продольной оси отведенного I пальца и давления на основание пястной кости. Для этого марлевую ленту помещают на основание I пястной кости и производят тягу за концы ее в локтевом направлении. Иммобилизация осуществляется гипсовой лонгетой, дистальный конец которой разрезают на две части. Лонгету накладывают на тыльно-лу-чевую поверхность предплечья, а двумя частями разрезанного конца охватывают I палец с боков и сплетают их на ладонной стороне основной фаланги. Срок иммобилизации - 6-8 нед. Реабилитация - 2-4 нед. Трудоспособность восстанавливается через 11/2-2 мес. Для удержания отломков их фиксируют спицами или наружным аппаратом. ПЕРЕЛОМЫ ФАЛАНГ ПАЛЬЦЕВ КИСТИ Из фаланг наиболее часто повреждается ногтевая, затем проксимальная и средняя, чаще без смещения отломков. При краевых переломах иммобилизация гипсовой лонгетой продолжается 1-11/2 нед, при переломах ногтевой фаланги ноготь выполняет роль шины. Репозицию отломков производят тягой по оси пальца с одновременным приданием ему функционально выгодного положения. Иммобилизацию осуществляют двумя гипсовыми лонгетами (ладонной и тыльной) от кончика пальца до верхней трети предплечья (рис. 82). Внутрисуставные переломы требуют более коротких сроков (до 2 нед), околосуставные - до 3 нед и диафизарные переломы - до 4-5 нед. Переломы проксимальной фаланги срастаются быстрее, чем переломы средней. Реабилитация -1-3 нед. Трудоспособность восстанавливается через 1-I1/! мес. Оперативное лечение показано при переломах пястных костей и фаланг, имеющих тенденцию к вторичному смещению. Отломки сопоставляют и фиксируют спицами чрескожно (рис. 83). Иммобилизация гипсовой лонгетой по ладонной поверхности - на 2-3 нед. Спицы удаляют через 3-4 нед. При внутрисуставных и околосуставных переломах фаланг со смещением отломков применяют дистракционный аппарат. 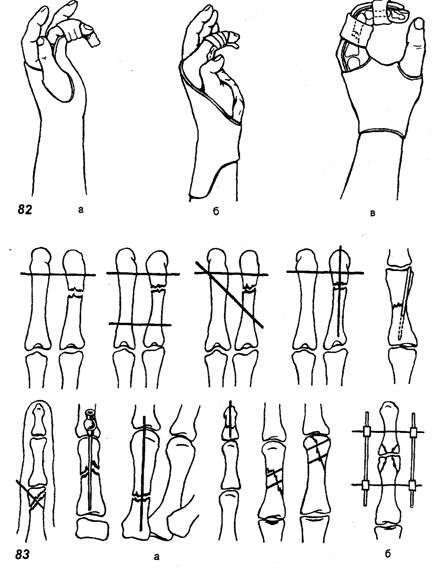 82. Лечебная иммобилизация при переломах фаланг пальцев кисти , а -гипсовая лонгета ; 6 -шина Белера ; в -тыльная моделированная шина . 83. Чрескостная фиксация спицами переломов и переломовывихов фаланг пальцев кисти . а - спицами ( варианты ); 6 - дистракционным наружным аппаратом . 38. Повреждения сухожилий сгибателей и разгибателей пальцев кисти. Диагностика, принципы лечения. ПОВРЕЖДЕНИЯ СУХОЖИЛИЙ СГИБАТЕЛЕЙ ПАЛЬЦЕВ КИСТИ Причины: в основном — резаные раны кисти и пальцев. Признаки: типичная локализация раны и невозможность активного сгибания пальца. Для определения повреждения глубокого сгибателя пальца необходимо фиксировать среднюю фалангу: отсутствие активного сгибания ногтевой фаланги указывает на повреждение сухожилия глубокого сгибателя. В случаях повреждения обоих сгибателей при фиксированной проксимальной фаланге активное сгибание в обоих межфаланговых суставах отсутствует (рис. 87). Исследование указанными способами необходимо проводить осторожно, так как попытка сильного сокращения мышцы может способствовать образованию значительного диастаза между концами поврежденного сухожилия. Лечение. При подозрении на повреждение сухожилий сгибателей больных госпитализируют в специализированное отделение. Концы сухожилий сшивают специальными швами с использованием микрохирургической техники. Первичная повязка должна быть наложена в полусогнутом положении всех пальцев кисти. После операции кисть иммобилизуют на 6 нед. Реабилитация — 2 нед. Трудоспособность восстанавливается через 2 мес. Повреждение сухожилий сгибателей на уровне предплечья нередко сопровождается повреждением нервных стволов (срединного и локтевого нервов). При повреждении сухожилий на уровне ладони и пальцев может иметь место повреждение общепальцевых или собственных нервов. Поэтому исследование чувствительности является обязательным. Операция может быть произведена под внутрикостным или общим обезболиванием, в зависимости от объема вмешательства. Операцию должен проводить хирург, имеющий опыт в хирургии кисти, поэтому в ряде случаев операцию целесообразно отложить, произведя лишь первичную хирургическую обработку раны. Повреждения сухожилий разгибателей Разгибатели находятся на кисти и пальцах под кожей, непосредственно на кости. Из-за этого они могут повреждаться даже при незначительном порезе кожи. Часто сухожилия отрываются от места прикрепления к кости ногтевой и средней фаланг. Это происходит без повреждения кожи, при закрытой травме. После травмы сухожилия нарушается разгибание пальца. Цель лечения – восстановить утраченную функцию. Наиболее частые повреждения. При отрыве сухожилия от ногтевой фаланги последняя перестает полностью разгибаться, и палец приобретает вид молоточка. При отсутствии лечения присоединяется переразгибание средней фаланги, и палец приобретает вид «шеи лебедя». В некото-рых случаях сухожилие отрывается с костным фрагментом. При этом также выпадает разгибание фаланги. Накладывается специальная шина, фиксирующая кончик пальца в разгибании. Мы обычно шинируем при давности травмы до 3 недель в течении 6 недель. Если повреждение произошло больше 3 недель от момента обращения к нам, то – 8 недель. Во время лечения рекомендуем контроль шины и положения пальца в ней. При отрыве сухожилия от средней фаланги развивается деформация Boutonniere (бутоньерочная деформация). При этом происходит сгибание средней и переразгибание ногтевой фаланг (рис.3). Мы шинируем при этом виде травмы палец на срок 6-10 недель. Конкретный срок фиксации определяется многими факторами и устанавливается каждому пациенту индивидуально. Лечение. При открытых повреждениях сухожилий требуется их сшивать. Подкожные разрывы сухожилий, как правило, лечатся консервативно. На палец накладывают специальную шину, которая позволяет максимально сблизить концы поврежденного сухожилия. Фиксирующую шину нужно носить, не снимая весь определенный для каждого уровня повреждения срок. Иначе сухожилие не срастется, и не будет эффективно работать. В зависимости от срока прошедшего с момента травмы мы удлиняем время фиксации пальца. 39. |
