Ибс. ИБС (Окороков). Ишемическая болезнь сердца
 Скачать 0.59 Mb. Скачать 0.59 Mb.
|
|
Факторы, способствующие уменьшению и прекращению боли в области сердца Характерной особенностью стенокардии является уменьшение, и затем полное исчезновение боли в области сердца через 30 с—5 мин после приема нитроглицерина под язык, а также после прекращения нагрузки. Поэтому больные при появлении стенокардии останавливаются и прекращают все другие виды физической деятельности. Причем, чем быстрее больной прекратит нагрузку и примет под язык нитроглицерин, тем короче будет приступ стенокардии, и тем быстрее и легче он купируется. Эмоциональный статус и поведение больного во время приступа стенокардии Во время ангинозного приступа больной обычно замирает, останавливается, занимает вынужденное положение, боится шелохнуться, старается не двигаться, иногда испытывает чувство страха смерти. Некоторые больные могут кричать и плакать во время приступа стенокардии, однако чаще это наблюдается при инфаркте миокарда. Приступ стенокардии может сопровождаться признаками вегетативной дисфункции: учащением дыхания, ощущением выраженной сухости во рту, частыми позывами на мочеиспускание, потливостью, бледностью кожи, иногда расширением зрачков, повышением артериального давления. После приступа стенокардии, особенно если он был значительно выраженным, может некоторое время сохраняться ощущение разбитости, усталости, слабости. Данные физикального исследования больных со стенокардией напряжения При осмотре больногово время приступа стенокардии можно видеть испуганное выражение лица, расширенные зрачки, «испарину» в области лба, несколько учащенное дыхание, бледность кожи. Осмотр больного позволяет также выявить факторы риска атеросклероза и ишемической болезни (избыточная масса тела, особенно абдоминальный тип ожирения; признаки раннего постарения — седина, облысение, несоответствие внешнего вида и возраста; выраженная извитость сосудов в височных областях; ксантелазмы; ксантомы). Ксантелазмы располагаются в области век и представляют собой внутриклеточные отложения липидов в виде желтых пятен. Ксантелазмы обычно сопутствуют высокому уровню в крови триглицеридов и низкому содержанию липопротеинов высокой плотности (анти-атерогенных липопротеинов). Ксантелазмы являются строгим маркером дислипидемии и часто сочетаются с семейным анамнезом ИБС. У многих больных со стенокардией обнаруживается диагональная складка в области мочки уха. При осмотре больных можно выявить признак Левина: если спросить больного о локализации боли, он приложит кулак или несколько пальцев к области грудины. Физикальное исследование сердечно-сосудистой системы Во время приступа стенокардии отмечается учащение пульса и нередко повышается артериальное давление, возможно появление аритмии. Следует учесть, что у многих больных артериальная гипертензия могла иметь место и до появления стенокардии, и дополнительное повышение артериального давления может провоцировать стенокардию. Границы сердца при перкуссии, как правило, существенно не изменены. Может отмечаться смещение левой границы сердца. У большинства больных обнаруживается увеличение зоны сосудистой тупости во II-м межреберье за счет расширения аорты в связи с ее атеросклерозом. При аускультации сердца можно констатировать приглушение тонов сердца, негромкий систолический шум в области верхушки, а также во II-м межреберье справа (в связи с атеросклерозом аорты). Во время приступа стенокардии можно прослушать трехчленный ритм сердца — ритм галопа в области верхушки и акцент II тона на легочной артерии, что является отражением преходящей дисфункции левого желудочка. Этим же объясняется и значительное ослабление I тона. Во время приступа стенокардии можно прослушать также расщепление II тона, что связано с увеличением продолжительности периода сокращения левого желудочка с последующим запаздыванием закрытия аортального клапана. У некоторых больных во время приступа стенокардии выслушивается в области верхушки сердца систолическое «кошачье мурлыканье», что обусловлено транзиторной ишемией миокарда и связанной с ней дисфункцией папиллярных мышц. Длительно сохраняющееся «кошачье мурлыканье» может быть обусловлено инфарктом миокарда. У некоторых больных стенокардией может прослушиваться систолический щелчок, что связано с пролапсом митрального клапана. Для диагностики ишемии миокарда, в том числе стенокардии напряжения, используют следуюшие методики: регистрация ЭКГ во время приступа; регистрация ЭКГ в покое; нагрузочные ЭКГ-тесты (ВЭМ) холтеровское ЭКГ-мониторирование; магнитно-резонансная томография; коронарная артериография. 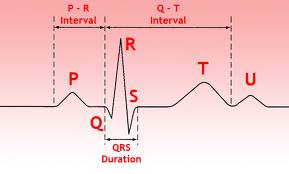 ЭКГ во время приступа стенокардии Не всегда удается записать ЭКГ во время стенокардии, потому что приступ боли продолжается недолго, больной прекращает нагрузку, останавливается, принимает нитроглицерин. Изменения ЭКГ во время приступа стенокардии обусловлены ишемией и повреждением миокарда. Приступ стенокардии сопровождается кратковременным, преходящим снижением кровоснабжения отдельных участков миокарда и, следовательно, временной их гипоксией и нарушением метаболизма. Вследствие этих нарушений изменяются биоэлектрические процессы в миокарде и, прежде всего, реполяризация миокарда, что приводит к изменению полярности, амплитуды и формы зубца Т. Более выраженные и продолжительные (но обратимые) ишемические изменения приводят к дистрофии миокарда и обозначаются как ишемические повреждения, что отражается на ЭКГ в виде смещения сегмента SТ выше или ниже изолинии - «высокий коронарный зубец Т», «отрицательный коронарный зубец Т», сглаженные или двухфазные зубцы. Изменения зубца Т зависят от локализации участка ишемии. Во время приступа стенокардии может наблюдаться ишемическое повреждение миокарда в виде смещения интервала SТ по отношению к изолинии. ЭКГ в покое и в межприступном периоде ЭКГ в покое у больных стабильной стенокардией напряжения остается неизмененной у 50% больных. В межприступном периоде (т.е. при отсутствии болей в области сердца) ЭКГ может оставаться нормальной, однако все-таки довольно часто наблюдаются характерные изменения сегмента ST и зубца Т. ЭКГ-пробы с физической нагрузкой Применяются для выявления скрытой коронарной недостаточности, оценки резервов коронарного кровотока, для дифф диагностики ИБС. Нагрузочные тесты провоцируют ишемию. Показания к проведению проб с физической нагрузкой Боли в области сердца неясного генеза, особенно у лиц, имеющих факторы риска ИБС (цель пробы — диагностика ИБС). Неспецифические, не убедительные для ИБС изменения ЭКГ в покое при отсутствии болевого синдрома в области сердца или при наличии болей атипичного характера (цель пробы — диагностика ИБС). Оценка функционального класса стенокардии напряжения. Оценка степени риска у больных с диагностированной ИБС. Определение функциональных возможностей и состояния коронарного резерва у больных с различными заболеваниями сердца. Оценка трудоспособности больных ИБС. Оценка эффективности лечения больных ИБС. Оценка прогноза и возможностей коронарного кровотока у больных после перенесенного инфаркта миокарда. Противопоказания к проведению нагрузочных тестов Абсолютные противопоказания к проведению проб с физической нагрузкой: острый период инфаркта миокарда (в течение первых 5 дней); тяжелая степень недостаточности кровообращения (более II А стадии по классификации Стражеско-Василенко); быстро прогрессирующая или нестабильная стенокардия; артериальная гипертензия II, III стадии; аневризмы сосудов; выраженный аортальный стеноз; острый тромбофлебит; выраженные нарушения сердечного ритма (тахикардия свыше 100 мин, политопные и частые экстрасистолы); тяжелая дыхательная недостаточность; острые инфекционные заболевания; тромбоэмболия легочной артерии; тяжелые или острые заболевания несердечного генеза; ортопедические, неврологические расстройства, заболевания сосудов ног, заболевания суставов с ограничением функции; острый перикардит, эндокардит. Относительные противопоказания к проведению нагрузочных проб: частые суправентрикулярные и желудочковые экстрасистолы, мерцательная аритмия; указания в анамнезе на синкопальные состояния и тяжелые нарушения сердечного ритма; эндокринные заболевания (сахарный диабет, диффузный токсический зоб, гипотиреоз, надпочечниковая недостаточность); значительное увеличение сердца; значительные изменения ЭКГ в покое; выраженные физические недостатки. Критерии положительной велоэргометрической пробы, свидетельствующие о наличии ИБС Развитие во время ВЭМ типичного приступа стенокардии. Снижение интервала ST по «ишемическому» типу (главным образом, горизонтальная или косонисходящая депрессия сегмента ST на 1 мм или более; медленное косо-восходящее смещение интервала ST с расположением ишемической точки i ниже изолинии на 1 мм или более). Подъем интервала ST над изолинией более чем на 1 мм. Возникновение различных выраженных желудочковых аритмий при умеренной нагрузке (менее 70% от максимальной ЧСС). Появление приступа удушья. Падение артериального давления на 25-30% от исходного уровня. Наиболее достоверным признаком преходящей ишемии миокарда является горизонтальная или косонисходящая депрессия сегмента ST па 1 мм и более. Вероятность диагноза ИБС достигает 90%, если во время нагрузки депрессия интервала ST ишемического типа достигает 2 мм и более, особенно, если сопровождается типичным приступом стенокардии. Проба с физической нагрузкой позволяет не только диагностировать стенокардию, оценить эффективность проводимого лечения, но и выявить больных, у которых имеются наиболее тяжелые поражения коронарных артерий и наиболее тяжелый прогноз заболевания. Тредмил-тест – бегущая дорожка, удобная форма нагрузочного теста для выявления ИБС. Чреспищеводная электокардиостимуляция (ЧПЭС) - достоинством является то, что не происходит значительного повышения АД. Холтеровское ЭКГ-мониторирование Холтеровское ЭКГ-мониторирование — это длительная регистрация ЭКГ в условиях свободной (повседневной, привычной) для обследуемого активности с последующим анализом полученной записи на специальных устройствах-дешифраторах. Чаще всего запись ЭКГ ведется в течение суток, но возможна регистрация в течение более продолжительного срока. Показаниями для холтеровского ЭКГ-мониторирования являются: диагностика безболевой формы ИБС; оценка степени тяжести ИБС; диагностика вазоспастической стенокардии; диагностика и уточнение характера нарушений ритма сердца. Во время суточного холтеровского мониторирования обследуемый ведет дневник суточной активности, в котором отмечает время сна, режим питания, вид и время физической активности, возникающие в течение суток симптомы (боли в области сердца, перебои, головокружение, обморочные состояния и другое) и время их возникновения. Критерием ишемии миокардапри холтеровском мониторировании является правило «1 х 1 х 1», т.е. депрессия сегмента ST ишемического типа на 1 мм и более, сохранение этой депрессии сегмента ST не менее 1 мин, длительность времени между отдельными эпизодами ишемии не менее 1 мин. Противопоказаний к холтеровскому ЭКГ-мониторированию нет. Позитронно-эмиссионная и магнитно-резонансная томография Позитронно-эмиссионная и магнитно-резонансная томография позволяют оценить состояние коронарного кровотока в различных отделах сердца и состояние общей и местной сократительной функции миокарда левого желудочка. Магнитно-резонансная томография позволяет также получить изображение атеросклеротической бляшки в коронарной артерии. Коронарная ангиография Селективная коронароангиография — контрастное ангиографическое исследование коронарных артерий после введения в них контрастного вещества (отдельно — в левую и отдельно — в правую) с помощью специальных катетеров (в устье коронарной артерии). Катетеры можно вводить через плечевую или бедренную артерию. Коронарная ангиография является сравнительно безопасным методом исследования (риск смертности невелик), но инвазивным и дорогостоящим. Решение о проведении коронарографии должно быть тщательно аргументировано и принято тогда, когда ее результаты могут повлиять на тактику лечения больного, прежде всего при необходимости аорто-коронарного шунтирования, коронарной ангиопластики. Последовательность применения инструментальных методов исследования в диагностике стенокардии Обычно инструментальное исследование при стенокардии начинается с регистрации ЭКГ в покое, но, как указывалось ранее, это исследование обычно малоинформативно. Поэтому, как правило, для подтверждения диагноза ИБС проводятся пробы с физической нагрузкой (на велоэргометре или тредмиле). У больных с IV функциональным классом стенокардии обследование лучше начинать с амбулаторного холтеровского мониторирования. Это связано с тем, что такие больные имеют очень низкую толерантность к физической нагрузке, у них приступы стенокардии возникают при небольших физических усилиях и даже в покое. Они не в состоянии пройти велоэр-гометрический тест. Если больной не может довести уровень физической нагрузки до диагностических критериев, можно использовать ЧПЭС или фармакологические нагрузочные пробы, в том числе фармакологическую стресс-эхокардиографию. При недостаточной информативности ЭКГ-методов можно применить технически более сложные и дорогие методики радиоизотопной сцинтиграфии миокарда. При очень низкой толерантности к физическим нагрузкам и неэффективности медикаментозной терапии, нетрудоспособности пациента из-за частых приступов стенокардии больному производится селективная коронарография для принятия решения о хирургическом лечении. Остальные показания к коронарографии изложены выше. Диагностика стабильной стенокардии напряжения В диагностике стабильной стенокардии напряжения необходимо тщательно анализировать данные анамнеза, причем особое внимание следует уделить боли в области сердца, оценить данные инструментальных исследований, которые позволяют выявить признаки ишемии. Определенную диагностическую ценность в качестве факторов, повышающих вероятность наличия стенокардии напряжения, имеет выявление симптомов атеросклероза и факторов риска развития ИБС. Учитывая огромную важность анамнестических данных и анализа болевого синдрома в постановке диагноза стенокардии напряжения, целесообразно стандартизировать вопросы врача и ответы больного. Для этого можно воспользоваться вопросником Роуза, который следует предложить заполнить больному. Диагностические критерии стабильной стенокардии напряжения. Соответствие боли в области сердца следующим критериям: характер боли — приступообразная, сжимающая, давящая локализация — загрудинная или по левому краю грудины четкая связь с физической или психоэмоциональной нагрузкой и быстрое прекращение боли (в течение 3-5 мин после прекращения нагрузки) длительность боли не дольше 15-20 мин быстрый (в течение 3-5 мин) и полный купирующий эффект нитроглицерина стереотипность боли Ишемический тип изменений ЭКГ (но! в покое ЭКГ в норме у 50% больных) Положительные (подтверждающие ишемию миокарда) результаты холтеровского ЭКГ-мониторирования, ВЭМ, стресс-ЭхоКГ, Нормальное содержание в крови кардиоспецифических ферментов (ЛДГ-1, КФК-МВ, АсАТ) и тропонина Выявление с помощью коронарографии стенозирующих поражений коронарных артерий. Дифференциальная диагностика стабильной стенокардии напряжения Как указывалось выше, в диагностических критериях стенокардии, одним из важнейших аспектов диагностики этого заболевания является тщательная оценка болей в области сердца. Однако существует большое количество причин и заболеваний, которые могут вызывать появление болей в области сердца и грудной клетки, и которые нужно дифференцировать со стенокардией и другими формами ишемической болезни. Причины, вызывающие боли в области сердца и грудной клетке, можно подразделить на следующие группы: I. Заболевания сердечно-сосудистой системы. Ишемическая болезнь сердца (включены формы, являющиеся причиной боли в области сердца — различные формы стенокардии, инфаркт миокарда). Воспалительные заболевания (миокардиты, перикардиты, эндокардиты, аортиты). Пороки сердца, пролапс митрального клапана, аномалии коронарных артерий. Идиопатические кардиомиопатии. Артериальные гипертензии. Аневризма аорты. Тромбоэмболия легочной артерии. Опухоли сердца. Нейроциркуляторная дистония. Алкогольная кардиопатия. II. Системные васкулиты и системные заболевания соединительной ткани. III. Заболевания бронхопульмональной системы, плевры и органов средостения. IV. Заболевания органов брюшной полости и диафрагмы. V. Климактерическая кардиопатия. VI. Заболевания позвоночника, передней грудной стенки, плечепого пояса. Дифференциальная диагностика стабильной стенокардии и других заболеваний сердечно-сосудистой системы Различные заболевания сердечно-сосудистой системы сопровождаются болями в области сердца. Прежде всего, стабильную стенокардию напряжения следует отличать от других форм стенокардии и инфаркта миокарда. Сделать это можно с помощью диагностических критериев различных форм стенокардии и инфаркта миокарда, изложенных далее в соответствующих главах. Инфаркт миокардаотличается от стенокардии значительно большей интенсивностью и продолжительностью болей в области сердца, неэффективностью приема нитроглицерина, характерными электрокардиографическими признаками (наличие зубца Q — признака некроза, куполообразным подъемом интервала ST с последующим снижением и формированием отрицательного коронарного зубца Т), наличием резорбционно-некротического синдрома (в том числе, повышенное содержание в крови кардиоспецифических ферментов — КФК-МВ, ЛДГ-1, тропонина). Воспалительные заболевания сердцапрактически всегда сопровождаются кардиалгиями, которые иногда бывает трудно отличить от стенокардии. Для миокардитовхарактерна связь появления кардиалгии и других неприятных ощущений в области сердца с перенесенной вирусной инфекцией; постоянные (чаще ноющие, реже — колющие) боли в области сердца (обычно в области верхушки); неспецифические изменения ЭКГ (преимущественно снижение амплитуды зубца Т, иногда отрицательный, но не симметричный зубец Т); удлинение интервала PQ, различные степени атриовентрикулярной блокады и аритмии сердца; положительный эффект противовоспалительной терапии. Основными клиническими симптомами фибринозного перикардитаявляются постоянные колющие или сжимающие боли в области сердца (преимущественно слева от грудины в области III-IV межреберья), усиливающиеся при дыхании, запрокидывании головы кзади, надавливании в месте ощущения боли; шум трения перикарда (выслушивается в зоне абсолютной тупости сердца); характерные изменения ЭКГ в виде конкордантного смещения интервала ST кверху. Экссудативный перикардитпроявляется преимущественно одышкой, расширением границ сердца во все стороны, обнаружением жидкости в полости перикарда при эхокардиографии, низким вольтажем ЭКГ. В диагностике эндокардитовважная роль принадлежит оценке аускультативной симптоматике (изменение тембра систолического шума, появление диастолического шума), данным эхокардиографического исследования (признаки поражения клапанного аппарата, наличие вегетации), появлению тромбоэмболического синдрома, лихорадке. Пороки сердцамогут сопровождаться болями в области сердца, однако эти боли почти никогда не имеют типичных особенностей. Чаще всего боли в области сердца бывают колющего характера, не имеют четкой связи с нагрузкой (при нагрузке больного беспокоит преимущественно одышка), могут быть постоянными. Пороки сердца имеют соответствующую аускультативную картину и верифицируются с помощью фонокардиографии и эхокардиографии. Кардиалгии могут наблюдаться также при идиопатических кардиомиопатиях. Однако следует подчеркнуть, что боли в области сердца наиболее характерны для гипертрофической кардиомиопатии (иногда это доминирующая, а порой единственная жалоба) и редко наблюдаются при дилатационной и обструктивной кардиомиопатии (при этих видах кардиомиопатии доминируют одышка и другие проявления серистой недостаточности). Боли при идиопатических кардиомиопатиях обычно не соответствуют критериям классической стенокардии, хотя и ряде случаев отмечается связь кардиалгии с физической нагрузкой, однако, без четкого купирующего эффекта нитроглицерина. При постановке диагноза идиопатической кардиомиопатии следует принимать во внимание преимущественно молодой возраст больных, кардиомегалию, прогрессирующую сердечную недостаточность, наличие разнообразных аритмий, отсутствие признаков атеросклероза и атерогенной дислипидемии, типичные эхокардиографические признаки. Артериальные гипертензиинередко сопровождаются болями в области сердца. Следует также учесть, что артериальная гипертензия является фактором риска ИБС. Характерной особенностью кардиалгии при артериальной гипертензии является четкая связь появления боли в области сердца с повышением артериального давления — гемодинамические боли. Это обычно длительные ноющие боли или ощущение тяжести в области сердца. У лиц среднего и пожилого возраста следует исключить или подтвердить боли в области сердца, обусловленные ИБС. Для диагностики ИБС у лиц с артериальной гипертензией могут быть использованы амбулаторное ЭКГ-мониторирование, радиоизотопная сцинтиграфия, стресс-эхокардиография и нагрузочные ЭКГ-пробы (в зависимости от величины артериального давления, но конечно, не на высоте остро возникшего повышения артериального давления). Кроме того, при развитии ИБС у больного артериальной гипертензией боли в области сердца приобретают типичный для стенокардии характер. При расслаивающей аневризме аортыхарактерны интенсивные боли за грудиной, в спине или эпигастральной области, боль то затихающая, то резко усиливающаяся. Возникает необходимость дифференциальной диагностики, прежде всего с инфарктом миокарда, нередко — со стенокардией. Дифференциальная диагностика стенокардии и тромбоэмболии легочной артерии(ТЭЛА) обычно больших трудностей не представляет. Выделяют три варианта болей при ТЭЛА: ангинозоподобный (более характерен для тромбоэмболии крупных ветвей или главного ствола легочной артерии), легочно-плевральный (при развитии инфаркта легкого с вовлечением плевры), смешанный. Боль при ТЭЛА интенсивная, локализуется за грудиной, появляется внезапно (вне связи с физической нагрузкой), сопровождается одышкой, часто кровохарканьем. Дифференциальная диагностика стенокардии напряжения и кардиалгий при системных васкулитах Наиболее часто воспалительное поражение коронарных артерий – коронарит наблюдается при узелковом панартериите, облитерирующем тромбангиите, неспецифическом артериите.   Для системных васкулитов характерны следующие особенности: Для системных васкулитов характерны следующие особенности:системный характер поражения органов и систем; поражение центральной и периферической нервной системы; лихорадка различного типа, как правило, длительная, не поддающаяся антибактериальной терапии; миалгии, полиартралгии, реже — полиартриты; поражение почек; значительное и стойкое увеличение СОЭ, сдвиги в белковых фракциях; нарушения иммунограммы, обнаружение в крови циркулирующих иммунных комплексов. Указанные клинические и лабораторные признаки нехарактерны для ИБС. Дифференциальная диагностика стенокардии напряжения, заболеваний бронхопульмональной системы, плевры и органов средостения Дифференцировать стенокардию напряжения и пневмонию, даже локализующуюся в области левого легкого, достаточно просто. При пневмонии боль в грудной клетке обусловлена вовлечением плевры в воспалительный процесс, поэтому характерным признаком этой боли является ее усиление при вдохе. Кроме того, пневмония часто сопровождается повышением температуры тела, ознобами, потливостью, характерной аускультативной (крепитация, локальные мелкопузырчатые хрипы, при долевой пневмонии — бронхиальное дыхание) и перкуторной (укорочение перкуторного звука) картиной. Диагноз пневмонии подтверждается также рентгенологическим исследованием. Фибринозный левосторонний плевритлегко отличить от стенокардии напряжения на основании характерных для плеврита признаков: выслушивание шума трения плевры, усиление боли при вдохе, кашле, отсутствие связи возникновения боли с физической нагрузкой, повышение температуры тела. Коронароподобные боли могут наблюдаться при хроническом легочном сердце(ХЛС). Больные ощущают боль в виде сжатия, давления за грудиной, обычно постоянного характера, эта боль не иррадиирует в левую руку, левую лопатку, не купируется нитроглицерином, но значительно уменьшается после ингаляций кислорода, применения бронхолитической терапии. ЭКГ при ХЛС характеризуется признаками гипертрофии миокарда правого желудочка, отклонением электрической оси сердца вправо, отсутствием типичной для ИБС депрессии интервала ST ишемического типа. Принято считать, что кардиалгии при ХЛС связаны с растяжением легочной артерии в условиях легочной гипертензии. Нередко стенокардию приходится дифференцировать с болями в грудной клетке, возникающими при заболеваниях пищевода(эзофагоспазм, рефлюкс-эзофагит, дивертикулы пищевода). При поражении пищевода боли обычно имеют жгучий характер, так же, как при стенокардии, локализуются за грудиной и могут иррадиировать в левую половину грудной клетки, плечи, руки, тем самым усиливая сходство со стенокардией. При дифференциальной диагностике стенокардии и заболеваний пищевода следует учесть, что при патологии пищевода все-таки практически всегда отмечается четкая связь боли не с физической нагрузкой, а с приемом пищи. Боли носят преимущественно жгучий характер, усиливаются или появляются при глотании (особенно характерен этот признак при раке пищевода), нередко появление боли связано с видом пищи (твердая, холодная, острая). Боли, возникающие при патологии пищевода, редко сопровождаются типичными ишемическими изменениями ЭКГ. Распознаванию заболеваний пищевода, и следовательно, генеза болей способствуют фиброэзофагогастроскопия, рентгеноскопия пищевода   Дифференциальная диагностика стенокардии напряжения и заболеваний органов брюшной полости и диафрагмы Дифференциальная диагностика стенокардии напряжения и заболеваний органов брюшной полости и диафрагмыЗаболевания органов брюшной полости и диафрагмы очень часто сопровождаются рефлекторными кардиалгиями. Любое заболевание желудка и 12-перстной кишки (в первую очередь, язвенная болезнь), желчевыводящих путей, поджелудочной железы, печени, кишечника могут вызвать появление болей в области сердца. Поэтому необходимо тщательно проанализировать данные анамнеза, прежде всего, особенности болевого синдрома, связь возникновения боли с приемом пищи, характерный для язвы желудка и 12-перстной кишки ритм боли, выраженные диспептические явления, данные физикального исследования органов брюшной полости. Разумеется, решающая роль в пoстановке диагноза принадлежит ФЭГДС, рентгеноскопии желудка, ультразвуковым методом исследования. Важным является также и то, что при кардиалгии, обусловленной патологией органов брюшной полости, отсутствует связь боли в области сердца с физической нагрузкой. Актуальной проблемой является дифференциальная диагностика стенокардии и диафрагмалъной грыжи, при которой у 15—20% пациентов боль может локализоваться в области сердца. Следует учитывать, что боли при диафрагмальной грыже чаще всего появляются после еды, особенно обильной, после подъема тяжестей, при кашле, метеоризме, исчезают или уменьшаются после отрыжки, рвоты, глубокого вдоха, перехода из горизонтального в вертикальное положение, после приема антацидов, воды. Кроме болевого синдрома, для диафрагмальной грыжи характерны отрыжка кислым желудочным содержимым с примесью желчи, регургитация (срыгивание) пищи, принятой недавно, дисфагия, изжога, жжение и боли в языке, гипохромная анемия (в связи с повторными скрытыми кровотечениями из нижнего отдела пищевода и желудка, обусловленными рефлюкс-эзофагитом, эрозивным гастритом). Диагноз диафрагмальной грыжи подтверждается при рентгенологическом исследовании желудка и пищевода и ФЭГДС. Дифференциальная диагностика стенокардии с болями при заболеваниях передней грудной стенки, позвоночника Кардиалгии очень часто наблюдаются при заболеваниях периферической нервной системы, мышц плечевого пояса, позвоночника, передней грудной стенки. Наиболее часто боли в грудной клетке, в том числе с иррадиацией в область сердца, наблюдаются при дегенеративных заболеваниях позвоночника: остеохондрозе межпозвонковых дисков(особенно в области шейного и грудного отделов позвоночника), спондилоартрозе. Проводя дифференциальную диагностику стенокардии и кардиалгии при дегенеративных поражениях позвоночника, следует помнить, что эти заболевания очень часто сочетаются с ИБС. При остеохондрозе межпозвонковых дисков характерна связь болей в грудной клетке с определенными позами и движениями. Боли появляются при отведении руки кзади, подъеме выше горизонтального уровня, наклоне и повороте головы, ночью в постели (от длительного пребывания в одном положении). Чаще всего боли не приступообразные, не связаны с ходьбой, подъемом по лестнице (но могут возникнуть внезапно при неловком движении, подъеме тяжестей), не купируются нитроглицерином. Важным диагностическим тестом является купирование боли в области сердца мероприятиями, направленными на уменьшение клинических проявлений остеохондроза (массаж шейно-грудного отдела позвоночника, декомпрессия плечевого сплетения, физиотерапевтические мероприятия). Программа обследования больных Общий анализ крови. Биохимический анализ крови: определение содержания общего холестерина, триглицеридов, холестерина низкой и высокой плотности, глюкозы, аспарагиновой аминотрансферазы, лактатдегидрогеназы. Коагулограмма. ЭКГ в покое и проба с физической нагрузкой (обычно ВЭМ). Нагрузочные пробы применяются чаще всего при стабильной стенокардии ФК I или II для определения толерантности к физическим нагрузкам. При хорошей толерантности коронарографическое исследование не проводится в связи с благоприятным прогнозом на ближайшие годы. Эхокардиография. Фармакологические нагрузочные пробы или ЧПЭС — больным со стабильной стенокардией, у которых пробу с физической нагрузкой не удается довести до диагностических критериев ишемии миокарда (обычно ФК III-IV). Визуализация перфузии миокарда с помощью нагрузочной сцинтиграфии (с таллием или технецием) или стресс-эхокардиография — больным с выраженной стенокардией для функциональной оценки миокарда и принятия решения о необходимости коронарографии и хирургического лечения. Холтеровское ЭКГ-мониторирование — при нечеткой клинической картине стенокардии напряжения и невозможности проведения нагрузочных тестов, при наличии сопутствующих аритмий. Коронарография — по показаниям, изложенным выше. Прогрессирующая стенокардия напряжения Прогрессирующая стенокардия напряжения — клиническая форма стенокардии, характеризующаяся внезапным увеличением частоты, тяжести и продолжительности приступов стенокардии в ответ на обычную для данного больного нагрузку. Прогрессирующая стенокардия — это своего рода выраженное обострение стабильной стенокардии напряжения. Клиническая картина ее достаточно характерна, и заподозрить прогрессирование стенокардии можно даже на основании анализа анамнестических данных. Основные клинические проявления прогрессирующей стенокардии включают следующие симптомы: изменение привычного порога физической нагрузки, вызывающей стенокардию (т.е. приступ стенокардии возникает в ответ на нагрузки, значительно менее интенсивные, чем это было прежде, до прогрессирования стенокардии); у некоторых больных прогрессированию стенокардии предшествуют перенесенные интеркуррентные заболевания или интенсивные психоэмоциональные нагрузки; учащение приступов стенокардии, более выраженная их продолжительность и более тяжелое течение; изменение иррадиации боли, появление новой локализации, нехарактерной для ранее стабильного течения; появление во время приступа стенокардии не наблюдавшихся ранее «вегетативных стигм» (тошноты, испарины, сердцебиений, иногда ощущение обмирания, «провала в пропасть») или удушья; снижение эффекта нитроглицерина, необходимость значительного увеличения количества принимаемых в течение суток таблеток нитроглицерина; присоединение к приступам стенокардии напряжения приступов стенокардии покоя; появление эпизодов спонтанной стенокардии без связи с физической нагрузкой; появление и стабилизация ишемических изменений ЭКГ, которых раньше не было, или которые регистрировались только во время ангинозного приступа; у некоторых больных присоединяются также и эпизоды безболевой ишемии миокарда. Прогрессирующая стенокардия может протекать в нескольких клинических вариантах: вариант с учащением количества ангинозных приступов, но без существенного изменения их характера; вариант с увеличением длительности и интенсивности приступов стенокардии без значительного увеличения количества приступов в течение суток; комбинация вышеуказанных двух вариантов; вариант, сочетающий приступы стенокардии напряжения и стенокардии покоя. Прогрессирующая стенокардия напряжения может продолжаться от нескольких недель до нескольких месяцев и, конечно, представляет угрозу для развития инфаркта миокарда. Вот почему прогноз при прогрессирующей стенокардии может быть серьезным, тем более, что возможен даже внезапный летальный исход (в связи с развитием тяжелых фатальных нарушений сердечного ритма — фибрилляции или трепетания желудочков). Прогрессирующую стенокардию необходимо дифференцировать с инфарктом миокарда. Динамическое клиническое ЭКГ и лабораторное) исследования позволяют различать эти состояния. При инфаркте миокарда нитраты перестают купировать боль в области сердца, возможно развитие кардиогенного шока, характерны «инфарктные» изменения ЭКГ (куполообразный подъем интервала ST, появление глубокого и широкого зубца Q — признака некроза сердечной мышцы), появляется резорбционно-некротический синдром (увеличение СОЭ, повышение содержания в крови тропонина Т и I и кардиоспецифических ферментов). При благоприятном течении прогрессирующей стенокардии напряжения ее клиническая симптоматика постепенно «затихает» под влиянием лечения, стенокардия стабилизируется и возвращается в привычное для больного русло, т.е. приобретает снова те особенности, которые были ей присущи до прогрессирования. Спонтанная (вазоспастическая) стенокардия Вазоспастическая (спонтанная, вариантная) стенокардия — одна из форм ишемической болезни сердца, характеризующаяся стенокардией, вледствие спазма коронарных артерий. Вазоспастическая стенокардия характеризуется тем, что возникает не связи с обстоятельствами и факторами, приводящими к повышению потребностей миокарда в кислороде, то есть отсутствует связь стенокардии с физической нагрузкой или внезапным повышением артериального давления. При селективной коронароангиографии у больных с вазоспастической стенокардией не обнаруживается явных признаков атеросклеротического поражения коронарных артерий, то есть отсутствует органическая их обструкция. Атеросклеротические изменения сосудов минимальны. Следовательно, ведущее значение в развитии вазоспастической стенокардии играет динамическая обструкция коронарных артерий, обусловленная их спазмом. Механизмы развития коронароспазма при вазоспастической стенокардии многообразны и заключаются в следующем: дисбаланс продукции эндотелием коронарных артерий вазоконстрикторных и вазодилатирующих веществ; значительно снижается синтез вазодилататоров азота оксида, простациклина, и резко увеличивается  продукция вазоконстрикторов, эндотелина, ангинтензина II; продукция вазоконстрикторов, эндотелина, ангинтензина II;сосудосуживающее влияние симпатической нервной системы на коронарные артерии; увеличение поступления ионов кальция в гладкомышечные клетки коронарных артерий, что приводит к повышению их тонуса; наличие в коронарной артерии даже минимальных атеросклеротических изменений способствует развитию и поддержанию коронароспазма; обусловлено это тем, что в области атеросклеротической бляшки происходят скопление тромбоцитов, выделение ими тромбоксана, под влиянием которого развивается коронарный спазм и повышается агрегация тромбоцитов. Факторы риска Установлено, что важным фактором риска развития вазоспастической стенокардии является курение. Провоцировать ангинозный приступ могут также гипервентиляция, локальное или общее охлаждение. Клинические проявления и ЭКГ-изменения Больные со спастической стенокардией обычно моложе, чем пациенты, страдающие стабильной или нестабильной стенокардией атеросклеротического генеза и, как правило, не имеют факторов риска ИБС, за исключением курения. Основным клиническим проявлением вазоспастической стенокардии является внезапно возникающий в состояний покоя, вне связи с физической нагрузкой или подъемом артериального давления, приступ интенсивной боли в области сердца. Эта боль имеет, как правимо, типичную загрудинную локализацию и иррадиацию, и продолжается около 10—20 мин. Иногда боль имеет более широкую зону локализации и может быть более продолжительной— до 30 мин. У некоторых больных приступы ангиоспастической стенокардии все-таки могут провоцироваться физической нагрузкой в ранние утренние часы, но не в другое время суток (возможно, потому что утром тонус коронарных артерий выше, чем днем). Характернейшей особенностью вазоспастической стенокардии является появление ангинозных приступов в промежутке времени от полуночи до 8 ч утра, нередко в 3—4 ч ночи. Провоцировать появление приступов вазоспастической стенокардии могут общее или местное охлаждение, гипервентиляция. Общее состояние больных в момент приступа стенокардии в большинстве   случаев можно оценить как состояние средней тяжести. Могут отмечаться бледность кожи, гипергидроз. При исследовании сердечнососудистой системы можно обнаружить приглушение сердечных тонов. Артериальное давление и частота пульса нормальные. Однако приблизительно у 50% больных во время приступа вазоспастической стенокардии наблюдаются нарушения сердечного ритма. Об этом следует помнить практическому врачу, т.к. иногда нарушения сердечного ритма определяют прогноз жизни больного. У больных могут быть зарегистрированы экстрасистолия (желудочковая, суправентрикулярная, политопная), пароксизмальная тахикардия, мерцание и трепетание предсердий. случаев можно оценить как состояние средней тяжести. Могут отмечаться бледность кожи, гипергидроз. При исследовании сердечнососудистой системы можно обнаружить приглушение сердечных тонов. Артериальное давление и частота пульса нормальные. Однако приблизительно у 50% больных во время приступа вазоспастической стенокардии наблюдаются нарушения сердечного ритма. Об этом следует помнить практическому врачу, т.к. иногда нарушения сердечного ритма определяют прогноз жизни больного. У больных могут быть зарегистрированы экстрасистолия (желудочковая, суправентрикулярная, политопная), пароксизмальная тахикардия, мерцание и трепетание предсердий. Нарушения ритма сердца обусловлены трансмуральной ишемией, возникающей во время спазма субэпикардиальных коронарных артерий. В связи с преходящим характером ишемии миокарда нарушения сердечного ритма также являются транзиторными. Чрезвычайно характерны ЭКГ изменения. Классическим ЭКГ признаком вазоспастической стенокардии является быстропреходящим подъем интервала ST, свидетельствующий о трансмуральной ишемии миокарда. Интервал ST смещается кверху над изолинией на 2 мм или больше, иногда это смещение принимает куполообразный характер и сливается с зубцом Т, что заставляет проводить дифференциальную диагностику с инфарктом миокарда. В отличие от инфаркта миокарда приступ вазоспастической стенокардии хорошо купируется нитроглицерином, после чего исчезают и ЭКГ-проявления. При спазмировании не эпикардиальных, а более мелких интрамуральных и субэндокардиальных ветвей коронарных артерий ишемия миокарда является не трансмуральной, а чаще субэндокардиальной, что проявляется на ЭКГ смещением интервала ST не кверху, а книзу по ишемическому типу (обычно строго горизонтальное смещение). Во время приступа вазоспастической стенокардии могут наблюдаться изменения зубца Т. Обычно подъем интервала ST сопровождается появлением негативности зубца Т. При подозрении на появление приступов вазоспастической стенокардии целесообразно проводить суточное ЭКГ-мониторирование. Это особенно важно, когда возникают предположения о возможности стенокардии Prinzmetall, но анамнез не очень убедителен, больной не находится в стационаре и выполнить ЭКГ-исследование невозможно. Суточное холтеровское ЭКГ-мониторирование позволяет не только констатировать вазоспастическую стенокардию, но и зарегистрировать различные нарушения ритма сердца, а также эпизоды бессимптомного смещения интервала ST кверху от изолинии (так называемые безболевые формы стенокардии Prinzmetall). В межприступном периоде состояние больных удовлетворительное, переносимость физических нагрузок хорошая, ЭКГ нормальная.    Пробы с физической нагрузкой (ВЭМ, тредмил-тест) выявляют высокую толерантность и отсутствие ишемических изменений ЭКГ в связи с отсутствием выраженного атеросклеротического процесса в коронарных артериях и их стенозирования. Пробы с физической нагрузкой (ВЭМ, тредмил-тест) выявляют высокую толерантность и отсутствие ишемических изменений ЭКГ в связи с отсутствием выраженного атеросклеротического процесса в коронарных артериях и их стенозирования.Нагрузочные пробы для диагностики вазоспастической стенокардии Для диагностики вазоспастической стенокардии во внеприступном периоде применяются нагрузочные пробы (эргометриновая, гипервентиляционная, холодовая и информационная). Диагностические критерии вазоспастической стенокардии Возникновение приступов стенокардии в покое, обычно в конце ночи, в ранние утренние часы. Цикличность приступов, появление их через определенные временные интервалы. Отсутствие связи возникновения приступов с физической нагрузкой в течение дня. Преходящий подъем интервала ST во время ангинозного приступа (у некоторых депрессия интервала ST или инверсия зубца Т). Отсутствие гемодинамически значимого атеросклеротического поражения коронарных артерий или совершенно интактные коронарные артерии (при коронарографии). Развитие приступа стенокардии и подъем интервала ST после внутривенного введения эргометрина или после внутрикоронарного введения ацетилхолина, после гипервентиляционной или холодовой пробы. Купирующий стенокардию и профилактический эффект нитроглицерина и антагонистов кальция, но не бета-адреноблокаторов. Дифференциальная диагностика вазоспастической и стенокардии напряжения
|
