№ 20
|
МИКОБАКТЕРИЙ
|
1.
|
Firmicutes Actinomycetales Mycobacteriaceae
Mycobacterium (более 40 видов)
M.tuberculosis, M.bovis, M.africanum, M.avium (→туберкулёз)
Устойчивы в среде (в высушенной мокроте сохраняются до 2 недель, в воде до года, в почве до 6 месяцев).
|
2.
|
Тонкая и стройная, прямая или слегка изогнутая палочка («швейная игла»). Полиморфизм (палочковидные, в старых культурах наблюдают ветвящиеся, нитевидные формы, зернистые формы – формы Муха). Неподвижны. Грамположительны (но по Граму плохо окрашиваются). Неспорогенные. Кислото-, щелоче- и спиртоустойчивы (благодаря высокому содержанию липидов – до 40% сухого остатка клетки). Располагается одиночно, по парам или небольшими скоплениями.
Фракции липидов:
фосфатидная,
жировая,
восковая.
Жирные кислоты в составе липидов:
туберкулостеариновая,
фтиоидная,
миколовая.
♫ Высокое содержание липидов обеспечивает свойства туберкулёзных палочек:
устойчивость к кислотам, щелочам, спирту;
Трудно окрашиваются красителями, только интенсивные методы. Окрашиваются по Циль-Нильсену (конц. р-р карболового фуксина при подогревании) в красный цвет.
высокую устойчивость к высушиванию и
действию солнечных лучей;
устойчивость к действию обычных дезинфицирующих веществ;
вирулентность микобактерий туберкулёза;
Фтиоидная, миколовая кислоты оказывают токсическое действие на клетки и ткани.
вызывает повышенную чувствительность
замедленного типа.
В организме больных под влиянием химиотерапии часто образуются «фильтрующиеся» (ультрамалые) L-формы.
|
3.
|
В антигенном отношении однородна (сероваров не выявлено).
► По роли в патологии человека все микобактерии подразделяются на несколько групп:
1. Возбудители туберкулёза у человека.
M.tuberculosis (hominis тип) вызывает туберкулёз у 85-90% больных
M.bovis (бычий тип) – 10-15%
M.africanum – 5%
2. Возбудители микобактериозов (туберкулёзоподобные поражения). Выделяют от больных людей и животных, страдающих заболеваниями лёгких, кожи, лимфатических узлов. Наиболее часто встречающиеся возбудители M.kansasii, M.ulcerans, M.microti, M.xenopi. Их возрастающая роль в патологии человека обусловлена, в том числе и беспорядочным применением антибиотиков, к которым они обладают широким спектром резистентности.
Различают три типа микобактериозов в зависимости от вида микобактерий и иммунного статуса макроорганизма:
А) Генерализованные инфекции
Б) Локализованные с поражениями в определённых участках тела
В) Инфекции без видимых поражений (возбудитель обнаруживается в лимфоузлах внеклеточно или внутриклеточно).
Mycobacteriumavium-intracellularae комплекс (МАК) у больных СПИДом и его значение
Два вида нефотохромогенных микобактерий (M. avium, возбудитель туберкулеза птиц, и M. intracellulare) морфологически и культурально идентичны друг другу. У человека вызывают туберкулезоподобные поражения легких, почек, кожи и костно-суставной системы. Особую опасность представляют для больных иммунодефицитами (особенно со СПИДом), так как в примерно половине случаев у таких людей вызывают генерализованные поражения.
Отличаются от других условно-патогенных микобактерий множественной устойчивостью к лекарственным препаратам, в связи с чем лечение вызванных МАК поражений представляет большую проблему. Часто приходится прибегать к хирургическому удалению пораженных тканей. ►По патогенным свойствам среди микобактерий различают:
1. Патогенные и условнопатогенные виды (24 вида).
2. Сапрофиты.
►По скорости роста выделяют:
1. Крупные колонии появляются ранее 7 дня инкубации (18 видов) - быстрорастущие.
2. Крупные колонии появляются после 7 и более дней инкубации (20 видов) - медленнорастущие.
3. Микобактерии, которые требуют специальных условий для роста или не растут на искусственных питательных средах (M.leprae, M.lepraemurium).
►По способности к пигментообразованию микобактерии подразделяют на 3 группы:
1. Фотохромогенные (образуют пигмент лимонно-жёлтого цвета при росте на свету).
2. Скотохромогенные (образуют пигмент оранжевого цвета при инкубировании в темноте и на свету).
3. Нефотохромогенные (не образуют пигмент вне зависимости от света).
☻ Состав рода Mycobacterium:
I. Патогенные виды
M. tuberculosis
M. bovis, M.bovis var. BCG
M. africanum
M. leprae
M. lepraemurium
II. Потенциально патогенные виды или условно-патогенные (атипичные, нетуберкулёзные) по Runyon:
1. Фотохромогенные:
M. kansasii
M. marinum и др.
2. Скотохромогенные:
M. scrofulaceum и др.
3. Нехромогенные:
M. avium
M. intracellulare (M. avium-intracellulare Complex – MAC)
M.ulcerans
M. microti
M.xenopi
4. Хромогенные и нехромогенные быстрорастущие
(включая кислотоустойчивые сапрофиты). В эту группу объединены микобактерии вне зависимости от их способности к пигментации (M.smegmatis, M. рhei и др).
ВЫВОД: большинство возбудителей туберкулёза и микобактериозов являются медленнорастущими и нефотохромогенными.
|
4.
|
1. Корд-фактор (токсический гликолипид клеточной стенки) – фактор адгезии, оказывает токсическое действие, защищает от фагоцитоза, разрушает митохондрии, тормозит миграцию ПМЛ. При культивировании склеивает вирулентные особи в виде тяжей. Микобактерии, лишённые корд-фактора, являются слабопатогенными.
2. Туберкулин (туберкулопротеин) – оказывает повреждающее действие на ткани, обладает аллергизирующим действием, вызывает ГЗТ. Используются для выявления сенсибилизации организма (туберкулиновые пробы Манту).
3. Гликолипиды клеточной стенки (микозиды) и маннозные рецепторы микобактерий способствуют незавершённому фагоцитозу.
4. Туберкулостеариновая, миколевая и др. жирные кислоты оказывают токсическое действие на ткани.
5. Сидерофоры (факторы, конкурирующие с фагоцитами за железо) – подавление активности альвеолярных макрофагов.
|
5.
|
Строгие аэробы. Рост стимулируется в присутствии 5-10% СО2. Растут медленно от 2 до 8 недель. Прихотливы к питательным средам. Сложные питательные потребности (используются среды на основе яичной основе или картофельно-глицериновые). Мезофилы.
Специальные среды:
1. Левенштейна-Йенсена среда (МПА + картофельный сок + яйца + молоко + аспарагин + глицерин + малахитовая зелень) → «бородавчатый рост» (вирулентные R-формы)
2. Среда Финна (состав тот же, но вместо аспарагина сложный солевой раствор).
3. На глицериновом бульоне рост в виде морщинистой плёнки жёлтого цвета, при этом бульон остаётся прозрачным. На глицериновом агаре рост через 7 дней – сухой, чешуйчатый налёт, переходящий в грубые бородавчатые образования с жёлтым пигментом.
4. Ускоренное бактериологическое исследование - метод Прайса-Школьниковой – на стекло наносят патологический материал, обрабатывают кислотой для уничтожения кислоточувствительных бактерий и помещают в цитратную кровь, через 3-4 дня извлекают, окрашивают по ЦН и микроскопируют, наблюдают змеевидный рост микроколоний благодаря наличию корд-фактора.
|
6.
|
Для ускоренной дифференциации учитываются прежде всего следующие признаки:
1. Скорость и условия роста.
2. Способность к пигментообразованию.
3. Способность синтезировать никотиновую кислоту. Основной биохимический тест, используемый для идентификации – ниациновая проба Конно
|
7.
|
Местом локализации инфекции может быть любой орган или ткань (кишечник, кожа, почки, кости, но чаще всего – лёгкие).
Материал для исследования зависит от локализации процесса (мокрота (утренняя порция), ликвор, промывные воды желудка (у детей вместо мокроты) и бронхов, кровь, моча, испражнения, гной).
1. Бактериоскопический метод.
- Окраска по Циль-Нильсену
А. прямая
Б. после обогащения (используется при малом количестве возбудителя в материале)
Гомогенизация (обработка щёлочью, фибрин при этом растворяется, возбудитель освобождается, мазок делают после центрифугирования)
Флотация (обработка ксилолом или бензолом, встряхивание, возбудитель всплывает в силу своей гидрофобности вместе с пеной, из которой готовят мазок)
- Окраска флюорохромом (чаще всего - аурамином)
Не позволяет отличить патогенные палочки от непатогенных кислотоустойчивых микобактерий, вызывающих микобактериозы!
Бактериологический метод - основной.
Материал часто содержит микрофлору (исключение – ликвор), поэтому необходима предварительная обработка!
Этапы:
1. Гомогенизация мокроты и обработка 5% кислотой/щелочью + промывка водой.
2. Посев на среду ЛЙ, инкубация 2-4недели.
3. Идентификация (морфологические, тинкториальные, культуральные, биохимические свойства).
4. Определение чувствительности к АБ методом абсолютных концентраций на среде ЛЙ.
Результаты исследования учитывают, когда получен обильный рост в контрольных пробирках. В остальных пробирках рост может быть различной интенсивности или отсутствовать. Штаммы, которые дают рост при более высоком содержании препаратов, относятся к лекарственно устойчивым. Устойчивость данного штамма в целом выражается той максимальной концентрацией антибиотика, при которой ещё наблюдается рост, приближающийся к росту в контроле.
Дифференциация M. tuberculosis от M. bovis:
1. Ниациновая проба Конно:
культура микобактерий в жидкой питательной среде + 1 мл р-ра KCN и 1 мл р-ра хлорамина, через несколько минут:
ярко-желтая окраска - M. tuberculosis
отсутствие её - M. bovis
2. Биопробы - заражение морской свинки и кролика: для свинки чувствительны оба вида, для кролика только M. bovis
3. Биологический метод: подкожное заражение морских свинок с последующим макро- и микроскопическим исследованием органов погибших животных. Продолжительность исследования 1-3 мес.
4. Аллергодиагностика.
Аллергическую кожную пробу (внутрикожную пробу Манту с туберкулином) используют как диагностический метод. PPD - очищенный белок, приготовленный из фильтратов культур микобактерий человеческого и бычьего типов, выращенных на синтетической среде. Представляет собой сухой порошок туберкулопротеина. Очищенный туберкулин в стандартном разведении содержит 0.1 мл 5 туберкулиновых единиц ТЕ, вводится внутрикожно в ладонную поверхность левого предплечья. Учет реакции через 48 – 72 ч (ГЗТ).
Цели (оценка инфицированности организма):
1. Распознавание туберкулёза в раннем возрасте.
2. Отбор детей для ревакцинации БЦЖ (проводят в 7 лет и в 14 лет только для детей с отрицательной кожной пробой).
3. Определение инфицированности населения туберкулёзом.
4. Контроль эффективности вакцинации.
5. Оценка течения туберкулёзного процесса.
Положительный результат – местная воспалительная реакция (гиперемия более 5 мм, лёгкая болезненность, припухлость, инфильтрация). Положительная туберкулиновая проба указывает на аллергическое состояние (ГЗТ организма к микобактериям), возникшее в результате:
А) вакцинации БЦЖ
Б) контакта с больным (бытовая иммунизация)
В) наличия туберкулёзного процесса в организме
Отрицательная реакция (диаметр инфильтрата менее 1 мм → организм не инфицирован микобактериями туберкулёза) является показанием к ревакцинации. Сомнительная реакция 2-4 мм.
При оценке туберкулиновых проб следует иметь в виду:
отрицательная реакция Манту не всегда указывает на отсутствие процесса, т.к. у больных с иммунодефицитами и анергией реакция обычно также отрицательна.
положительный результат нельзя рассматривать как признак активного процесса
5. Серодиагностика:
РСК, РТГА, РИА, ИФА, иммуноблоттинг и др.
6. Молекулярно-генетические методы: метод гибридизации ДНК, ПЦР.
Для обнаружения L-форм:
РИФ с сыворотками против антигенов L-форм.
Засев в специальную полужидкую среду с последующей микроскопией образовавшегося через 1,5-2 мес. мутного облачка с включениями (похожего на манную крупу) с помощью фазово-контрастного микроскопа – культуральный метод.
Многократные пассажи на морских свинках (при этом L-формы повысят свою вирулентность и вызовут инфекцию) – биологический метод.
|
8.
|
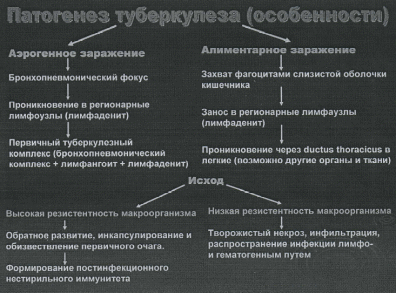
Туберкулёз – хроническое инфекционно-аллергическое заболевание со специфическим поражением органов дыхания, костно-суставной, мочеполовой, кишечника, кожи, глаз, других органов (tuberculum – бугорок).
Патогенез: В зависимости от механизма заражения первичный туберкулёзный очаг локализуется либо в лёгких, либо в мезентериальных лимфатических узлах.
Клиническая картина: Первичный туберкулез либо вовсе не сопровождается выраженной симптоматикой, либо напоминает собой гриппоподобный синдром. При реактивации инфекции (вторичный туберкулез) наблюдаются (при туберкулезе легких): кашель (часто с кровохарканием), снижение массы тела, обильное ночное потоотделение, хронический субфебрилитет.
Многообразие симптоматики туберкулеза делает его клиническую классификацию достаточно сложной!
Клинические формы:
1. Очаговый. 2. Генерализованный (диссеминированный или милиарный туберкулёз у лиц с ИД, туберкулёзный менингит, туберкулёз МПС и др.). 3. Первичный и вторичный. 4. По локализации
Инфекционная гранулема (бугорок) – образуется в месте внедрения возбудителя. Это образование можно рассматривать как защитную реакцию организма, направленную на локализацию возбудителя в месте внедрения.
|
9.
|
ИИ – больные люди (возбудители выделяются с мокротой, калом и мочой) и животные (КРС).
МП и ПП: аэрогенный механизм (воздушно-капельный и воздушно-пылевой), реже контактный (при совместном проживании) и алиментарный (через молоко и молочные продукты).
Входные ворота: дыхательные пути, но могут быть любые слизистые оболочки и повреждённая кожа.
|
10.
|
Организм человека обладает высокой естественной резистентностью к туберкулёзным микробам, поэтому в большинстве случае заражение (80% инфицируются до 20 лет) ведёт не к заболеванию, а (в 95% случаев) к формированию первичного очага, его отграничению и обызвествлению.
Свой вклад в противотуберкулезный иммунитет вносит ГЗТ, благодаря которой происходит локализация возбудителя путем образования гранулем.
Сенсибилизированный организм (т.е. инфицированный туберкулезной палочкой) приобретает способность быстро связывать новую дозу возбудителя и удалять её из организма. В этом процессе ведущую роль играют Т-лимфоциты.
Поэтому заболевание туберкулезом у взрослых, уже инфицированных туберкулезной палочкой, в большинстве случаев протекают относительно доброкачественно, в виде местного процесса в легких, а не в виде генерализованного процесса, как у детей при первичном заражении.
Естественная устойчивость определяется социально-бытовыми условиями жизни. При неблагоприятных условиях инфекция может активизироваться (эндогенная реактивация инфекции) или развиться экзогенная суперинфекция.
Иммунитет «нестерильный» - протекает на фоне первичной инфекции и обеспечивает устойчивость к суперинфекции.
Лечение: антибиотики и химиопрепараты. Ранние препараты включают производные парааминосалициловой кислоты (ПАСК), гидразида изоникотиновой кислоты (ГИНК) – изониазид, фтивазид. Препараты поздние – циклосерин, канамицин, рифампицин. Используют комплекс препаратов в течение нескольких месяцев с периодической их сменой. У микобактерий к химиопрепаратам, особенно первого ряда, часто наблюдается устойчивость, поэтому лечение должно сопровождаться контролем степени чувствительности к применяемым препаратам!
Специфическая профилактика: Плановая вакцинация БЦЖ (БЦЖ-М) из ослабленного многолетними пересевами штамма M.bovis. Вакцина живая, формируется нестерильный иммунитет. Вводят внутрикожно на 3-4 день жизни. Ревакцинация в 7 и 14 лет по показанию.
Неспецифическая профилактика:
Санитарно-гигиенические мероприятия, нормализация условий труда и быта, полноценное питание, ЗОЖ, проведение массового флюорографического обследования населения
| |
 Скачать 1.05 Mb.
Скачать 1.05 Mb.