Лекция 1 История, предмет, задачи и современное состояние психиатрии
 Скачать 0.73 Mb. Скачать 0.73 Mb.
|
|
Этиология и патогенез Возникновение психозов старческого возраста связано с суммарным действием различных факторов: таких как – особая психологическая ситуация, в связи с возникающими в старости проблемами «приближающейся смерти», «утрата перспектив», «трения с новым поколением», «нарастающее одиночество», «пенсионная депрессия»; «сосудистый фактор», наследственный фактор. К патогенезу относятся – конституциональные, ситуационные и соматогенные факторы. Обоснованными являются попытки связать возникновение психической патологии позднего возраста с возрастной физиологической перестройкой функции гипоталамуса и эндокринных желёз. Морфологические изменения головного мозга обнаружены в виде дистрофических изменений и старческих бляшек в небольшом количестве, в нейронах. Кроме того, наблюдались неспецифические сосудистые изменения, атрофические изменения желез внутренней секреции и внутренних органов. Инволюционные психозы - это группа заболеваний, в которую входят инволюционная меланхолия и инволюционные параноиды. ИНВОЛЮЦИОННАЯ МЕЛАНХОЛИЯ – это психоз, возникающий в позднем возрасте, характеризующийся депрессивным синдромом и не приводящий к развитию сенильной деменции. Согласно данным А.Henderson (1994) распространенность поздних депрессий варьирует от 5 до 44%. Симптомы депрессии наблюдаются у 30% больных психиатрических стационаров для пожилых. Клиника Инволюционная меланхолия проявляется признаками тревожно-бредовой депрессии, клиника которой складывается из угнетенного настроения, тревожного возбуждения со страхом, вербальных иллюзий, бреда осуждения и бреда Котара. Клиника инволюционной меланхолии имеет некоторые особенности: Первой – является тревожное двигательное беспокойство. Второй особенностью является своеобразие депрессивного бреда с идеями «вины», «наказания», а также ипохондрическими идеями нарушения функционирования кишечника и его последствиях в виде гниения, отравления, атрофии органов. Третья особенность состоит в динамике проявления психоза– на отдаленных этапах развития заболевания клиническая картина стабилизируется, становится однообразной, снижается напряженность депрессивного аффекта. ИНВОЛЮЦИОННЫЕ ПАРАНОИДЫ – это бредовые и галлюцинаторные психозы, возникающие в позднем возрасте и не приводящие к развитию органической деменции. О распространенности инволюционных параноидов точных сведений нет. По данным F.Post (1989) 4% лиц старше 65 лет высказывают идеи преследования. Инволюционные параноиды отличаются рядом клинических особенностей: Во-первых, психопатологические расстройства тематически связаны исключительно с ситуацией проживания больных. Во-вторых, их содержание направленно на лиц непосредственно или рядом живущих с пациентом, поэтому содержание бредовых идей представляется очень правдоподобным и выглядит как давнишний конфликт. В-третьих, галлюцинаторные расстройства главным образом представлены элементарными обманами восприятия. В-четвёртых, такие больные сохраняют социальную адаптацию, вне бреда не обнаруживают психических отклонений, что затрудняет распознавание заболевания. Описаны 3 варианта инволюционных параноидов: 1) интерпретативный параноид; 2) галлюцинаторный вариант параноида; 3) параноид с бредом физического воздействия. 1) Интерпретативный параноид – представлен в основном параноидом жилья, носит «внутриквартирный» характер, т.е. в него вовлекаются лица, с которыми больной проживает. Жалобами таких больных являются претензии на проникновение в их комнату посторонних лиц. Даже после кратковременного отсутствия они «обнаруживают» порчу вещей, их пропажу, подбрасывание мусора и т.д. Характерен особый вид бредовой защиты: больные делают многочисленные запоры и навешивают замки, наклеивают полоски бумаги на двери, посыпают пол порошком для обнаружения следов. Такие больные стремятся не покидать жильё, т.е. для них характерна как бы «жизнь в осаде». 2) Галлюцинаторный вариант параноида также представлен параноидом жилья, но в центре клинической картины жалобы на невыносимые условия проживания в квартире. Ведущими проявлениями болезни служат элементарные слуховые, зрительные, обонятельные, тактильные и термические галлюцинации. В соответствии с этим больные жалуются на постоянные стуки и шумы, неприятные запахи, потоки горячего или холодного воздуха. Больные вовлекают в бредовые построения лиц, живущих в соседних квартирах, т.е. такие психозы носят не «внутриквартирный», а «межквартирный» характер. Отсутствует такой дифференциальный признак, как «проникновение соседей в жильё». 3) Параноид с бредом физического воздействия – основным признаком являются элементарные галлюцинации. Однако в отличие от галлюцинаторного варианта параноида, где все звуки и запахи носят правдоподобный характер, при данном расстройстве развивается феномен целенаправленного воздействия на тело больного. У них появляется чувство «прицельного» воздействия электрическим током, световыми лучами, холодным или горячим воздухом, осуществляемым с помощью особых аппаратов, при этом возникает чувство «открытости», незащищенности тела от постороннего физического влияния. Описанные варианты параноидов могут не только сочетаться, но иногда и сосуществовать независимо друг от друга. В структуре параноидов достаточно постоянно обнаруживаются аффективные нарушения. Они могут быть либо с отрицательным знаком, либо с положительным знаком. Вектор аффективных изменений определяет степень активности и направленность бредового поведения больных. В период сниженного настроения больным свойственны пассивно-оборонительные формы поведения. При наличии повышенного аффективного фона защитные мероприятия больных выходят за пределы квартиры: они активно обращаются во все инстанции, пишут многочисленные жалобы, привлекают внимание корреспондентов, добиваются повторных комиссий, пытаются организовать проведение судебной экспертизы. В этот период больные могут оказаться социально-опасными. Параноиды протекают непрерывно, с периодическими экзацербациями, возникновение которых связано с влиянием внешних факторов. Наряду с этим больные сохраняют в целом удовлетворительную социальную адаптацию. ОРГАНИЧЕСКИЕ ПСИХИЧЕСКИЕ НАРУШЕНИЯ ПОЗДНЕГО ВОЗРАСТА Подразделяются на пресенильные и сенильные деменции. ПРЕСЕНИЛЬНЫЕ ДЕМЕНЦИИ К группе пресенильных деменций относят нозологически разнородные заболевания, объединенные некоторыми общими особенностями: 1) манифестацией в 40-60 лет, 2) развитием тотальной деменции, 3) наличием кортикальной очаговой симптоматики, 4) одинаковой морфологией – атрофическим процессом в коре и подкорковых структурах, 5) неблагоприятным прогнозом. Распространённость Анализ результатов эпидемиологических исследований позволил установить возрастные показатели распространённости данного заболевания. 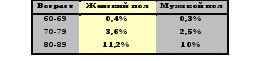 Выявлены факторы риска развития пресенильной деменции: Выявлены факторы риска развития пресенильной деменции:1) возраст; 2) наличие случаев болезни в семье; 3) наличие в анамнезе ЧМТ и заболеваний щитовидной железы; 4) поздний возраст матери при рождении; 5) перенесенные депрессивные эпизоды; 6) низкий уровень образования. В этих же исследованиях показано, что курение, длительное применение противовоспалительных нестероидных препаратов и эстрогенов, а также регулярное применение алкоголя в небольших дозах способны снижать вероятность заболеваний. Патогенез Нейродегенеративная патология латентно развивается десятки лет. Но с помощью позитронной эмиссионной томографии (ПЭТ), позволяющей оценивать метаболизм мозга, удалось выявить доклинические проявления заболевания. В процессе развития заболевания в нейронах происходит нарушение метаболизма структурного белка – трансмембранного гликопротеина, который является предшественником амилоидного белка. Амилоидный белок является патологическим образованием, т.к. он имеет дефектную трехмерную пространственную укладку или конформацию, и переходит в нерастворимую форму, в связи с чем, перестает нормально удаляться из клетки, что приводит к его накоплению в виде островков, в результате чего нейрон гибнет. В удалении аномальных белков большое значение имеют молекулярные шапероны. В норме белки имеют структуру в виде α-спиралей, а меняя свою пространственную укладку принимают форму так называемых β-слоев, которые склонны сшиваться друг с другом по типу «молний», за счет чего и накапливаются. Шапероны – это короткие белки-посредники, которые скручивают белок нужным образом, раскручивая его при необходимости, избавляя нейрон от аномальной формы белка. С возрастом активность шаперонов снижается, что и является причиной развития нейродегенеративных заболеваний у пожилых людей. После выяснения универсальности механизмов нейродегенерации, в 1997 году появился термин «конформационные болезни мозга». ПРЕСЕНИЛЬНЫЕ ДЕМЕНЦИИ В группу пресенильных деменций входят: 1) болезнь Альцгеймера, 2) болезнь Пика, 3) болезнь Крейтцфельдта-Якоба, 4) хорея Гентингтона. Болезнь Альцгеймера– характеризуется прогрессирующей деменцией, психотическими эпизодами и развитием очаговой корковой симптоматики вследствие атрофии кортикального слоя височных и теменных долей головного мозга. Дебют болезни медленный, длится 2-4 года и характеризуется нарастанием нарушений памяти. Обычно больные замечают эти нарушения, тяжело переживая это.Теряется возможность применения имеющегося опыта. Постепенно больные перестают ориентироваться в месте и времени. В психической деятельности и двигательной активности начинают преобладать шаблоны. Наблюдается нарушение поведения. К окружающим больные относятся стереотипно и безразлично. Иногда дебют заболевания сопровождается бредом ревности, ущерба, которые могут длиться более 10 лет до наступления слабоумия.Только выявление синдрома трех А (афато-агнозо-апраксического) позволяет выставить диагноз болезни Альцгеймера. Афазия сенсорная, т.е. проявляется непониманием речи. Агнозия зрительная (агнозия на цвета, формы, лица) не дает возможность больным ориентироваться не только в новых, но и в привычных для них условиях. С этим связана асимметрия почерка (скопление букв в центре или в углах страницы) с наклонностью писать только по вертикали. Больные теряют географическую ориентировку и не могут определять расстояния (близко, далеко, вперёд, назад). Апраксия является обязательным признаком, больные забывают не только что надо делать, но и как. Эхолалия считается отличительным признакоми этого вида слабоумия. Нарушения речи сопровождаются аграфией и алексией. Постепенно возможность писать проявляется только в форме окружностей, кривых, а затем прямых линий. Алексия (нарушение чтения) проявляется способностью чтения вслух при отсутствии понимания прочитанного текста. Расстройства аффекта вначале проявляются тревожными состояниями, чередующиеся с эпизодами жизнерадостности, веселости, хорошим настроением. Часто наблюдаются эпизоды психомоторного возбуждения в виде ночного и дневного беспокойства. Судорожные и бессудорожные припадки при болезни Альцгеймера встречаются в 25-30%. Конечная стадия характеризуется глубоким слабоумием. Растормаживание примитивных рефлексов (моторные шаблоны) проявляется в постоянных сосательных, жевательных, глотательных движениях в ответ на тактильные раздражения. Больные берут различные предметы в рот, сосут или жуют рукава халата, углы постельного белья. Смерть наступает или от присоединившихся инфекционных заболеваний, или во время эпилептиформных припадков. Болезнь Пика– дебютирует в 45-50 лет и характеризуется тотальным слабоумием вследствие атрофии коры головного мозга в лобных и височных долях. Начало болезни длится 5-10 лет. Наиболее характерные нарушения наблюдаются в поведении (странные поступки) и неадекватных аффективных реакциях. Память, способность к ориентировке в пространстве сохраняются долго. Постоянными являются нарушения речи, проявляющиеся в уменьшении, а в дальнейшем и потере способности к произвольной речи, в персеверациях, эхолалии, палиграфии, палилалии. Аграфия и алексия наступают раньше и встречаются чаще, чем при болезни Альцгеймера. Наблюдается амнестическая афазия, в виде забывания слов, в особенности существительных. Больной не может назвать обычные предметы и употребляет общие термины – «вещь», «предмет», «что-то», сопровождая ответ пуэрильной улыбкой. Постепенно с нарастанием данных явлений наблюдается невозможность поддерживать разговор и наступает мутизм. Наряду с нарушениями речи наблюдаются апраксия и агнозия, которые проявляются в неузнавании предметов, их назначения и в нарушении целенаправленных действий. Глубокое снижение интеллекта приводит к повышенной внушаемости и к стереотипной имитации жестов и мимики окружающих. В след за эхомимией развивается амимия, которая включена в число 4 симптомов, составляющих синдром «ПЭМА», что означает: палилалия, эхомимия, мутизм, амимия. Терминальная стадия характеризуется усилением проявлений синдрома «ПЭМА», к которому в последние годы или месяцы жизни больного присоединяются явления маразма. Смерть наступает обычно в результате присоединения инфекции. Болезнь Крейтцфельдта-Якоба (БКЯ)– это прогрессирующее слабоумие вследствие дистрофии нейронов коры головного мозга. Встречается редко: 1 случай на 1 млн. населения. Развивается в основном в возрасте 50-60 лет, но были описаны случаи в молодом возрасте. Данное заболевание этиологически связано с инфекционными белками - прионами. Прион обладает необычными биологическими свойствами – не содержит нуклеиновых кислот, но способен к саморепликации внутри клеток. Патогенные прионы представляют собой мутант клеточной изоформы нормального прион-протеина.На сегодня открыто около 20 их разновидностей.Прионы устойчивы ко всем физическим, химическим и биологическим воздействиям. Погибают только в огне. Прионы относятся к особоопасным инфекциям. БКЯ имеет следующие формы: 1) спорадическая, 2) семейная, или наследственная, 3) ятрогенная, 4) «новый вариант». Все формы БКЯ являются заразными и смертельными. Наибольшую опасность в плане развития эпидемии представляют две последних - ятрогенная и новая. При ятрогенной проникновение прионов происходит при переливании крови, пересадке органов, введении препаратов человеческого и животного происхождения. При новой форме заражение происходит алиментарным путем – при поедании мясных и молочных продуктов, а также с диетическими добавками. При патологоанатомическом исследовании наблюдается общее нейрональное перерождение, астроцитарная пролиферация с разрушением серого вещества коры головного мозга лобных и височных долей. Клиника Особенностями этой инфекции являются: 1) длительный инкубационный период, 2) полное отсутствие биологических реакций со стороны организма, т.к. прион обладает тропизмом и к иммунным клеткам, 3) 100% летальность. Клиника разнообразна. Типичными являются атаксия, а затем полное обездвижение, амнезия, снижение интеллекта вплоть до полного слабоумия. Слабоумие прогрессирует очень быстро, за 4-5 месяцев, наблюдается потеря массы тела, нарушение сна, дизартрия, затем присоединяются экстрапирамидные нарушения, хореоподобные движения, миоклонии. И наступает смерть. Хорея Гентингтона – наследственное нейродегенеративное заболевание с преимущественным поражением стриарной системы мозга и подкорковых ядер. Среди пациентов психиатрических стационаров они составляют 1%. Заболевание наследственное, т.к. выявлен генетический дефект, локализованный на хромосоме 4. В большинстве случаев начало заболевания после 50 лет и длится 20-30 лет, но может начаться и в возрасте от 5 до 70 лет. Начинаясь с хореических гиперкинезов, затем болезнь проявляется нарушениями интеллекта, потерей возможности выполнения непривычной и творческой работы. Больные становятся раздражительными, у них отмечается аффективная лабильность, склонность к депрессиям, иногда к самоубийству. Интеллектуальная недостаточность прогрессирует медленно, сопровождается апатией, потерей инициативы, снижением способности планировать и выполнять задуманное. |
