Биомеханика конспект лекций донской. Лекция. Биомеханика двигательных действий как систем целенаправленных движений
 Скачать 0.93 Mb. Скачать 0.93 Mb.
|
ЛЕКЦИЯ №7. БИОМЕХАНИЧЕСКИЕ АСПЕКТЫ ПРИРОДЫ ВОЗНИКНОВЕНИЯ И ПРОФИЛАКТИКИ ТРАВМ.В современном спорте, в спортивной травматологии для изучения биомеханических особенностей ОДА широко используются законы биомеханики. Биомеханика изучает законы положения тела человека в норме и патологии при стоянии, сидении, беге, ходьбе (осанку, расположение центра тяжести, определение площади опоры, способы замыкания суставов и характер приспособительных процессов для удержания центра тяжести в пределах площади опоры при различной патологии костей и суставов); принципы выбора лечебных (профилактических) мероприятий с учетом биомеханического единства ОДА. Одним из факторов, приводящих к заболеваниям тканей опорно-двигательного аппарата (ОДА), являются интенсивные, длительные физические нагрузки, выполняемые человеком (спортсменом) в неправильном исходном положении, т. е. с нарушениями биомеханики движений. Эти нарушения ведут к изменению метаболизма мышц, локальному утомлению, возникновению мышечного дисбаланса с последующим возникновением заболеваний и травм ОДА Особенно это важно знать тренеру, инструктору (методисту) лечебной физкультуры и реабилитационного центра, когда упражнения выполняются с нагрузками на позвоночник и суставы. Такие нагрузки в дальнейшем приводят к возникновению остеохондроза позвоночника, артрозу суставов и другим заболеваниям тканей ОДА. Биомеханика травм и заболеваний опорно-двигательного аппарата (ОДА) Важными факторами в возникновении травм и заболеваний ОДА являются изменение расположения центра тяжести (ЦТ) человеческого тела, его проекция на площадь опоры, а также пространственное соотношение между вектором ЦТ и различными суставами, степень подвижности ОДА (см. рис. 2.6; 2.7; 2.9). Исследования показывают, например, что сила продольного удара, при которой разрушается бедренная кость, находится в пределах от 10,6 ± 2,7 кН (жесткий удар) до 18,3 ± 6,9 кН (удар через амортизирующую подкладку (И.Ф. Образцов и др., 1988). На рис. 18.2, а, приведены данные измерений при жестком ударе по коленному суставу в направлении тазобедренного сустава (без амортизирующей прокладки) в положении сидя. В течение первой миллисекунды (МС), т. е. пока удар сместится не более чем на 1 %, сжатия кости еще нет (кривая 2), однако возникает значительный изгиб — около 30% от .разрушающего. Прогибу вперед (в сагиттальной плоскости), видимо, способствует первоначальный анатомический изгиб кости (рис. 18.3). Далее изгиб вперед нарастает до 0,6—0,65% — до момента разрушения. Так же быстро нарастают продольные деформации бедренной кости и в течение неполных 3 мс достигают предельного значения — около 1,2—1,25% с очень быстрым разрушением (0,2 мс). Обычно разрушение наблюдается в пределах диафиза (см. рис. 18.3) (И.Ф. Образцов и др., 1988). Трещины разрушения возникают на передней поверхности кости; часть приложенной энергии передается еще до разрушения на шейку, головку бедренной кости и на тазобедренный сустав. При наличии амортизирующей прокладки (см. рис. 18.2, б) си- ла удара достигает 14—15 кН, ее наибольшее значение возникает только через 5 мс, скорость нарастания ударной силы в течение первых 1,5 мс будет в 10 раз меньше, чем при ударе без прокладки. Кроме того, значительная часть энергии удара гасится боковыми колебаниями бедренной кости в сагиттальной и фронтальной плоскостях (см. кривые 3 и 4) с собственной частотой около 140— 150 Гц. Разрушения кости не происходит. Предел прочности кости на изгиб для первой группы равен 384 кг/см, для второй — 106 кг/см, т. е. он уменьшился более чем в 3 раза. Создаваемые работой мышц силы передаются на кости посредством сухожилий, которые обладают значительной прочностью главным образом на разрыв. Так, например, ахиллово (пяточное) сухожилие взрослого человека выдерживает нагрузку от 270 до 500 кг. Повреждение сухожилий может быть открытым и закрытым. Закрытые повреждения, т. е. без повреждения кожи, называют подкожными. Эти разрывы характерны для сухожилий разгибателей. Подкожный разрыв сухожилия может наступить в результате резкого мышечного сокращения и от удара тупым предметом. Раз- рыв сухожилия может наступить вследствие дегенеративных изменений после относительной или абсолютной перегрузки тканей; хронических воспалений и переохлаждения (R. Suckert, 1967; К. Vittel, 1974), а также если механическая нагрузка превышает выносливость на разрыв; при максимальном напряжении мышцы (толчок, бросок и др.), неожиданная остановка активного движения (ручной мяч, футбол и др.); пассивное растяжение работающей мышцы при одновременном напряжении антагонистов (маневренные движения при падении или столкновении, движения при страховке); прямая тупая травма максимально напряженного при беге или в прыжке сухожилия (толчок, удар, столкновения и пр.). Наиболее часто в спорте высших достижений повреждается ахиллово (пяточное) сухожилие. Повреждения мышц могут быть как открытыми, так и закрытыми (рис. 18.4). На верхней конечности чаще всего повреждаются двуглавая, надостная, дельтовидная, большая грудная, трехглавая мышца плеча и мышцы предплечья. Непрямой механизм травмы характеризуется внезапным резким сокращением напряженной мышцы. Под воздействием растягивающей нагрузки сократившаяся мышца, потеряв эластичность, разрывается. На рис.
или заболевания ОДА у спортсменов, необходимо принимать во внимание функциональные моменты. Все мышцы верхней конечности проходят по меньшей мере через один сустав, который они приводят в движение, и нарушения трофики, иннервации, а вследствие этого и функции в дальнейшем по своим проявлениям выходят далеко за пределы, обусловленные собственно травмой. Вывихи в плечевом суставе являются типичной травмой в таких видах спорта как борьба дзюдо, самбо, вольная, греко-римская, прыжки в воду, прыжки на лыжах с трамплина и др. Вывих плеча составляет 50—60% всех вывихов. Такая частота их объясняется анатомо-физиологическими особенностями плечевого сустава: суставная впадина лопатки в 3—4 раза меньше головки, имеющей шаровидную форму, суставная сумка обширна и тонка. Травматические вывихи в плечевом суставе возникают чаще при прямой травме, например при падении (рис. 18.7, а и б) или ударе. Чаще встречаются передние вывихи и очень редко — задние (рис. 18.8). Вывихи в локтевом суставе составляют 18—27% всех вывихов. Чаще всего вывихи предплечья возникают во время падения на вытянутую руку при переразгибании в локтевом суставе (рис. 18.9). Наиболее часто встречаются задние вывихи обеих костей предплечья и вывих одной лучевой кости кпереди. Остальные виды вывихов предплечья наблюдаются редко. Cамым частым из вывихов в пястно- фаланговых суставах является вывих первого пальца. Вывих происходит в результате переразгибания первого пальца при падении на руку, во время игры в волейбол,гандбол и др. Вывихи ключицы составляют от 3 до 15% всех вывихов. Преимущественно встречается у мужчин. Вывихи ключицы делятся на два вида: вывих наружного, или акромиального конца ключицы и внутреннего, или грудинного конца ее. Вывихи в одном или обоих суставах ключицы возникает при сильных падениях (авто- и мотоспорт, велоспорт, горнолыжный спорт, прыжки на лыжах с трамплина и др.) или непрямых повреждениях при рычаговом движении рукой в борьбе самбо, дзюдо. Переломы трубчатых костей возникают при прямом ударе по наружной поверхности плечевого сустава либо при падении на локоть или кисть. Переломы бугров плечевой кости чаще являются отрывными, т. е. возникают при чрезмерном мышечном сокращении. Переломы хирургической шейки обычно бывают результатом падения на локоть. Переломы плечевой кости. Типичными спортивными травмами являются спиральные переломы плеча вследствие мышечной тяги при метании снарядов (копья, диска, гранаты и др.) и в играх (гандбол и др.) и надмыщелковые переломы плечевой кости у юниоров. Механизм травмы у спортсменов — прямые и непрямые силовые воздействия. Примерами повреждений от прямого силового воздействия являются: — перелом локтевого отростка при падении на находящийся в положении сгибания сустав; — перелом после удара или толчка в травмированную область. Большинство повреждений области локтевого сустава является следствием непрямого силового воздействия. При падении на вытянутую руку могут сработать механизмы сгибания и компрессии (рис. 18.10). Силы, действующие при рывке, приводят к надмыщелковым переломам при разгибании или вывихам, если произошло падение вперед, когда сустав находился в положении сгибания (рис. 18.11).Падение назад на сустав, находящийся в положении сгибания, может также под влиянием сил, действующих при толчке, привести к надмыщелковому перелому (рис. 18.12). Повреждения в области предплечья встречаются на обоих костях в отдельности, вместе или в сочетании с повреждением в про- ксимальном, а также дистальном отделах лучелоктевого сустава (см. рис. 18.5, 18.6). В механизме повреждения преобладает непрямая травма при падении на вытянутую вперед руку (см. рис. 18.7, 18.10). Это случается в основном на уроках физкультуры и в любительском спорте при падениях с гимнастических снарядов, катании на роликах, коньках или в играх, а также в мото- и велоспорте у взрослых. Переломы локтевого отростка возникают, как правило, в результате прямого удара локтевой областью о твердый предмет (рис. 18.13). Перелом головки и шейки лучевой кости возникают при падении на вытянутую руку, в результате чего происходит вклинивание головки луча в головчатое возвышение плеча. Повреждение дистального эпифиза лучевой кости представляет собой наиболее частое повреждение костей предплечья в типичном месте. Перелом нижнего эпифиза чаще всего возникает при падении на вытянутую руку, кисть которой находится в положении тыльного или ладонного сгибания (рис. 18.14). Переломы костей кисти (рис. 18.15) и пальцев составляют до 1 /8 переломов всех костей. Повреждения кисти могут относиться не только к кожным покровам, но и костям, мышцам, сухожилиям, а также нервам и сосудам. 4% повреждений и последствий неправильной нагрузки в спорте приходится на область кисти (J. Williams, 1973), хотя и здесь наблюдаются типичные повреждения и зависимость частоты травм от специфики отдельных видов спорта. В механизме повреждения преобладают прямые травмы, например, при подхвате резко брошенного мяча, при ударе или толчке в борьбе и под действием непрямой силы при падении на вытянутую руку. Наиболее часто встречаются переломы проксимального ряда костей запястья. Чаще других повреждается ладьевидная кость, реже — полулунная и еще реже — остальные кости запястья. Перелом ладьевидной кости может произойти при падении на выпрямленную кисть (рис. 18.16), при прямом ударе по ладони. Иногда перелом может наступить при ударе кулаком о твердый предмет (см. рис. 18.16, б). 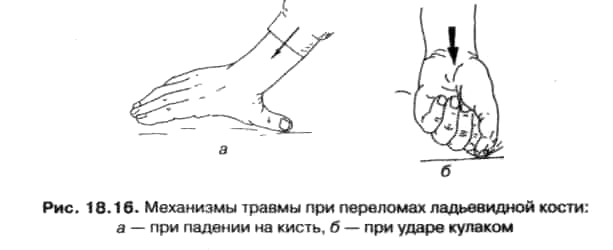 Переломы костей пястья типичны при столкновении сжатой в кулак кисти (головок пястных костей) с препятствием, например, в скоростном спуске на лыжах, при игре в гандбол, в мото-и велоспорте, боксе и др. Особой формой повреждения пястных костей является часто наблюдаемый у боксеров переломовывих в 1-ом пястно-запястном суставе(перелом Беннета). Различают два типа переломов: внутрисуставные и внесустав-ные (рис. 18.17). Чаще всего возникает перелом основания 1 - ой пястной кости. При внутрисуставных переломах 1-ой пястной кости небольшой треугольный осколок ульно-волярной поверхности основания 1-ой пястной кости остается на месте. Первая пястная кость под влиянием сгибателей и разгибателей вывихивается в за-пястно-пястном суставе в тыльно-радиальную сторону. Переломы фаланг пальцев чаще возникает вследствие прямой или, реже, непрямой травмы. В результате перелома под влиянием межкостных и червеобразных мышц отломки фаланг пальцев смещаются под углом, открытым в тыльную сторону. Чаще встречается в играх(волейбол,гандбол, баскетбол и др.). Прямые травмы — такие, как падение или удар — приводят к переломам лопатки, ключицы или вызывают разрывы сочленений. Чаще всего повреждения в области плечевого пояса в спорте возникают при падении на вытянутую для амортизации руку (см. рис. 18.11, 18.8). Перелом ключицы является наиболее частой травмой в спорте (прыжки на лыжах с трамплина, мото- и велоспорт, борьба и др.), при падении и прямой травме (удары и пр.), преимущественно в детском и подростковом возрасте. Они составляют от 3 до 16% переломов всех костей скелета. По механизму травмы переломы ключицы можно разделить на две группы. Это переломы, возникающие в результате прямого механизма травмы (удар по плечу, непосредственно по ключице). Вторую группу составляют переломы, возникающие от непрямого механизма травмы — удар или падение на область наружной поверхности плечевого сустава (рис. 18.18), падение на локоть, вытянутую руку, сдавление плечевых суставов с боков. Перелом лопатки возникает преимущественно в результате значительного силового воздействия: вело- и мотоспорт, скоростной спуск на лыжах, прыжки на лыжах с трамплина и др. (рис. 18.19). Типичные последствия неправильной нагрузки. В области кисти следующие (рис. 18.20): периостоз шиловидного отростка локтевой кости (фехтование, прыжки в воду и др.); крепитирующий паратенонит (в большинстве случаев разгибателей) в спортивной гимнастике, в тяжелой атлетике, гребле и других видах спорта; тендопатия в месте прикрепления сухожилия локтевого сгибателя кисти в области гороховидной кости (прыжки в воду, спортивной гимнастике и др.); — артрозы в области запястья и в первом пястно-запястном сусаве (бокс, тяжелая атлетика, фехтование и др.). В области позвоночника могут быть повреждения как самих позвонков, так и спинного мозга и его корешков. Из общего количества всех несчастных случаев в спорте на позвоночник приходится 3—4% (D.L. Mac-Intosh, et al., 1972; G. Gelehrter, 1966), причем последствия неправильной нагрузки составляют 16,5% (J. Williams, 1973). Повреждения позвоночника являются следствием прямого силового воздействия (удар, толчок) и значительно чаще — результатом непрямого силового воздействия. При этом типичными механизмами травм являются следующие: компрессия по продольной оси, например, при падении на ягодицы; гиперэкстензия или гиперфлексия, что обычно имеет место при прыжке вниз головой и ударе о грунт (рис. 18.21). ротационные травмы в сочетании с гиперэкстензией или гиперфлексией, что имеет место при повреждениях, имеющих механизм хлыстового удара. Во всех случаях последствия травмы проявляются во всем двигательном сегменте, под которым Н. Junghanns (1971) понимает тело позвонка с его суставными отростками, поперечными и остистыми отростками, а также соответствующие межпозвоночные диски. Механическая выносливость тела позвонка на разных участках различна, и в шейном отделе она составляет лишь 25% от прочности на сжатие в 730 кгс, которой обладает поясничный отдел позвоночника. Межпозвоночные диски еще устойчивее и выносят сжатие по оси в 1500 кгс. Прочность при сгибании, напротив, значительно ниже. При медленной гиперфлексии дорсальные продольные связки разрываются с одновременными микроразрывами межпозвоночных дисков при 500 кгс, а в условиях гиперэкстензии уже при 100 кгс образу- ются грыжи дисков L5—S, (С. Tuisch, S. Ulrich, 1973). Торсионная прочность тел позвонков составляет 255 кгс, а межпозвоночных дисков — 460 кгс (С. Tuisch, S. Ulrich, 1973). Относительно распределения функциональной нагрузки на позвоночник можно сказать, что на человека массой 70 кг при прыжке на твердый грунт с высоты 50 см с ускорением в 6—8 gдействует сила в 240—320 кгс, при падении на ягодицы с ускорением в 10— 20 g действует сила в 400—800 кгс, а при поднятии тяжести массой 50 кг в положении наклона вперед — 700 кгс (Н. Krayenbuhl et al., 1967). Чем сильнее сжатие межпозвоночного диска во время функциональной нагрузки, тем легче он подвергается воздействию даже незначительной травмы. Повреждения тел позвонков чаще возникают при непрямом механизме травмы: осевая нагрузка на позвоночник, резкое или чрезмерное сгибание его или (реже) разгибание. Иногда могут сочетаться два или даже три типа нагрузки. Например, при так называемом хлыстовом механизме травмы сочетаются резкое сгибание и разгибание шейного отдела позвоночника при наезде на машину, резком торможении, падениях велосипедистов-шоссей-ников, горнолыжников и т. д. (рис. 18.22).У взрослых чаще повреждаются позвонки в зоне перехода одной физиологической кривизны в другую, т. е. нижние шейные и верхние грудные, нижние грудные и верхние поясничные позвонки (см. рис. 18.22). Повреждения тел позвонков делятся на две большие группы: стабильные (рис. 18.23) и нестабильные повреждения (рис. 18.24). Вывихи чаще встречаются в шейном отделе, в то время как в грудном и поясничном преобладают переломы и переломовывихи. Переломы тел позвонков возникают при компрессионной травме и травме со сгибанием позвоночника, они наблюдаются во всех видах спорта, так же как случайные повреждения после падений. Спонгиозный слой позвонка ступенеобразно сжимается, гася дей-ствуюущую силу. Это приводит к плоской или клиновидной деформации с краевым переломом или без него, а также к взрыво-образному прорыву пульпозного ядра в покровную или основную пластинку тела позвонка. Вывихи и переломовывихи тел позвонков в 2/3 случаев встречаются в шейном отделе позвоночника, так как этот отдел из-за большой мобильности менее устойчив к травмам от чрезмерного сгибания, разгибания и торсии. Меньшая устойчивость тел позвонков к компрессии также играет патогенетическую роль. Межпозвоночные диски при всех подобных повреждениях разрываются и их осколки также могут стать причиной компрессии спинного мозга или корешков, как и костные отломки. Травматические повреждения межпозвоночных дисков. Межпозвоночный диск представляет собой хрящевое соединение тел смежных позвонков. Он отсутствует между первым и вторым шейным позвонками. Каждый диск состоит из двух частей, постепенно переходящих друг в друга — волокнистого (фиброзного) кольца и студенистого ядра. Межпозвоночный диск следует рассматривать как полусустав, в котором пульпозное ядро, содержащее жидкость типа синовиальной, сравнивают с полостью сустава, гиалиновые пластинки тел позвонков — с суставными поверхностями, а фиброзное кольцо рассматривают как капсулу сустава; имеется и связочный аппарат (рис. 18.25). Для фиброзного кольца диска модуль упругости зависит от нагрузки. В продольном направлении при изменении Р от 350 до 1500 Н модуль упругости изменяется от 57-106 Па до 105 106 Па, а в поперечном направлении — от 14,5-16 Па до 26,2-106 Па.При наклонах и поворотах туловища происходит смещение студенистого ядра диска в сторону, противоположную наклону, и фиброзное кольцо выпячивается. Часть диска будет сжата, а часть — растянута. При поворотах позвоночного столба под углом больше 20°, диск может разрушиться. Внутридисковое давление зависит от позы. В положении лежа на боку оно составляет (3,3 ± 0,2)107 Па, в положении сидя (8,6 ± 0,4)-107 Па, в положении стоя оно повышается на 20—40%. При нагружении диска разрушается его гиалиновая пластинка (см. рис. 18.25), а с ростом нагрузки происходит разрыв фиброзного кольца. При функциональной недостаточности позвоночника, которая появляется чаще всего при дегенерации диска, когда его амортизационная способность значительно понижена, в момент разгибания тело вышележащего позвонка смещается назад (чего в норме не наблюдается). Из-за патологической подвижности и постоянноймикротравматизации тел смежных позвонков (отсутствие амортизации) развивается склероз замыкательных пластинок, предотвращающих повреждение костных балок (рис. 18.26). Повреждения спинного мозга в спорте составляет 2,5%, а в быту — 20—30%. Они сопровождаются характерными рефлекторными нарушениями, расстройствами двигательных функций и потере чувст- вительности, на основании чего можно определить уровень верхнего травмированного сегмента (рис. 18.27 и 18.28). Особенно часто наблюдается повреждение в области С5, Д4, Д10иЦ. Травматические вывихи в тазобедренном суставе составляют около 2% всех вывихов (рис. 18.29). Механизм возникновения вывиха — чаще всего непрямое значительное усилие, при условии, когда бедро внезапно резко ротируется внутрь и приводится, а также при значительном прямом силовом воздействии (падения у альпинистов, горнолыжников, мото- и автоспортсменов и др.). Травматический вывих надколенника возникает чаще всего вследствие падения на коленный сустав, при ударе твердым предметом по коленному суставу или при изменении тяги мышц-разгибателей голени. Большое значение для вывиха имеет ряд предрасполагающих моментов: отношение голени кнаружи, более развитый внутренний мыщелок бедра и неправильное направление четырехглавого разгибателя голени по отношению к связке надколенника. Вывихи надколенника происходят чаще у женщин. Отмечается латеральное смещение, что связано с Х-образным положением нижних конечностей (см. рис. 16.2) и тягой четырехглавой мышцы бедра в соответствии с параллелограммом сил. Подтаранный вывих стопы. Вывих происходит в таранно-пя-точном и таранно-ладьевидном сочленениях в случаях непрямого механизма травмы. При подтаранном вывихе стопа чаще всего смещается внутрь или назад и внутрь — внутренний и зад-не-внутренний вывих (рис. 18.30). Перелом шейки бедра чаще встречается у пожилых людей. Это связано с уменьшением шеечно- диафизарного угла, плохим кровоснабжением (артерия круглой связки, как правило, облитери-рована). Шеечно-диафизарный угол у пожилых людей с годами уменьшается, в связи с этим большая нагрузка приходится на шейку бедра, поэтому легко возникает ее перелом. Переломы диафиза бедра. Также как и при других диафизарных переломах, переломы бедра возможны при различных вариантах прямого и, непрямого механизмов травмы. Направлением и точкой приложения травмирующего действия определяются характер и уровень перелома. Соответственно уровню перелома различают переломы бедра в верхней, средней и нижней третях (рис. 18.31). Частота переломов голени в среднем колеблется в пределах 30%. Наиболее часты переломы голени в нижней трети. Переломы могут быть открытыми и закрытыми, в зависимости от механизма травмы (рис. 18.32). Чаще встречается перелом обеих костей. На характер перелома, его конфигурацию и наличие смещения в той или иной степени влияет не только механизм травмы, но и мышечная тракция. Механизм травмы может быть прямым и непрямым (рис. 18.33). Выделяют три подгруппы переломов: супинационные, пронацион-ные и сгибательно-разгибательные переломы (рис. 18.34). При супинационных переломах стопа, поворачиваясь внутрь, натягивает связки, соединяющие латеральную лодыжку с костями стопы, что влечет за собой отрыв наружной лодыжки. Если травмирующая сила продолжает действовать, внутренняя боковая поверхность таранной кости упирается во внутреннюю лодыжку, отламывая ее под углом снизу вверх. Переломы лодыжек довольно частая травма в спорте. В зависимости от механизма и длительности травмирующей силы переломы этого вида могут быть в самых различных сочетаниях: изолированные переломы одной или двух лодыжек, двух лодыжек с отрывом заднего или переломом переднего краев большеберцовой кости, с подвывихом или вывихом стопы в различных направлениях, которые могут сопровождаться разрывом синдесмоза. Пронационные переломы возникают в результате пронации стопы. При этом связки, идущие от медиальной лодыжки к костям стопы, натягиваются и отрывают внутреннюю лодыжку (иногда разрываются и сами связки). Пронационные переломы часто сопровождаются повреждением межберцового сочленения. Влияние физических нагрузок на суставы. За время жизни человек делает (0,5—0,7)-109 движений в крупных суставах рук, 6-109 движений пальцами рук (к примеру, шины современного автомобиля изнашиваются после 25—30 млн оборотов). При ходьбе, беге, рабочих движениях кости, хрящи суставов, мышцы, сухожилия подвергаются нагрузке, однако напряжения в кости редко превышают 50 МПа. Нагрузка на суставы зависит от общей массы тела. К примеру, при ожирении суставы человека подвергаются большим воздействиям. При обычной ходьбе в фазе 15% от начала опорного цикла возникает изгибающий момент на голень человека величиной около 50—60 Н-м, в фазе 45% от начала опорного цикла значение изгибающего момента возрастает до 90—130 Нм (A. Capazzo et al., 1984). Изгибные деформации голени разнообразны (рис. 18.35). Они могут возникать от вибраций на частотах собственных колебаний костей, вызванных, например, ударом, при соприкосновении пятки с землей (особенно без обуви). В начале опорной фазы удар- ная волна проходит через кость, причем линейное ускорение достигает 20—80 м/с2 длительностью 15—25 мс (L. Light et. al. 1980). При скорости ходьбы 1м/с нагрузка в тазобедренном суставе может достигать 6 кН, что на порядок выше веса тела (D. Gebauer, Н. Orley, 1978). В спорте высших достижений ускорения намного выше, что ведет к значительным, хотя и кратковременным, нагрузкам на биомеханические системы. Например, во время бега отрицательное ускорение голени достигает 500 м/с2, а в конце удара при исполнении приемов карате — даже 4000 м/с2 (S. Wilket et. al., 1983). При спринтерском беге, прыжках в длину, тройным и в высоту вертикальная составляющая силы опорных реакций достигает 5— 7 кН, а горизонтальная — до 3—4 кН. Соответственно резко возрастают нагрузки на все суставы и сухожилия (табл. 18.1). Например, сила на поверхности голеностопного сустава может достигать 9000 Н. Это значит, что ахиллово сухожилие создает противодействующий момент в сагиттальной плоскости до 300 Нм и тягу до 6000 Н. Напряжение растяжения достигает 60 МПа — около 60% предельно допустимого. Во время прыжков в длину напряжение в сухожилии может достигать 73—75 МПа, что еще ближе к предельным значениям. Особенности механизма повреждения коленного сустава обусловлены анатомическими и функциональными его особенностями, а также видом и тяжестью травмы. Выделяют острые и хронические травмы (подвывихи, микротравмы), прямое и непрямое силовое воздействие. Наиболее частой причиной повреждений коленного сустава в спорте являются падения с поворотом при фиксированной стопе и слегка согнутом суставом (рис. 18.36). Такой механизм травмы типичен для футбола (рис. 18.37), дзюдо, самбо, горнолыжного спорта, баскетбола, гандбола и др. Действие сил в зонах, расположенных ниже границы разрыва суставной сумки и связок, гиалинового суставного хряща и волокнистого хряща менисков при повторных микротравмах может привести к дегенеративным тканевым изменениям. Дегенеративные изменения в мениске вследствие хронической перегрузки, например, у футболистов, могут привести к разрывам мениска от подчас минимальной травмы. На рис. 18.38 и рис 18.39 представлены типичные виды травм. На рис. 18.40, сравнивая взаимное положение отметок на суставных поверхностях, можно видеть результат влияния связок на движения костей: взаимное движение поверхностей гиалинового хряща состоит из обкатывания со скольжением. При сгибании колена бедренная кость сдвигается назад относительно больше-берцовой кости с проскальзыванием, начинающимся приблизительно с 15—20° поворота и заканчивающимся незадолго до конца сгибания; при разгибании бедренная кость смещается вперед. Вследствие этого нельзя указать определенную ось вращения в суставе: для каждого положения костей имеется своя мгновенная ось вращения. При этом в переднем положении бедра оси вращения значительно смещаются кверху благодаря меньшей кривизне переднего края поверхности мыщелков. Это способствует наряду с действием связочного аппарата «запиранию» колена в выпрямленном положении, что важно для противодействия нагрузки при локомоциях (движениях) (R. Fick, 1911). Так как сочленованные поверхности не соответствуют друг другу по форме, то в каждый момент соприкасаются только небольшие участки поверхностей. Площадь контакта несколько увеличивается за счет двух менисков полулунной формы, лежащих по наружным краям мыщелков. Движение участков контакта при перекатывании и скольжении способствует лучшей смазке (С.Н. Barnett et al., Повреждения менисков (рис. 18.41) — наиболее частый вид травмы коленного сустава. В 80% случаев повреждается внутренний мениск и в 20% — наружный. Чаще всего мениски повреждаются вследствие ротационных напряжений при нагрузке согнутого колена (см. рис. 18.36, 18.42). Отсутствие кровоснабжения полулунных хрящей является причиной их плохого срастания. Биомеханика повреждения. Существенными функционально-анатомическими особенностями менисков, которые определяют относительно частое их повреждение являются следующие: воздействие «клещей мыщелков» на передний рог при выпрямлении из положения на носках; прочное волокнистое сплетение медиального мениска с медиальной боковой связкой; патологические образования — такие, как дискоидный мениск и ганглии; относительно хорошее состояние кровоснабжения околокап-сульной зоны, в то время как свободный край мениска, впадающий в сустав, не имеет кровеносных сосудов. Повреждения боковых связок коленного сустава. Чаще всего встречаются растяжение, частичный или полный разрыв боковых связок коленного сустава. Повреждения боковых связок могут произойти вследствие торсии в сторону или насильственном движении в сторону голени. Полный разрыв боковых связок происходит от сочетания движений отведения или приведения голени в разогнутом положении коленного сустава с элементами наружной ротации голени (рис. 18.42). Механика повреждения крестообразных связок — силовое воздействие на мыщелки большеберцовой кости либо мыщелки бедра и торсии (мотоспорт, хоккей с шайбой, футбол, горнолыжный спорт и др.). Передняя крестообразная связка, повреждается в 30 раз чаще, чем задняя. На рис. 18.43 показан механизм повреждения крестообразных связок. При любом переломе сустава происходит также повреждение суставного хряща. Кроме того, он страдает при травмах со встречным и компрессионным действием. При неправильной нагрузке на хрящевые поверхности коленного сустава, вследствие посттравматического нарушения механики сустава, или при вторичных структурных нарушениях, также травмируется суставной хрящ (рис. 18.44). Перелом надколенника происходит чаще всего в результате прямой травмы — падения на колено или удара по надколеннику, реже — вследствие чрезмерного напряжения четырехглавой мышцы. Переломы надколенника могут носить различный характер: чаще поперечные, реже оскольчатые, звездчатые и т. д. (рис. 18.45). Переломы таранной кости (рис. 18.46). Механизм перелома, как правило, непрямой — падение с высоты на ноги, резкое торможение автомашины при упоре ступнями в ее пол или рычаги управления и т. д. Перелом пяточной кости. Механизм, как правило, прямой. Чаще всего перелом наступает при падении с высоты на область пяток (рис. 18.47). В этом случае возможен перелом обеих пяточных костей. Однако наиболее часты компрессионные переломы пяточной кости (рис. 18.48). При компрессионном переломе пяточной кости со смещением уплощается свод стопы, нарушаются взаимоотношения суставных поверхностей в таранно-пяточном и пяточно-кубовидном сочленениях. 18.2. Биомеханика инвалидов-спортсменов При патологии ЦНС и ОДА главными симптомами являются нарушения координации движений, мышечный дисбаланс и др. Движение — одно из основных проявлений жизнедеятельности. Все важнейшие функции организма — дыхание, кровообращение, глотание, мочеиспускание, дефекация, перемещение тела в пространстве — реализуются в конечном счете сокращением мускулатуры. Движение всегда имеет рефлекторную природу. Обеспечение координации движений требует четкой и непрерывной обратной афферентации, информирующей о взаимоположении мышц, суставов, о нагрузке на них, о ходе выполнения траектории движения. Центром координации движений является мозжечок. Естественно, однако, что координация движений обеспечивается также деятельностью корковых центров, экстрапирамидной системы, афферентных и эфферентных путей. Импульсы от проприорецепторов, сигнализирующие о положении тела в пространстве, идут к межпозвоночным ганглиям, где лежат первые нейроны, аксоны которых поступают через задние корешки в спинной мозг. Обратные эфферентные сигналы от стриопаллидар-ной системы проходят к мускулатуре через рубро-спинальные, вес-тибуло-спинальные, текто-спинальные, ретикуло-спинальные пути, а также через задний продольный пучок к мышцам глаза. Произвольное сокращение той или иной мышцы обеспечивает кортико-мускулярный путь. Однако для выполнения законченного двигательного акта требуется согласованное участие многих мышц. Простейшее движение — поднимание руки — обеспечивается сокращением мышц плечевого пояса, но одновременно и мышц туловища, и нижних конечностей, восстанавливающих правильное положение центра тяжести (ЦТ) тела. При проведении тренировок или лечебной гимнастики, необходимо учитывать состояние мышечного тонуса занимающегося. Мышечный тонус — рефлекс, имеющий свою рефлекторную дугу (гамма-нейрон переднего рога —> проприоцептор — чувствительная биполярная клетка спинального ганглия -» альфа-малый нейрон переднего рога, отдающий импульс мышце и вновь гамманейрону —» проприоцептор —> чувствительная клетка —» альфа-малый нейрон и т. д. по обратной'связи, создающей систему сегментарной саморегуляции). Мышечный тонус можно условно назвать «рефлексом на проприоцепцию», «ответом мышц на самоощущение». Относительное постоянство мышечного тонуса обеспечивается согласованной работой трех основных звеньев рефлекторной дуги: альфа-нейрона, гамма-нейрона и проприоцептора (мышечного веретена). Функциональная перегрузка альфа-малого нейрона, сопровождающаяся повышением мышечного тонуса, влияет на состояние гамма-нейрона, который повышает порог восприятия проприоцеп-тора и таким образом снижает приток афферентных импульсов к альфа-малому нейрону. Альфа-малый нейрон «разгружается» и нормализует мышечный тонус, гамма-нейрон активизируется и усиливает афферентную «нагрузку» на альфа-малый нейрон. Состояние мышечной системы существенно влияет на тренировочный процесс, особенно при тренировке инвалидов-спортсменов. Мускулатура может находиться в различном функциональном состоянии. Так, при мышечной гипотонии (снижении мышечного тонуса) непроизвольное напряжение мышц уменьшается или не ощущается совсем, мышцы становятся дряблыми, наблюдается «разболтанность» суставов с увеличением объема движений в них за счет переразгибаний. Снижение мышечного тонуса свидетельствует о поражении сегментарного аппарата, рефлекторной дуги, периферического двигательного нейрона. Мышечная гипертония проявляется в виде спастического повышения тонуса при центральном параличе в виде пластической гипертонии (ригидности) при поражении паллидарной системы. При многих заболеваниях большое значение имеет оценка (определение) функциональных способностей. Она определяется путем наблюдения за тем, как больной выполняет привычные функции (ходьба, сидение, одевание и раздевание, надевание обуви и т. д.). Важнейшую роль в определении функции играет походка человека, по которой иногда можно поставить диагноз (например, походка при параличе, сколиозе, привычном вывихе бедра и др.). Длительное напряжение мышцы приводит к ее утомлению и неспособности совершать работу. Поступление нервных импульсов к мышце может быть нормальным, однако механическое сокращение мышцы в ответ на эту импульсацию угнетено вследствие истощения основного источника энергии — АТФ. Например, гемипарез, паралич (полиомиелит, инсульт и др.) приводят к утрате мышцей способности к сокращению и к атрофии мышц. Многие заболевания ЦНС (болезнь Паркинсона, ДЦП и др.) сопровождаются тяжелыми нарушениями мышечной деятельности — судорожным сокращением, тремором и тетанусом, хотя сами мышцы при этом не изменены. Судороги мышц у инвалидов-спортсменов довольно частое явление, они возникают из-за ухудшения питания (метаболизма), нарушения микроциркуляции, гипоксии, накопления продуктов метаболизма (лактат, мочевина, пируват и др.), накопления гис-тамина и как результат — спазм, нередко с болевым симптомом (с болью), с нарушением координации. Расстройство движений следует отличать от нарушений подвижности, которые вызываются повреждениями или заболеваниями ОДА и обусловлены механическими препятствиями, не позволяющими выполнять определенные движения (например, перелом, вывих, рубцовая или другая контрактура), а часто просто резкой болезненностью при попытке произвести движения. Расстройство движений возникает при поражении (травме, воспалительном процессе, кровоизлиянии, опухоли) различных структур нервной системы, участвующих в управлении, регулировании или формировании произвольных двигательных реакций. Харакер и степень расстройства движений определяются локализацией повреждений (см. рис. 18.27; 18.28). При поражении центров головного мозга, управляющих произвольными движениями, двигательных клеток спинного мозга или периферических нервов, соответствующие движения утрачиваются полностью или частично (см. рис. 2.15). При всех этих нарушениях уменьшается мышечная сила, ограничивается объем движений. Другой тип расстройства характеризуется избыточными непроизвольными движениями — гиперкинезом. Чаще всего это дрожание. У одних оно появляется только в покое и тогда бывает мелкоразмашистым и ритмичным, например, при паркинсонизме. У других — крупноразмашистым, возникающим при сознательных целенаправленных движениях рук и ног: больной не может взять предмет в руки, ему трудно пользоваться столовыми приборами, писать и выполнять какую-либо работу. Такое бывает при поражении мозжечка. Дрожание может быть только в одной руке или охватывает все тело. Дрожание не всегда признак заболевания нервной системы. Так, например, мелкое дрожание пальцев вытянутых рук наступает при тиреотоксикозе. Дрожание рук бывает при хроническом отравлении ртутью, свинцом, наркотиками, при хроническом алкоголизме. К гиперкинезам относятся также непроизвольные движения при хорее. Особым типом двигательных расстройств является нарушение координации движений (атаксия). Больной, страдающий атаксией, не может писать, играть на музыкальных инструментах, выполнять мелкую, требующую большой точности работу, а по мере прогрессирования заболевания полностью утрачивает трудоспособность, даже возможность самообслуживания. Координация движений страдает и при нарушении чувствительности. Дело в том, что для организации движений необходима постоянная информация о положении частей тела, непрерывно поступающая от мышц, связок и суставов в центры мозга. При расстройствах чувствительности информация прекращается и правильная организация движений становится невозможной. Нарушения движений врач лечит в зависимости от вызвавшего их заболевания. Но в любом случае включаются специальные комплексы лечебной гимнастики, элементы спорта, тренажеры, гидро- кинезотерапия с целью увеличить силу мышц, объем движений, сделать движения более точными, координированными. Полиомиелит Сущность заболевания — поражение спинного мозга, преимущественно его передних рогов. Параличи имеют вялый характер, тонус мышц понижен или отсутствует, сухожильные и надкостничные рефлексы не вызываются или снижены; мышцы подвергаются атрофии. Помимо вялых параличей при полиомиелите могут наблюдаться пирамидные симптомы, обусловленные локализацией процесса в двигательной коре или связанные с экссудативно- геморрагическими явлениями по ходу кортико-нуклеарных и кортико-спинальных путей. Полного восстановления при реабилитации может не наступить. Выраженные двигательные нарушения часто остаются у людей, заболевших в раннем детстве, так как паретическая конечность значительно отстает в росте даже после достаточного восстановления силы и объема активных движений (рис. 18.49). При поражении поясничного отдела спинного мозга наблюдатся паралич мышц нижних конечностей: четырехглавой мышцы (рис. 18.50), аддукторов, ягодичных мышц, а также мышц голени, обеспечивающих различные движения стопы, благодаря чему развивается ее деформация. Обычно на нижней конечности наступают сгибательные, отводящие и ротационные контрактуры (кнаружи) в тазобедренном суставе, сгибательные — в коленном суставе; стопа чаще всего находится в положении отвисания под тяжестью одеяла, кроме того ее деформация зависит от выпадения функции отдельных мышц: при параличе разгибателей стопы возникает конская стопа, паралич малоберцовых мышц ведет к варусной стопе, паралич больше-берцовой — к вальгусной или плоско-вальгус-ной, паралич трехглавой — к пяточной стопе. При слишком ранней нагрузке на парализоанную ногу легко наступает растяжение связочного аппарата и сумки коленного сустава, развитие рекурвации его. Для нормализации походки используют протезирование. Протезирование: туторы, аппараты, ортопедическая обувь, корсеты;при полном параличе нижних конечностей — коляски. Механика движений при параличе нижней конечности. У больных изменена походка в связи с укорочением конечности и атрофией мышц парализованной ноги. При использовании биомеханических методов исследования за эффективностью тренировок у инвалидов-спортсменов используют подографию, ангуло-графию, электромиографию и другие методы. Подография — коэффициент ритмичности ходьбы (т. е. отношение времени переноса здоровой конечности ко времени переноса больной ноги при одностороннем параличе) приближается к единице; увеличивается длина шага, возрастает степень опоры на пораженную конечность и др. Ангулография — углы сгибания и разгибания в суставах нижней конечности начинают приближаться к норме. Но изменения имеются — парализованная нога как бы немного приволакивается, т. е. медленнее выносится вперед, и опора на нее кратковременна. Если инвалид-спортсмен тренируется в беззамковых аппаратах,, то определяется нормализация рисунка ходьбы и времени на преодоление того же самого отрезка пути. Тренировки в аппаратах дают возможность избежать осложнений — таких как рекурвация коленного сустава, ротация голени кнаружи и др. В последующем тренировки необходимо проводить в ортопедической обуви, или при тейпировании, так как обувь и тейпы компенсируют укорочение и нефиксированные паралитические установки стопы (варус, вальгус, пяточное положение, отвисание стопы и т. п.). Если во время тренировки (за исключением плавания) не пользоваться аппаратами, ортопедической обувью, тейпами, то могут развиваться вредные приемы компенсации, вследствие чего состояние мышц ухудшается и могут развиться и закрепиться различные деформации. Детский церебральный (центральный) паралич (ДЦП) Характерен спазм мышц конечностей, нарушение двигательной и чувствительной функций, появление контрактур (обычно сгиба-тельно-приводящего типа) и др. Отмечается также повышение сухожильных рефлексов, появление патологических рефлексов, повышение мышечного тонуса (гипертонус отдельных мышц), понижение мышечной силы и работоспособности, нарушение координации движений, акта стояния и ходьбы, наличие непроизвольных движений, синкинезий и т. п. В зависимости от распространенности патологического процесса различают: монопарез — поражение одной конечности, гемипарез — нарушение функции одноименных верхней и нижней конечностей, парапарез — нарушение функции нижних конечностей, трипарез —■ поражение 3-х конечностей, тетрапарез — нарушение двигательных функций всех 4-х конечностей. Обычно у больных обе нижние конечности ротированы внутрь и приведены, в коленных суставах сгибательные контрактуры, стопы эквино-варусные или плоско-вальгусные и т. п. Биомеханические нарушения локомоций связаны с гипертонусом мышц, нарушениями координации движений, контрактурами в суставах нижних конечностей и др. У больных изменена биомеханическая структура ходьбы — генез этих нарушений связан с поражением центральной нервной системы (ЦНС). При исследовании механики ходьбы выявлены существенные нарушения, и в основном во временных показателях (сокращение периода переноса, увеличение фазы опоры на носок и уменьшение фаз опоры на всю стопу), редукция угловых перемещений, скоростей и ускорений, уменьшение, а иногда и стертость максимумов на динамограммах. Особенностями ходьбы являются также наличие постоянного начального угла в суставах (из-за гипертонуса мышц, контрактур), выраженные колебания туловища относительно разных плоскостей. При спастическом гемипарезе выявлена асимметрия стояния и ходьбы. Наличие укорочения нижних конечностей за счет контрактур и спастики мышц ведет к перекосу таза и развитию сколиоза (см. рис. 16.1; 18.56). У больных с ДЦП нарушены позы стояния, это связано с изменением общего центра тяжести (ОЦТ). В связи с изменением проекции ОЦТ нагрузка на каждую ногу при удобной стойке несимметрична. Особенно ОЦТ меняется при ходьбе, беге и других локомоциях. Неустойчивость походки связаны с выходом (изменением) за пределы границы нормы ОЦТ. В пробе Ромберга выявляется устойчивость больного, она, как правило, низкая, а после физических нагрузок (после тренировок) она снижается еще в большей степени по сравнению со здоровыми людьми. Сохранение вертикального положения связано с проприо-рецепцией, которая у больных с ДЦП нарушена. У больных с ДЦП выявлены нарушения биомеханической структуры ходьбы и особенно бега, где имеет место спазм мускулатуры и падения больного. *По данным ЭМГ мышц нижних конечностей, активность мышц у больных с ДЦП значительно превышает активность мышц у здоровых людей. В большей степени повышение тонуса мышц наблюдается У больных с ДЦП в игровых видах спорта (футбол, баскетбол, ручной мяч и др.), в легкой атлетике (бег, прыжки и др.), и в меньшей степени — в плавании. Сирингомиелия В основе заболевания лежит дефект развития центрального канала спинного мозга, глиоз серого вещества с образованием полостей, которые могут распространяться как по поперечнику, так и по всей длине спинного мозга (рис. 18.51). Преимущественная локализация процесса — шейный и грудной отделы спинного мозга. Симптоматика: боли, парестезии в руках, в грудной области; в дальнейшем появляется выпадение болевой и температурной чувствительности при сохранении глубокой и тактильной (поражение задних рогов и передней спайки); цианоз, сухость кожи, деформация суставов и другие симптомы. Важным симптомом являются атрофические параличи мышц дистальных отделов руки (поражение передних рогов). Отмечено нарушение движений верхней (пораженной) конечности. Снижается мышечная сила, тонус мышц, амплитуда движений, координация движений во время ходьбы и др. В связи с этим наблюдается нарушение осанки (смещение надплечья). Смещение надплечья особенно выражено при выполнении физических упражнений, а при возникновении утомления (переутомления) это выражено в большей степени. В связи с вялым параличом верхней конечности нарушается структура ходьбы, координация движений, особенно в плавании, играх (волейбол и др.). При занятиях физкультурой, лечебной гимнастикой и спортом, необходимо учитывать кинематику локомоций у больного. Наиболее часто для тренировки используют симметричные упражнения для верхних конечностей (упражнения с гимнастической палкой, у гимнастической стенки и др.), а также тренировки на третбане, ве- лоэргометре, в бассейне и др. Ампутация конечности (конечностей) Ампутацией называют усечение конечности на протяжении кости (костей). При ампутации (особенно нижней) конечности для восстановления функции опоры и движения осуществляется протезирование. Параметры протеза (аппарата) должны отвечать биомеханическим характеристикам. Восстановление функции опоры и движения предполагает ходьбу. С позиции биомеханики существуют общие закономерности, отичающие норму ОДА от патологии. Так, при ампутации конечности (конечностей) перемещается (смещается) общий центр масс (ОЦМ) человека (см. рис. 5.5, рис. 17.48). Знание основ биомеханики необходимо тренеру (методисту ЛФК) при проведении тренировок с инвалидами-ампутантами, занятиях ЛФК, обучении ходьбе. Протезирование конечностей Ходьба на протезе отличается заметной асимметрией изменения межзвенных углов сохранившейся и протезированной конечностей. При ходьбе у человека возникают силовые факторы, называемые главным вектором и главным моментом сил реакции опоры. Типичные графики вертикальной и продольной составляющих главного вектора опорной реакции при ходьбе в произвольном темпе в норме представлены на рис. 15.18. Для графика вертикальной составляющей главного вектора опорной реакции характерно наличие вершин, соответствующих переднему (опора на пятку) и заднему (отталкивание передним отделом стопы) толчкам. Амплитуда этих вершин превышает массу человека и достигает 1,1 — 1,25Я (Р — масса человека). Продольная составляющая тоже имеет две вершины разных знаков: первая, соответствующая переднему толчку, направлена вперед; вторая, соответствующая заднему толчку, направлена назад. Максимум продольной составляющей главного вектора опорной реакции достигает 0,25Р. Еще одна составляющая главного вектора опорной реакции — поперечная. Она возникает при переступании с одной ноги на другую, и ее максимум достигает 8—10% массы человека. При ходьбе на протезе также характерна заметная асимметрия между опорными реакциями сохранившейся и протезированной конечностей. Так, при односторонней ампутации голени на 20—25% увеличивается амплитуда угла в ТБС сохранившейся и протезированной конечностей, а при односторонней ампутации бедра возрастает амплитуда этого угла только на протезированной конечности. Меж-звенный угол в коленном шарнире (КШ) протезированной конечности в интервале опоры равен нулю, так как отсутствует характерное для нормы подгибание в коленном суставе в начальный момент переднего толчка (рис. 18.52). Асимметрия ходьбы на протезе проявляется в аритмии шагов: опорный период на протез меньше опорного периода на здоровую ногу. Для количественной оценки этой аритмии вводится коэффициент ритмичности, равный отношению продолжительности опорных периодов протезированной и здоровой конечностей. Энерготраты при ходьбе в норме и на протезах. Ампутация части нижней конечности резко меняет распределение энерготрат на мышцы здоровой и протезированной конечностей. Усечение одной конечности на уровне голени приводит к потере ее мышечных энергоресурсов на 60—66%, а на уровне бедра — на 70— 85%. В связи с этим оставшиеся мышцы сохранившейся конечности и культи работают в режиме компенсаторных перегрузок. Расчеты показывают что инвалид, преодолевающий в день расстояние в 5 км, из-за перегрузок нуждается в восполнении энергии, равной 18—20 МДж (при ходьбе в норме в тех же условиях — 5 МДж). Таким образом, одна лишь ходьба переводит инвалидов в категорию лиц, занятых тяжелым физическим трудом. На рис. 18.53 показана траектория перемещения ОЦМ тела человека при ходьбе в норме и на протезе бедра в проекции на фронтальную плоскость. При опоре на сохранившуюся конечность почти вдвое увеличивается вертикальная компонента — подъем ОЦМ вверх, а при опоре на протезированную конечность более чем вдвое увеличивается поперечное перемещение ОЦМ, появляется хромота. Слепые (незрячие) и слабовидящие В развитии двигательных функций, координации движений и формировании активной реакции большое значение имеет мышечно-суставное чувство. У незрячих и слабовидящих оно нарушено из-за того, что страдает зрительный анализатор. У них изменена походка в связи с отсутствием зрительного анализатора. Так, при тестировании незрячих спортсменов выявляется нарушение координации движений, существенные нарушения выявляются и во время ходьбы: уменьшается длина шага, отсутствует ритмичность движений нижних конечностей, возрастает степень (фаза) опоры на всю ступню и др. Тренировки незрячих спортсменов направлены на развитие различных видов чувствительности: мышечно-суставной, тактильной, температурной и др. Для повышения функционального состояния незрячих спортсменов используются тренировки на велоэргометре, третбане (с фиксирующим поясом), в бассейне (с резиновыми поясами-амортизаторами со звуковым сигналом), тренажерах и т. п. с учетом биомеханики. Сколиоз с позиции биомеханики Воздействие физических нагрузок на позвоночник приводит к повышению давления на вогнутой стороне позвоночника, которое вначале амортизируется эластичностью межпозвонковых дисков. По мере развития сколиоза, желатиновое ядро диска перемещается в выпуклую сторону, а фиброзное кольцо выпячивается в вогнутую сторону и способствует образованию клювовидных выростов на теле позвонков. Межпозвонковый диск подвергается дистрофическим изменениям, теряются его амортизирующие свойства. Длительная (усиленная) физическая нагрузка ведет к компрессии позвонков на вогнутой стороне с задержкой их роста, а менее нагруженные отделы диафизарного хряща позвонков на выпуклой стороне продолжают свой рост. Благодаря этому формируются клиновидная форма позвонков с вершиной на вогнутой стороне деформации позвоночника, боковое искривление его и торсия. В связи с торсией позвоночника вокруг вертикальной оси вершина клина расположена по диагонали позвонка, несколько кзади. Деформируются также дужки, остистые, поперечные и суставные отростки позвонков; связочный и мышечный аппарат на выпуклой стороне растягивается, на вогнутой контрагируется, образуются мышечные валики. Эти изменения формы позвонков сопровождаются смещением их в выпуклую сторону, что является также элементом торсии. Ребра на выпуклой стороне искривления позвоночника в результате торсии деформируются с образованием так называемого заднего реберного горба с расширенными межреберными промежутками. Таким образом, сколиоз представляет собой сложную деформацию позвоночника в трех плоскостях: фронтальной, сагиттальной и горизонтальной (см. рис. 16.1; 16.24). Изменения во фронтальной плоскости характеризуется боковыми искривлениями позвоночника, в сагиттальной плоскости — развитием усиленного поясничного лордоза и грудного кифоза, а в горизонтальной плоскости — торсией позвоночника. По форме сколиоз может быть с одной дугой искривления влево или вправо, S-образный — с двумя, реже — с тремя дугами и тотальный S-образный (см. рис. 16.24). Для учета течения сколиоза и результатов лечения необходимо клиническое обследование больного; при этом определяются разная высота надплечий, асимметрия расположения лопаток, отклонение остистых отростков от средней линии, наличие торсии по реберному горбу и мышечному валику; важна проверка подвижности позвоночника, стабильность деформации при потягивании за голову. В положении больного стоя выясняют косое стояние таза, наличие лордоза поясничного отдела позвоночника; в положении больного лежа на спине исследуют состояние мышц живота, лежа на животе — состояние мышц спины. Важно определить возможность коррекции деформации позвоночника. Ротация позвонков определяется по отклонению остистых отростков, асимметрия дужек — на рентгенограммах в фас. Величину реберного горба измеряют при наклоне туловища вперед и вниз прибором Шультеса (рис. 18.54). С помощью прибора гониометра Гамбурцева (в модификации Г.Л. Бесядовской) исследуют деформацию позвоночника в трех плоскостях: фронтальной, сагиттальной и горизонтальной. При этом определяется: 1 — положение надплечий во фронтальной плоскости; 2 — положение таза во фронтальной плоскости; 3 — глубина дуги сколиоза; 4 — величина девиации (угловое смещение С7 от базовой линии во фронтальной плоскости); 5 — величина ротации (угол между линиями надплечий и таза в проекции на горизонтальную плоскость); 6 — вершина угла ротации (точка пересечения линий надплечий и таза) и проекции на горизонтальную плоскость; 7 — положение Т, и отклонение его от базовой (вертикальной) линии в сагиттальной плоскости; 8 — глубина дуги кифоза в сагиттальной плоскости; 9 — глубина дуги лордоза в сагиттальной плоскости (см. рис. 16.29). Кроме того, искривление позвоночника можно определить с помощью отвеса (см. рис. 16.24), опущенного от остистого отростка VII шейного позвонка. Общая подвижность позвоночника при ротации составляет 120°, в том числе 5° — в поясничном отделе, 40° — в грудном и 75° — в шейном. В отличие от нормы (рис. 18.55) при сколиозе любой наклон позвоночника — боковой, переднезадний или «косой», т. е. в произвольном направлении) — вызывает ротацию позвонка. Принцип коррекции позвоночника и ее биомеханические особенности С учетом механогенеза деформаций позвоночника можно сформулировать основные принципы коррекции позвоночника при сколиозе. Создание мышечного «корсета» путем тренировки в положении лежа и в висах, а также применение электростимуляции, тренировок на спецтренажерах в бассейне. Средства коррекции должны быть выбраны с учетом этиологии, топографии, возраста, степени деформации и других факторов. Различают следующие формы сколиоза в зависимости от его этиологии и патогенеза: врожденный, диспластический, невроген-ный, статический и идиопатический. Врожденный сколиоз развивается на почве изменений в костном скелете позвоночника. Неврогенные сколиозы в основном возникают в результате перенесенного полиомиелита и причиной их является нарушение мышечного равновесия со стороны как мышц спины, так и косых мышц живота. К группе неврогенных относятся также сколиозы на почве миопатии, сирингомиелии, нейрофиброза, спастических параличей и т. д. Статические сколиозы возникают вследствие поражения какого-нибудь сустава нижней конечности, чаще всего при анкилозе, коксартозе, врожденном вывихе бедра и т. д., т. е. поражении, способном давать укорочение конечности с последующим стойким изменением позвоночника (рис. 18.56). Идиопатическая форма возникает при нейродистрофических процессах, возникающих в мышечной ткани и по другим причинам. Наиболее рациональной классификацией является деление всех больных сколиозом на две группы: с врожденным заболеванием и с приобретенным. К врожденным сколиозам относятся: врожденная аномалия развития позвоночника, дисплазия позвоночно-крест-цового отдела, семейные сколиозы и другие, а к приобретенным — рахитические, паралитические, статические и идиопатические. Тяжесть сколиоза характеризуется степенью искривления, величиной угла основного искривления, ориентируясь по рентгенограммам. В.Д. Чаклин выделяет четыре степени искривления: I —угол искривления 180—175°, II—175—155МИ—155—100е и IV — меньше 100°. В зависимости от возраста, степени искривления, а также этиологии, назначают ЛФК (лежа, в висах, тракция с применением упражнений в бассейне — специальные упражнения и плавание способом брасс), а из видов спорта — плавание (способом брасс), тренировки в колясках и др. Чаще занимаются спортом при сколиозе, возникающем при перенесенном полиомиелите. Учет биомеханики является определяющим при проведении лечебной гимнастики, плавания и других функциональных методах коррекции осанки. В случае несоблюдения законов биомеханики больному можно нанести огромный вред. |
