Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
При остром периодонтите фокус воспаления в виде образования гнойника в основном локализуется в периодонтальной щели. Воспалительные изменения в кости альвеолы и других тканях носят реактивный, перифокальный характер. И трактовать реактивные воспалительные изменения, особенно в прилежащей к пораженному периодонту кости, как истинное ее воспаление нельзя. Клиническая картина. При остром периодонтите больной отмечает боль в причинном зубе, усиливающуюся при надавливании на него, жевании, а также при постукивании (перкуссии) по жевательной или режущей его поверхности. Характерно ощущение как бы вырастания, удлинения зуба. При длительном давлении на зуб боли несколько стихают. В дальнейшем болевые ощущения усиливаются, становятся непрерывными или с короткими светлыми промежутками. Нередко они принимают пульсирующий характер. Тепловое воздействие, принятие горизонтального положения, при-   косновение к зубу вызывают значительные болевые ощущения. Наблюдается распространение болей (иррадиация) по ходу ветвей тройничного нерва. Усиление болей при накусывании, прикосновение к зубу заставляет больных держать рот полуоткрытым. Общее состояние больного удовлетворительное. При внешнем осмотре изменений, как правило, нет. Наблюдаются увеличение и болезненность связанных с пораженным зубом лимфатического узла или узлов. У отдельных больных может быть нерезко выраженный коллатеральный отек соседних с этим зубом околочелюстных мягких тканей. Перкуссия его болезненна и в вертикальном, и в горизонтальном направлении. Слизистая оболочка десны, альвеолярного отростка, а иногда и переходной складки в проекции корня зуба гиперемирована и отечна. Пальпация альвеолярного отростка по ходу корня и особенно соответственно отверстию верхушки зуба болезненна. Иногда при давлении инструментом на мягкие ткани преддверия рта по ходу корня и по переходной складке остается вдавление, свидетельствующее об их отеке. Диагноз ставится на основании характерной клиники и данных обследования. Температурные раздражители, данные электро-одонтометрии указывают на отсутствие реакции пульпы вследствие ее некроза. На рентгенограмме при остром процессе патологических изменений в периодонте может не выявляться или обнаруживается расширение периодонтальной щели. При обострении хронического процесса возникают изменения, характерные для гранулирующего, гранулематозного, редко фиброзного периодонтитов. Изменений крови, как правило, нет, но у некоторых больных наблюдается лейкоцитоз (до 9—11#109/л), умеренный нейтрофилез за счет палочкоядерных и сегментоядерных лейкоцитов, СОЭ чаще в пределах нормы. Дифференциальный диагноз. Острый периодонтит дифференцируют от острого пульпита, периостита, остеомиелита челюсти, нагноения корневой кисты, острого одонтогенного гайморита. В отличие от пульпита при остром периодонтите боли бывают постоянными, при диффузном воспалении пульпы — приступообразными. При остром периодонтите в отличие от острого пульпита наблюдаются воспалительные изменения в прилежащей к зубу десне, перкуссия более болезненна. Кроме того, помогают диагностике данные электроодонтометрии. Дифференциальная диагностика острого периодонтита и острого гнойного периостита челюсти основывается на более выраженных жалобах, лихорадочной реакции, наличии коллатерального воспалительного отека околочелюстных мягких тканей и разлитой инфильтрации по переходной складке челюсти с образованием поднадкостничного гнойника. Перкуссия зуба при периостите челюсти малоболезненна или болезненна в отличие от острого периодонтита. По таким же, более выраженным общим и местным симптомам проводят дифференциальную диагностику острого периодонтита и острого остеомиелита челюсти. Для острого остеомиелита челюсти характерны воспалительные изменения прилежащих мягких тканей по обе стороны альвеолярного отростка и тела челюсти. При остром периодонтите перкуссия резко болезненна в области одного зуба, при остеомиелите — нескольких зубов. Причем зуб, явившийся источником заболевания, реагирует на перкуссию меньше, чем соседние интактные зубы. Лабораторные данные — лейкоцитоз, СОЭ и др. — позволяют отличать эти заболевания. Гнойный периодонтит следует дифференцировать от нагноения околокорневой кисты. Наличие ограниченного выбухания альвеолярного отростка, иногда отсутствие в центре костной ткани, смещение зубов в отличие от острого периодонтита характеризуют нагноившуюся околокорневую кисту. На рентгенограмме при кисте обнаруживается участок резорбции кости округлой или овальной формы. Острый гнойный периодонтит необходимо дифференцировать от острого одонтогенного воспаления верхнечелюстной пазухи, при котором может развиваться боль в одном или нескольких прилежащих к ней зубах. Однако заложенность соответствующей половины носа, гнойные выделения из носового хода, головные боли, общее недомогание характерны для острого воспаления верхнечелюстной пазухи. Нарушение прозрачности верхнечелюстной пазухи, выявляемое на рентгенограмме, позволяет уточнить диагноз. Лечение. Терапия острого верхушечного периодонтита или обострения хронического периодонтита направлена на прекращение воспалительного процесса в периодонте и предотвращение распространения гнойного экссудата в окружающие ткани — надкостницу, околочелюстные мягкие ткани, кость. Лечение преимущественно консервативное и проводится по правилам, изложенным в соответствующем разделе учебника «Терапевтическая стоматология» (1988). Более быстрому стиханию воспалительных явлений способствует блокада — введение по типу инфильтрационной анестезии 5—10 мл 0,25—0,5% раствора анестетика (лидокаина, тримекаина, новокаина) в область преддверия рта по ходу альвеолярного отростка соответственно пораженному и 2—3 соседним зубам. Это позволяет успешно провести консервативное лечение острого периодонтита. Участившиеся аллергические реакции при ранее широко рекомендовавшихся новокаин-пенициллиновой и новокаин-стрептомицино-вой блокадах и необходимость определения чувствительности к ним ограничили в последнее время их использование. Необходимо все же иметь в виду, что без оттока экссудата из периодонта (через канал зуба) блокады малоэффективны, часто безрезультатны. Более эффективны инфильтрационное или проводниковое обезболивание 1—-2% растворами лидокаина, тримекаина и проведение консервативного лечения. Последнее можно сочетать с разрезом по переходной складке до кости. Это показано также при безуспешной консервативной терапии и нарастании воспалительных явлений, когда не представляется возможным удалить зуб в силу каких-то обстоятельств. Консервативное лечение обеспечивает успех не во всех случаях острого и обострившегося хронического периодонтита. При неэффективности лечебных мероприятий и нарастании воспалительных явлений зуб следует удалить. Удаление зуба показано при значительном его разрушении, непроходимости канала или каналов, наличии инородных тел в канале. Как правило, удаление зуба приводит к быстрому стиханию и последующему исчезновению воспалительных явлений. Это можно сочетать с разрезом по переходной складке до кости в области корня зуба, пораженного острым периодонтитом, особенно в случае развивающегося ограниченного серозного периостита. После удаления зуба могут наблюдаться усиление болей, повышение температуры тела, что часто обусловлено травматичностью вмешательства. Однако через 1—2 дня эти явления, особенно при проведении соответствующей противовоспалительной лекарственной терапии, ликвидируются. Для профилактики осложнений после удаления зуба в зубную альвеолу можно вводить антистафилококковую плазму, губку с гентамицином, промывать ее стрептококковым или стафилококковым бактериофагом, ферментами, хлоргексидином, грамицидином. Общее лечение острого или обострения хронического периодонтита заключается в назначении внутрь пиразолоновых препаратов — анальгина, амидопирина (по 0,25—0,5 г), фенацетина (по 0,25— 0,5 г), ацетилсалициловой кислоты (по 0,25—0,5 г). Эти препараты обладают обезболивающим, противовоспалительным и десенсибилизирующим действием. Отдельным больным по показаниям назначают сульфаниламидные препараты (стрептоцид, сульфадимезин — по 0,5—1 г каждые 4 ч или сульфадиметоксин, сульфапиридазин — по 1—2 г в сутки). У ослабленных пациентов, отягощенных другими заболеваниями, проводят лечение антибиотиками — эритромицином, канамицином, олететрином (по 250 000 ЕД 4—6 раз в сутки), индометацином, вольтареном (по 0,25 г) 3—4 раза в сутки. После удаления зуба при остром периодонтите, чтобы приостановить развитие воспалительных явлений, целесообразно применять холод (пузырь со льдом на область мягких тканей соответственно зубу в течение 1—2—3 ч). Далее назначают теплые полоскания, соллюкс, а при стихании воспалительных явлений другие физические методы лечения: УВЧ, флюктуоризацию, электрофорез димедрола, хлорида кальция, про-теолитических ферментов. Исход. При правильном и своевременном консервативном лечении в большинстве случаев острого и обострения хронического периодонтита наступает выздоровление. (Недостаточное лечение острого периодонтита ведет к развитию хронического процесса в периодонте.) Возможно распространение воспалительного процесса из периодонта на надкостницу, костную ткань, околочелюстные мягкие ткани, т. е. могут развиться острый периостит, остеомиелит челюсти, абсцесс, флегмона, лимфаденит, воспаление верхнечелюстной пазухи. Профилактика основывается на санации полости рта, своевременном и правильном лечении патологических одонтогенных очагов, функциональной разгрузке зубов при помощи ортопедических методов лечения, а также на проведении гигиенических и оздоровительных мероприятий. ХРОНИЧЕСКИЙ ПЕРИОДОНТИТ Хронический периодонтит (верхушечный) — хроническое воспаление периодонта, возникающее как переход острого процесса в хронический или формирующееся, минуя острую стадию. Хронический периодонтит встречается чаще, чем острый; значительное число заболеваний, диагностируемых как острый периодонтит, при углубленном обследовании оказывается обострившимся хроническим периодонтитом. Морфологическая и клиническая картина хронических периодонтитов разнообразна. Различают гранулирующий, гранулематоз-ный и фиброзный периодонтиты. Установлено, что многие случаи хронического гранулирующего и гранулематозного периодонтитов связаны с недостаточным эндодонтическим лечением. Гранулирующий периодонтит. Патологическая анатомия. Микроскопически при этой форме хронического периодонтита в верхушечной части корня зуба обнаруживают значительное утолщение и гиперемию корневой оболочки. Поверхность измененного участка периодонта неровная и представляет собой разрастания вялых грануляций. Микроскопическое исследование тканей околоверхушечной области показывает разрастание грануляционной ткани в области верхушки корня, постепенно увеличивающееся и распространяющееся на прилежащие отделы периодонта и стенку альвеолы. Увеличение такого очага сопровождается рассасыванием костной ткани в окружности воспалительного очага и замещением костного мозга грануляционной тканью. Одновременно наблюдается резорбция участков цемента и дентина корня. По периферии воспалительного очага в некоторых участках происходит новообразование костной ткани. Нередко в центральных отделах околоверхушечного очага, особенно при обострении, возникают отдельные очаги гнойного расплавления грануляционной ткани. В результате обострений воспалительного процесса гранулирующий очаг в периодонте постепенно распространяется на новые участки альвеолы, в основном в сторону преддверий рта, что приводит в некоторых случаях к образованию узур в компактной пластинке альвеолярного отростка. Отток гноя и прорастание грануляций способствуют возникновению свищевого хода. Иногда гранулирующий очаг распространяется в прилежащие мягкие ткани, образуя поднадкостничную, подслизистую или подкожную гранулему. Клиническая картина. Гранулирующий периодонтит является наиболее активной формой хронического периодонтита и дает весьма многообразную клиническую картину. Жалобы при гранулирующем периодонтите различны. Чаще больные жалуются на болезненность при приеме твердой и горячей пищи, иногда боль усиливается при давлении. При гранулирующем периодонтите часто бывают обострения различной интенсивности. Активность воспалительного процесса проявляется периодическими болями в зубе при надавливании на него или накусывании. Слизистая оболочка, покрывающая альвеолярный отросток в области верхушки корня зуба с гранулирующим очагом в периодонте, обычно слегка отечна и гиперемирована, при надавливании пинцетом или зондом на десну остается отпечаток инструмента. При вовлечении в патологический процесс прилежащих мягких тканей на слизистой оболочке возникает свищевой ход. Он располагается чаще на уровне верхушки пораженного зуба в виде точечного отверстия или маленького участка выбухающих грануляций. Иногда свищевой ход на какое-то время закрывается. Однако при очередном обострении на месте бывшего свища появляются припу-хание и гиперемия слизистой оболочки, образуется небольшое скопление гноя, изливающегося затем в полость рта. После излечения хронического гранулирующего периодонтита на месте зажившего свища виден небольшой рубец. При прорастании хронического гранулирующего очага из периодонта под надкостницу и в мягкие ткани, окружающие челюсти — подслизистую и подкожную клетчатку, возникает одонтогенная гранулема. Различают три типа одонтогенной гранулемы: поднадкостничную, подслизистую и подкожную. Клиническое течение процесса при гранулирующем периодонтите, осложненном одонтогенной гранулемой, более спокойное. Жалоб на боль в зубе или очаге в мягких тканях часто не бывает. При поднадкостничной одонтогенной гранулеме наблюдается выбухание кости альвеолярного отростка, чаще округлой формы, соответственно пораженному зубу. Слизистая оболочка над этим участком чаще не изменена, иногда могут быть небольшие воспалительные явления. Подслизистая одонтогенная гранулема определяется как ограниченный плотный очаг, расположенный в подслизистой ткани переходной складки или щеки в непосредственной близости от зуба, явившегося источником инфекции, и связанный с ним при помощи тяжа. Слизистая оболочка над очагом не спаяна. Нередко наблюдаются обострение процесса и нагноение подслизистой гранулемы. При этом появляются боли в очаге поражения. Слизистая оболочка спаивается с подлежащими тканями, приобретает ярко-красный цвет. Абсцедирование подслизистого очага и выход содержимого наружу через образовавшийся свищ иногда ведут к обратному развитию обострившегося процесса. Чаще свищевой ход рубцуется и развитие подслизистой гранулемы снова принимает спокойное течение. Для подкожной гранулемы характерен округлый инфильтрат в подкожной клетчатке, плотный, безболезненный или малоболезненный. От зубной альвеолы к очагу в мягких тканях идет соедини- 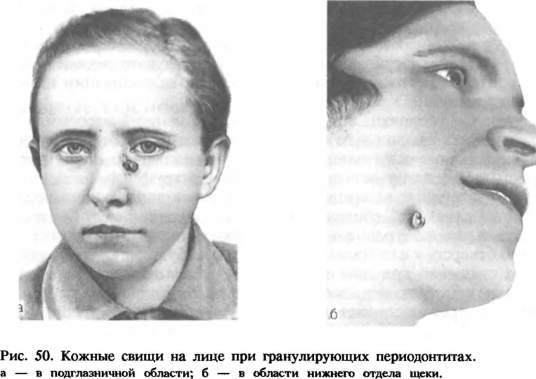 тельный тяж. Подкожная гранулема может нагнаиваться, создавая картину обострения. В таких случаях кожа спаивается с подлежащими тканями, приобретает интенсивно-розовый или красный цвет, появляется участок размягчения. Абсцедирующий очаг вскрывается наружу, прорывая истонченный участок кожи. Через образовавшийся свищевой ход содержимое изливается наружу. Локализация таких свищей довольно характерна для процессов, исходящих от определенных зубов (рис. 50, а, б). Так, кожные свищевые ходы на подбородке возникают при хроническом гранулирующем периодонтите нижних резцов и клыка, а в области щеки и у основания нижней челюсти — от нижних больших коренных зубов, в скуловой области — от первого верхнего большого коренного зуба, у внутреннего угла глаза — от верхнего клыка. Сравнительно редко свищи открываются на коже нижних отделов шеи. Выделения из таких свищевых ходов незначительны. Они серо-зно-гнойные или кровянисто-гнойные. У некоторых больных из устья свищевого хода выбухают грануляции. Иногда отверстие свищевого хода закрыто кровянистой корочкой. На некоторое время свищ может закрываться. Постепенно в результате Рубцовых изменений тканей в окружности свищевого хода устье свища втягивается и оказывается в воронкообразном углублении кожи. Не всегда легко установить связь патологического процесса в области определенного зуба со свищевым ходом на коже. Затруднения встречаются, например, при наличии хронических очагов в периодонте у нескольких рядом расположенных зубов. В некоторых случаях при пальпации наружной поверхности альвеолярного отростка или челюсти можно обнаружить плотный рубцовый тяж в а б в Рис. 51. Рентгенологическая картина хронических периодонтитов (схема), а — гранулирующего; б — гранулематозного; в — фиброзного. области переходной складки на уровне того или иного зуба. Это помогает установить «причинный» зуб. Рентгенография с контрастной массой, введенной через свищевой ход, может подтвердить клиническое предположение. Диагноз основывается на клинической картине и рентгенологических данных. На рентгенограмме при гранулирующем периодонтите обнаруживаются типичные изменения — очаг разрежения костной ткани в области верхушки корня. Линия периодонта в этом отделе не видна из-за инфильтрирующего роста грануляционной ткани, приводящего к рассасыванию стенок лунки, а также цемента и дентина корня. Поверхности их становятся неровными. Эта неровность выявляется более отчетливо со стороны костной ткани, в которую из периодонта идут небольшие выросты. Компактная пластинка стенки альвеолы обнаруживается лишь в боковых отделах (рис. 51, а). |
