МГ ответы. Медицинская генетика 104. Наследственные заболевания человека, определение, классификация, методы лабораторной диагностики. Наследственные болезни
 Скачать 1.51 Mb. Скачать 1.51 Mb.
|
|
Первый уровень медико-генетической помощи –максимальное использование достигнутых возможностей диагностики, лечения и предупреждения наследственной патологии. Медико-генетическая помощь детям должна быть обеспечена на всех этапах - от выявления наследственных болезней (аномалий) до их лечения в специализированной клинике, последующего систематического диспансерного наблюдения и проведения генетического (проспективного или ретроспективного) консультирования семей. Эффективность профилактики наследственных болезней и генетически детерминированных синдромов базируется на двух взаимосвязанных принципах: знании генетических основ врожденной и наследственной патологии разветвленной сети медико-генетических учреждений, осуществляющих практическую работу по оказанию медико-генетической помощи населению. Игнорирование первого принципа приводит к тому, что никакая сеть генетических учреждений не сможет успешно функционировать без научно-обоснованных путей профилактики; необходимость выполнения второго принципа состоит в том, что без внедрения в практику научные достижения не достигнут цели. Кроме того, широкая сеть медико-генетических учреждений необходима для обеспечения постоянной взаимосвязи между врачом-генетиком и другими врачами лечебно-профилактических учреждений, особенно между педиатрами и акушерами-гинекологами. Наряду с этим развития и совершенствования медико-генетической службы требует складывающаяся экологическая обстановка в стране. В основе формирования медико-генетической службы должен лежать дифференцированный подход к созданию ее отдельных звеньев. При этом можно выделить несколько уровней, каждый из которых должен включать необходимый объем клинико-лабораторных исследований. Первый уровень - это уровень общей сети лечебно-профилактических учреждений. Основная задача на нем сводится к выявлению врожденных пороков развития и наследственных заболеваний с выраженным клиническим фенотипом (болезнь Дауна, полидактилия, адреногенитальный синдром, расщепление губы и нёба и др.) Решение этой задачи осуществляется родильными домами, детскими поликлиниками и стационарами. Отчасти эту задачу помогают решать женские консультации путем выявления женщин высокого риска и отбора на пренатальную диагностику. Врач любой специальности, особенно врач-педиатр должен знать показания для отбора больных и направления на консультацию к врачу-генетику. Эти показания следующие: 1) Нарушения процессов роста и развития 2) Пороки развития 3) Упорно текущий, не поддающийся обычному лечению рахит 4) Ожирение в сочетании с поражением глаз, ЦНС и пр. 5) Хроническая бронхолегочная патология неясного генеза 6) Умственная отсталость неясного генеза (исключая последствия внутричерепной родовой травмы и инфекционных заболеваний 7) Заболевания, сопровождающиеся изменением цвета и запаха мочи 8) Заболевания почек (семейные случаи) 9) Болезни близнецов Показания для медико-генетического консультирования: 1) Определение риска рождения повторного больного ребенка 2) Прогноз потомства от кровнородственных браков 3) Наличие в семье наследственных заболеваний и прогноз будущего потомства Эти показания позволят не только уточнить диагноз, но и своевременно определить медико-генетический прогноз врожденной и наследственной патологии. Второй и третий уровень медико-генетической помощи. Второй уровень - уровень областных лечебно-профилактических учреждений, где врачами-специалистами различного профиля выявляется основная масса врожденных и наследственных дефектов путем использования биохимических методов, селективного скрининга, а также более широкого спектра функциональных методов исследования. Третий уровень - это областные (краевые, республиканские) медико-генетические консультации, располагающие клинико-лабораторными возможностями для идентификации наследственных форм патологии с помощью методов биохимического анализа, исследования структуры хромосом (кариотипирование). На этом уровне выявляется основная масса хромосомной патологии и часть моногенных болезней. Областные МГК обеспечивают медико-генетическую помощь на территориях с числом рождений 50 000 - 100 000 в год (примерно 3,5-7 млн жителей). Основными задачами медико-генетического консультирования являются: - внедрение массового скрининга новорожденных на ФКУ, врожденный гипотиреоз, адреногенитальный синдром, галактоземию и муковисцидоз с охватом не менее 95 % родившихся и обеспечение выявленных больных лечением; - диагностика болезни Дауна и других хромосомных болезней в группах высокого риска; - внедрение методов УЗИ плода, определение альфа-фетопротеина и других маркеров в сыворотке крови беременных; - медико-генетическое консультирование семей; - внедрение методов селективного скрининга в группах риска; - подготовка кадров специалистов по медицинской генетике; - пропаганда медико-генетических знаний; - развитие медико-социальной реабилитации семей, имеющих больных детей. Межобластные медико-генетического консультирования наряду с задачами областной МГК имеют дополнительные цели: диагностика и лечение некоторых более сложных форм наследственной патологии, пренатальная диагностика ряда форм наследственных заболеваний, испытание и внедрение новых методов диагностики, приборов, лекарственных средств; методическое руководство и практическая помощь МГК прикрепленных территорий; обобщение опыта медико-генетической работы в регионе. Четвертый уровень - федеральный, здесь играют важную роль специализированные медико-генетические центры (МГЦ), имеющие мощное лабораторное оборудование и располагающие генетическим стационаром. На этом уровне МГЦ должны располагать комплексом современных методов диагностики (автоматизированная биохимическая диагностика, молекулярно-генетические, цитологические, молекулярно-цитогенетические, иммунологические, инструментальные и другие методы исследования). В соответствии с этими уровнями осуществляется также дифференцированное медико-генетическое консультирование. Медико-генетические центры располагаются на базе крупных детских больниц, НИИ, курируются кафедрами вузов и научно-исследовательских институтов. Основная деятельность центра направлена на активное выявление детей с заболеваниями наследственного генеза путем использования тест-систем, программ биохимической диагностики, селективного скрининга, проведения дифференциально-диагностических мероприятий по всему спектру наследственной патологии. Таким образом, основными задачами медико-генетического центра являются: - координация деятельности всех учреждений, участвующих в оказании медико-генетической помощи; - внедрение в практику современных методов лечебно-профилактической помощи детям; - организация активного выявления детей с заболеваниями наследственного генеза; - организация и проведение эпидемиологических исследований для определения частоты и распространенности наследственных заболеваний; - создание медико-генетических регистров с использованием компьютерных технологий для эффективного медико-генетического наблюдения за семьями с высокой степенью генетического риска; - повышение квалификации медицинских работников и пропаганда медико-генетических знаний. Основными структурными подразделениями центра являются: консультативная поликлиника, специализированный стационар, лабораторный комплекс. Каждое из подразделений имеет свои задачи и выполняет свои функции. Особое внимание должно быть обращено на формирование мощной лабораторной базы, обеспечивающей современный уровень диагностики наследственных болезней у детей. Центр должен располагать возможностями идентификации как моногенных болезней, так и хромосомной патологии, особенно при осуществлении пренатальной диагностики. 133. Принципы организации массового неонатального биохимического скрининга наследственных болезней обмена. Неонатальный скрининг в Российской Федерации: ٠фенилкетонурия ٠врожденный гипотиреоз ٠адреногенитальный синдром ٠галактоземия ٠муковисцидоз Наиболее успешно программы ранней (доклинической) диагностики наследственных болезней были использованы в отношении наследственных болезней обмена веществ у новорожденных. Их осуществление базируется на массовом характере обследования, безотборном подходе к обследованию, двухэтапном подходе к диагностике. Должно быть: - 100% обследование новорожденных; - качественный и своевременный забор крови на специальные бланки в родильных домах, детских поликлиниках, отделениях детских больниц; - своевременная отправка образцов крови в лабораторию медико-генетической консультации; - обязательное повторное обследование детей при наличии положительных результатов на заболевание Массовое обследование новорожденных на НБО – начальный этап системы диагностических, лечебных и профилактических мероприятий направленных на борьбу с тестируемым заболеванием. Для массовых программ решающую роль играет чувствительность, а для селективных программ - специфичность. Общие характеристики скринингового подхода к диагностике наследственных болезней: 1) массовый и безотборочный характер обследования, 2) профилактическая направленность, 3) двухэтапность (по меньшей мере) диагностики Массовому просеиванию подлежат наследственные заболевания обмена: приводящие к гибели или стойкой утрате трудоспособности и инвалидизации (без раннего выявления и своевременного лечения); встречающиеся с частотой не реже чем 1:20000 новорожденных; для которых разработаны адекватные и экономичные методы предварительного (скрининг) выявления и эффективные подтверждающие методы; для которых разработаны методы лечения, реабилитации и адаптации. Лабораторные методы массового скрининга: 1) Микробиологический метод Гатри, 2) Хроматография на бумаге или другом носителем (селикагель и др.), 3) Флуорометрический метод (более чувствительный), основанный на образовании флуоресцирующего комплекса фенилаланина с лейцил-аланином. В России на основе этого метода используются аппараты типа Флюороскан, Дельфия, “Victor” «Авто-Дельфия». 4) Тандемная масс-спектрометрия(MS/MS) 5) Газовая хроматография с тандемной масс- спектрометрией(GC/MS) + см. вопрос № 131 (неонатальный скриниг НБО) 134.Пренатальная диагностика наследственных и врожденных болезней, этапы, уровни, современные возможности. Пренатальная диагностика - совокупность всех методов обследования состояния эмбриона или плода, направленных на выявление врожденных пороков развития, наследственных болезней и любых других форм (инфекционных, травматических) заболеваний, развивающихся внутриутробно. Цель такой диагностики - предупреждение рождения детей с врожденными и наследственными заболеваниями. Пренатальная диагностика наследственных болезней - комплексная быстро развивающаяся область медицины, использующая и УЗИ, и оперативную технику (хорионбиопсия, амнио- и кордоцентез, биопсия мышц и кожи плода), и лабораторные методы (цитогенети-ческие, биохимические, молекулярно-генетические). При организации и развитии системы пренатальной диагностики должны выполняться следующие условия. - Врачи, определяя показания к исследованиям, должны знать вероятность ложноположительных и ложноотрицательных диагнозов, или, другими словами, ограничения метода. - Пренатальная диагностика должна включать два этапа: • первый этап - выявление и отбор женщин (точнее, семей) с повышенным риском неблагополучного в генетическом плане исхода беременности при медико-генетическом консультировании или первичном обследовании беременных, в том числе с использованием методов просеивающей диагностики; • второй этап - уточняющая пренатальная диагностика. Любые методы уточняющей диагностики (инвазивные или неинвазивные, лабораторные, дорогостоящие, трудоемкие) применяют только у женщин с факторами риска. - Специалисты по пренатальной диагностике (акушер-гинеколог, врач-генетик, врач лаборант-генетик) должны знать диагностические ограничения метода не вообще, а конкретно в их лаборатории (ультразвуковая техника, возможность взятия образцов тканей и клеток плода и др.). - Специалисты должны строго соблюдать стандарты определения показаний и выполнения процедур и лабораторных анализов, осуществлять текущий контроль качества работы, а также иметь статистику исходов беременностей и расхождений диагнозов (контроль после абортов или после рождения). Методыпренатальной диагностики: Непрямые методы- акушерско-гинекологическое, серологическое исследование, а также анализ эмбриоспецифических маркеров [PAPP-А (ассоциированный с беременностью плазменный белок А ), АФП (а-фетопротеин), ХГЧ (хорионический гонадотропин человека), несвязанный эстриол). Перечисленные маркеры составляют суть так называемых просеивающих лабораторных методов. Прямые методы- неинвазивное или инвазивное исследование плода. Неинвазивное исследование практически ограничено УЗИ, хотя в редких случаях применяют рентгенографию и др. К инвазивным методам относятся хорион- и плацентобиопсия, амнио- и кордоцентез, биопсия тканей плода. Для каждого метода есть показания и противопоказания, разрешающие возможности и осложнения. Выбор метода и вся тактика пренатальной диагностики должны быть строго индивидуализированы в соответствии с конкретной ситуацией в семье и с состоянием беременной. 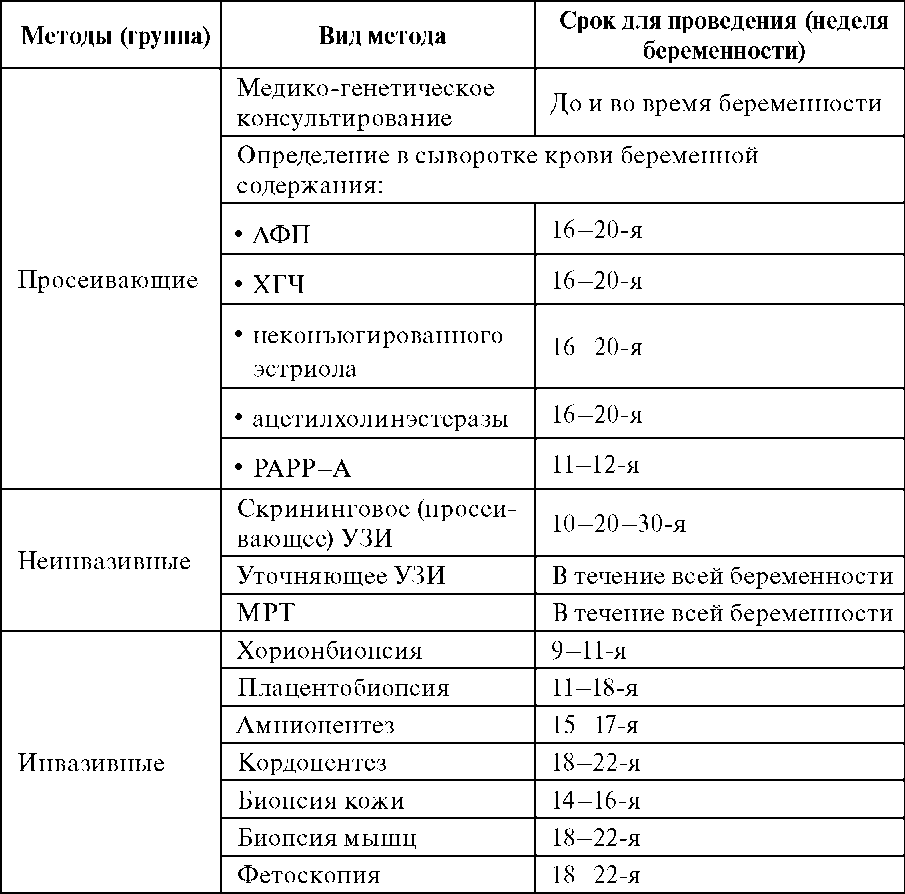 135. Пренатальная диагностика наследственных и врожденных болезней, этапы, уровни, современные возможности. Пренатальная диагностика - это дородовое определение врожденной или наследственной патологии у плода. С организационной точки зрения все беременные (без специальных показаний) должны обследоваться для исключения наследственной патологии просеивающими методами (ультразвуковое обследование, биохимические исследования сыворотки беременных). Особое внимание должно быть уделено проведению специальных методов дородовой диагностики по строгим показаниям для исключения конкретных наследственных заболеваний, уже имеющихся в данной семье. Показаниями для проведения пренатальной диагностики являются: наличие в семье точно установленного наследственного заболевания; возраст матери старше 35 лет, отца - старше 40 лет; наличие у матери Х-сцепленного рецессивного патологического гена; беременные, имеющие в анамнезе спонтанные аборты, мертво-рождения неясного генеза, детей с множественными врожденными пороками развития и с хромосомной патологией; наличие структурных перестроек хромосом у одного из родителей; гетерозиготность обоих родителей при аутосомно-рецессивных заболеваниях; В пренатальной диагностике используют неинвазивные и инва-зивные методы. Неинвазивные методы пренатальной диагностики.Ультразвуковое исследование плода становится обязательным компонентом обследования беременных женщин. С развитием и совершенствованием оборудования и методики УЗИ становится возможным диагностика хромосомных болезней и врожденных пороков развития во втором триместре беременности. С помощью УЗИ диагностируются пороки развития конечностей, дефекты невральной трубки, дефекты передней брюшной стенки, гидро- и микроцефалия, пороки сердца, аномалии почек. Для диагностики врожденной и наследственной патологии УЗИ необходимо проводить в динамике на ранних и более поздних сроках беременности. Сроки проведения УЗИ в России определены приказом Министерства здравоохранения. Это 10-13, 20-22 и 30-32 недели беременности. Биохимические методы включают определение уровня альфа-фетопротеина, хорионического гонадотропина, несвязанного эст-радиола, ассоциированного с беременностью плазменного белка-А, сывороточного активина-А в сыворотке крови беременных. Эти методы являются просеивающими, как предварительные для выявления врожденных пороков развития (дефекты невральной трубки, дефекты передней брюшной стенки), многоплодной беременности, внутриутробной гибели плода, маловодия, угрозы прерывания, хромосомных заболеваний плода и других патологических состояний. Оптимальные сроки исследования - 17-20 недель беременности. Инвазивные методы.К инвазивным методам относятся: хорио- и плацентобиопсия, амниоцентез, кордоцентез и фетоскопия. Хорио- и плацентобиопсия проводятся в период с 7-й по 16-ю неделю беременности с целью получения клеток для пренатальной диагностики. Клетки ворсин хориона и плаценты несут такую же генетическую информацию, как и клетки плода. Анализ этих клеток цитогенетическими, биохимическими или молекулярно-генетичес-кими методами используется для дородовой диагностики многих наследственных болезней. Амниоцентез - процедура получения амниотической жидкости (15-20 мл) путем пункции амниотического мешка через переднюю брюшную стенку или через влагалище на 16-20 неделе беременности. После 20-й недели количество «жизнеспособных» клеток значительно уменьшается. Клетки плода, содержащиеся в плодной жидкости, выращиваются на специальных средах для последующей диагностики всех Х-хромосомных болезней. Диагностика генных болезней молекулярно-генетическими методами возможна и без культивирования клеток. Молекулярно-цитогенетические методы (флуоресцентная гибридизация in situ - FISH)используют для диагностики хромосомных болезней. При проведении амниоцентеза возможны осложнения (гибель плода, инфицирование полости матки). Однако этот риск не превышает 0,5-1%. Кордоцентез - взятие крови из пупочной вены плода проводится на 15-22 неделях беременности, некоторые специалисты проводят эту процедуру на более ранних сроках. Культивирование лейкоцитов дает возможность провести цитогенетический анализ. Кроме того, по образцам крови возможна биохимическая и моле-кулярно-генетическая диагностика наследственных болезней без культивирования. Фетоскопия используется при проведении биопсии кожи или печени, либо при переливании крови плоду. С ее помощью может осуществляться прямое наблюдение плода, диагностика заболеваний кожи, нарушения развития половых органов, дефектов лица, конечностей и пальцев. Однако в настоящее время фетоскопия как метод дородовой диагностики применяется редко. 136. Инвазивные и неинвазивные методы пренатальной диагностики. Инвазивные исследования обычно проводят в амбулаторных условиях. При этом необходимо иметь результаты лабораторных исследований (анализ крови и мочи, тесты на сифилис, СПИД, гепатиты В и С, анализ влагалищного мазка и прочие - по показаниям). Различают следующие виды инвазивной пренатальной диагностики: хорионбиопсия (биопсия ворсин хориона); плацентцентез; амниоцентез; кордоцентез; биопсия тканей плода Исследования проводятся под местной анестезией под контролем ультразвукового изображения. Производится пункция прокол) передней брюшной стенки либо доступ осуществляется через канал Б шейке матки: выбор зависит от места прикрепления плаценты в матке. Далее не касаясь плода, осуществляют забор материала для исследования - частиц ворсин хориона или плаценты, амниотической жидкости или крови из пуповинной вены. К плоду при инвазивных исследованиях не прикасаются, если целью исследования не является биопсия тканей плода! Далее беременная некоторое время (4-5 часов) остается под наблюдением специалистов. Для профилактики возможных осложнений женщине могут назначаться специальные лекарства. Если в ходе наблюдения отмечаются те или иные осложнения: возникает угроза прерывания беременности, отслойка плаценты и др. – то женщину госпитализируют в стационар и проводят лечение осложнений. Неинвазивные методы пренатальной диагностики скрининг материнских сывороточных факторов Ультразвуковое исследование плода, оболочек и плаценты Сортинг (секвенирование) фетальных клеток Неинвазивный пренатальный ДОТ-тест 137.Периконцепционная профилактика врожденных и наследственных болезней, этапы, методы, эффективность. Периконцепционная профилактика Периконцепционная профилактика- это комплекс мероприятий для обеспечения оптимальных условий для созревания зародышевых клеток, образования зиготы, имплантации зародыша и его раннего развития. Показаниями для периконцепционной профилактики являются: наличие в семье риска по врожденным порокам развития, таким как дефекты невральной трубки, расщелины губы и неба, пороки сердца и др.; привычное невынашивание беременности, рождение детей с гипотрофией; сахарный диабет и некоторые другие эндокринопатии; хроническая соматическая патология у одного из родителей; работа одного из супругов на вредном производстве. Периконцепционная профилактика возможна при условии, что супруги планируют беременность. За 3-4 месяца до зачатия супруги проходят подробное медицинское обследование, в том числе на наличие инфекции. Профилактическое лечение с применением специального комплекса витаминов, микроэлементов супруги проходят за 2-3 месяца до зачатия. Желательно соблюдать сбалансированное питание. При наступлении беременности женщина проходит обследование по программе пренатальной диагностики. В медико–генетическом центре разработан план обследования семей, включающий в себя следующее: I. Медико–генетическое обследовaние (кариотипирование супругов, определение носительства мажорных мутаций фенилкетонурии и муковисцидоза, молекулярное тестирование генов предрасположенности, проведение HLA–типирования, определение уровня гомоцистеина в плазме крови); II. Оценка состояния здоровья супругов: – консультации специалистов (гинеколог, андролог, эндокринолог, терапевт, иммунолог и т.д.); – выявление степени инфицированности супружеской пары; – определение в сыворотке крови иммуноглобулинов к вирусу краснухи, Toxoplasma gondi и др; – определение уровня антифосфолипидных и антиспермальных антител; – определение уровня гормонов в сыворотке крови; – исследование эякулята; – ультразвуковое исследование органов малого таза, почек и т.д. |
