методический лор. методические работы студ. 4 курс (1). Методические указания по проведению практических (семинарских) занятий Оториноларингология
 Скачать 5.04 Mb. Скачать 5.04 Mb.
|
|
Занятие №9 Хронический ринит. Риногенные осложнения. Параназальный синуит. Мотивация: До 15% взрослого населения в мире страдают различными формами ОС, у детей он встречается еще чаще. ОС - один 10наиболее распространенных диагнозов в амбулаторной практике.Он занимает 5 место среди заболеваний, по поводу которых назначаются антибиотики: в США на покупку антибиотиков для лечения ОС тратится около 6 млрд. долларов. Примерно 8,4% населения Нидерландов переносит хотя бы один эпизод острого риносинусита в год. По самым скромным подсчетам, в России данное заболевание ежегодно переносят около 10 млн человек. Однако реальное количество больных в несколько раз выше указанных цифр, т к. многие пациенты не обращаются к врачу при относительно легких катаральных симптомах. По мнению ряда авторов, в структуре заболеваний ЛОР-стационаров синусит составляет от 15 до 36% . 2. Цель занятия: 1.Знать причины хронического ринита, патоморфологические изменения. Классификацию: катаральный, гипертрофический, атрофический (простой и озена), вазомоторный (нейровегетативная и аллергическая форма) ринит. Патогенез, клинику, принципы лечения. 2.Научиться особенностям клинического обследования больных с острым и хроническим риносинуитом. 3.Усвоить основные клинические проявления различных форм риносинусита,согласно Европейским рекомендациям- ЕР3ОS 4.Уметь проводить дифференциальную диагностику риносинусита. 5.Знать основные лечебные мероприятия при РИНОСИНУСИТЕ,согласно ЕР3ОS 6.Научиться проводить профилактику риносинусита И РИНОГЕННЫХ ОСЛОЖНЕНИЙ. 3. План проведения занятия. 1. Освещение цели занятия. 2. Контроль подготовки студентов (включая тестовый контроль). 3. Курация больных. 4. Знакомство с клиническими проявлениями хронического ринита,параназального синусита,риногенными осложнениями. 5. Осмотр совместно с преподавателем больных, страдающих различными формами хронического ринита. 4. Содержание занятия Студенты получают навыки осмотра больных с хроническим ринитом, риногенными осложнениями,параназальным синуитом. Обследование носа и придаточных пазух состоит из: проведения и интерпретации риноскопии, риноцитограммы, рентгенологического,МРТ,КТ исследования носа и придаточных пазух. Приступая к обследованию больного, необходимо иметь в лоточке набор стерильных инструментов: 1) шпатель (для отведения языка при обследовании корня его и глотки,); 2) носовое зеркало Килиана; 3) ушные воронки различного диаметра; 4) ушной зонд с нарезкой и пуговчатый; 5) ушной пинцет; +воронка Зигле; баллон Политцера; набор камертонов; А также: налобный рефлектор Симановского для осмотра больных;источник света (настольная лампа);предметное стекло. После окончания опроса и осмотра полости носа и придаточных пазух, можно приступить к пальпации носа и придаточных пазух, а затем другим диагностическим приемам. 1. Риноцитограмма 2. Чтение рентгенограмм,КТ,МРТ. Хроническое неспецифическое воспаление слизистой оболочки полости носа - распространенное заболевание. В настоящее время используется удобная клиническая классификация, предложенная рядом авторов, согласно которой хронический ринит имеет следующие формы: 1) катаральный ринит; 2) гипертрофический ринит: а) ограниченный; б) диффузный; 3) атрофический ринит: а) простая форма; б) зловонный насморк или озена. Постоянное воздействие неблагоприятных факторов внешней среды (пыль, газ, сквозняки) способствуют хронизации воспалительных заболеваний слизистой оболочки полости носа. Минеральная и металлическая пыль содержат твердые заостренные частицы, травмирующие слизистую оболочку. Мучная, меловая, хлопчатобумажная, шерстяная пыль состоит из мягких частиц, которые, хотя и не травмируют слизистую оболочку, но, покрывая ее поверхность, приводят к гибели ресничек мерцательного эпителия и нарушают мукоцилиарный клиренс, а следовательно, и эвакуацию чужеродных тел из полости носа. Существенную роль в этиологии хронического ринита играют общие заболевания: сердечно-сосудистые, заболевания почек, алкоголизм, курение, нарушение работы желудочно-кишечного тракта и др., а также местные факторы - сужение или обтурация хоан аденоидами, гнойное воспаление околоносовых пазух, искривление перегородки носа и др. Хронический катаральный ринит (rhinitiscataralischronica) характеризуется разлитой застойной гиперемией слизистой оболочки, равномерной припухлостью носовых раковин. Основные симптомы заболевания - нарушение носового дыхания и выделения из носа слизистого или слизисто-гнойного характера. Нарушение носового дыхания усиливается на холоде. При лежании на боку заложенность носа более выражена в той половине носа, которая находится ниже, что объясняется заполнением кровью кавернозных полостей нижележащих раковин. Обычно наблюдается снижение обоняния (гипосмия), иногда переход воспалительного процесса на слизистую оболочку слуховой трубы (тубоотит). При передней риноскопии определяется небольшая гиперемия и набухание слизистой оболочки в основном в области нижних и средних носовых раковин, пастозность, нередко с цианотичным оттенком, скудное слизистое отделяемое. Для отличия катаральной формы ринита от гипертрофической выполняют пробу с анемизацией: смазывают утолщенную слизистую оболочку сосудосуживающим средством (0,1% р-ом адреналина, галазолином и др.). Значительное уменьшение объема нижних носовых раковин свидетельствует об отсутствии истинной гипертрофии. Если сокращение их выражено незначительно или отсутствует, это указывает на гипертрофический процесс. Лечение. Устраняют экзогенные (производственные, климатические) и эндогенные (искривление перегородки носа, аденоидные вегетации) факторы. Для местного лечения применяют вяжущие вещества: 3-5% р-р протаргола (колларгола) по 5 кап 2-3 раза в день в полость носа, смазывание слизистой оболочки 3-5% р-ром нитрата серебра (ляписом), 2% салициловой мазью. Одновременно можно рекомендовать тепловые процедуры - УВЧ на область носа, эндоназально УФО (тубус-кварц). Катаральный ринит, особенно при длительном течении, часто вызывает вазомоторные и гипертрофические изменения обычно в области нижних раковин, что выявляется при риноскопии, пробе с анемизацией и исследовании дыхания через нос. В этих случаях в диагноз добавляют обнаруженные изменения и, соответственно, определяют лечебную тактику уже как при вазомоторном или гипертрофическом рините. Хронический гипертрофический ринит (rhinitis chronica hipertrophica) характеризуется гиперплазией слизистой оболочки, часто с вовлечением надкостницы и костной ткани носовых раковин и может быть диффузной и ограниченной формы. Наиболее часто разрастание и утолщение слизистой оболочки происходит на нижней носовой раковине, реже средней в местах локализации кавернозной ткани. формы ринита от пробу с анемизацией: слизистую (0,1% р-ром оболочку адреналина, Клиника заболевания характеризуется длительным течением, постоянным затруднением носового дыхания, не проходящим после вливания в нос сосудосуживающих препаратов, слизистым или слизисто-гнойным отделяемым, периодическими головными болями, сухостью во рту, ротоглотке. У некоторых больных отмечается понижение обоняния и вкуса различной выраженности. Постоянная заложенность носа обусловливает изменение тембра голоса - появляется закрытая гнусавость (rhinolalia clausa). Гипертрофия заднего конца нижней носовой раковины может нарушить вентиляцию слуховой трубы с признаками заложенности уха и понижением слуха (тубоотит). При гипертрофии передних отделов нижней носовой раковины может сдавливаться отверстие слезноносового канала, что вызывает слезотечение, дакриоцистит, конъюнктивит. При передней риноскопии отмечают характерные признаки гиперплазии слизистой оболочки носа, главным образом нижней носовой раковины, в меньшей степени - средней, т.е. преимущественно в местах локализации кавернозной ткани. Поверхность гипертрофированных участков может быть гладкой, бугристой, крупнозернистой. Слизистая оболочка умеренно гиперемирована, утолщена, слегка цианотична. У некоторых больных отмечается полипозное перерождение слизистой оболочки, чаще в области средней носовой раковины. Диагностика. Установить диагноз помогает эндоскопическое исследование, которое позволяет определить характер гипертрофии, уточнить локализацию и распространение процесса, состояние других ключевых зон полости носа. Ринопневмометрия (объективный метод диагностики) позволяет выявить объем воздуха, проходящего через полость носа за определенное время, и оценить функциональную состоятельность носа. При гипертрофическом рините объем воздуха, проходящего через нос, снижен, а носовое дыхание форсировано из- за сужения носовых ходов. Лечение включает различные методы хирургического лечения, целью которых является восстановление носового дыхания за счет удаления или уменьшения гипертрофированных участков слизистой оболочки. Критерием для рационального выбора метода лечения в каждом конкретном случае является степень гипертрофии носовых раковин или других отделов слизистой оболочки носа, а также степень нарушения носового дыхания. При небольшой гипертрофии, когда после анемизации (смазывание сосудосуживающим препаратом) слизистая оболочка умеренно сокращается и носовое дыхание улучшается, применяют наиболее щадящие хирургические вмешательства: прижигание химическими веществами (ляпис 30-50%, трихлоруксусная и хромовая кислота), подслизистую ультразвуковую дезинтеграцию нижних носовых раковин, лазеродеструкцию, подслизистую вазотомию. В последнее время прижигания и гальванокаустику применяют редко из- за недостаточной эффективности, особенно в отдаленном периоде после операции. При выраженной фиброзной гипертрофии слизистой оболочки и костной основы носовых раковин, сопровождающихся значительным нарушением дыхания через нос, как правило, показаны резекция (частичное удаление) раковин: щадящая нижняя удаление костного (остеоконхотомия). Эти операции можно сочетать со смещением носовых раковин латерально к боковой стенке носа - латеропозицией (сублюксацией). гипертрофированных носовых конхотомия (рис. 2.22 а), подслизистое края нижней носовой раковины Оперативные вмешательства в полости носа обычно производят под наркозом или местным инфильтративным и аппликационным обезболиванием с предварительной премедикацией. Для этого используют наркотические анальгетики, антигистаминные препараты и антихолинэргические препараты - холинолитики (промедол, димедрол, атропин). Для инфильтрационной анестезии применяют 1% р -р новокаина, 1-2% р-р лидокаина, 0,5% р-р тримекаина и ультракаина. При аппликационной анестезии применяют смазывание слизистой оболочки 5% р-ром кокаина, 2% р-ром дикаина, 10% р-ром лидокаина и др. В лежачем положении больному производится местная инфильтрационная анестезия слизистой оболочки нижних носовых раковин. На всю длину раковины накладывают зажим на 1 мин с целью уменьшения кровотечения. После снятия зажима (или без снятия, вдоль зажима) специальными изогнутыми под углом ножницами отсекают гипертрофированную часть раковины. Гиперплазированный задний конец раковины легко снимается носовой петлей (рис. 2.22 б). Следует иметь в виду, что конхотомию всегда необходимо производить щадяще, особенно переднего конца раковины, так как полное удаление ее является излишним и может привести к атрофии слизистой оболочки полости носа. Операция заканчивается на 2 сут петлевой передней тампонадой марлевыми турундами, пропитанными индиферентной мазью, или мягким эластичным тампоном. Специальные исследования показали, что раневая поверхность после удаления нижней носовой раковины покрывается функциональным мерцательным эпителием. В настоящее время в связи с внедрением в медицину оптических систем (эндоскопов, микроскопов) (рис. 2.23 а, б) эффективность внутриносовых операций значительно повысилась. Эндоскопы поз- Рис. 2.22.Операции при хроническом гипертрофическом рините: а - щадящая нижняя конхотомия; б - удаление заднего конца при гипертрофии нижней носовой раковины полипной петлей воляют под постоянным визуальным контролем выполнять все этапы внутриносовых операций, в том числе в труднообозримых задних отделах полости носа. В амбулаторных условиях можно производить ультразвуковую дезинтеграцию (УЗДГ) нижних носовых раковин. Для ее выполнения 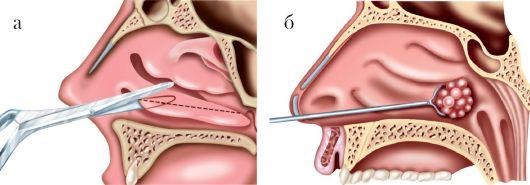 используется генератор ультразвука с набором специальных волноводов. Стойкого рубцевания кавернозной ткани можно добиться и путем подслизистой вазотомии нижней носовой раковины. После местной анестезии производится небольшой разрез на переднем конце Рис. 2.23. а - микродебридеры; б - эндоскопы с различными углами обзора нижней носовой раковины, через который с помощью распатора мелкими движениями производится отсепаровка мягких тканей от верхней поверхности кости в виде узкого канала от переднего до заднего конца раковины. Подобную отсепаровку можно произвести и по нижней плоскости носовой раковины. Последующее рубцевание кавернозной ткани уменьшает объем раковины и соответственно увеличивает просвет носовых ходов, улучшая дыхание. Атрофический ринит (rhinitisatrophica) представляет собой ограниченные или диффузные неспецифические изменения (атрофию) слизистой оболочки полости носа, в основе которых лежит дистрофический процесс. В зависимости от распространенности процесс может носить локальный или диффузный характер, в зависимости от этиологии бывает первичным или (генуинным - озена) и вторичным. При вторичном атрофическом рините причиной является воздействие неблагоприятных факторов окружающей среды, 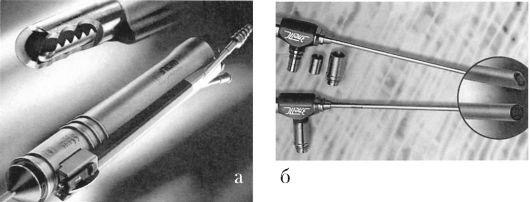 производственных или климатических факторов - пыли, газов, пара и др. Развитию атрофического процесса слизистой оболочки полости носа нередко способствует травма и обширные хирур гические вмешательства в полости носа - радикальная конхотомия, удаление опухоли и др. Важную роль играют эндокринно-гормональные нарушения и частые воспалительные заболевания полости носа, ведущие к нарастанию трофических изменений слизистой. Гистологическая картина характеризуется метаплазией цилиндрического эпителия в плоский, различной степени выраженности истончение многорядного цилиндрического эпителия и уменьшение их количества и исчезновение ресничек, облитерация или уменьшение количества сосудов и кавернозной ткани. Клиника.Больные жалуются на ощущение сухости в носу, образование корок, затруднение носового дыхания, понижение обоняния. Корки в носу нередко вызывают зуд, поэтому больной пытается удалить их пальцем, что приводит к повреждению слизистой оболочки, периодическим кровотечениям, изъязвлению, что ускоряет появление перфорации перегородки носа обычно в области зоны Киссельбаха. При передней риноскопии характерны широкие носовые ходы, вследствие атрофии носовых раковин можно увидеть заднюю стенку носоглотки. В общем носовом ходе имеется густое желто-зеленое отделяемое, местами оно прилипает к стенкам слизистой оболочки, высыхает с образованием корок, которые удаляются большими кусками и в виде слепков при определенном усилии. Лечение. Применяют комплексную - общую и местную консервативную терапию. Для удаления корок систематически 1-2 раза в день орошают или промывают полость носа изотоническим раствором хлорида натрия (физиологический раствор) с добавлением йода (на 200 мл р-ра 6-8 капель 10% спиртового р-ра йода). Назначают масляный раствор витаминов А и Е (аевит) в виде капель в нос; местную раздражающую терапию - смазывание слизистой оболочки носа йод-глицерином 1 раз в день в течение 2-3 нед. Препараты йода усиливают деятельность желез слизистой оболочки, повышая их секреторную функцию. Полезны орошения и носовой душ полости носа 2-3% р-ром морской соли или физиологического раствора с добавлением 10 кап на 200 мл 5% спиртового р-ра йода. Клиническое испытание показало хороший результат различных мазей, в состав которых в качестве активного вещества входит морская соль. Стимулирующим и улучшающим эффектом для трофики слизистой оболочки полости носа обладает гелий неоновый лазер, эндоназально 7-10 процедур по 5-10 мин. Из средств общего воздействия назначают биогенные стимуляторы (алоэ, ФИБС, гумизоль) подкожно или внутримышечно, витаминотерапию, препараты йода и железа (феррум-лек). Озена (огавиа) - тяжелая форма атрофического процесса в носу, распространяющегося как на слизистую оболочку, так и на костные стенки полости носа и носовых раковин с продуцированием быстро засыхающего отделяемого с сильным специфическим, неприятным запахом. Этиология. Известна социальная, анатомическая, воспалительная, очаговая, инфекционная, нейродистрофическая и эндокринная теории возникновения этого заболевания. Наиболее распространенными являются инфекционная и неинфекционная (нейродистрофическая) теории. Согласно инфекционной теории, главную роль играет разнообразная микрофлора, высеваемая из носовой слизи у больных озеной (коринебактерии, протей), однако наиболее часто (у 80% больных) высевается клебсиелла озены (Klebsiella ozaenae), которой отводится ведущая роль при этой патологии. Патоморфология. Озена характеризуется атрофией всех тканей стенок носовой полости, истончением слизистой оболочки, сосудов. Кавернозная ткань запустевает, цилиндрический мерцательный эпителий полностью перерождается в плоский, костный слой носовых раковин также истончается, он содержит большое количество остеокластов (клеток, рассасывающих кость). Клиника. Симптомы озены бывают настолько характерными, что выявить это заболевание не представляет особых сложностей. Больные жалуются на выраженную сухость и образование большого количества корок в носу, наличие неприятного, зловонного запаха из носа, который больные обычно сами не ощущают, затруднение носового дыхания и отсутствие обоняния. Зловонный запах из носа настолько выражен, что окружающие избегают присутствия больного, что отражается на его психике, межличностных отношениях, у больного появляется социальная замкнутость. В самом начале заболевания нарушение обоняния (гипосмия) обычно обусловлена корками, покрывающими обонятельную область. В дальнейшем наступает аносмия в связи с атрофией обонятельных рецепторов. При передней риноскопии в обеих половинах носа видны буроватые или желто-зеленые корки, заполняющие всю полость носа, с распространением на носоглотку и нижележащие дыхательные пути. После удаления корок полость носа становится такой широкой, что при риноскопии обозревается задняя стенка носоглотки, устья и даже валики слуховых труб. Лечение проблематично, носит большей частью симптоматический характер. Используют местные и общие консервативные и хирургические методы лечения. Местная консервативная терапия направлена на дезодорацию полости носа, устранение сухости и корок в носу. Для этого ежедневно орошают или промывают полость носа изотоническим раствором хлорида натрия с добавлением йода либо смесью из 10 мл салициловой кислоты, 20 г хлорида натрия, 20 г гидрокарбоната натрия - по 1/2 ч.л. на стакан воды (для орошения полости носа). Полезны свечи с хлорофилло-каротиновой пастой Солодкова, обладающей бактерицидным и дезодорирующим эффектом. После предварительного туалета свечи вводят в обе половины носа 1 раз в день на 2 ч в течение 3-4 нед. Подобный курс повторяют 3-4 раза в год. Можно рекомендовать ежедневное смазывание полости носа 2-5% р- ром йод-глицерина (или р-ром Люголя), что больные могут делать самостоятельно. Из общих методов лечения, носящих в определенной степени и патогенетический характер, используют препараты железа для парентерального введения (феррум-лек, эктофер), антибиотики, к которым чувствительна клебсиелла озены (стрептомицин, канамицин, гентамицин, левомицетин), аутогемотерапию, витаминотерапию. Для лечении озены применяют и хирургические методы лечения. Все существующие варианты хирургических вмешательств направлены на искусственное сужение полости носа, для чего в подслизистую ткань боковых стенок или перегородки носа вводят аутотрансплантаты (кость, хрящ ребра), аллотрансплантаты, синтетические материалы (полиуретан, полифасфазен) и др. Перед операцией необходимо провести подготовительный курс консервативной терапии в течение 12-14 дней, направленный на очистку слизистой оболочки от корок и улучшение ее трофики. Различают две формы вазомоторного ринита (Дайняк Л.Б., 1970): • аллергическую; • нейровегетативную. Этиология. Для аллергической формы вазомоторного ринита характерно наличие определенного вещества - аллергена, к которому имеется повышенная чувствительность (сенсибилизация) организма. Попадание такого вещества на слизистую оболочку верхних дыхательных путей и всасывание его немедленно вызывает ответную реакцию. В возникновении нейровегетативной формы вазомоторного ринита имеют значение органические и функциональные изменения центральной и вегетативной нервной системы, расстройства эндокринной функции. Возможны нарушения нервно-рефлекторных механизмов, обусловливающих нормальную физиологию носа, в результате чего обычные раздражители вызывают гиперэргические реакции слизистой оболочки носа. У больных нейровегетативной формой ринита в анамнезе заболевания и при специальном аллергологическом исследовании не обнаруживаются какие -либо причинно значимые аллергены. Возникновению вазомоторного ринита способствуют длительное применение медикаментозных препаратов как общего, так и местного действия, искривление перегородки носа и др. Аллергический ринит (АР) имеет сезонную и круглогодичную (постоянную) формы.В последнее время выделяют еще и профессиональную форму АР (версия Европейской академии аллергологии и клинической иммунологии, 2000 г.). Сезонная формаобычно связана с пыльцой цветущих растений (амброзия, артемизия, кипарис, грецкие орехи, береза, тополиный пух, злаковые растения и т.д.), поэтому ее часто называют также сенным насморком, или сенной лихорадкой. Сезонная форма повторяется у больных ежегодно, в одно и то же время в период цветения растений. Детально выясняя анамнез заболевания и проводя специальное аллергологическое исследование, обычно удается установить, какое растение является причиной заболевания. Длительные и многократные обострения ринита с нарушением вазомоторных механизмов слизистой оболочки носа могут способствовать переходу сезонной формы заболевания в постоянную. Круглогодичная (постоянная) форма АР обусловлена постоянным контактом с причинно-значимым аллергеном: домашней и бумажной пылью, содержащимися в них клещами, шерстью животных, в которой имеются эпидермальные аллергены, кормом для аквариумных рыб, аллергенами низших грибов, пищей и лекарственными препаратами и др. Среди основных причинно-значимых аллергенов круглогодичной формы аллергического ринита следует назвать бытовые аллергены, клещей родаDermatophagoides, которые являются наиболее значимым аллергенным компонентом домашней пыли. Аллерген шерсти домашних животных - также один из самых сильнодействующих бытовых аллергенов. Механизм развития АР. На слизистую оболочку носа при дыхании оседают самые разнообразные инородные частицы. Благодаря действию мукоцилиарной системы слизистой оболочки в течение примерно 20 мин происходит удаление их из полости носа. Однако молекулы аллергенов чрезвычайно быстро всасываются и вызывают аллергическую реакцию, вследствие чего уже через 1 мин после проникновения аллергенов возникают соответствующие клинические реакции. Аллергические реакции запускаются взаимодействием аллергена (пыльцы растений, спор низших грибов, домашней пыли и др.) с аллергическими антителами, относящимися к LgЕ. Такое взаимодействие происходит на тучных клетках соединительной ткани и базофилах и последующим высвобождением затем из них биологически активных веществ (БАВ), в частности гистамина, метаболитов арахидоновой кислоты, фактора активации тромбоцитов, лейкотриенов. БАВ оказывают сосудорасширяющее действие, повышают проницаемость сосудов, что является основной причиной стойкого набухания кавернозной ткани и отека слизистой оболочки, заложенности носа, чиханья, гиперсекреции и др. Клиническая картина. Основными симптомами обеих форм вазомоторного ринита является триада признаков: • пароксизмальное чиханье; • обильная носовая гидрорея; 'затруднение носового дыхания, зуд и шекотание в носу. Эта триада симптомов в той или иной мере выражена практически всегда, причем при сезонной форме характерна четкая сезонность обострений, возникающих в период цветения растений. Наблюдающиеся в этот период пароксизмы чиханья сопровождаются появлением зуда в носу и носоглотке. Набухание и отек слизистой оболочки полости носа обусловливают практически полную заложенность носа и затруднение носового дыхания. Ринорея бывает обильной, водянистой или слизистой. Наряду с ринологическими симптомами у больных часто отмечают кожный зуд, гиперемию конъюнктивы, слезотечение, головные боли, утомляемость, снижение обоняния, нарушение сна. При постоянной (круглогодичной) форме вазомоторного ринита указанные жалобы с самого начала носят хронический постоянный характер. Нередко вазомоторный ринит сочетается с бронхолегочной патологией - астматическим бронхитом или бронхиальной астмой, которая, как правило, протекает с «астматической триадой»: • непереносимостью препаратов ацетилсалициловой кислоты, препаратов пенициллина, анальгина; • полипозными измененими слизистой оболочки полости носа; • приступами бронхиальной астмы. Риноскопическая картина - слизистая оболочка в начальном периоде гиперемированна, отечна, в носу имеется значительное количество прозрачной жидкости. Со временем слизистая оболочка становится бледно-синюшной с сизыми (белыми) пятнами. При исследовании носовых раковин зондом выявляется их тестоватая плотность. Анемизация часто не вызывает заметного сокращения носовых раковин. Нередко вазомоторный ринит сопровождается образованием полипов в области решетчатого лабиринта, которые со временем могут полностью обтурировать полость носа. Лечение. Терапия вазомоторного ринита - весьма сложная задача, не всегда полностью разрешимая, требует профессионального подхода и терпения больного. При аллергической форме вазомоторного ринита терапия должна быть комплексной: • индивидуальные методы защиты больного от попадания в организм аллергена; • специфическая иммунотерапия (СИТ); • неспецифическая гипосенсибилизирующая терапия; • хирургические методы, направленные на элиминацию гнойного очага и уменьшения объема стойко увеличенных нижних носовых раковин; • местная кортикостероидная терапия, рефлексотерапия. При аллергическом рините, обусловленном сенсибилизацией к пищевым, лекарственным, эпидермальным аллергенам, устранение причинного фактора является одним из важных методов патогенетической терапии. При пыльцевом рините в сезон цветения причинно-значимых растений больным можно рекомендовать смену климато-географического региона. При сенсибилизации к бытовым аллергенам (домашняя пыль, шерсть животных), когда устранить причинный фактор сложно, рекомендуют использовать специальные фильтры, воздухоочистители, респираторы и пр. Необходимо исключить пребывание в квартире домашних животных, аквариумов, удалить ковры и мягкие игрушки, производить тщательную влажную уборку комнат, частую стирку белья и др. СИТ применима в тех случаях, когда в условиях аллергологического кабинета или стационара точно определен аллерген, вызвавший заболевание. Методика лечения основана на введении в организм минимального количества причинно-значимого аллергена в постепенно возрастающей дозе (обычно подкожно). Такое введение аллергена позволяет организму выработать к нему защитные блокирующие антитела, что приводит к уменьшению или полному исчезновению симптомов аллергического ринита. СИТ проводят в период ремиссии заболевания. Для достижения стойкого клинического эффекта рекомендуется проведение не менее трех курсов СИТ. СИТ менее эффективна при полиаллергии, запущенном аллергическом рините и вообще неприменима в случаях, когда не удается выявить аллерген. Методы неспецифической гипосенсибилизации включают медикаментозные методы терапии аллергического ринита, направленные на устранение симптомов аллергии. Среди них важное место занимают: • антимедиаторные (антигистаминные) средства перорального применения; • использование антигистаминных препаратов первого поколен ия (димедрол, супрастин и др.), но оно ограничено их седативным эффектом и коротким периодом выведения из организма; • антигистаминные препараты второго поколения: гисманал (астемизол), кларитин (лоратадин), гистадин (терфенадин), телфаст (фексофенадин), зиртек (цетиразин), кестин (эбастин) и др. Они эффективны в купировании таких симптомов, как зуд, чиханье, ринорея, и рассматриваются как средства выбора при лечении аллергического ринита, однако малоэффективны в отношении заложенности носа. При легких формах заболевания могут быть рекомендованы антигистаминные препараты местного (топического) действия - аллергодил (азеластин) и гистимет (левокабастин). Эти препараты в виде капель в нос или носового спрея обладают эффектом, сравнимым с таковым от пероральных антигистаминных препаратов, однако они действуют только в месте введения. Высокоэффективными средствами для лечения пациентов с умеренными и выраженными формами аллергического ринита в ситуации, когда затруднение носового дыхания являет- ся основным симптомом, служат топические кортикостероидные препараты. Топические стероиды, обладая выраженным противовоспалительным эффектом, проникают через клеточную мембрану, подавляют синтез гистамина лаброцитами и уменьшают проницаемость сосудистых стенок. Новые интраназальные кортикостероидные препараты не обладают системным действием и могут использоваться в качестве препаратов первого выбора. Среди них - фликсоназе (флутиказон), альдецин (беконазе, беклометазон), назонекс (мометазон), ринокорт (будезонид) и др. Выпускаются эти препараты в виде назальных спреев по 2-4 впрыскивания в нос в 2-4 приема в день. При достижении клинического эффекта дозу снижают. Они характеризуются относительно медленным началом действия (12-18 ч), а максимальный эффект развивается через несколько дней или недель, поэтому необходимо длительное применение - в течение 4-6 мес. Системные кортикостероиды (преднизолон, метилпреднизолон и др.) для лечения аллергического ринита используют в крайне тяжелых случаях и короткими курсами. В практике часто применяют сосудосуживающие препараты в виде капель в нос, однако эти средства обладают временным эффектом и при длительном (более 2 нед) применении ухудшают течение заболевания. Показания к хирургическому вмешательству. При вазомоторном рините операции производят в следующих случаях: • при нарушении внутриносовой анатомии (искривления, гребни, шипы перегородки носа), что вызывает нарушение носового дыхания; • при полипозно-гнойных процессах в полости носа и околоносовых пазух; • при гиперплазии носовых раковин. Хирургические вмешательства на внутриносовых структурах необходимо проводить в стадии ремиссии и вне сезона поллиноза .За 6-10 дней перед операцией проводят неспецифическую гипосенсибилизируюшую терапию. В послеоперационном периоде рекомендуется назначать интраназальную ко Синусит (риносинусит, РС) – воспалительное заболевание слизистой оболочки носа и придаточных пазух носа (околоносовых пазух, ОНП), которое приводит к обструкции (отеку слизистой) носа, нарушению дренажной функции и развитию инфекции. Этиология: многофакторная (вирусы, бактерии, грибы, поллютанты и др.) Ведущий патогенетический механизм: воспалительный процесс. Чрезвычайно распространенное заболевание В США ежегодно регистрируется до 35 млн. случаев острого риносинусита При этом только на покупку антибиотиков тратится около 6 млрд. долларов в год По локализации Гайморит (поражение верхнечелюстной пазухи) Фронтит (поражение лобной пазухи) Сфеноидит (поражение клиновидной пазухи) Этмоидит (поражение ячеек решетчатой кости) По этиологии Вирусный Бактериальный Грибковый Смешанный Полипозный По продолжительности Острый – симптомы до 12 недель Рецидивирующий – 1-4 эпизода острого синусита в год; периоды между обострениями > 8 недельХронический – симптомы более 12 недель (+ сохранение симптомов > 4 недель несмотря на адекватное лечение) 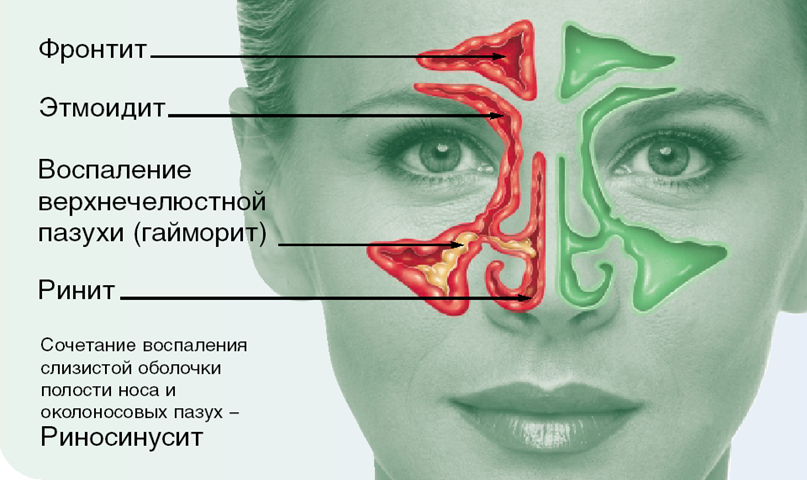 . Острый риносинусит <12 недель полное разрешение симптомов Хронический риносинусит >12 недель без полного выздоровления склонность к обострениям Классификация. Существует несколько классификаций воспалительных заболеваний околоносовых пазух. Наиболее рациональной для клинической практики является модифицированная классификация Б.С. Преображенского (Пальчун В.Т., 1974). A. Экссудативные (острая или хроническая) формы: 1) катаральная; 2) серозная; 3) гнойная. Лечение в основном консервативное или щадящее хирургическое (зондирование, пункция, дренирование, эндоназальное эндоскопическое вскрытие пазух, инфундибулотомия и др.). Б. Продуктивная форма: 1) пристеночно-гиперпластическая; 2) полипозная. Лечение этой формы, как правило, хирургическое на фоне гипосенсибилизирующих средств. B. Альтеративная форма: 1) атрофическая; 2) некротическая; 3) холестеатомная; 4) казеозна я. Лечение хирургическое. Г. Смешанные формы. Возникновение смешанных форм обусловлено комбинацией сочетаний всех перечисленных выше форм синуситов. Д. Вазомоторный и аллергический синусит. Диагностика. Диагноз устанавливают на основании комплексного обследования больного. Ориентироваться только на данные рентгенологического исследования недостаточно, так как затемнение пазух может быть следствием перенесенного в прошлом воспаления и сохраняться годами. Кроме того, в части случаев (примерно 12%) при наличии воспаления в пазухах рентгенограмма может быть без изменений. Обследование проводят примерно по следующей схеме: 1. Оценка жалоб, данных анамнеза. 2. Общеклиническое и оториноларингологическое обследование. 3. Бактериологическое исследование отделяемого из пазух. 4. Эндоскопическое исследование (эндофотографирование), синусоскопия (при необходимости). 5. Биопсия и цитологическое исследование (по показаниям). 6. Рентгенологическое исследование околоносовых пазух, числе с контрастными веществами (по показаниям). 7. Компьютерная томограмма, МРТ - при необходимости. в том 8. Диагностическая пункция пазух показаниям). Рентгенологические методы диагностики воспаления пазух в настоящее время наиболее популярные и достаточно информативны. При исследовании применяют различные укладки, позволяющие (по наиболее точно установить характер патологии пазух (подробнее см. в разделе 1.1). КТ и МРТ применяют в тех случаях, когда необходимо дополнить данные рентгенографии. Они являются наиболее информативными методами исследования (золотой стандарт исследования). КТ позволяет селективно (послойно) отобразить на пленке контуры снимаемого объекта, его структуру, плотность, с высоким разрешением - толщина среза 1-2 мм. МРТ обладает еще большей разрешающей возможностью в выявлении мягкотканных образований. Эндоскопическое исследование и эндофотографирование - современные объективные и высокоинформативные методы визуальной оценки и документирования состояния сложного рельефа полости носа и околоносовых пазух. Применяют жесткие и гибкие оптические системы (эндоскопы, фиброскопы и микроскопы) под различным углом зрения. Методы позволяют определить невидимые невооруженным глазом изменения на стенках полости носа и пазух в динамике и, следовательно, служат ранней диагностикой различных патологических процессов. 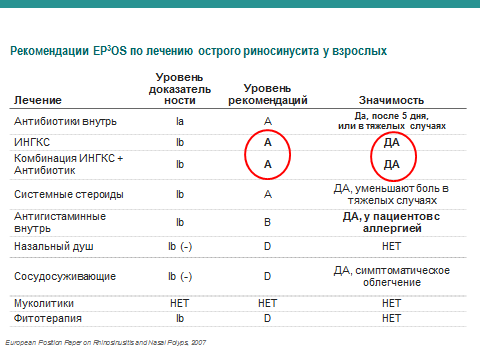 Воспалительные заболевания носа и околоносовых пазух могут приводить к различным осложнениям. Возникновение внутриглазных и внутричерепных осложнений обусловлено несколькими причинами. • Анатомическими особенностями: глазница окружена с трех сторон стенками околоносовых пазух; снизу - верхнечелюстной, изнутри - решетчатыми и клиновидной, сверху - лобной. • Сосудисто-нервными связями: вены полости носа через угловую и верхнюю глазничную вены анастомозируют с пещеристым синусом и венозными сплетениями твердой мозговой оболочки. • Лимфатическая сеть полости носа сообщается с подпаутинным пространством головного мозга. Проникновение инфекции в полость глазницы и черепа может происходить различными путями: контактным, гематогенным, периневральным и лимфогенным. Наиболее частым из них является контактный путь. В отношении частоты источника инфекции внутричерепных осложнений большинство исследователей на первое место ставят ячейки решетчатого лабиринта, затем лобную, верхне- челюстную и, наконец, клиновидную пазухи. Следует отметить, что симптомы орбитальных осложнений часто совпадают, иногда одна форма переходит в другую, что создает трудности в дифференциальной диагностике. Больные с риногенными орбитальными и внутричерепными осложнениями относятся к тяжелому контингенту, что требует экстренной специализированной хирургической помощи в условиях стационара, с привлечением офтальмологов и нейрохирургов. Различают следующие орбитальные осложнения: • реактивный отек век и клетчатки глазницы; • орбитальный остеопериостит (гнойный или негнойный); • абсцесс века; • субпериостальныйабсцесс; • флегмона глазницы; • ретробульбарныйабсцесс; • тромбоз вен клетчатки глазницы. Клиника. Местные проявления орбитальных осложнений характеризуются реактивным отеком клетчатки глазницы и век, гиперемией конъюнктивы, а в некоторых случаях и ее отеком - хемоз (рис. 2.38). Глазное яблоко смещается кнаружи: экзофтальм, ограничение подвижности глазного яблока, боли при движениях глаза. Характерна выраженная болезненность при давлении на глазное яблоко или на край глазницы. Как правило, наблюдаются гнойные выделения и заложенность носа. Снижение зрения наступает быстро (в течение ближайших часов может наступить слепота), особенно при глубоком расположении очага воспаления. В некоторых случаях могут наблюдаться парезы мышц и нервов глаза. Общие нарушения характеризуются повышением температуры тела до 39-40 °С, головной болью, общей слабостью, иногда рвотой. При реактивном отеке века и клетчатки глазницы отмечается припухлость века, иногда смещение глазного яблока вперед (экзофтальм), при пальпации - его болезненность. Реактивный отек мягких тканей глазницы может быть обусловлен двумя факторами: нарушением коллатерального дренирования, скоплением секрета в пазухах и бактериальной инвазией в ткани глазницы с их последующим гнойным расплавлением. 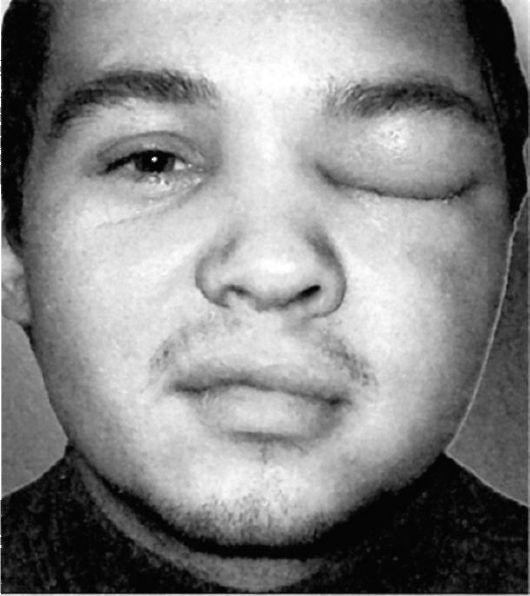 Рис. 2.38. Риногенное орбитальное осложнение Субпериостальный абсцесс в области верхней стенки верхнечелюстной пазухи приводит к смещению глазного яблока кверху, экзофтальму, отеку нижнего века, хемозу нижнего отдела конъюнктивы. При абсцессе века глазное яблоко обычно закрыто отечным, инфильтрированным и неподвижным веком. Последнее резко болезненно при пальпации, напряжено. Ретробульбарный абсцесс - гнойный очаг в задних отделах клетчатки глазницы, который может перерасти в флегмону глазницы - разлитой гнойный процесс, сопровождающийся расплавлением клетчатки глазницы. Основным признаком заболевания является болезненный экзофтальм с резким нарушением подвижности или полной неподвижностью глазного яблока (офтальмоплегия), диплопией, снижением зрения и изменениями глазного дна. Различают пресептальную и постсептальную локализацию воспалительного процесса в зависимости от расположения гнойника - впереди или позади фасциальной перегородки глазницы, что важно при определении хирургического подхода к очагу воспаления. При тромбозе вен клетчатки глазницы характерно тяжелое общее состояние больного, температура тела гектического типа. Выявляются отечность и инфильтрация век вначале одного, а затем другого глаза. Вокруг глаза плотные синеватые сосудистые тяжи. Велика опасность вовлечения в процесс пещеристого синуса. Диагностика риногенного орбитального осложнения базируется на данных рентгенографии, КТ околоносовых пазух, данных наружного осмотра, риноскопии, анамнеза. При необходимости выполняют диагностическую пункцию пазухи, определение остроты и полей зрения. Дифференциальную диагностику проводят с рожистым воспалением лица, гематомой и эмфиземой века, опухолями глазницы. Лечение при риносинусогенных орбитальных осложнениях только хирургическое, с одновременной общей противовоспалительной терапией. Хирургическое лечение должно быть экстренным и направлено на ликвидацию первичного гнойного очага воспаления в околоносовых пазухах. Проводят радикальную операцию на пораженной пазухе с полным удалением патологически измененных тканей с формированием широкого соустья с полостью носа. Радикальную операцию можно сочетать с эндоскопической декомпрессией клетчатки орбиты. Тактика хирурга варьирует в зависимости от характера поражения глазницы. При абсцессах клетчатки глазницы, флегмонах, субпериостальных абсцессах проводят вскрытие очага наружными разрезами с введением в ткани глазницы резиновых дренажей. Положительный эффект дает декомпрессия клетчатки глазницы эндоназальным эндоскопическим методом. Риногенный менингит (meningitis rhinogena) - воспаление оболочек головного мозга, развивающееся в результате распространения бактериальной инфекции из полости носа и околоносовых пазух. Встречается реже, чем при воспалениях уха. Возникает при остром или обострении хронического гнойного воспаления в верхней группе околоносовых пазух: лобной, решетчатых, клиновидной. Инфекция чаще всего контактным путем проникает в переднюю черепную ямку и вызывает воспаление мозговых оболочек. Возможно возникновение гнойного менингита при травме ситовидной пластинки во время внутриносовых операций, при переломах основания черепа. Клиника и диагностика. Для гнойного менингита характерны острое начало, высокая постоянная температура тела. Повышение внутричерепного давления обусловливает диффузную головную боль, сопровождающуюся тошнотой и рвотой. Кроме того, воспалительный процесс, в той или иной мере распространяясь на головной мозг и черепные нервы, может быть причиной появления судорог, психомоторного возбуждения, потери сознания и появления патологических рефлексов - Бабинского, Россолимо, Оппенгейма, Брудзинского и др. Постоянными признаками менингита являются симптомы раздражения мозговых оболочек - ригидность затылочных мышц, симптом Кернига. Диагностически достоверным и постоянным признаком менингита является изменение цереброспинальной жидкости - увеличение в ней количества клеток и содержания белка. Ликвор при спинномозговой пункции вытекает частыми каплями или струей вследствие повышения внутричерепного давления, обусловленного резким увеличением продукции цереброспинальной жидкости. Данные обзорных рентгенограмм или компьютерной томограммы позволяют выявить первичный гнойный очаг. Лечение заболевания заключается в срочной расширенной радикальной операции на заинтересованных околоносовых пазухах с обнажением мозговой оболочки с целью элиминации гнойного очага. Одновременно проводят массивную противовоспалительную, дегидратационную терапию, спинно-мозговые пункции. Экстрадуральный абсцесс (ограниченный пахименингит) - скопление гноя между твердой мозговой оболочкой и костью, чаще всего возникает в результате распространения инфекции контактным путем при поражении лобной, решетчатой и реже клиновидной пазух. Клиника малосимптомна, обычно случайно обнаруживают при хирургическом вмешательстве. Возможны локальная головная боль, которая усиливается в проекции гнойника при перкуссии черепа, а также приступы тошноты и рвоты, затруднение отведения глазного яблока кнаружи. Общее состояние характеризуется повышением температуры тела, слабостью, плохим самочувствием, симптомами поражения околоносовых пазух. Данные КТ ОНП и результат спинно-мозговой пункции позволяют уточнить диагноз. Лечение хирургическое - радикальная операция на околоносовых пазухах с целью ликвидации гнойного очага, широкое обнажение мозговой оболочки в области поражения и дренирование гнойника. Риногенный абсцесс головного мозга - ограниченное скопление гноя в головном мозге, возникающее вторично при наличии очаговой инфекции в околоносовых пазухах. Чаще всего источником инфекции является лобная пазуха, реже решетчатый лабиринт и верхнечелюстная пазуха. Абсцесс обычно локализуется в лобной доле головного мозга и почти всегда располагается на стороне пораженной пазухи (рис. 2.39). В клинике можно выделить местные и общие симптомы. Местные симптомы могут характеризоваться отеком век, отеком и гиперемией конъюнктивы, наличием экзофтальма различной степени выраженности со смещением глазного яблока чаще книзу и кнаружи на соответствующей стороне. Общие симптомы характеризуются признаками инфекционного заболевания, менингеальными симптомами, общемозговыми и очаговыми (гнездными) симптомами. В развитии абсцесса можно условно выделить четыре стадии. В начальной стадии наблюдается умеренное повышение температуры тела, головная боль, рвота, общая слабость. Скрытый (латентный) период - все симптомы слабо выражены, состояние больного улучшается, падает температура, состояние Рис. 2.39. Компьютерная томограмма. Риногенный абсцесс в лобной доле головного мозга (дефект задней стенки лобной пазухи, субпериостальный абсцесс в области передней стенки лобной пазухи) остается относительно удовлетворительным. Если очаг инкапсулируется, то состояние надолго нормализуется. В явной стадии наряду с признаками инфекционного поражения: слабость, повышение температуры, потеря аппетита и др., могут усилиться общемозговые симптомы - головная боль, локализующаяся в лобной области, рвота, сонливость; менингеальные симптомы - ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского, Бехтерева и др. Характерны очаговые симптомы поражения лобной доли: расстройство психики, нарушение статики и походки, патологические рефлексы - хватательный и сосательный. Расстройство психики выражается в снижении интеллекта и памяти. 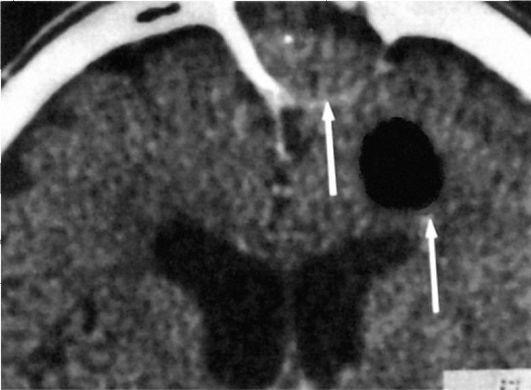 Наблюдается эйфория, неадекватность поведения, дурашливость, прожорливость. Судороги, парезы и зрительные нарушения также характерны для очаговой симптоматики абсцесса лобной доли. Судороги носят характер джексоновских припадков, начинаются с мимических мышц лица противоположной стороны и распространяются сначала на верхнюю, затем на нижнюю конечности. Иногда могут наблюдаться и речевые расстройства. При распространении воспалительной реакции за пределами лобной доли возникают дислокационные симптомы - чувствительные и двигательные расстройства на стороне, противоположной абсцессу. Терминальная стадия абсцесса характеризуется грубыми нарушениями функций организма, обусловленные как общей интоксикацией, так и явлениями отека мозга. Диагностика складывается из характерных жалоб, клинических и неврологических симптомов. При появлении первичных признаков заболевания показана КТ или МРТ, которые дадут точные данные в отношении наличия и локализации объемного процесса в черепе. Показана спинно-мозговая пункция, при которой выявляется белково- клеточная диссоциация, жидкость вытекает под давлением. Однако необходимо помнить о возможности транстенториального или височного вклинения мозга и минимизировать забор ликвора. Лечение риногенного абсцесса мозга заключается в экстренной хирургической элиминации гнойного процесса в околоносовых пазухах. Если источником абсцесса является лобная пазуха, хирургическую санацию сочетают с декомпрессионной трепанацией мозговой (задней) стенки пазухи. После обнажения твердой мозговой оболочки обращают внимание на ее цвет, толщину, наличие фиб- розных налетов, грануляций. Пункция твердой мозговой оболочки производится после обработки йодом специальной толстой иглой с тупым концом на глубину 3-4 см. При обнаружении гнойника мозга по игле расширяют рану и вставляют резиновую полоску в полость абсцесса. Хирургическое вмешательство необходимо сочетать с массивной противовоспалительной, антибактериальной, дезинтоксикационной и дегидратационной терапией в условиях реанимационного отделения. Тромбоз кавернозного (пещеристого) синуса - образование тромба вплоть до полной окклюзии просвета синуса, сопровождаемое воспалением его сосудистой стенки. Заболевание может быть обусловлено распространением инфекции из области носогубного треугольника (при фурункулах носа) или при гнойном воспалении околоносовых пазух. Клиническая картина тромбоза кавернозного синуса складывается из общих инфекционных, общемозговых, менингеальных и местных симптомов. Общая симптоматика характеризуется тяжелым общим септическим состоянием, сопровождающимся высоким ремитирующим подъемом температуры, сочетающимся с ознобами, обильным потоотделением и слабостью. Общемозговая симптоматика сопряжена с повышением внутричерепного давления и выражается в головной боли, тошноте, рвоте. Менингеальная симптоматика характеризуется ригидностью затылочных мышц при отрицательных симптомах Кернига и Брудзинского (диссоциированный симптомокомплекс). Из местных признаков отмечаются двусторонние отечность век и конъюнктивы, хемоз конъюнктивы, экзофтальм и птоз глазных яблок, параличи глазных мышц. Через тонкую кожу век, в области лба и корня носа, выступают расширенные вены. При осмотре глазного дна видны застой, отек соска зрительного нерва, резко расширенные вены, кровоизлияния на сетчатке. Диагностика тромбоза кавернозного синуса проводится на основании общеклинических данных, результатов спинно-мозговой пункции, КТ ОНП и рентгенологического исследования околоносовых пазух. Лечениезаключается в экстренной санации гнойного очага в околоносовых пазухах и применении массивной антибактериальной терапии в сочетании с антикоагулянтами. Важное место в консервативной терапии отводится терапии антикоагулянтами по соответствующей схеме. Сепсис - патологический симптомокомплекс, обусловленный постоянным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления. Риногенный сепсис встречается относительно редко, характеризуется тем, что первичный очаг гнойного воспаления расположен в носу и околоносовых пазухах. Возникновению риногенного сепсиса обычно предшествуют тромбофлебит кавернозного синуса или тромбоз вен клетчатки глазницы. При гнойных процессах в нѐбных миндалинах и паратонзиллярном пространстве возможны случаи тонзиллогенного сепсиса; отогенный сепсис, который встречается чаще других, сопряжен, как правило, с тромбофлебитом сигмовидного и каменистого синусов. В клинической картине преобладают тяжелые общие и полиорганные нарушения, местные воспалительные симптомы выражены отчетливо. Различают две формы сепсиса: септицемическая и септикопиемическая, однако их можно рассматривать и как стадии одного процесса. По длительности протекания процесса различают острый сепсис - до 6 нед и хронический сепсис - более 6 нед. Септицемическая форма сепсиса не сопровождается образованием метастатических очагов гнойной инфекции, но она может более или менее быстро перейти в септикопиемическую, характеризующуюся образованием метастатических очагов гнойной инфекции. Для больных характерно тяжелое общее состояние, высокая температура обычно гектического типа, потрясающие ознобы, головная боль, слабость, потеря аппетита. Падение температуры сопровождается обильным потоотделением. Частота пульса, как правило, меняется соответственно температуре тела. Возможны изменения психоэмоционального статуса до грубых общемозговых расстройств (коматозное состояние). В последующем присоединяются воспалительные изменения со стороны внутренних органов: почек, эндокарда, печени, кишечника, селезенки. Местные изменения характеризуются отечностью, гиперемией и инфильтрацией век и параорбитальной области одного или обеих глаз с образованием плотных сосудистых тяжей. Экзофтальм (глазное яблоко смещено вперед), подвижность глаза резко ограничена, болезненна. Нарушение зрения вплоть до слепоты может наступить быстро. Диагностика. Подозрение на сепсис возникает при продолжительности лихорадки более 5 дней и появление немотивированных подъемов температуры тела до фебрильных значений с последующим падением до субфебрильных. Для лабораторных анализов крови характерны - лейкоцитоз или лейкопения, палочкоядерный сдвиг влево, тромбоцитопения. Положительные результаты бактериологического исследования крови - обнаружение гемокультуры. Для получения достоверного результата необходим 3-кратный забор крови в объеме 20-30 мл с интервалами 1 ч во время подъема температуры по возможности до начала антибиотикотерапии. Лечение. Необходима интенсивная терапия, включающая срочную хирургическую санацию причинного очага и этиопатогенетическое медикаментозное воздействие. До получения результатов бактериологического исследования проводится эмпирическая антибактериальная терапия в максимальной дозировке. Эффективно введение тобрамицина 3-5 мг/кг в сут в/в в сочетании с антибиотиком цефалоспориновой группы, метронидазола. Антибиотики назначают в течение 2 нед, несмотря на нормализацию температуры. Дезинтоксикационная терапия - внутривенное введение большого количества жидкости в сочетании с диуретиками (метод форсированного диуреза). Необходимо учитывать, что количество вводимой жидкости не должно превышать объема выделенной мочи. Эффективен одновременный короткий курс кортикостероидной терапии (5-7 дней), учитывая иммунодепрессивное действие глюкокортикоидов. Проводится симптоматическая терапия, купирование сердечной недостаточности, вазодилататоры, анальгетики. ртикостероидную терапию в течение длительного времени. 5. Практические навыки. Студент должен: 1.Знать клинические проявления острого и хронического ринита,острого и хронического риносинусита, риногенные осложнения. 2.Владеть методикой обследования больного . 3.Уметь читать рентгенограммы, КТ,МРТ. 4.Знать основные принципы лечения острого и хронического ринита, острого и хронического риносинусита, риногенных осложнений. 5.Изучить хирургические методы лечения. 6. Контрольные вопросы: 1.Затрудненное носовое дыхание-причины? 2.Клиника и лечение аллергического ринита. 3.Варианты хронического ринита. 4.Клинические проявления острого и хронического риносинусита по ЕР3ОS. 5.Риногенные осложнения. 6.Способы диагностики и дифдиагностики острого и хронического риносинусита и хронического ринита. |
