Хирургия. Наборы инструментов для различных операций Набор инструментов для первичной хирургической обработки раны
 Скачать 2.81 Mb. Скачать 2.81 Mb.
|
|
аппендикулярный инфильтрат и абсцесс. Аппендикулярный абсцесс крайне редко опорожняется наружу через брюшную стенку и если несвоевременно госпитализировать больного, то ограниченный гнойник (абсцесс или ограниченный гнойный перитонит) может распространиться и вызвать разлитой гнойный перитонит, который в подавляющем большинстве случаев ведет к летальному исходу. Диагностика аппендикулярного абсцесса, который вначале развивается в виде аппендикулярного инфильтрата, не представляет затруднений, так как определяется локальная болезненность и нередко удается пропальпировать ограниченное уплотнение в правой подвздошной области. Несмотря на то, что аппендикулярный инфильтрат лечится строго консервативно, это лечение должно проводиться только в условиях хирургического стационара, так как иногда инфильтрат принимает тенденцию к распространению и нагноению (образуется абсцесс). В таких случаях показана операция. В ожидании транспорта рекомендуется положить холод на живот, соблюдать строгий постельный режим (лежать на спине, а еще лучше в полуобороте на правом боку) и ввести антибиотики внутримышечно. Введение наркотиков категорически противопоказано. Ущемление брюшных грыж Под грыжей понимают выхождение внутренностей вместе с пристеночным листком брюшины через дефект брюшной стенки при условии целости брюшины и кожных покровов в определенных местах (наружное паховое кольцо, пупочное кольцо и др.). Ущемление грыжи является весьма серьезным и опасным осложнением. Наиболее часто ущемляются паховые грыжи, реже — бедренные и пупочные. Под ущемлением грыжи понимают внезапное сдавление грыжевого содержимого в грыжевых воротах. Сдавление ущемившегося органа (чаще всего петли тонкой кишки, сальника, толстой кишки и реже других органов) приводит к нарушению кровообращения вплоть до омертвения. Если ущемилась петля кишки, развиваются явления кишечной непроходимости. Клиническая картина и симптомы ущемления. Для ущемления любой грыжи характерны четыре основных признака. 1) Резкая боль, которая является главным симптомом ущемления; она возникает, как правило, внезапно в момент сильного физического напряжения и не стихает. Боль настолько сильна, что больному становится трудно удержаться от стонов и крика. Поведение больного беспокойное, кожные покровы бледнеют, нередко развиваются явления болевого шока (тахикардия, снижение артериального давления и др.). Боли локализуются в области грыжевого выпячивания. Иногда боль носит схваткообразный характер. Это происходит в случаях, когда ущемление периодически купируется самостоятельно и снова возникает через короткий промежуток времени. 2) Ранее легко вправляемые грыжи становятся невправимыми. 3) Появляется резкое напряжение грыжевого выпячивания, болезненность и увеличение его в размерах. 4) Отсутствует передача кашлевого толчка в грыжевое выпячивание. Кроме того, ущемление грыжи может сопровождаться рвотой, резким вздутием и асимметрией живота, зиянием заднего прохода или атонией его сфинктера, выявляемой при пальцевом исследовании (так называемый симптом обуховской больницы). Первая помощь. При подозрении на ущемление грыжи вправление ее производить нельзя. При запоздалой диагностике и несвоевременной госпитализации больного для экстренного оперативного вмешательства ущемление грыжи может привести к крайне опасным для жизни осложнениям (некрозу ущемленной петли кишки, шоку, интоксикации, перитониту, каловой флегмоне) вплоть до летального исхода. Экстренная операция является единственным методом лечения. В ожидании транспорта при ущемлении грыжи больного следует уложить на спину с приподнятым тазом, на область грыжи положить пузырь со льдом. Для борьбы с интоксикацией, если имеется возможность, рекомендуется внутривенно капельно ввести 500 мл 5% раствора глюкозы. При сильных болях, когда диагноз не вызывает сомнений, перед транспортировкой допустимо ввести 1-2 мл 50% раствора анальгина или 1 мл 1% раствора промедола. Внутренние брюшные грыжи. Под внутренней брюшной грыжей понимают перемещение внутренностей из одной полости в другую или из одной части полости в другую ее часть через отверстие или дефект в стенке или перегородке. Симптомы внутрибрюшных грыж сходны с таковыми при кишечной непроходимости, а иногда и при ущемленной грыже. Хотя клиническая картина внутренних брюшных грыж не специфична, в большинстве случаев она все же достаточно характерна. При этом отмечаются периодически повторяющиеся приступы болей в эпигастральной области, чувство распирания. Боли бывают тупые, коликообразные, перемежающиеся, схваткообразные, иногда настолько сильные и нестерпимые, что больные мечутся и не находят себе места. Бывает, что после перемены положения тела наступает облегчение или даже устранение болей. Нередки тошнота и рвота. Существуют разнообразные виды внутренних брюшных грыж; из них основными можно считать надчревные, предбрюшинные, надпузырные, околопузырные, позадибрюшинные, околослепокишечные, межсигмовидные, брыжеечнопристеночные, поддиафрагмальные и наддиафрагмальные. Первая помощь. При диагностике ущемления грыжи больного немедленно госпитализируют в хирургическое отделение стационара. Медиастинит Под медиастинитом следует понимать острый воспалительный процесс в средостении. Медиастинит, как правило, является осложнением у больных, страдающих глубокой флегмоной шеи, гнойным плевритом, после ранений пищевода и др. Для острого медиастинита характерно общее тяжелое состояние, высокая температура тела (39°С и выше), одышка, иногда с явлениями удушья, цианоз, загрудинные боли, затруднение и усиление болей при акте глотания (дисфагия). Для заболевания характерно быстрое распространение гнойного процесса вплоть до развития сепсиса. Первая помощь. Больной подлежит экстренной госпитализации в хирургическое отделение стационара даже при подозрении на медиастинит. В ожидании транспорта больному рекомендуется ввести 250 000 ЕД стрептомицина внутримышечно, при сильных болях — анальгетики. Мастит (острое воспаление молочной железы) Развитию мастита способствуют трещины соска, являющиеся входными воротами для проникновения микробов. Мастит нередко развивается в период кормления ребенка (лактационный мастит). Чаще всего лактационные маститы развиваются в первый месяц кормления. У первородящей женщины сосок повреждается легче. Возбудителями мастита могут быть различные микробы, но чаще — стафилококки и стрептококки. Проникая в молочную железу, они распространяются в ней различными путями: гематогенным (редко), лимфогенным (чаще), лактогенным — по молочным протокам (очень часто). Воспалительный процесс может поражать различные части железы. Воспаление в области околососкового кружка (субареолярный мастит) встречается чаще всего. Гнойное воспаление самой молочной железы (интрамаммарный мастит) является также нередким и тяжелым заболеванием этого органа. Если гнойный очаг располагается позади молочной железы, говорят о ретромаммарном мастите. 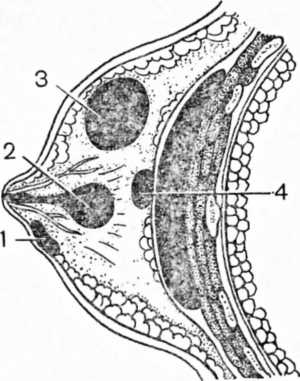 Схема локализации гнойных процессов при мастите: 1 — субареолярный абсцесс, 2 — задержка гноя в молочном ходе, 3 — интрамаммарный абсцесс, 4 — пуговчатый и ретромаммарный абсцесс Симптомы мастита. В зависимости от формы мастита клиническая картина различна. При субареолярном мастите области околососкового кружка определяется обычно не выходящее за его пределы болезненное уплотнение. Сосок несколько втянут, кожа вокруг соска гиперемирована. Общее состояние остается удовлетворительным, температура тела — 37,5-37,7°С. В большинстве случаев эти гнойники бывают небольшими и имеют тенденцию к самопроизвольному вскрытию, чему способствует очень тонкая кожа околососкового кружка. Лучше, не дожидаясь самопроизвольного вскрытия субареолярного гнойника, прибегнуть к небольшому разрезу. Интрамаммарный мастит. При этом заболевании микробы проникают через трещины или ссадины соска и распространяются по глубоким лимфатическим путям железы и развивается интерстициальный мастит, если же распространение микробов происходит по молочным ходам, то паренхиматозный мастит. Клиническая картина при этих двух формах мастита различна. Для интерстициального мастита характерно тяжелое течение, высокая температура тела (до 40°С), резкие боли в железе, сухость во рту, потеря сна и аппетита. Молочная железа напряжена и значительно увеличена в объеме, кожные вены ее расширены. В глубине прощупывается плотный и очень болезненный инфильтрат. В подмышечной области определяются увеличенные и болезненные лимфатические узлы. Спустя несколько дней уплотнение в железе размягчается и появляется флюктуация. При паренхиматозном мастите появляются постепенно увеличивающаяся боль в железе, ухудшение самочувствия, головная боль, повышение температуры тела до 38-38,5°С. Железа несколько увеличена в объеме, напряжена, болезненна, кожа ее гиперемирована, лоснится, при надавливании из соска выделяется молоко с примесью гноя или же чистый гной. Подмышечные лимфатические узлы на больной стороне могут быть не увеличены. При этой форме мастита может быть несколько очагов воспаления. Дальнейшее течение и развитие процесса такое же, как и при интерстициальном мастите. Как особую форму воспаления выделяют еще и так называемый застойный мастит, возникающий вследствие недостаточного опорожнения железы от молока. При этом отмечается его застой, который может вызвать повышение температуры (обратное всасывание составных частей молока, обладающих пирогенными свойствами). Такое состояние называют «молочной лихорадкой». Первая помощь и лечение. Все мероприятия, направленные на лечение воспалительных заболеваний молочной железы, в основном разделяют на два вида, консервативные и оперативные. Консервативное лечение гнойных маститов показано лишь в начальных стадиях воспалительного процесса, до перехода в нагноение. Большое значение имеет обеспечение покоя железе. Для этого необходимо подвязывание железы полотенцем или бинтом. При этом сосок оставляют открытым для сцеживания молока. В первые дни заболевания применяют холод. При этом суживаются сосуды и задерживается развитие отека, что способствует стиханию воспалительного процесса. Считается, что в этот период можно применять и тепло. Благоприятный результат согревающего компресса или сухого тепла в начальных стадиях объясняется появлением артериальной гиперемии в области воспалительного процесса. Немаловажную роль в лечении начинающихся маститов играет физиотерапия в виде электрического поля УВЧ, ультрафиолетового облучения и соллюкса. Для лечения начинающихся маститов применяется комплексный метод. Он включает следующие мероприятия: - покой (постельный режим); - приподнятое положение заболевшей железы (с помощью специальной повязки); - ограничение приема жидкости; - слабительная соль (сернокислый натрий) — 30 г на прием; - кормление ребенка и сцеживание молока из заболевшей железы; - прикладывание пузыря со льдом на 20 мин. через каждые 1-2 ч в течение 3-4 дней; - аутогемотерапия, введение стрептомицина внутримышечно. Если под влиянием указанных мероприятий воспалительный процесс в молочной железе не стихает, то к концу 4-5 дня болезни начинается нагноение. Тогда показана операция. Следует помнить, что если не намечается обратного развития воспалительного процесса во 2-3 день от начала заболевания и появились малейшие признаки нагноения, больная должна быть направлена в хирургическое отделение для оперативного вмешательства. Меры предупреждения мастита. Все беременные женщины должны находиться под наблюдением женской консультации, по рекомендации врача в последние месяцы беременности следует соответствующим образом готовить грудь (оттягивание соска, если он распластан, обмывание и обтирание полотенцем и т. д.). Доврачебная помощь при эмболии и тромбозе Под эмболией понимают внезапное нарушение артериального (реже венозного) кровообращения в результате закупорки крупной артерии эмболом или тромбом, вследствие чего наступает так называемый синдром острой артериальной непроходимости. Причинами развития эмболии могут быть острый тромбофлебит нижних конечностей, травма с ушибами стенки сосуда и др. Наиболее частой локализацией эмболов является разветвление артерии. Чаще всего это встречается в бедренной артерии, подколенной и подвздошной, реже в подмышечной, плечевой, подключичной и легочных артериях. Эмболия также встречается в области бифуркации аорты. Следует помнить о том, что тромбоз глубоких вен нижних конечностей и таза является главной причиной эмболии легочной артерии. При этом внезапно наступает картина, напоминающая острые заболевания сердца и легких, но наиболее частыми симптомами при эмболии легочной артерии будут одышка, бледность или цианоз кожного покрова, набухание шейных вен, тахикардия, резкое падение артериального давления (гипотония). Несмотря на тяжелую одышку, больные предпочитают лежать низко — этот симптом является довольно характерным для эмболии легочной артерии. В таких случаях спасение жизни больного возможно, если тотчас же (авиатранспортом) доставить больного в специализированный хирургический стационар, где занимаются сосудистой хирургией. Симптомы. На фоне полного благополучия внезапно возникает острая резкая боль в конечности с последующим нарастанием ишемии (чувство онемения, резкая бледность и похолодание конечности, пульсация артерии не определяется). Судьба пораженной конечности, а иногда и жизнь больного, зависят от быстрого установления диагноза, правильного оказания первой помощи и срочной госпитализации больного в хирургическое отделение стационара, а при возможности — в специализированное отделение, где занимаются лечением сосудистых заболеваний хирургическими методами. В клиническом течении эмболии различают три стадии. - I стадия характеризуется только функциональными изменениями в первые часы с момента заболевания, и срочная операция — эмболэктомия (удаление эмбола или тромба) приводит, как правило, к восстановлению функции пораженной конечности. - Во II стадии (спустя 12 ч) уже наступают органические изменения, при этом резкая бледность кожного покрова пораженной конечности сменяется синюшностью, развивается отек конечности. В этой стадии операция еще возможна, но после нее могут возникнуть участки некроза. - В III стадии (спустя 24 ч от начала заболевания) наступают некроз конечности, тяжелая интоксикация всего организма. Первая помощь. Необходимо весьма осторожно уложить больного на носилки с приподнятым головным концом (на подушке). Конечность приподнимать не следует! Больного срочно госпитализируют. Для уменьшения болей следует ввести 1 мл 2% раствора омнопона. Иногда рекомендуют уложить ногу в шину для иммобилизации, но при этом следует соблюдать чрезвычайную осторожность. Необходимо ввести анальгетики, перед транспортировкой — 500 ЕД гепарина и 2 мл 2% раствора папаверина гидрохлорида. Транспортировка должна быть крайне осторожной. Доврачебная помощь при остром остеомиелите Под острым остеомиелитом понимают острое гнойное воспаление костного мозга, кости и надкостницы. Попадание микробов в костный мозг может произойти при травмах (открытые переломы, ранения), а также с током крови (гематогенным путем). Поэтому принято различать травматический и гематогенный остеомиелит, последний встречается чаще у детей, особенно в возрасте 13-17 лет. По клиническому течению различают острый и хронический остеомиелит. Симптомы острого остеомиелита. Начало заболевания внезапное. Высокая температура тела, общее состояние тяжелое, бред, помрачнение сознания. Местные симптомы появляются только на 2-3 день (припухлость и резкие боли в области воспаления). На 10-12 день заболевания на рентгеновском снимке можно уже увидеть остеомиелитический очаг — разрушение костной ткани и секвестры, что характерно для развития гнойного воспалительного процесса в кости. Первая помощь. При остром остеомиелите или даже при подозрении на него необходимо произвести иммобилизацию конечности и срочно госпитализировать больного в хирургическое отделение стационара. В ожидании транспорта следует внутримышечно ввести 300 000 ЕД пенициллина и 1-2 мл 50% раствора анальгина или другие анальгетики. Доврачебная помощь при остром тромбофлебите Под острым тромбофлебитом понимают воспаление вены с последующим образованием тромба в ней. В подавляющем большинстве случаев причиной возникновения тромбофлебита является инфекция. Факторами, способствующими развитию тромбофлебита, являются: - замедление тока крови, - повышение ее свертываемости после операции (послеоперационный тромбофлебит), - наличие варикозно-расширенных вен, - наличие нарушения обмена веществ при некоторых заболеваниях. Тромбофлебит может протекать остро и хронически. В зависимости от места расположения различают тромбофлебит поверхностных и глубоких вен. Встречается также мигрирующий тромбофлебит. Клиническая картина и симптомы тромбофлебита. Тромбированная вена может прощупываться в виде плотного болезненного тяжа. При поверхностном тромбофлебите появляются боли по ходу ее, а нередко и во всей конечности. Эти боли в легких случаях возникают при движениях конечностями, а в тяжелых случаях отмечаются и в покое. Постоянным признаком тромбофлебита глубоких вен является отек конечности вследствие затруднения оттока венозной крови. Кроме этих основных симптомов, при остром тромбофлебите часто отмечаются повышение температуры тела и учащение пульса. |
