Хирургические болезни. ГОСЫ 2020 хирургические болезни. Общая хирургия
 Скачать 1.68 Mb. Скачать 1.68 Mb.
|
|
Осложнения портальной гипертензии Кровотечение из варикозно-расширенных вен пищевода, желудка, прямой кишки. У 90% больных циррозом печени возникает варикозное расширение вен пищевода, желудка и кишечника. В 30% случаев оно осложняется кровотечениями. Смертность после первого эпизода кровотечения составляет 30-50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, при отсутствии терапии в течение года кровотечения возникают повторно. Среди всех причин, вызывающих кровотечения ЖКТ, варикозное расширение вен пищевода и желудка составляют 5-10%. Наиболее высок риск этого осложнения у больных с портальной гипертензией, вызванной тромбозом селезеночных вен. В большинстве случаев кровотечения возникают из вен пищевода. Они могут быть массивными. У больных наблюдаются мелена и гематомезис. Цирроз печени и риск развития кровотечений. У больных без варикозных вен ежегодный риск развития этого осложнения составляет 5-20%. Варикозные вены пищевода появляются примерно у 30% больных компенсированным циррозом печени и у 60% пациентов с декомпенсированным циррозом. Печеночная энцефалопатия (печеночная недостаточность) . Печеночная энцефалопатия - это комплекс часто обратимых в начальной и необратимых в конечной стадии психических и нервно-мышечных нарушений, обусловленных тяжелой печеночной недостаточностью. Этот синдром чаще всего развивается при хронической печеночной недостаточности, характерной для поздних стадий цирроза печени, а также при острой печеночной недостаточности. Печеночная энцефалопатия является результатом токсического влияния на ЦНС продуктов метаболизма азотистых соединений, у здоровых людей инактивируемых печенью. Стадии печеночной энцефалопатии: Стадия 1: Нарушения сна, концентрации внимания; депрессия, тревожность или раздражительность. Стадия 2: Сонливость, дезориентация, нарушения кратковременной памяти, расстройства поведения. Стадия 3: Сонливость, спутанность сознания, амнезия, гнев, паранояльные идеи, расстройства поведения. Стадия 4: Кома. Другие (более редкие) осложнения портальной гипертензии: Бронхиальная аспирация. Почечная недостаточность. Системные инфекции. Спонтанный бактериальный перитонит . Гепаторенальный синдром . Профилактические мероприятия у пациентов с ПГ должны быть направлены на предупреждение кровотечений из варикозных вен. Первичная профилактика кровотечений из варикозных вен пищевода. Эзофагогастродуоденоскопия проводится всем пациентам с циррозом печени для выявления варикозных вен. Скрининг могут проходить и пациенты с низким содержанием тромбоцитов в крови, спленомегалией, хроническими заболеваниями печени со степенью тяжести классов В или С по шкале Чайлда–Пью. Если обнаружены крупные варикозные вены или имеются красные маркеры (пятна «красной вишни» или гематоцистные пятна, свидетельствующие о высоком риске возникновения кровотечения), то пациенту необходимо назначить терапию бета-адреноблокаторами. При непереносимости этих препаратов применяется склерозирование или лигирование варикозных вен. В дальнейшем повторные обследования проводятся каждые 6 месяцев. При наличии варикозных вен небольших размеров повторное обследование проводится через 2–3 года для оценки динамики прогрессирования патологического процесса. Если у пациента варикозные вены не обнаружены, то повторное обследование проводится через 3–5 лет (рис. 16). Вторичная профилактика кровотечений включает: 1) повторную эндоскопическую склеротерапию или лигирование (каждые 2–4 недели) до облитерации варикозных вен; 2) неселективные бета-адреноблокаторы (пропранолол, анаприлин, обзидан, надолол), которые действуют как антигипертензивные препараты в системе воротной вены; 3) спленэктомию (при тромбозе селезеночной вены); 4) трансъюгулярное внутрипеченочное портосистемное шунтирование; 5) деваскуляризацию нижнего отдела пищевода и верхней зоны желудка (операция Сигиура) 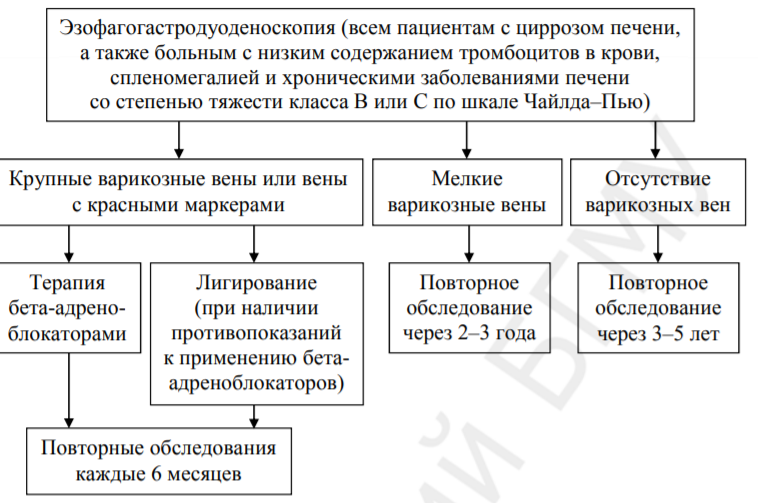 64. Клиника и методы диагностики при травме живота. Клиника и диагностика. Основная жалоба - боль в животе. При разрыве полого органа боль бывает очень сильная, распространяется по всему животу. При гемоперитонеуме - боль менее интенсивная, отдаёт в плечо, лопатку. Сухость во рту чаще всего встречается при повреждении полого органа, но может быть и при повреждении паренхиматозного. Рвота. Задержка газов. Является характерным признаком пареза желудочно-кишечного тракта. Затрудненное мочеиспускание встречается при повреждении мочевыводящих путей. Может быть рефлекторным при любых повреждениях. Скопление большого количества жидкости в брюшной полости вызывает т.н. симптом "Ваньки-встаньки". Этот симптом характерен для разрыва паренхиматозного органа и мочевого пузыря. При перитоните больной находится в вынужденном положении, лёжа на боку с приведёнными к животу ногами. Наличие признаков анемии: бледность кожных покровов и слизистых, холодный пот, частое и поверхностное дыхание, снижение артериального давления, тахикардия со слабым наполнением пульса. Определяем шоковый индекс Алговера-Бурри: отношение частоты пульса к значению систолического артериального давления. Величина индекса больше 1 говорите шоке II-III. Осмотр языка. Сухой язык-признак перитонита. Осмотр живота. Отсутствие дыхательных экскурсий брюшной стенки характерно для повреждения органов брюшной полости. Вздутие живота встречается как при перитоните, так и при повреждениях паренхиматозных органов. Асимметрия брюшной стенки встречается при гематомах брюшной полости и забрюшинного пространства, ограниченных скоплениях жидкости в брюшной полости, инфильтратах, абсцессах, кишечной непроходимости. местные признаки повреждения: гематомы, ссадины, раны. Наличие гематурии характерно для повреждения почек и мочевыводящих путей. Непроизвольная дефекация-признак геморрагического шока. Лабораторная диагностика. 1.Общий анализ крови. 2.Общий анализ мочи. 3. Биохимический анализ крови. Повышение амилазы крови говорит нам о повреждении поджелудочной железы. Повышение уровня трансаминаз-признак повреждения печени. 4.Коагулограмма. 5.Кислотно-щелочное состояние. Рентгенологическая диагностика. Производится обзорная R-графия(скопия) брюшной полости. При этом можно выявитьпризнаки: 1.Наличие свободного газа в брюшной полости - признак повреждения полого органа. 2. Наличие жидкости в брюшной полости- признак разрыва паренхиматозного органа или мочевого пузыря. 3.Раздутые петли тонкой и толстой кишки- признак пареза желудочно-кишечного тракта. 4. Высокое расположение купола диафрагмы. 5.Признаки повреждения диафрагмы. 6.Повреждения костей таза и грудной клетки. Для диагностики повреждения некоторых органов проводятся специальные рентгенологические исследования (урография, цистография и др.) Электрокардиография. Ультразвуковое исследование позволяет выявить: 1.Свободную жидкость в брюшной полости. 2.Подкапсульные гематомы и разрывы паренхиматозных органов. 3.Выявление забрюшинных гематом. Лапароцентезс шарящим катетером.(за рубежом носит название "диагностический перитонеальный лаваж") : наличие крови или патологической жидкости в брюшной полости. Катетер может быть оставлен в брюшной полости для динамического наблюдения. Лапароцентез противопоказан при спаечном процессе в брюшной полости, после ранее перенесенных операций. Лапароскопия.Метод более точен. Используется при отрицательных или сомнительных результатах лапароцентеза, для диагностики повреждений забрюшинно расположенных органов. Противопоказания: 1.Спаечный процесс в брюшной полости. 2.Острая дыхательная недостаточность. 3.Крайне тяжёлое состояние пострадавшего, с неустойчивой гемодинамикой. Дополнительные методы исследования: 1.Эндоскопические методы. 2. Компьютерная томография . З. Магниторезонансная томография Повреждения брюшной стенки К ним относятся: ушибы, гематомы, разрывы мышц, раны брюшной стенки. 65. Инвазивные методы диагностики при травме живота. Показания. Техника. Ультразвуковое сканирование – наиболее доступный, информативный и безопасный метод инвазивной диагностики, позволяющий выявить наличие свободной жидкости в брюшной полости и нарушение целостности паренхиматозных органов. Рентгенологическое исследование при травме живота выполняют экстренно в обязательном порядке. Исследование направлено на получение максимально полной информации за возможно короткий промежуток времени. Обзорная рентгенография позволяет определить наличие свободного газа в брюшной полости, состояние диафрагмы, ее подвижность, наличие инородных тел брюшной полости, их локализацию. Вульнерография используется для определения проникающего или непроникающего характера ранения. Высокой разрешающей способностью обладает компьютерная томография, однако, использование ее ограничено. Наиболее полную информацию можно получить при лапароцентезе и лапароскопии (последняя может выполняться и как лечебное мероприятие). Лапароцентезс шарящим катетером.(за рубежом носит название "диагностический перитонеальный лаваж") : наличие крови или патологической жидкости в брюшной полости. Катетер может быть оставлен в брюшной полости для динамического наблюдения. Лапароцентез противопоказан при спаечном процессе в брюшной полости, после ранее перенесенных операций. Лапароскопия.Метод более точен. Используется при отрицательных или сомнительных результатах лапароцентеза, для диагностики повреждений забрюшинно расположенных органов. Противопоказания: 1.Спаечный процесс в брюшной полости. 2.Острая дыхательная недостаточность. 3.Крайне тяжёлое состояние пострадавшего, с неустойчивой гемодинамикой. Дополнительные методы исследования: 1.Эндоскопические методы. 2. Компьютерная томография . З. Магниторезонансная томография 66. Хирургическая тактика и принципы оперативного лечения при травме живота. ри выполнении операции у пострадавшего необходимо соблюдать определенную последовательность этапов операции: –срединная лапаротомия –временный гемостаз и эвакуация содержимого брюшной полости –ревизия органов брюшной полости –реинфузия крови (при исключении повреждений полых органов и кровопотере более 500 мл) –ликвидация повреждений внутренних органов –санация и дренирование брюшной полости. При повреждении желудка необходимо обязательно выполнять его мобилизацию по большой кривизне. При изолированных повреждениях стенки выполняются иссечение краев раны и ее ушивание. При размозжении стенки желудка или, если ушивание раны может привести к грубой деформации с эвакуаторными расстройствами, выполняется резекция желудка. При внутрибрюшинных разрывах 12-перстной кишки раны ушивают двухрядным швом, при значительных ее повреждениях целесообразно наложить передний впередиободочный гастроэтероанастомоз с анастомозом Брауна и выключением 12 -перстной кишки. При внебрюшинных повреждениях 12-перстную кишку необходимо мобилизовать по Кохеру, ушить дефект двухрядным швом (при размозжении стенки края раны иссекают), тщательно санировать и дренировать забрюшинную клетчатку. В двенадцатиперстную кишку ввести зонд для декомпрессии. При повреждениях тонкой кишки основными способами устранения повреждений являются ушивание раны (с ее иссечением) или резекция петли тонкой кишки. Заключительный этап операции – тщательное санирование брюшной полости, дренирование и назоинтестинальня интубация тонкой кишки. Повреждения толстой и прямой кишок чреваты частыми гнойно-септическими осложнениями. Наиболее рациональным вариантом операции является ушивание раны толстой кишки с выведением декомпрессивной колостомы. Ушивание раны без наложения колостомы возможно при отсутствии перитонита и небольших ранах с кровоточащими краями, т.е. при хорошем кровоснабжении стенки кишки. Резекция толстой кишки с выведением двухствольной колостомы производят при наличии множественных повреждений ее стенки и значительном загрязнении брюшной полости. Дренирование брюшной полости при повреждениях толстой кишки обязательно! Учитывая анатомические особенности каждого паренхиматозного органа, каждая из четырех степеней повреждения имеет свои специфические уточнения. 3 Явные признаки внутрибрюшного кровотечения у пострадавших с закрытой травмой живота – абсолютное показание к экстренной операции независимо от тяжести состояния больного и показателей гемодинамики. Обычные поверхностные раны печени ушивают узловыми П-образными швами, при необходимости прикрывают и тампонируют сальником. При невозможности сближения краев раны или прорезывании швов дефект ткани тампонируют прядью сальника, а узлы завязывают под этой прядью. При массивных повреждениях или размозжении одной или обеих долей печени удаляют нежизнеспособные ткани и выполняют тугую тампонаду марлевыми тампонами, которые выводят через контрапертуру в правом подреберье. При травме живота повреждения селезенки встречаются в 10 -30% наблюдений. Цель операции при повреждении селезенки – быстрая и надежная остановка кровотечения. Самый лучший и надежный способ остановки кровотечения – это спленэктомия (должна сопровождаться аутотрансплантацией ткани селезенки). Показания к органосохраняющим операциям – единичные разрывы капсулы, разрывы верхнего и нижнего полюсов селезенки. Повреждения поджелудочной железы возникают в 1-8% случаев травмы органов брюшной полости и редко встречаются изолированно. При повреждении поджелудочной железы с сохранением главного панкреатическ ого протока оперативное вмешательство должно быть максимально щадящим. Грубое прошивание ткани поджелудочной железы недопустимо, т.к. при этом резко ухудшается кровоснабжение и увеличивается зона некроза. Тампоны используют лишь в случаях ненадежного гемостаза. Дренирование зоны операции, сальниковой сумки и брюшной полости – принципиально важный этап операции. 67. Повреждения паренхиматозных органов брюшной полости. Лечебная тактика. Повреждения паренхиматозных органов разделяют на 4 степени: –разрыв капсулы органа или подкапсульная гематома –разрыв паренхимы без нарушения крупных сосудов и секреторных органов –повреждение паренхимы и сосудисто-секреторного аппарата –отрыв, размозжение органа. Учитывая анатомические особенности каждого паренхиматозного органа, каждая из четырех степеней повреждения имеет свои специфические уточнения. Явные признаки внутрибрюшного кровотечения у пострадавших с закрытой травмой живота – абсолютное показание к экстренной операции независимо от тяжести состояния больного и показателей гемодинамики. Обычные поверхностные раны печени ушивают узловыми П-образными швами, при необходимости прикрывают и тампонируют сальником. При невозможности сближения краев раны или прорезывании швов дефект ткани тампонируют прядью сальника, а узлы завязывают под этой прядью. При массивных повреждениях или размозжении одной или обеих долей печени удаляют нежизнеспособные ткани и выполняют тугую тампонаду марлевыми тампонами, которые выводят через контрапертуру в правом подреберье. При травме живота повреждения селезенки встречаются в 10 -30% наблюдений. Цель операции при повреждении селезенки – быстрая и надежная остановка кровотечения. Самый лучший и надежный способ остановки кровотечения – это спленэктомия (должна сопровождаться аутотрансплантацией ткани селезенки). Показания к органосохраняющим операциям – единичные разрывы капсулы, разрывы верхнего и нижнего полюсов селезенки. Повреждения поджелудочной железы возникают в 1-8% случаев травмы органов брюшной полости и редко встречаются изолированно. При повреждении поджелудочной железы с сохранением главного панкреатическ ого протока оперативное вмешательство должно быть максимально щадящим. Грубое прошивание ткани поджелудочной железы недопустимо, т.к. при этом резко ухудшается кровоснабжение и увеличивается зона некроза. Тампоны используют лишь в случаях ненадежного гемостаза. Дренирование зоны операции, сальниковой сумки и брюшной полости – принципиально важный этап операции. 68. Повреждения полых органов брюшной полости. Лечебная тактика. Повреждение полых органов. Классификация повреждений полых органов (по Г.Ф.Николаеву и О,Н,Сурвилло) 1. Контузия стенки полого органа. а. Со стороны слизистой оболочки - подслизистая гематома. 6. Со стороны серозной оболочки - субсерозная гематома. 2.Поверхностные разрывы и раны стенки полого органа. а. Со стороны серозной оболочки. б. Со стороны слизистой оболочки. 3.Дырчатые дефекты стенки полого органа.(с выпадением или без выпадения слизистой оболочки ) 4. Поперечные разрывы полого органа . а. Неполные б. Полные (анатомический перерыв) в.Продольные разрывы. 6.Отрывы органа от брыжейки. 7.Размозжение стенки полого органа. 8.Обнажение органа от покрывающей брюшины.
Повреждения печени Классификация (по В.С.Шапкину и Ж.А.Гриненко 1977г.) A. Закрытые повреждения печени. По механизму травмы: непосредственный удар, падение с высоты, сдавление между двумя предметами, дорожная травма, разрывы при напряжении брюшного пресса, разрывы патологически измененной ткани печени, разрывы новорождённых. По виду повреждения: 1.разрывы печени с повреждением капсулы(чрезкапсульные разрывы печени).2.субкапсулярные гематомы.3. центральные разрывы и гематомы печени. 4. повреждение внепеченочных желчных протоков и сосудов печени. По степени повреждения:. Поверхностные трещины и разрывы глубиной до 2 см. 2.разрывы глубиной от 2-3 см до половины толщи органа.3. Разрывы более половины толщи органа и сквозные разрывы.4.Размозжение печени или расчленение на отдельные фрагменты. По локализации повреждения: указывается доля и сегмент печени. По характеру повреждения желчных внутрипеченочных протоков и сосудов. Б. Открытые повреждения печени.(ранения печени) Колото-резанные. Огнестрельные пулевые, дробовые, осколочные B. Сочетание тупой травмы с ранениями печени. Лечение: хирургическая остановка кровотечения (гемостатическая губка, петля сальника, резекция и/или ушивание части печени. Показания к дренированию внепеченочных желчных путей 1.Глубокие разрывы и резанные раны печени. 2.Огнестрельные раны печени. 3. После резекции печени или резекции - обработке. 4.Внутрипеченочная гематома. 5. Массивное разрушение ткани печени. Повреждения поджелудочной железы. Классификация (видоизменённая Ю.М.Лубенского) По глубине и тяжести повреждения: 1.Ушиб поджелудочной железы. 2.Поверхностные раны и разрывы железы. 3. Глубокие раны и разрывы железы без повреждения панкреатического протока. 4.Глубокие раны и разрывы с повреждением панкреатического протока. 5. Полный поперечный разрыв или полное пересечение железы с диастазом фрагментов. 6.Размозжение железы. По локализации: головка, перешеек, тело, хвост. Американские хирурги используют 4 степени (классификация Booth F.V. .Flint L.M. 1990г) Ушиб железы. Разрыв до 50% диаметра железы, без повреждения панкреатического протока. Повреждения панкреатического протока. Обширные повреждения с размозжением ткани железы и повреждением панкреатического протока. Показания к резекции поджелудочной железы: 1.размозжение участка железы. 2.полный поперечный разрыв железы. 3 повреждение железы более чем на 2\3 диаметра. Виды резекций: 1.резекция хвоста поджелудочной железы. 2.резекция хвоста и тела. 3.субтотальная резекция железы. Операция завершается спленэктомией с имплантацией части селезенки в забрюшинную клетчатку. В последнее время упор делается на возможности сохранения селезенки при резекции поджелудочной железы. Послеоперационное ведение. 1.Инфузионная терапия: переливание белков, плазмы. 2 Антибактериальная терапия. 3.Ингибиторы протеаз: контрикал, гордокс, трасилол. 4.Цитостатики. 5.Н2 блокаторы: кваматель. 6. Анальгетики. 7.Спазмолитики. 8.Припараты, улучшающие микроциркуляцию: гепарин, трентал. реополиглюкин. 9.Новокаиновые блокады. 10. Детоксикация: плазмоферез, лимфосорбция. Повреждения селезенки А. Открытые повреждения селезенки. Б. Закрытые повреждения. Ушиб селезенки без повреждения капсулы и без образования подкапсульной гематомы. Ушиб селезенки без повреждения капсулы, с наличием подкапсульной гематомы, выступающей на поверхность органа. Ушибы и сотрясения селезенки с центральной гематомой и повреждении паренхимы без повреждения капсулы. Разрыв капсулы с одиночной поверхностной трещиной паренхимы. Единичные и множественные глубокие разрывы селезенки. Размозжение селезенки и отрыв её от сосудистой ножки. Кроме того различают: 1.Одномоментные разрывы селезенки. 2.Двухмоментный разрыв селезенки. Вначале образуется подкапсульная гематома. В дальнейшем при напряжении гематома разрывает капсулу и возникает кровотечение в брюшную полость. 3.Ложный двухмоментный разрыв. Одновременно разрывается капсула и паренхима селезенки. Разрыв прикрывается сгустком крови. В дальнейшем, при повышении артериального давления .сгусток крови отходит и возникает кровотечение. Интервал между моментами может быть от нескольких часов, до нескольких суток. Лечение: 1. Срочная операция – спленэктомия, 2. Лапароскопичекий гемостаз (коагуляция). 3. После удаления селезенки – «фарш» из ткани – аутотрансплантация в сальник Травмы забрюшинного пространства: Клиника внутреннего кровотечения, симптом Джойса – перкуторно зона пртупения, которая не меняется при изменении положения тела). Лечение: гемстатическая терапия, при неэффективности – операция (гемостаз, дренирование). 69. Перитонит. Этиопатогенез, классификация, клиника, диагностика. Основные принципы лечения. ПЕРИТОНИТ – воспаление брюшины, сопровождающееся тяжелыми местными и общими симптомами и нарушением функции жизненно важных органов. Наиболее тяжелая форма распространенного перитонита в настоящее время ассоциируется с перитональным сепсисом. В абсолютном своем большинстве перитонит проявляется как вторичное состояние и является осложнением течения острых хирургических заболеваний и травм органов брюшной полости. Нижний этаж полости брюшины брыжейкой тонкой кишки делится на левый и правый брыжеечные синусы. Все органы брюшной полости имеют определенное отношение к брюшине: 1. Интраперитонеально (со всех сторон покрыты брюшиной) -- при поражении этих органов перитонит развивается быстро и всегда. 2. Мезоперитонеально (с трёх сторон покрыты брюшиной) -- при их поражении перитонит развивается также быстро и часто, но не всегда. 3. Ретроперитонеально (забрюшинно) -- при пораже-нии этих органов перитонит развивается поздно и редко. Строение брюшины Мезотелий, слой полигональной формы плоских клеток. Пограничная базальная мембрана. Поверхностный волокнистый коллагеновый слой. Поверхностная и глубокая эластическая сеть. Глубокий решётчатый коллагеново-эластический слой. ФУНКЦИИ БРЮШИНЫ Секреторная. Всасывательная (брюшная полость в норме за сутки секретирует и всасывает до 60 л жидкости). Защитная (выработка факторов клеточного и гуморального иммунитета). Пластическая (функция отграничения очага при воспалении или травме, а также достаточно быстрой регенерации). Фиксации органов (принимает участие в форми-ровании складок, связок, брыжеек и т.д.). Большой сальник - состоит из жировой и соединительной ткани, клеточных скоплений («млечные пятна»), артерий, вен, лимфатических сосудов. Сальник со всех сторон покрыт брюшиной. Большой сальник является «жандармом брюшной полости» (всегда устремляется в зону воспаления для отграничения процесса от остальных отделов брюшной полости); выполняет защитную функцию; всасывает около 15% жидкости из брюшной полости; вырабатывает компоненты клеточного и гуморального иммунитета. Оказывает гемостатическое действие. Является фактором реваскуляризации и реиннерва-ции органов и систем. Причины, стадии патогенеза, классификация, диагностика по синдромам, дифференциальная диагностика. ЭТИОЛОГИЯ 1. Асептический Причины - попадание биологических жидкостей (кровь, моча, желчь) и химических веществ. 2. Микробный Причины микробного перитонита: воспаление органов ЖКТ, прободение или травма органов ЖКТ, переход инфекции со смежных органов (например, из забрюшинного пространства при гнойном паранефрите), занос инфекции извне (гематогенно, лимфогенно), - (например, через женские гениталии или зону кишечного шва). Деление на эти две формы заболевания условно, т.к. асептический перитонит с течением времени всегда переходит в микробный В абсолютном большинстве случаев перитонит - вторичный процесс, обусловленный заболеваниями или травмами органов брюшной полости. КЛАССИФИКАЦИЯ I. Этиологически перитонит подразделяют на: Первичный (1—5%), развивается без нарушения целостности внутренних органов; Вторичный, встречается наиболее часто, проявляется как осложнения острых хирургических заболеваний и травм органов рюшной полости; Третичный (вялотекущий, персистирующий) развивается у больных с выраженным истощением механизмов противоинфекционной защиты. II. По распространенности: А) местный: неограниченный (ограниченных сращений нет, но процесс локализуется в одном из карманов брюшной полости). ограниченный (воспалительный инфильтрат, абсцесс); Б) распространенный (разлитой): разлитой – процесс захватывает более двух этажей; тотальный – воспаление всего серозного покрова органов и стенок брюшной полости III. По характеру экссудата: серозно-фибринозный; гнойный; каловый; геморрагический; желчный. IV. Фазы течения: отсутствие сепсиса; сепсис; септический шок. ПАТОГЕНЕЗ ПЕРИТОНИТА 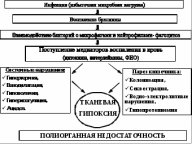 КЛИНИЧЕСКАЯ КАРТИНА Клиническая картина перитонита определяется видом, количеством и вирулентностью возбудителя, состоянием иммунологических сил организма и адекватностью предпринимаемого лечения. В зависимости от времени и темпа нарастания патофизиологических изменений в организме происходит стадийное развитие клинической картины. I. Реактивная (24 часа) – стадия максимально выраженных местных проявлений: резкий болевой синдром, защитное напряжение мышц передней брюшной стенки, рвота, двигательное возбуждение. Общие проявления – замедление, а затем учащение пульса, температура до 38о С, выраженный нейтрофильный сдвиг в формуле крови. II. Токсическая (24—72 часа), «мнимого благополучия» – стадия стихания местных проявлений и превалирования общих реакций (интоксикация, обусловленная циркуляцией в крови экзо- и эндотоксинов, нарушение клеточного метаболизма). У больных наблюдаются: бледность, заостренные черты лица, малоподвижность или эйфория, учащение пульса свыше 120 уд./мин., снижение АД, поздняя рвота, гектический характер температуры, гнойно-токсический сдвиг в формуле крови. Местные проявления характеризуются снижением болевого синдрома, защитного напряжения мышц, исчезновением перистальтики, нарастающим метеоризмом. Развивается эндотоксический шок. III. Терминальная (свыше 72 часов) – стадия характеризуется воздействием токсинов на высшие отделы центральной нервной системы. Это стадия глубокой интоксикации на грани обратимости: лицо Гиппократа, адинамия, прострация. Нередко делирий, расстройство сердечно-сосудистой деятельности и дыхания, рвота с каловым запахом, падение температуры тела на фоне резкого нейтрофильного сдвига в формуле крови. Из местных повреждений отмечается полное отсутствие перистальтики, значительный метеоризм, развитая болезненность по всему животу. Характерным признаком острого перитонита является симптом Щеткина –Блюмберга, механизм которого связан с изменением степени растяжения (боль) воспалительно-измененной париетальной брюшины. В начальных стадиях этот симптом выражен в зоне проекции воспалительного очага, а в дальнейшем и по всему животу. Установлению диагноза помогают вагинальное и ректальное исследование. Острый гнойный перитонит, особенно в терминальной стадии, может осложняться печеночно-почечной недостаточностью, которая характеризуется прогрессирующим ухудшением общего состояния, гипертермией, желтухой, снижением диуреза. КЛИНИКА Болевой синдром, Диспепсический синдром, Воспалительный синдром, Перитонеальный синдром, Синдром интоксикации, Синдром кишечной непроходимости, Синдром полиорганной недостаточности Отличается течение острого гнойного перитонита у детей и в пожилом возрасте. У детей воспалительный процесс в брюшной полости отличается склонностью к быстрой генерализации (короткий сальник, большая интенсивность всасывания продуктов воспаления). В старческом возрасте на первый план выступает снижение интенсивности болей или позднее ее проявление. Боль в области первичного очага слабо выражена. Напряжение мышц живота также менее выражено. При этом наблюдается ухудшение общего состояния больного. 70. Предоперационная подготовка при перитоните. Принципы оперативного лечения. Рекомендуемый уровень предоперационного обследования: ЭКГ, рентгенография грудной клетки, клинический анализ крови и мочи, группа крови и резус-фактор, общий белок, глюкоза, лактат, мочевина, креатинин, билирубин, АСТ, АЛТ, газовый состав крови. Пациенты групп повышенного риска: возраст старше 50 лет, оценка по ASA – 3 – 4, острая коронарная недостаточность, перенесенная на протяжении последнего года, тяжелая степень эндогенной токсемии. Основной задачей предоперационной подготовки является прогнозирование и профилактика потенциального ухудшения состояния пациентов во время анестезии. Анестезия может вызвать срыв механизмов компенсации гемодинамики за счет вазодилятирующего и отрицательного инотропного эффектов используемых препаратов. В связи с этим крайне важным фактором для прогноза хирургического лечения в целом считается тщательная предоперационная коррекция волемического статуса пациента Клиническая оценка дефицита внеклеточной жидкости представляет определенные трудности. При парезе кишечника в его просвете секвестрируется 1500 – 3000 мл и более жидкости. У сохранных пациентов с хорошими компенсаторными возможностями сердечно-сосудистой системы клинические признаки гиповолемии могут проявиться при дефиците объема циркулирующей жидкости не менее 15 – 20 %. Стандартная предоперационная подготовка у пациентов с перитонитом не должна превышать 2 – 3 часов. В особых случаях (тяжелая гиповолемия, выраженная сердечно-сосудистая недостаточность) предоперационная подготовка может быть продлена до 4 – 5 часов. Невозможность достичь требуемого уровня коррекции за указанные сроки не является основанием для дальнейшей отсрочки оперативного вмещательства. Предоперационная подготовка и мониторинг: катетеризация двух вен (одна из них центральная), катетеризация мочевого пузыря, установка назогастрального зонда, оксигенотерапия через лицевую маску, инфузия кристаллоидных и коллоидных растворов в объеме не менее 1500 – 2000 мл, введение препаратов, повышающих рН желудочного содержимого (угроза регургитации и аспирации): ингибиторов протонной помпы (омепразол 40 мг внутривенно) или блокаторов Н2 рецепторов (ранитидин 50 мг внутривенно). Предоперационная антибактериальная терапия (АБТ): до начала операции необходимо назначать эмпирическую АБТ, режим которой определяется этиологией перитонита. Примерные схемы АБТ представлены ниже: 37 ‒ внебольничный перитонит – цефатоксим 2 г + метронидозол 500 мг в/в; ‒ внутрибольничный перитонит – цефепим 2 г + метронидозол 500 мг в/в; ‒ внутрибольничный на фоне предшествовавшей антибактериальной терапии – меропенем 1 г в/в. Премедикация: проводится на операционном столе. Рекомендуется внутривенное введение мидазолама (5 мг) и метоклопрамида (10 – 20 мг). Использование атропина или метацина ограничено строгими показаниями (выраженная брадикардия), так как использование холинолитиков снижает тонус пищеводного сфинктера и повышает риск регургитации. 71. Послеоперационный перитонит. Причины. Лечебная тактика. Показания к лапаростомии и программированной релапаротомии Послеоперационный перитонит является наиболее частой причиной летальных исходов после операций на органах брюшной полости. Он развивается вследствие недостаточности культи 12-перстной кишки, желудочно-кишечных и межкишечных анастамозов, вытекания желчи при операциях на желчевыводящих и др. протоках. Клиническая картина у многих больных не четко выражена, что обусловлено операционной травмой и обезболиванием. В ранней стадии большое значение имеет необъяснимый парез кишечника. Боль, напряжение мышц живота, изменение гемодинамики, психические нарушения появляются в поздний период, когда оперативное вмешательство уже не помогает. Этот вид перитонита следует дифференцировать с послеопреационным парезом кишечника. Диагностические приемы: обзорная рентгенография брюшной полости; УЗИ брюшной полсти; в диагностически трудных случаях – лапороскопия. Показания к лапаростомиям: терминальной и токсической стадиях распространённого перитонита (фаза полиорганной недостаточности); остром распространённом послеоперационном перитоните; эвентрации в гнойную рану при распространённом перитоните; анаэробном перитоните; Относительным показанием к лапаростомии можно назвать распространённый перитонит на фоне заболеваний, приводящий к снижению реактивных процессов в организме (анемия, сахарный диабет, раковая интоксикация и т.п.). Программируемые санационные релапаротомии Преимущества: полноценная санация брюшной полости; своевременная диагностика и коррекция внутрибрюшных осложнений; возможность активного дренирования брюшной полости; Недостатки: отрицательные системные последствия повторных вмешательств (в том числе повторное развитие синдрома "медиаторной бури" и токсического шока); повторная травма брюшной стенки и органов брюшной полости; длительная интубация (ЖКТ, трахеи, мочевыводящих путей) с высоким риском развития нозокомиальной пневмонии и уроинфекции; длительная ИВЛ; необходимость длительной катетеризации сосудов с высоким риском развития "катетерной инфекции" и ангиогенного сепсиса; высокий риск внутрибрюшного кровотечения и образования кишечных свищей; длительное пребывание в ОИТ и в стационаре. Пути улучшения результатов программируемых санационных релапаротомий при АС у больных с перитонитом Оптимизация показаний на основе оценки тяжести состояния больных и прогноза с помощью балльных систем (АРАСНЕ II, SAPS). Оптимальный выбор лапаростомического устройства и интервала между повторными санациями. Динамическая объективизированная оценка состояния органов брюшной полости и распространенности перитонита. Сочетание оперативного лечения с рациональной антимикробной терапией (системной и селективной деконтаминацией ЖКТ). Эффективная энтеральная и экстракорпоральная детоксикация. Подавление цитокиногенеза. Оптимизация транспорта кислорода и метаболическая поддержка. 72. Абсцессы брюшной полости. Причины, клиника, диагностика, лечение К абсцессам брюшной полости относят поддиафрагмальный абсцесс, абсцесс малого таза, периаппендикулярный абсцесс и межкишечные абсцессы (одиночные и множественные). 1. Поддиафрагмальный абсцесс лок-ся в правом или левом поддиафрагмальном пространстве и является осложнением различных острых хирургических заболеваний органов брюшной полости: аппендицита, о. холецистита, перфоративной язвы желудка и ДПК, острого панкреатита и др. Клиника и диагностика. постоянные боли, в правом или левом подреберье, которые могут иррадиировать в спину, лопатку, надплечье за счет раздражения окончаний диафрагмального нерва. Кроме того, больных беспокоят тошнота, икота. Типичным является наличие затянувшейся лихорадки, ознобы. Пульс 100-110 ударов в минуту. одышки. При осмотре отмечается вынужденное положение больного на спине или на боку, иногда полусидя. Язык суховат, обложен налетом грязно-серого цвета. Живот несколько вздут, болезненен при пальпации При значительных размерах поддиафрагмального абсцесса определяется асимметрия грудной клетки за счет выпячивания нижних ребер и межреберий. Поколачивание по реберной дуге резко болезненно. увеличение верхней границы печени; В ОАК выявляют лейкоцитоз со сдвигом влево, нейтрофилию и ускорение СОЭ. Рентген. - высокое стояние правого купола диафрагмы, утрата его куполообразной формы, уплощение и резкое ограничение подвижности. наличие уровня жидкости с газовым пузырем над ним. Лечение - хирургическое вскрытие и дренирование гнойника. Оперативное лечение представляет значительные трудности в связи с опасностью вскрытия свободной полости плевры или брюшины и инфицированию их. 2 доступа к поддиафрагмальному пространству: чрезбрюшинный; внебрюшинный доступ по А. В. Мельникову или со стороны спины с резекцией ребер. Последний предпочтительнее, так как удается избежать массивного бактериального обсеменения брюшной полости. При использовании этого метода разрез производится по ходу XI-XII ребер от паравертебральной до средне-подмышечной линии. Переходная складка плевры тупым путем отслаивается от диафрагмы кверху, после чего вскрывается диафрагма и опорожняется гнойник. Межкишечные абсцессы развиваются на ограниченном участке брюшины, замкнутом петлями кишечника (чаще тонкой кишки), его брыжейкой, иногда сальником. Они развиваются в результате деструктивного аппендицита, прободной язвы желудка и двенадцатиперстной кишки, после перенесенного разлитого гнойного перитонита. Клиника и диагностика: тупые боли в животе умеренной интенсивности, периодическое вздутие живота. По вечерам возникает повышение температуры тела до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. умеренный лейкоцитоз, увеличение СОЭ. При достаточно больших размерах абсцесса рентгенологически выявляют очаг затемнения, значительно реже с уровнем жидкости и газа. Диагностика межкишечных абсцессов достаточно трудна. Определенную помощь может оказать ультразвуковое исследование. Лечение хирургическое: вскрытие и дренирование полости гнойника. Доступ осуществляют строго в месте проекции абсцесса на брюшную стенку. 73. Псевдоабдоминальный синдром. Классификация, клиника, лечебная тактика. Псевдоабдоминальный синдром — это наличие заболевания, которое имитирует клиническую картину «острого живота», но не требует экстренного хирургического лечения. Типичные симптомы ‒ сильные боли в животе, тошнота и рвота, признаки интоксикации ‒ сопровождаются клиническими проявлениями со стороны дыхательной, сердечно-сосудистой, мочеполовой системы. План диагностики включает рутинные лабораторные анализы, ультразвуковое и рентгенологическое обследование, ЭКГ. Иногда применяется диагностическая лапароскопия. Пациентам с псевдоабдоминальным синдромом назначается лечение основной патологии. Основные причины псевдоабдоминального синдрома: Болезни органов пищеварения: гепатиты и гастриты в периоде обострения, мезаденит, хроническая мезентериальная ишемия. Патологии сердечно-сосудистой системы: абдоминальная форма инфаркта миокарда, стенокардия, расслаивающаяся аневризма аорты. Заболевания органов дыхания: нижнедолевая крупозная пневмония, экссудативный или сухой плеврит. Гинекологические болезни: внематочная беременность, воспалительные процессы (аднексит, сальпингит), эндометриоз. Поражение мочеполовых органов: почечная колика, острый пиелонефрит и гломерулонефрит, мочекаменная болезнь. Неврологические заболевания: органические изменения головного мозга (менингит, энцефалит, опухоль), субарахноидальное кровоизлияние, межреберная невралгия. Отравления: пищевая токсикоинфекция, интоксикация свинцом. К более редким этиологическим факторам псевдоабдоминального синдрома относят нарушения обмена веществ: уремию, возникающую при почечной недостаточности, кетоацидоз, осложняющий течение сахарного диабета. Еще реже симптомы «острого живота» имеют психическое происхождение: они могут появляться при истерических неврозах, соматоформном расстройстве. Клиника псевдоабдоминального синдрома напоминает типичный «острый живот». Основным симптомом служит боль в животе, которая носит разлитой характер, но может быть и четко локализованной. Пациенты сообщают, что болевой синдром начинается внезапно, без видимой причины. Из-за сильных болей человек занимает вынужденное неподвижное положение или, наоборот, мечется по комнате, пытаясь найти более удобную позу. Болевой синдром сочетается с тошнотой, рвотой, снижением аппетита. Зачастую возникает кишечная диспепсия — задержка стула или понос, метеоризм, урчание в животе. Характерна резкая слабость, бледность кожных покровов, иногда выступает холодный пот. Температура тела может повышаться до субфебрильных значений, а при инфекционной причине синдрома — до 39-40 °С. Отличительным признаком псевдоабдоминального состояния от хирургической патологии является слабо выраженное напряжение мышц передней брюшной стенки. Болезненность не усиливается при глубокой пальпации. Еще одно специфическое отличие: острый живот характеризуется незначительным повышением температуры наряду с выраженной тахикардией («ножницы»), тогда как при псевдоабдоминальном синдроме увеличение пульса и температуры происходит пропорционально. Отмечаются симптомы, свидетельствующие о повреждении других органов, которых не бывает при классическом абдоминальном синдроме. При пульмонологических заболеваниях наблюдается одышка, кожа вокруг рта приобретает синюшный оттенок, крылья носа раздуваются при дыхании. О поражении мочевыделительных органов свидетельствует острая задержка мочеиспускания, выделение мочи розового цвета. При кардиологических болезнях вероятны предобморочное состояние, снижение артериального давления. УЗИ брюшной полости Рентгенография. ЭКГ. Лабораторные методыДиагностическая лапароскопия. К этому методу прибегают в затруднительных случаях, когда неинвазивные исследования не дали нужной информации для постановки диагноза. При развитии псевдоабдоминального синдрома врач не видит локальных патологических процессов в брюшной полости, признаки перитонита также отсутствуют. | ||||
