ОПХ ПрАК. Общие вопросы 1 Наложить кровоостанавливающий зажим на сосуды подкожной клетчатки. Перевязать сосуд
 Скачать 1.77 Mb. Скачать 1.77 Mb.
|
|
4)Топография, синтопия щитовидной железы и паращитовидных желез, возвратных гортанных нервов и сосудов кровоснабжающих железу. Щитовидная железа (glandula thyroidea) состоит из двух боковых долей и перешейка. В каждой доле железы различают верхний и нижний полюсы. Верхние полюсы боковых долей щитовидной железы доходят до середины высоты пластинок щитовидного хряща. Нижние полюсы боковых долей щитовидной железы спускаются ниже перешейка и достигают уровня 5-6 кольца, не доходя 2-3 см до вырезки грудины. Примерно в 1/3 случаев наблюдается наличие отходящей кверху от перешейка в виде добавочной доли железы пирамидальной доли (lobus pyramidalis). Последняя может быть связана не с перешейком, а с боковой долей железы, причем доходит нередко до подъязычной кости. Размер и положение перешейка очень вариабельны. Перешеек щитовидной железы лежит спереди от трахеи (на уровне от 1-го до 3-го или от 2-го до 5-го хряща трахеи). Иногда (в 10-15% наблюдений) перешеек щитовидной железы отсутствует. Щитовидная железа имеет собственную капсулу в виде тонкой фиброзной пластинки и фасциальное влагалище, образованное висцеральным листком четвертой фасции. От собстаенной капсулы щитовидной железы в глубь паренхимы органа отходят соединительнотканные перегородки. Выделяют перегородки первого и второго порядков. В толще соединительнотканных перегородок проходят внутриорганные кровеносные сосуды и нервы. Между капсулой железы и ее влагалищем имеется рыхлая клетчатка, в которой лежат артерии, вены, нервы и паращитовидные железы. От четвертой фасции отходят местами более плотные волокна, которые имеют характер связок, переходящих с железы на соседние органы. Срединная связка натянута в поперечном направлении между перешейком, с одной стороны, перстневидным хрящом и 1-м хрящом трахеи - с другой. Боковые связки идут от железы к перстневидному и щитовидному хрящам.
Синтопия. Перешеек щитовидной железы лежит спереди от трахеи на уровне от 1-го до 3-го или от 2-го до 4-го ее хряща, а нередко покрывает и часть перстневидного хряща. Боковые доли через фасциальную капсулу заднелатеральными поверхностями соприкасаются с фасциальными влагалищами общих сонных артерий. Заднемедиальные поверхности боковых долей прилежат к гортани, трахее, трахеопищеводной борозде, а также к пищеводу, в связи с чем при увеличении боковых долей щитовидной железы возможно его сдавление. В проме- жутке между трахеей и пищеводом справа и по передней стенке пищевода слева поднимаются к перстнещитовидной связке возвратные гортанные нервы, лежащие вне фасциальной капсулы щитовидной железы. Спереди щитовидную железу прикрывают mm. sternohyoidei, sternothyroidei и omohyoidei. 5)Подобрать инструменты и подемонстрировать методику проведения вагосимпатической блокады по Вишневскому. Точку вкола иглы находят у заднего края грудино-ключично-сосцевидной мышцы, выше ее перекреста с наружной ярёмной веной. Если контуры наружной ярёмной вены не видны, то проекционную точку вкола игла определяют по уровню расположения верхнего края щитовидного хряща. После обработки и анестезии кожи грудино-ключично-сосцевидную мышцу вместе с расположенным под ней сосудисто-нервным пучком отодвигают кнутри левым указательным пальцем. Конец пальца углубляют в мягкие ткани до ощущения тел шейных позвонков. Длинной иглой, насаженной на шприц с новокаином, прокалывают кожу над указательным пальцем, фиксирующим ткани шеи, и медленно проводят иглу по направлению вверх и кнутри до передней поверхности тел шейных позвонков. Затем иглу оттягивают от позвоночника на 0,5 см (чтобы не попасть в предпоз-воночное пространство) и в клетчатку, расположенную позади общего фасциального влагалища шейного сосудисто-нервного пучка, вводят 40-50 мл 0,25 % раствора новокаина. После снятия шприца из иглы не должна появляться жидкость. 6)Топография плечевого сплетения. Продемонстрировать методику блокады плечевого сплетения. Топография плечевого сплетения Плечевое сплетение (plexus brachialis) образовано передними ветвями четырех нижних шейных нервов и первого грудного. Из этих ветвей выше ключицы видны V—VII шейные ветви; VIII шейная и I трудная в большинстве случаев закрыты ключицей. Из пяти названных передних ветвей шейных нервов образуются выше ключицы, а частью на уровне ключицы три первичных ствола плечевого сплетения. Формирование последних происходит, по К. А. Григоровичу (1951), таким образом, что С5 соединяется с С6, образуя верхний первичный ствол; С8 соединяется с плечевой порцией Dx, образуя нижний первичный ствол; С, располагается между названными стволами и обозначается как средний первичный ствол. Три первичных ствола составляют надключичную часть плечевого сплетения. Каждый из первичных стволов плечевого сплетения делится на две ветви: переднюю и заднюю. За счет этих ветвей на уровне нижнего края ключицы или в пределах trigonum clavipectorale формируются вторичные стволы плечевого сплетения. Формирование их происходит, по К. А. Григоровичу, следующим образом. Передняя ветвь верхнего первичного ствола соединяется с передней ветвью среднего, образуя вторичный латеральный ствол. Передняя ветвь нижнего первичного ствола обозначается как вторичный медиальный ствол. Задние ветви трех первичных стволов соединяются, образуя вторичный задний ствол. Три вторичных ствола составляют подключичную часть плечевого сплетения, из которой возникают длинные нервы для верхней конечности. Передние ветви шейных нервов, из которых образуются первичные стволы плечевого сплетения, а частично и сформированные первичные стволы вначале располагаются в spatium interscalenum. Кнаружи от этого промежутка они располагаются более поверхностно. Здесь элементы плечевого сплетения примыкают сзади к средней лестничной мышце; книзу, кнутри и кпереди от них проходит подключичная артерия, причем часть передних ветвей шейных нервов, из которых формируются первичные стволы плечевого сплетения, лежат позади артерии. Спереди между стволами плечевого сплетения проходит в поперечном направлении a. transversa colli, а ниже последней, впереди стволов плечевого сплетения, проходит a. transversa scapulae, направляющаяся затем позади ключицы в лопаточную область (рис. При использовании надключичною доступа больной находится в положении на спине с подложенной под голову и лопатки небольшой подушкой. Это позволяет непосредственно над средней частью ключицы определить пальцем левой руки пульсацию артерии. Иглу вводят на 1 см выше ключицы, кнаружи от контролируемой пальцем артерии, и продвигают ее в направлении I ребра. Преодолев некоторое сопротивление глубокой фасции, необходимо убедиться в том, что игла не повредила сосуд. О правильном положении иглы свидетельствует колебание ее синхронно пульсу. Дальнейшие манипуляции с целью подведения иглы к нервам должны быть очень осторожными. При наступлении парестезии, что является обязательным условием, инъецируют 20--30 мл раствора анестетика. Если парестезии достигнуть не удается, то иглу подтягивают и несколько изменяют ее направление в плоскости, перпендикулярной ходу нерва. В крайнем случае в отсутствие парестезии поступают следующим образом: острием иглы нащупывают верхнюю поверхность I ребра и ставят иглу в такое положение, при котором на нее отчетливо передается пульсация подключичной артерии, лежащей на глубине 1,2--2,5 см. Проделав аспирационную пробу и убедившись, что она отрицательна, вводят 10 мл раствора анестетика. Затем перемещают иглу по поверхности ребра латерально на 1 см и вводят еще 10 мл. Аналогичным образом поступают 2--3 раза. Если парестезия достигнута, то анестезия наступает через 5--10 мин. Если же парестезии добиться не удается, то обезболивающего эффекта обычно приходится ждать около 20 мин. При использовании подмышечного доступа больного укладывают в положение на спине с отведенной под прямым углом, согнутой в локте и ротированной кнаружи рукой. Точка вкола иглы соответствует самому глубокому месту подмышечной ямки. Ориентиром является пульсирующая подмышечная артерия. Иглу вводят перпендикулярно оси плечевой кости. Достигнув фасции, окружающей сосудисто-нервный пучок, игла встречает сопротивление. Прокол фасции сопровождается ощущением некоторого провала. Далее, осторожно манипулируя дистальным концом иглы, добиваются парестезии. Однако это удается не всегда. В связи с тем, что в аксиллярной области положение нервных стволов в отношении артерии весьма вариабельно, целесообразно вводить раствор анестетика спереди и сзади от сосуда, по 20 мл с каждой стороны. Для того чтобы предотвратить ослабление блокирующего эффекта за счет распространения раствора анестетика дистально по сосудисто-нервному пучку перед инъекцией на уровне прикрепления большой грудной мышцы к плечевой кости накладывают венозный жгут, который снимают через 3--5 мин после введения анестетика. 7) Топография подключичных сосудов. Продемонстрировать методику проведения катетеризации подключичной вены (по Сельдингеру) Подключичные артерии располагаются под 5-й фасцией. Правая подключичная артерия, a. subclavia dextra, отходит от плечего-ловного ствола, а левая, a. subclavia sinistra, — от дуги аорты. Подключичную артерию условно делят на четыре отдела: 1) грудной — от места отхождения до медиального края m. scalenus anterior; 2) межлестничный, соответствующий межлестничному пространству, spatium interscalenum; 3) надключичный отдел — от латерального края передней лестничной мышцы до ключицы; 4) подключичный — от ключицы до верхнего края малой грудной мышцы. Последний отдел артерии называется уже подмышечной артерией, и его изучают в подключичной области, в ключич-но-грудном треугольнике, trigonum clavipectorale. В первом отделе подключичная артерия лежит на куполе плевры и связана с ним соединительнотканными тяжами. На правой стороне шеи кпереди от подключичной артерии располагается пироговский венозный угол — место слияния подключичной вены и внутренней яремной вены. По передней поверхности подключичной артерии поперечно к ней спускается n. vagus, от которого здесь отходит n. laryngeus recurrens, огибающий артерию снизу и сзади и поднимающийся кверху в углу между трахеей и пищеводом (рис. 6.19). Кнаружи от блуждающего нерва артерию пересекает п. phrenicus dexter. Между блуждающим и диафрагмальным нервами находится подключичная петля симпатического ствола, ansa subclavia [Vieussens], охватывающая составляющими ее ветвями подключичную артерию. Кнутри от подключичной артерии проходит правая обшая сонная артерия. На левой стороне шеи первый отдел подключичной артерии лежит глубже и прикрыт общей сонной артерией. Левая подключичная артерия примерно на 4 см длиннее правой. Впереди левой подключичной артерии находится внутренняя яремная вена и начало левой плечеголовной вены. Между этими венами и артерией проходят n. vagus и n. phrenicus sinister, но не поперечно к артерии, как на правой стороне, а вдоль ее передней стенки (n. vagus — кнутри, n. phrenicus — снаружи, ansa subclavia — между ними). Медиальнее подключичной артерии находятся пищевод и трахея, а в борозде между ними — n. laryngeus recurrens sinister (он отходит от блуждающего нерва значительно ниже, чем правый, у нижнего края дуги аорты). Между левыми подключичной и общей сонной артериями, огибая подключичную артерию сзади и сверху, проходит ductus thoracicus. Техника катетеризации подключичной вены по Сельдингеру: Доступ к подключичной вене может осуществляться из нескольких точек: а) подключичный доступ (точка Аубаниака): 1. Положение больного лежа на спине, головной конец стола опущен, под спину больного положен валик, голова повернута в сторону, противоположную месту пункции, рука на стороне пункции приведена к туловищу, суппинирована, ассистент тянет ее в каудальном направлении. Врач располагается у головного конца стола. 2. Обработка операционного поля антисептиком 3. Шприцем с тонкой иглой вводят внутрикожно 0,5% раствор новокаина для создания лимонной корочке в точке, на 1 см ниже ключицы на лини, разделяющей среднюю и внутреннюю треть ключицы. 4. Иглу продвигают из этой точки медиально к верхнему краю грудинно-ключичного сочленения, непрерывно предпосылая раствор новокаина. Иглу проводят под ключицу и вводят туда остаток новокаина, затем иглу извлекают. 5. Толстой острой иглой, ограничивая указательным пальцем глубину ее введения, на глубину 1-1,5 см прокалывают кожу в месте расположения лимонной корочки, иглу извлекают. 6. Шприц вместимостью 20 мл до половины набирают 0,9% раствор хлорида натрия, надевают не очень острую (чтобы избежать пункции артерии) иглу длиной 7-10 см с тупо скошенным концом. Направление скоса должно быть отмечно на канюля. При введении иглы ее скос должен быть ориентирован в каудально-медиальном направлении. 7  . Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше). При этом глубина вводимой иглы должна быть ограничена указательным пальцем (не более 2 см). . Иглу вводят в прокол, предварительно выполненный острой иглой (см. выше). При этом глубина вводимой иглы должна быть ограничена указательным пальцем (не более 2 см).8. Иглу продвигают медиально по направлению к верхнему краю грудинно-ключичного сочленения, периодически подтягивая поршень назад и проверяя поступление крови в шприц. При неудаче иглу продвигают назад, не извлекая полностью, и повторяют попытку, изменив на несколько градусов направление продвижения. 9   . Как только в шприце появляется кровь, часть ее вводят обратно в вену и вновь насасывают шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата, просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая ее отверстие. . Как только в шприце появляется кровь, часть ее вводят обратно в вену и вновь насасывают шприц, стремясь получить достоверный обратный ток крови. В случае получения положительного результата, просят больного задержать дыхание и снимают шприц с иглы, пальцем зажимая ее отверстие.10. В иглу легкими вворачивающими движениями до половины вводят проводник с катетером. Его длина в 2,5 раза превышает длиную катетера. Иглу по проводнику из вены извлекают.   11. Катетер по проводнику вводят в вену. Вновь просят больного задержать дыхание, проводник извлекают, закрывая пальцем отверстие катетера. Затем на последний надевают резиновую пробку. После этого больному разрешают дышать. 12. Катетер фиксируется к коже одиночным шелковым швов. Поверх него накладывается асептическая повязка. После каждой инфузии в катетер вводится 0,1 мл гепарина. Если больной без сознания, все манипуляции, связанные с разгерметизацией просвета иглы или катетера, производят во время выдоха. б) надключичный доступ (точка Иоффа): 1. Положение больного как при подключичном доступе. 2. Врач прокалывает кожу в области угла, образованного латеральной ножкой грудинно-ключично-сосцевидной мышцы и верхним краем ключицы, отступив от ключицы на 0,5 см вверх. 3. После прокола кожи иглу направляют под углом 45 к сагиттальной и 15 к фронтальной плоскости ключицы и прокалывают вену. Дальнейшие действия как при подключичном доступе. Осложнения: тромбообразование на катетере; тромбофлебит; ошибочная пункция верхушки париетальной и висцеральной плевры; пневмоторакс; ошибочная пункция подключичной артерии, обширная гематома; использование длинного катетера и травмирование стенки сердца и легочной артерии; отрыв части катетера и превращение его в эмбол; воздушная эмболия. Конечности 1)Топография подмышечной ямки и его содержимого. Проекционная линия для доступов к сосудам и нервам. Подмышечная ямка (fossa axillaris) ограничена спереди m. pectoralis major, сзади — m. latissimus dorsi, медиально — грудной стенкой, латерально—плечом. После удаления жировой клетчатки, кровеносных сосудов, нервов и лимфатических узлов обнажается значительная по размерам полость (cavum axillaris), имеющая нижнее широкое отверстие (apertura inferior cavi axillaris), Вверху подмышечная полость суживается и сообщается с шеей через апертуру (apertura superior cavi axillaris), ограниченную ключицей, I ребром и верхним краем лопатки. Через верхнее отверстие в подмышечную полость проникает сосудисто-нервный пучок для верхней конечности. На задней стенке подмышечной ямки имеются два отверстия: forr. trilaterum et quadrilaterum, образованные мышцами верхней конечности и ее пояс 2)Подобрать инструменты и провести пункцию плечевого сустава. Пункцию плечевого сустава производят в положении больного лежа на здоровом боку или сидя, ее можно выполнить спереди, снаружи и сзади. Спереди плечевой сустав пунктируют, ориентируясь на клювовидный отросток лопатки, который пальпируется в подключичной ямке на 3 см книзу от акромиального конца ключицы. Иглу вводят под клювовидный отросток и продвигают кзади между ним и головкой плечевой кости на глубину 3-4 см. При пункции плечевого сустава снаружи иглу вкалывают книзу от наиболее выпуклой части акромиона во фронтальной плоскости через толщу дельтовидной мышцы. При пункции плечевого сустава сзади иглу вводят книзу от акромиона, в углубление, образованное им и задним краем дельтовидной мышцы, перпендикулярно на глубину 4—5 см 3)Топография сосудов и нервов плеча. Проекционные линии для их обнажения. Необходимый набор хирургических инструментов. В верхней трети плеча n. medianus располагается рядом с артерией латерально от нее. Медиально от артерии лежит n. ulnaris и еще медиальнее — n. cutaneus antebrachu medialis. Кнутри от основного пучка наиболее медиально и поверхностно лежит v. basilica, которая присоединяется к пучку на границе верхней и средней трети, сразу по выходе из канала Пирогова. В верхней трети плеча эта вена впадает либо в одну из плечевых вен, либо переходит в подмышечную область и впадает в подмышечную вену (рис. 3.17). N. musculocutaneus выходит с латеральной стороны клювовидно-плечевой мышцы, которую он прободает на пути из подмышечной ямки на переднюю поверхность плеча, и уходит под длинную головку двуглавой мышцы плеча, а на границе со средней третью ложится на глубокую фасцию, покрывающую плечевую мышцу. На своем пути он отдает ветви ко всем мышцам переднего фасциального ложа. На границе передней области плеча и подмышечной области сразу ниже нижнего края сухожилия широчайшей мышцы спины позади артерии определяется крупный ствол n. radialis. Почти сразу он направляется в заднее фасциальное ложе между длинной и латеральной головками трехглавой мышцы плеча. Плечевая артерия в верхней трети плеча отдает крупную ветвь — глубокую артерию плеча, a. profunda brachii, которая почти сразу уходит вместе с лучевым нервом в заднее фасциальное ложе. На границе верхней и средней трети плеча от плечевой артерии отходит еще одна ветвь: верхняя локтевая коллатеральная артерия, a. collateralis ulnaris superior, которая далее сопровождает локтевой нерв. В средней трети плеча n. medianus располагается спереди от плечевой артерии (перекрещивая ее). N. ulnaris смещается еще более медиально от артерии и на границе с верхней третью прободает медиальную межмышечную перегородку, переходя в заднее ложе плеча. Вместе с ним идет и а. collateralis ulnaris superior. N. cutaneus antebrachii medialis также покидает переднее фасциальное ложе, входя в расщепление собственной фасции (канал Пирогова), откуда в подфасциальное пространство выходит v. basilica. N. musculocutaneus направляется косо сверху вниз и изнутри кнаружи между двуглавой и плечевой мышцами. В нижней трети плеча n. medianus располагается уже медиальнее артерии, но рядом с ней. От артерии здесь отходит еще одна ветвь: a. collateralis ulnaris inferior. Она идет косо вниз по поверхности плечевой мышцы в локтевую область (название артерии не связано с локтевым нервом, которого в переднем ложе уже нет, а обозначает лишь локтевую сторону конечности), где принимает участие в образовании локтевой коллатеральной сети. С латеральной стороны нижней трети плеча в переднем ложе вновь появляется n. radialis. который прободает латеральную межмышечную перегородку и переходит из заднего ложа в переднее. Он располагается глубоко между мышцами: плечевой и латеральной головкой трехглавой. На границе с локтевой областью он лежит столь же глубоко, но уже между плечевой и плечелучевой мышцами. В этих межмышечных щелях нерв идет в сопровождении лучевой коллатеральной артерии, a. collateralis radialis, — конечной ветви a. profunda brachii. Здесь же, на границе нижней трети плеча с передней локтевой областью, из-под двуглавой мышцы плеча выходит конечная ветвь мышечно-кожного нерва, которая здесь имеет название «латеральный кожный нерв предплечья», n. cutaneus antebrachii lateralis. Из-под собственной фасции в подкожную клетчатку он выходит дис-тальнее, в пределах передней локтевой области. Таким образом, в пределах переднего фасциального ложа плеча на всем протяжении проходят лишь плечевая артерия с венами (ближе всего к кости), срединный нерв и мышечно-кожный нерв. Срединный нерв на плече ветвей не дает. Остальные сосудисто-нервные образования переходят либо в заднее ложе (лучевой нерв с глубокой артерией плеча в верхней трети, локтевой нерв с верхней локтевой коллатеральной артерией в нижней трети), либо в подкожную клетчатку плеча. Проекция подмышечной артерии: по линии на границе между передней и средней третью ширины подмышечной впадины или по передней границе роста волос в подмышечной впадине (по Пирогову). Техника обнажения и перевязки подмышечной артерии: 1. Положение больного: на спине, верхняя конечность отведена в сторону под прямым углом и уложена на приставной столик 2. Разрез кожи, подкожной жировой клетчатки, поверхностной фасции длиной 8-10 см несколько кпереди от проекционной линии соответственно выпуклости брюшка клюво-плечевой мышцы 3. По желобоватому зонду рассекаем переднюю стенку влагалища клюво-плечевой мышцы. 4. Отводим мышцу кнаружи и осторожно, чтобы не повредить подмышечную вену, связанную с фасцией, рассекаем заднюю стенку влагалища клюво-плечевой мышцы (которая одновременно является передней стенкой сосудистого влагалища) 5 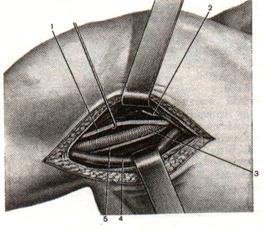 . Растягиваем края раны, выделяем элементы сосудисто-нервного пучка: спереди подмышечная артерия (3) прикрыта срединным нервов (1), латерально - мышечно-кожным нервом (2), медиально - кожными медиальными нервами плеча и предплечья (6), локтевым нервом, позади – лучевым и подмышечным нервом. Подмышечную вену (5) и кожные нервы плеча и предплечья смещают медиально, срединный нерв смещают латерально и выделяют подмышечную артерию. . Растягиваем края раны, выделяем элементы сосудисто-нервного пучка: спереди подмышечная артерия (3) прикрыта срединным нервов (1), латерально - мышечно-кожным нервом (2), медиально - кожными медиальными нервами плеча и предплечья (6), локтевым нервом, позади – лучевым и подмышечным нервом. Подмышечную вену (5) и кожные нервы плеча и предплечья смещают медиально, срединный нерв смещают латерально и выделяют подмышечную артерию.6. Артерия перевязывается двумя лигатурами (две – на центральный участок, одна – на периферический) НИЖЕ ОТХОЖДЕНИЯ tr.thyrocervicalis ВЫШЕ ОТХОЖДЕНИЯ подлопаточной артерии (a.subscapularis). Коллатеральное кровообращения развивается за счет анастомозов между надлопаточной артерией (из щитошейного ствола подключичной артерии) и артерии, огибающей лопатку (из подлопаточной артерии – ветви подмышечной артерии), а также между поперечной артерией шеи (ветвь подключичной артерии) и грудоспинной артерии (из подлопаточной артерии – ветви подмышечной артерии). |
