Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Пути проникновения инфекции из среднего уха в полость черепа различны, при этом существенную роль играют анато- 469  Р 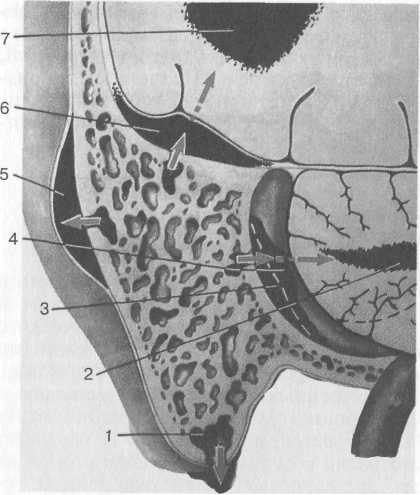 ис. 5.51. Пути распространения инфекции из полостей среднего уха контактным путем. 1 — прорыв гноя под мышцы шеи через верхушку сосцевидного отростка; 2 — абсцесс мозжечка; 3 — периси-нуозный абсцесс; 4 — синустромбоз; 5 — суб-периостальный абсцесс; б — экстраду-ральный абсцесс; 7 — абсцесс височной доли большого мозга. ис. 5.51. Пути распространения инфекции из полостей среднего уха контактным путем. 1 — прорыв гноя под мышцы шеи через верхушку сосцевидного отростка; 2 — абсцесс мозжечка; 3 — периси-нуозный абсцесс; 4 — синустромбоз; 5 — суб-периостальный абсцесс; б — экстраду-ральный абсцесс; 7 — абсцесс височной доли большого мозга.мо-топографические особенности данной области. Практическое значение имеют следующие основные пути:
Чаще всего инфекция распространяется в полость черепа контактным путем (per continuetatem) или по продолжению (рис. 5.51). Разрушение кариозным или холестеатомным процессом верхней стенки барабанной полости или сосцевидной пещеры чаще бывает у больных с хроническим гнойным средним отитом и приводит к проникновению инфекции в среднюю черепную ямку. Распространение процесса к стенке сигмовидного синуса обусловливает развитие воспаления в задней черепной ямке. Распространение воспаления на мозговые оболочки, венозные синусы и вещество мозга контактным путем происходит обычно через пораженную кариесом или разрушенную холес-театомой кость, при этом можно выделить определенные этапы распространения инфекции. 1. Первый этап — развитие ограниченного воспаления на участке твердой мозговой оболочки, прилежащем к пораженной кариесом костной пластинке обращенной в полость черепа 470 поверхности височной кости. Этот начальный этап формирования внутричерепного осложнения обозначают как ограниченный пахименингит.
Большое значение в распространении инфекции в заднюю и среднюю черепные ямки имеют так называемые угловые клетки, располагающиеся между средней черепной ямкой и бороздой сигмовидного синуса. Гематогенный (метастатический) путь играет основную роль в возникновении внутричерепных осложнений у больных с острым гнойным средним отитом. Инфекция при этом распространяется в глубинные отделы мозга, возможно развитие абсцесса на противоположной по отношению к "больному" уху стороне. Возможно также распространение инфекции по префор-мированным путям. К последним относятся костные канальцы кровеносных и лимфатических сосудов, периваскуляр-ные пространства внутреннего слухового прохода, водопровод преддверия и каналец улитки. Значительная часть лабиринта и стенка костного лицевого канала прилежат к барабанной полости, и это делает возможным распространение воспалительного процесса из нее на лабиринт и лицевой нерв. Из лабиринта инфекция сравнительно легко по ходу сосудисто-нервного пучка через внутренний слуховой проход может проникнуть в заднюю черепную ямку. Возможно также распространение инфекции из лабиринта через водопровод преддверия, заканчивающийся эндолимфатическим мешком: при его нагноении на задней поверхности пирамиды развивается интра-Дуральный абсцесс и возможно дальнейшее распространение инфекции на мозжечок. Наконец, инфекция может проник- 471   нуть в полость черепа по канальцу улитки, через который перилимфатическое пространство лабиринта сообщается с подпаутинным пространством. Каналец улитки открывается на нижней грани пирамиды непосредственно у ее задненижнего края. Если инфекция распространяется в полость черепа по гематогенному или по преформированным путям, то прилежащие к твердой мозговой оболочке костные стенки среднего уха могут быть не поражены кариесом. нуть в полость черепа по канальцу улитки, через который перилимфатическое пространство лабиринта сообщается с подпаутинным пространством. Каналец улитки открывается на нижней грани пирамиды непосредственно у ее задненижнего края. Если инфекция распространяется в полость черепа по гематогенному или по преформированным путям, то прилежащие к твердой мозговой оболочке костные стенки среднего уха могут быть не поражены кариесом.Важным условием, способствующим распространению инфекции в полость черепа, является затруднение оттока гнойного отделяемого из барабанной полости и сосцевидных ячеек в наружный слуховой проход. Так, при эпитимпаните нарушается отток из верхнего этажа барабанной полости в мезотим-панум, при мастоидите важную роль в развитии внутричерепных осложнений играет блок входа в пещеру, при остром гнойном среднем отите нарушается дренирование патологического секрета через слуховую трубу, а самопроизвольное прободение барабанной перепонки затруднено. Поэтому одним из главных патогенетических принципов лечения больного с внутричерепным осложнением является элиминация гнойного очага в ухе. 5.7.1. Отогенный менингит Отогенный менингит (meningitisotogena) — разлитое гнойное воспаление мягких оболочек головного мозга, развивающееся в результате бактериального инфицирования со стороны полостей среднего уха. Менингит является наиболее частым осложнением хронического, несколько реже — острого гнойного среднего отита. Различают первичный отогенный менингит, развившийся при распространении гнойной инфекции из уха на мозговые оболочки, и вторичный — возникший как следствие других внутричерепных осложнений: синустромбоза, субдурального или внутримозгового абсцесса. Этиология. Этиологическим фактором является разнообразная бактериальная флора, высеваемая при хроническом или остром гнойном среднем отите, приведшем к развитию данного внутричерепного осложнения. Патоморфология. Характеризуется гиперемией и отечностью мозговых оболочек, инфильтрацией стенок сосудов, наличием гнойного экссудата с примесью фибрина. Как правило, повышено внутримозговое давление, мозговые извилины сглажены, развиваются отек и воспаление прилежащих участков мозга. Клиника. При отогенном менингите различают общие симптомы инфекционного заболевания, менингеальные и очаговые симптомы. По выраженности и быстроте развития симптомов 472 выделяют острую, молниеносную, рецидивирующую и стертую (атипичную) формы менингита. Общие симптомы. Состояние больного обычно тяжелое. Чаще он лежит на боку, согнув ноги и запрокинув голову. Отмечается помутненное сознание, переходящее в бред, иногда появляется резкое психомоторное возбуждение, сменяющееся угнетением и сонливостью. Температура тела повышена до 39—40 °С и выше, имеет тип continua с нерезкими, в пределах 1 °С, колебаниями в течение суток. Если температурная кривая ремиттирующего характера, следует исключить синустромбоз и сепсис. Возможно и менее острое начало менингита с субфеб-рильной, а в редких случаях даже нормальной температурой. Это наблюдается чаще у пожилых ослабленных больных, у больных диабетом, беременных женщин. Вследствие выраженной интоксикации наблюдается тахикардия, сердечные тоны приглушены; дыхание учащено, но ритмичное. Язык сухой, может быть обложен налетом. Кожные покровы бледные. К менингеальным (оболочечным) симптомам относятся головная боль, ригидность затылочных мышц, симптомы Кернига, Брудзинского, скуловой симптом Бехтерева, общая гиперестезия и др. Причина головной боли — повышение внутричерепного давления, растяжение твердой мозговой оболочки и раздражение окончаний тройничного нерва. Головная боль бывает и при остром среднем отите, и при обострении хронического, однако при менингите она меняет характер, становясь значительно более интенсивной, диффузной, распирающей. Головная боль усиливается при воздействии различных раздражителей — тактильных, яркого света, резкого звука. Иногда головная боль иррадиирует в шею и вниз по позвоночнику, у 90 % больных сопровождается тошнотой и у 30 % — рвотой. Рвота возникает при усилении головной боли и не связана с приемом пищи. Ригидность затылочных мышц проявляется резким повышением их тонуса. При попытке пассивно нагнуть голову больного вперед происходит напряжение задних шейных мышц — разгибателей головы. Сам больной также не может дотянуться подбородком до грудины. Ригидность обусловливает характерное запрокидывание головы, при этом всякая попытка изменить фиксированное положение головы вызывает резкую болезненную реакцию. Симптом Кернига, так же как и ригидность затылочных мышц, выявляется уже в 1-й день заболевания и более четко — в последующие 2—3 дня. Проявляется он невозможностью разогнуть в коленном суставе ногу, ранее согнутую в тазобедренном и коленном суставах. Верхний симптом Брудзинского — сгибание ног и подтягива- 473 ние их к животу при попытке пассивного сгибания головы; одновременно может произойти и приподнимание плеч при согнутых в локтевых суставах руках (симптом вставания). Нижний симптом Брудзинского состоит в том, что при пассивном сгибании одной ноги в коленном и тазобедренном суставах другая нога тоже сгибается. Скуловой симптом Бехтерева заключается в резком усилении боли внутри головы и возникновении блефароспазма при поколачивании молоточком по скуловой дуге. Обычно первые два симптома (ригидность затылочных мышц и симптом Кернига) соответствуют тяжести менингита и изменениям в спинномозговой жидкости. Наличие даже незначительно выраженных менингеальных симптомов является безусловным показанием к поясничной пункции. Среди очаговых симптомов выделяют симптомы поражения вещества мозга и черепных нервов. О развитии энцефалита с поражением двигательных центров коры большого мозга и передних рогов спинного мозга свидетельствуют пирамидные симптомы Бабинского, Оппенгейма, Россолимо, Гордона. Черепные нервы вовлекаются в процесс при базальной локализации менингита. Обычно в первую очередь поражаются глазодвигательные нервы, из них чаще других отводящий (VI) нерв, реже глазодвигательный (III) нерв, еще реже блоковый (IV) нерв. Глазное дно в большинстве случаев отогенного менингита не изменено, лишь у 4—5 % больных наблюдается незначительная гиперемия дисков зрительных нервов, легкая смазанность их границ, расширение вен. В периферической крови практически всегда наблюдается выраженный нейтрофильный лейкоцитоз, превышающий 15,0- 109/л — 25,0- 1Ср/л. Изменена лейкоцитарная формула — имеется сдвиг влево, иногда с появлением единичных юных форм. СОЭ увеличена до 40—60 мм/ч, иногда отмечается диссоциация между высоким лейкоцитозом и отсутствием значительного увеличения СОЭ. Диагностика. В диагностике менингита важнейшее значение имеет исследование спинномозговой жидкости. Поясничную пункцию производят при лежачем на боку положении больного с согнутой спиной и сильно подтянутыми к животу ногами. Пунктируют между III и IV поясничными позвонками. Ориентиром служит поперечная линия, соединяющая подвздошные гребни. При менингите спинномозговая жидкость вытекает под давлением, она мутная, иногда зеленовато-желтая, гнойная. В норме она вытекает из иглы со скоростью 60 капель в 1 мин, давление по манометру 150— 200 мм вод.ст. Увеличивается количество клеточных элементов — в норме 3—6 клеток в 1 мкл, если их больше 300—500 в 474 ■ . . . 1 мкл, то это свидетельствует о гнойном менингите. Цитоз достигает иногда тысяч и даже десятков тысяч клеточных элементов в 1 мкл. Во всех случаях преобладают нейтрофилы (80—90 %). Повышается содержание белка (норма 150—450 мг/л), уменьшается количество глюкозы и хлоридов (норма глюкозы 2;5—4,2 ммоль/л, хлоридов 118—132 ммоль/л). Значительное снижение уровня глюкозы в спинномозговой жидкости, а также низкий плеоцитоз при тяжелом состоянии больного являются прогностически неблагоприятными признаками. Микробиологическое исследование спинномозговой жидкости позволяет иногда выявить возбудителя, облегчает выбор соответствующего антибиотика. Дифференциальный диагноз. Отогенный менингит необходимо дифференцировать от туберкулезного, эпидемического, цереброспинального и серозного вирусного менингитов. Туберкулезный менингит чаще бывает у детей, для него характерно вялое и медленное течение, при нем нередко бывают поражены туберкулезным процессом другие органы, в первую очередь легкие. При поясничной пункции спинномозговая жидкость чаще прозрачная, вытекает под давлением; цитоз не выражен, однако определяется большое количество лимфоцитов (до 80 %). При сохранении спинномозговой жидкости в пробирке через сутки образуется фибринная пленка. Эпидемический цереброспинальный менингит протекает бурно, его началу нередко предшествует катар верхних дыхательных путей, наблюдаются петехии на коже, герпетические высыпания на губах. При установлении диагноза учитывают эпидемиологическую обстановку. Диагноз подтверждается обнаружением в спинномозговой жидкости менингококков. Серозный менингит чаще развивается на фоне острого среднего отита, вызванного вирусной инфекцией. Нередко это бывает в период эпидемии гриппа, массовых заболеваний острой респираторной вирусной инфекцией. Протекает он с менее выраженными симптомами, изменения в спинномозговой жидкости также бывают выражены слабее, чем при гнойном процессе, цитоз (обычно лимфоцитарный) не превышает 200— 300 клеток в 1 мкл, содержание глюкозы нормальное. Широкое применение антибиотиков привело к тому, что основные симптомы менингита, как и других отогенных внутричерепных осложнений, стали менее выраженными, все чаще наблюдаются атипичные формы заболевания. При установлении диагноза врач должен быть очень внимательным и учитывать микросимптоматику, помня, что лечение более эффективно, если оно начато в ранние сроки. Лечение. При отогенном менингите проводят комплексное лечение. Основу его составляет хирургическая санация источника инфекции в ухе и после этого — массивная анти- 475   бактериальная терапия с назначением высоких доз антибиотиков широкого спектра действия. бактериальная терапия с назначением высоких доз антибиотиков широкого спектра действия.Элиминация инфекционного очага является обязательным первоочередным мероприятием независимо от состояния больного и распространенности изменений в ухе. Тяжелое состояние больного не следует считать противопоказанием к операции, так как остающийся гнойный очаг является источником постоянного поступления микробов в подоболочечное пространство и интоксикации. К тому же гнойный менингит бывает не единственным внутричерепным осложнением, а может сочетаться с экстра-или субдуральным абсцессом, тромбозом сигмовидного синуса, и это зачастую выявляется только на операции. Невыраженность изменений в ухе при ЛОР-осмотре в ряде случаев не соответствует действительным обширным деструктивным изменениям, которые обнаруживаются во время операции. При отогенных внутричерепных осложнениях, обусловленных воспалением в среднем ухе, производят расширенную радикальную операцию на височной кости, которая, помимо обычного объема хирургического вмешательства, включает обязательное обнажение твердой мозговой оболочки в области крыши сосцевидной пещеры или барабанной полости и сигмовидного синуса. Если имеется подозрение на абсцесс задней черепной ямки, твердую мозговую оболочку обнажают и в области траутман-новского треугольника (медиальная стенка сосцевидной пещеры). Одновременно с операцией должна быть начата антибактериальная терапия. Схемы лечения отогенного менингита антибиотиками многочисленны с точки зрения выбора антибиотиков, их комбинаций, доз и способов применения. Наиболее эффективно введение антибиотика в начальной стадии заболевания, поскольку имеется бактериемия, очаги инфекции в оболочках не организовались и возбудитель более подвержен воздействию антибактериального препарата. В тех случаях, когда возбудитель неизвестен, но предполагается кокковая флора, лечение начинают с пенициллина или его производных, предпочтительно защищенных от действия р-лактамаз. В отличие от ряда других антибиотиков пенициллин до настоящего времени не утратил терапевтического значения при многих возбудителях. Применяют обычно высокие дозы натриевой соли пенициллина — 30 000 000 ЕД/сут и более, чередуя внутривенное капельное и внутримышечное введения. При таких условиях пенициллин обладает жестким бактерицидным действием на многие микроорганизмы. Приходится учитывать и тот факт, что это один из наиболее доступных антибиотиков. 476 .. ..... .,. v . , ... .■■■■,., Среди полусинтетических пенициллинов широкого спектра действия, устойчивых к пенициллиназе, наиболее известны комбинации с ингибиторами р-лактамаз: амоксициллин с кла-вулановой кислотой (аугментин, амоксиклав), ампициллин в сочетании с сульбактамом (уназин). При тяжелых инфекциях, вызванных сочетанным воздействием аэробов и анаэробов, особенно при подозрении на поражение синегнойной палочкой, используют антипсевдомонадные пенициллины: тиментин (тикарциллин совместно с клавулановой кислотой) или тазо-цин (пиперациллин также в сочетании с ингибитором р-лактамаз — тазобактамом). Если среди возбудителей идентифицированы или предполагаются анаэробы, то наряду с полусинтетическими пеницил-линами применяют метронидозол (внутривенно капельно по 500 мг 3 раза в сутки). Такое сочетание широко используется и неоднократно подтвердило свою высокую эффективность. В ряде случаев, при наиболее тяжелом течении отогенного менингита, с первых часов назначают одновременно до 3—4 антибактериальных препаратов различных групп с учетом их фармакологической совместимости. Например, назначают пенициллин по 36 000 000 ЕД в сутки внутривенно капельно, раствор линкомицина 30 % по 4,0 мл 3 внутримышечные инъекции, раствор метронидазола 0,5 % по 100 мл внутривенно капельно трижды в сутки, раствор диоксидина 0,5 % по 20 мл 2 раза в день вводят медленно внутривенно. При лечении внутричерепных осложнений находят применение также цефалоспорины III—IV поколения. Хорошо зарекомендовали себя такие препараты, как цефтазидим (фортум), цефтибутен (цедекс), цефтриаксон (лонгацеф, роцефин), относящиеся к III поколению цефалоспоринов. В частности, цефтазидим, применяемый парентерально по 1—2 г через каждые 8—12 ч, обладает бактерицидным действием в отношении гра-мотрицательных (псевдомонады, клебсиелла, протей, нейссе-рия, гемофилюс, золотистый стафилококк и др.), анаэробных микроорганизмов, является препаратом первого выбора при инфицировании синегнойной палочкой. Цефалоспориновый антибиотик IV поколения цефпиром (кейтен) характеризуется широким спектром бактерицидного действия, может быть использован для лечения пациентов с нейтропенией и ослабленным иммунитетом. Цефалоспорины редко комбинируют с другими антибиотиками, однако при очень высокой вирулентности возможно сочетание с гентамицином, семейством ампициллина. К сожалению, при таких комбинациях усиливается возможность токсических и аллергических осложнений. Следует подчеркнуть, что успех антибактериальной терапии при отогенном менингите в немалой степени зависит от того, насколько своевременно и эффективно произведена элиминация гнойного очага в ухе. .,..■. . 477  Патогенетическую терапию проводят одновременно с этиотропной и включает она дегидратацию и детоксикацию. В качестве дегидратирующих средств применяют внутривенные вливания маннитола по 30—60 г в сутки в 250 мл изотонического раствора хлорида натрия струйно; внутривенное или внутримышечное введение лазикса по 3—4 мл в сутки; внутримышечные инъекции по 10 мл 25 % раствора сульфата магния; раствор глюкозы 40 % внутривенно по 20 мл. Проводя дегидратирующую терапию, необходимо следить за постоянством содержания электролитов в крови, особенно калия. Внутрь или парентерально вводят препараты калия (хлорид калия, панангин). В целях детоксикации дают питье в виде соков, парентерально вводят гемодез, реополиглюкин, растворы Рингера—Локка, глюкозы, витамины Bj, Bg, аскорбиновую кислоту. Кроме того, подкожно и внутримышечно вводят анти-гистаминные препараты, глюкокортикостероиды (преднизо-лон, гидрокортизон), внутривенно — трентал. Патогенетическую терапию проводят одновременно с этиотропной и включает она дегидратацию и детоксикацию. В качестве дегидратирующих средств применяют внутривенные вливания маннитола по 30—60 г в сутки в 250 мл изотонического раствора хлорида натрия струйно; внутривенное или внутримышечное введение лазикса по 3—4 мл в сутки; внутримышечные инъекции по 10 мл 25 % раствора сульфата магния; раствор глюкозы 40 % внутривенно по 20 мл. Проводя дегидратирующую терапию, необходимо следить за постоянством содержания электролитов в крови, особенно калия. Внутрь или парентерально вводят препараты калия (хлорид калия, панангин). В целях детоксикации дают питье в виде соков, парентерально вводят гемодез, реополиглюкин, растворы Рингера—Локка, глюкозы, витамины Bj, Bg, аскорбиновую кислоту. Кроме того, подкожно и внутримышечно вводят анти-гистаминные препараты, глюкокортикостероиды (преднизо-лон, гидрокортизон), внутривенно — трентал.В зависимости от общего состояния больного, деятельности сердечно-сосудистой системы проводят симптоматическую терапию (сердечные гликозиды, аналептики, анальгетики). При психомоторном возбуждении внутривенно вводят седуксен (2— 4 мл). В подавляющем большинстве случаев при микробных формах отогенного менингита своевременное применение указанного лечения приводит к выздоровлению. Наряду с представленными обоснованными принципами лечения отогенного менингита, от которых отступать нельзя, длительные клинические наблюдения в нашей ЛОР-клинике показали, что встречается особое, отличное от описанного в этом разделе, возникновение и течение острого среднего отита, при котором нет гнойного отделяемого, а менингит развивается. Это встречается в тех случаях, когда менингит вызван вирусной инфекцией (обычно в период эпидемии гриппа, массовых заболеваний острой респираторной вирусной инфекцией). В этих случаях при отоскопии определяется нерезко выраженная гиперемия барабанной перепонки; если имеется перфорация, отделяемое жидкое, негнойного характера. На операции у таких больных при вскрытии сосцевидного отростка обнаруживают только значительную кровенаполненность всех сосудов кости и слизистой оболочки, гной обычно отсутствует. Операция не дает положительного эффекта и нередко отягощает состояние больного. Поэтому больного с серозным менингитом вначале следует лечить консервативно, без операции на ухе, и лишь при отсутствии положительной динамики в состоянии больного в течение 2—3 дней или при появлении гнойного отделяемого из уха возникает необходимость в операции. 478 : 5.7.2. Отогенные абсцессы в полости черепа Различают экстрадуральный, субдуралъный, а также внутри-мозговые абсцессы (рис. 5.52). Их расположение по отношению к оболочкам мозга и самому веществу мозга в определенной степени отражает этапы распространения инфекции из полостей среднего уха. ♦ Экстрадуральный абсцесс Экстрадуральный абсцесс представляет ограниченное скопление гноя между внутренней поверхностью височной кости и твердой мозговой оболочкой. Возникает в результате распространения воспалительного процесса из барабанной полости и сосцевидного отростка в полость черепа и локализуется в средней или в задней черепной ямке. В том случае, когда гнойник расположен между 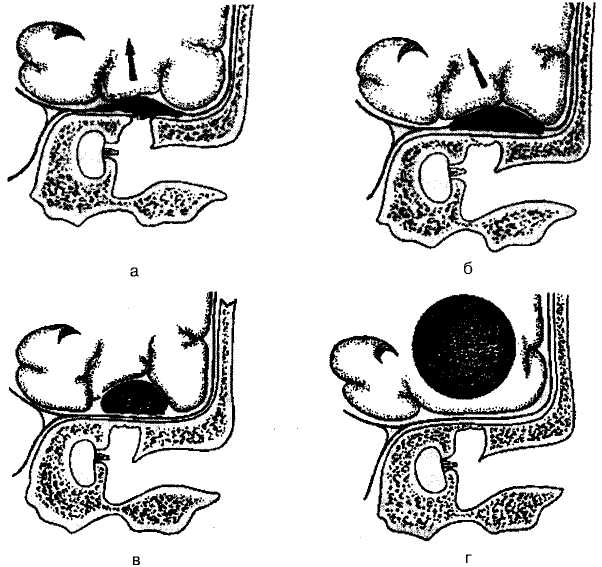 Рис. 5.52. Отогенные абсцессы мозга. а — открытый экстрадуральный абсцесс; б — закрытый экстрадуральный абсцесс; в — субдуральный абсцесс; г — внутримозговой абсцесс. |
