Патофизиология как фундаментальная наука и учебная дисциплина. Предмет и задачи патофизиологии ее значение для клинической медицины
 Скачать 1.85 Mb. Скачать 1.85 Mb.
|
|
Стадия снижения температуры тела до нормальной Стадия снижения температуры тела до значений нормального диапазона (стадия III лихорадки, st. decrementi) характеризуется постепенным снижением продукции лейкокинов. • Причина: прекращение действия первичного пирогена вследствие уничтожения микроорганизмов или неинфекционных пирогенных веществ. • Последствия: содержание лейкокинов и их влияние на центр терморегуляции уменьшаются, в результате чего «установочная температурная точка» снижается. Разновидности снижения температуры на стадии III лихорадки: ♦ постепенное снижение, или литическое (чаще); ♦ быстрое снижение, или критическое (реже). Этиология лихорадки. Пирогены, их виды и механизмы действия. ЭТИОЛОГИЯ Причина лихорадки - пироген. По источнику возникновения и механизму действия выделяют первичные и вторичные пирогены. Первичные пирогены Первичные пирогены сами не воздействуют на центр терморегуляции, но вызывают экспрессию генов, кодирующих синтез цитокинов (пирогенных лейкокинов).
По происхождению различают инфекционные и неинфекционные первичные пирогены. • Пирогены инфекционного происхождения - наиболее частая причина лихорадки. К инфекционным пирогенам отнесены липополисахариды, липотейхоевая кислота, а также экзотоксины, выступающие в роли суперантигенов. ♦ Липополисахариды (ЛПС, эндотоксины) обладают наибольшей пирогенностью ЛПС входит в состав мембран микроорганизмов, главным образом грамотрицательных. Пирогенное действие свойственно липиду А, входящему в состав ЛПС. ♦ Липотейхоевая кислота. Грамположительные микробы содержат липотейхоевую кислоту и пептидогликаны, обладающие пирогенным свойством. • По структуре пирогены неинфекционного генеза чаще являются белками, жирами, реже - нуклеиновыми кислотами или нуклеопротеинами. Эти вещества могут поступать извне (парентеральное введение в организм компонентов крови, вакцин, жировых эмульсий) или образовываться в самом организме (при неинфекционном воспалении, инфаркте миокарда, распаде опухолей, гемолизе эритроцитов, аллергических реакциях). Вторичные пирогены. Под влиянием первичных пирогенов в лейкоцитах образуются цитокины (лейкокины), обладающие пирогенной активностью в ничтожно малой дозе. Пирогенные лейкокины называ- ют вторичными, истинными, или лейкоцитарными пирогенами. Эти вещества непосредственно воздействуют на центр терморегуляции, изменяя его функциональную активность. К числу пирогенных цитокинов относятся ИЛ1 (ранее обозначавшийся как «эндогенный пироген»), ИЛ6, ФНОα, γ-ИФН. Терморегуляция при лихорадке. Механизмы изменения теплового баланса на разных стадиях лихорадки. (плюс документ вопрос 34) Лихорадочная реакция — динамичный и стадийный процесс. По критерию изменения температуры тела выделяют три стадии лихорадки: I. подъёма температуры, II. стояния температуры на повышенном уровне и III. снижения температуры до значений нормального диапазона. I. Стадия подъёма температуры тела. Стадия подъёма температуры тела характеризуется накоплением в организме дополнительного количества тепла за счёт преобладания теплопродукции над теплоотдачей. 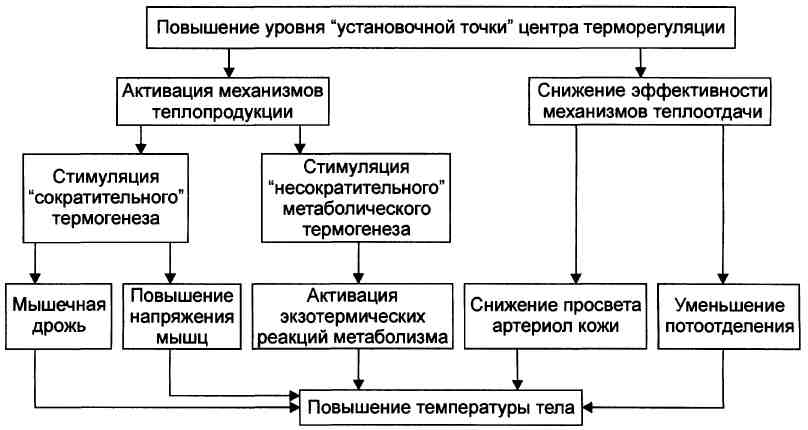 II. Стадия стояния температуры тела на повышенном уровне. Стадия стояния температуры тела на повышенном уровне характеризуется относительной сбалансированностью теплопродукции и теплоотдачи. Однако баланс этих двух процессов достигается уже на уровне, существенно превышающем долихорадочный. Именно это и поддерживает температуру тела на повышенном (по сравнению с долихорадочным периодом) уровне: интенсивная теплопродукция уравновешивается эквивалентной ей теплоотдачей. • Такое состояние теплового баланса обеспечивает новый уровень функционирования системы теплорегуляции: повышение активности тепловых терморецепторов преоптической зоны переднего гипоталамуса, вызываемое повышенной температурой крови; температурная активация периферических термосенсоров внутренних органов. • Относительное преобладание процессов отдачи тепла достигается за счёт: расширения артериол кожи и подкожной клетчатки с развитием артериальной гиперемии; снижения интенсивности обмена веществ и как следствие — образования тепла в организме; усиления потоотделения. III. Стадия снижения температуры тела до нормальной. Стадия снижения температуры тела до значений нормального диапазона характеризуется постепенным снижением продукции лейкоцитарных пирогенных цитокинов. Причина: прекращение действия первичного пирогена, что происходит вследствие уничтожения микроорганизмов и/иди неинфекционных пирогенных веществ. Разновидности снижения температуры на стадии III лихорадки: • постепенная, или литическая (чаще). • быстрая, или критическая (реже). При лихорадке выделяют несколько степеней повышения температуры тела: слабую, или субфебрильную (от нормы до 38 °С); умеренную, или фебрильную (в диапазоне 38-39 °С); высокую, или пиретическую (39-41 °С); чрезмерную, или гиперпиретическую (выше 41 °С). Гипертермия, гипотермия. Патогенез, стадии. Отличия лихорадки от экзогенной гипертермии. Гипертермия - типовая форма расстройства теплового обмена, возникающая в результате, как правило, действия высокой температуры окружающей среды и нарушения теплоотдачи. ЭТИОЛОГИЯ Причины гипертермии Выделяют внешние и внутренние причины. • Высокая температура окружающей среды может воздействовать на организм: ♦ в жаркое летнее время; ♦ в производственных условиях (на металлургических и литейных заводах, при стекло- и сталеварении); ♦ при ликвидации пожаров; ♦ при длительном нахождении в горячей бане. • Снижение теплоотдачи является следствием: ♦ первичного расстройства системы терморегуляции (например, при повреждении соответствующих структур гипоталамуса); ♦ нарушения отдачи тепла в окружающую среду (например, у тучных людей, при снижении влагопроницаемости одежды, высокой влажности воздуха). Факторы риска ♦ Воздействия, повышающие теплопродукцию (интенсивная мышечная работа). ♦ Возраст (легче развивается гипертермия у детей и стариков, у которых понижена эффективность системы терморегуляции). ♦ Некоторые заболевания (гипертоническая болезнь, сердечная недостаточность, эндокринопатии, гипертиреоз, ожирение, вегетососудистая дистония). ♦ Разобщение процессов окисления и фосфорилирования в митохондриях клеток посредством экзогенных (2,4-динитрофенол, дикумарол, олигомицин, амитал) и эндогенных агентов (избыток тиреоидных гормонов, катехоламинов, прогестерона, ВЖК и митохондриальные разобщители - термогенины). ПАТОГЕНЕЗ ГИПЕРТЕРМИИ При действии гипертермического фактора в организме включается триада экстренных адаптивных механизмов: 1) поведенческой реакции («уход» от действия теплового фактора); 2) интенсификации теплоотдачи и снижение теплопродукции; 3) стресса. Недостаточность защитных механизмов сопровождается перенапряжением и срывом системы терморегуляции с формированием гипертермии. В ходе развития гипертермии выделяют две основные стадии: компенсации (адаптации) и декомпенсации (дезадаптации) механизмов терморегуляции организма. Отдельные авторы выделяют финальную стадию гипертермии - гипертермическую кому. Стадия компенсации характеризуется активацией экстренных механизмов адаптации к перегреванию. Эти механизмы направлены на увеличение теплоотдачи и снижение теплопродукции. За счёт этого температура тела остаётся в пределах верхней границы нормального диапазона. Наблюдаются ощущение жара, головокружение, шум в ушах, мелькание «мушек» и потемнение в глазах. Может развиваться тепловой неврастенический синдром,характеризующийся падением работоспособности, вялостью, слабостью и апатией, сонливостью, гиподинамией, нарушениями сна, раздражительностью, головными болями. Стадия декомпенсации Стадия декомпенсации характеризуется срывом и неэффективностью как центральных, так и местных механизмов терморегуляции, что и приводит к нарушению температурного гомеостаза организма. Температура внутренней среды повышается до 41-43 °C, что сопровождается изменениями метаболизма и функций органов и их систем. ♦ Потоотделение уменьшается, нередко отмечается лишь скудный липкий пот; кожа становится сухой и горячей. Сухость кожи считают важным признаком декомпенсации гипертермии. ♦ Нарастает гипогидратация. Организм теряет большое количество жидкости в результате повышенного потоотделения и мочеобразования на стадии компенсации, что приводит к гипогидратации организма. Потеря 9-10% жидкости сочетается с существенными расстройствами жизнедеятельности. Это состояние обозначают как «синдром пустынной болезни».
♦ Развивается гипертермический кардиоваскулярный синдром: нарастает тахикардия, снижается сердечный выброс, МОК поддерживается за счёт увеличенной ЧСС, систолическое АД может ненадолго возрастать, а диастолическое АД снижается; развиваются расстройства микроциркуляции. ♦ Нарастают признаки истощения механизмов стресса и лежащие в основе этого надпочечниковая и тиреоидная недостаточность: наблюдаются гиподинамия, мышечная слабость, снижение сократительной функции миокарда, развитие гипотензии, вплоть до коллапса. ♦ Изменяются реологические свойства крови:повышается её вязкость, появляются признаки сладж-синдрома, диссеминированного внутрисосудистого свёртывания белков крови (ДВС-синдрома) и фибринолиза. ♦ Развиваются метаболические и физико-химические расстройства: теряются Cl-, K+, Ca2+, Na+, Mg2+ и другие ионы; из организма выводятся водорастворимые витамины. ♦ Регистрируется ацидоз. В связи с нарастанием ацидоза увеличивается вентиляция лёгких и выделение углекислоты; повышается потребление кислорода; снижается диссоциация HbO2. ♦ Увеличивается концентрация в плазме крови так называемых молекул средней массы (от 500 до 5 000 Да) - олигосахаридов, полиаминов, пептидов, нуклеотидов, глико- и нуклеопротеинов. Указанные соединения обладают высокой цитотоксичностью. ♦ Появляются белки теплового шока. ♦ Существенно модифицируется физико-химическоесостояние липидов. Активируется СПОЛ, увеличивается текучесть мембранных липидов, что нарушает функциональные свойства мембран. ♦ В тканях мозга, печени, лёгких, мышц значительноповышается содержание продуктов липопероксидации - диеновых конъюгатов и гидроперекисей липидов. Самочувствие в эту стадию резко ухудшается, появляются нарастающая слабость, сердцебиение, пульсирующая головная боль, ощущение сильной жары и чувство жажды, психическое возбуждение и двигательное беспокойство, тошнота и рвота.
Гипертермия может сопровождаться (особенно при гипертермической коме) отёком мозга и его оболочек, гибелью нейронов, дистрофией миокарда, печени, почек, венозной гиперемией и петехиальными кровоизлияниями в мозге, сердце, почках и других органах. У некоторых пациентов наблюдаются значительные нервно-психические расстройства (бред, галлюцинации). При гипертермической коме развивается оглушённость и потеря сознания; могут наблюдаться клонические и тетанические судороги, нистагм, расширение зрачков, сменяющееся их сужением. ИСХОДЫ При неблагоприятном течении гипертермии и отсутствии врачебной помощи пострадавшие погибают в результате недостаточности кровообращения, прекращения сердечной деятельности (фибрилляция желудочков и асистолия) и дыхания. Отличие лихорадки от гипертермии: 1) разные этиологические факторы, 2) разные проявления стадии подъема температуры - при лихорадке - озноб и умеренная стимуляция функций (на 1 градус увеличение пульса на 8-10 ударов в минуту и на 2-3 дыхательных движения), а при гипертермии резкое потоотделение, чувство жара, резкое учащение пульса и дыхания - на 10-15 дыхательных движений при повышении температуры тела на 1 градус), 3) при охлаждении тела при лихорадке температура не изменится, при гипертермии -снижается; при согревании температура при лихорадке не изменится и возрастет при гипертермии, 4) жаропонижающие снижают температуру при лихорадке и не влияют при гипертермии. При лихорадке активируются процессы окислительного фосфолирования, растет синтез АТФ, ускоряются защитные реакции. При гипертермии происходит блокада синтеза АТФ и их распад, образуется очень много тепла. Гипотермия - типовая форма расстройства теплового обмена - возникает в результате действия на организм низкой температуры внешней среды и значительного снижения теплопродукции. Гипотермия характеризуется нарушением (срывом) механизмов теплорегуляции и проявляется снижением температуры тела ниже нормы. ЭТИОЛОГИЯ • Причины развития охлаждения организма многообразны. ♦ Низкая температура внешней среды - наиболее частая причина гипотермии. Развитие гипотермии возможно не только при отрицательной (ниже 0 °C), но и при положительной внешней температуре. Показано, что снижение температуры тела (в прямой кишке) до 25 °C уже опасно для жизни; до 17-18 °C - обычно смертельно.
♦ Обширные параличи мышц или уменьшение их массы (например, при их гипотрофии или дистрофии). ♦ Нарушение обмена веществ и снижение эффективности экзотермических процессов метаболизма. Такие состояния могут развиваться при надпочечниковой недостаточности, ведущей к дефициту в организме катехоламинов; при выраженных гипотиреоидных состояниях; при травмах и дистрофических процессах в центрах симпатической нервной системы. ♦ Крайняя степень истощения организма. • Факторы риска охлаждения организма. ♦ Повышенная влажность воздуха. ♦ Высокая скорость движения воздуха (сильный ветер). ♦ Повышенная влажность одежды или её намокание. ♦ Попадание в холодную воду. Вода примерно в 4 раза более теп- лоёмка и в 25 раз более теплопроводна, чем воздух. В связи с этим замерзание в воде может возникнуть при сравнительно высокой температуре: при температуре воды +15 °C человек сохраняет жизнеспособность не более 6 ч, при +1 °C - примерно 0,5 ч. ♦ Длительное голодание, физическое переутомление, алкогольное опьянение, а также различные заболевания, травмы и экстремальные состояния. ПАТОГЕНЕЗ ГИПОТЕРМИИ Развитие гипотермии - процесс стадийный. В основе её формирования лежит более или менее длительное перенапряжение и, в конце концов, срыв механизмов терморегуляции организма. В связи с этим при гипотермии (как и при гипертермии) различают две стадии её развития: компенсации (адаптации) и декомпенсации (дезадаптации). Стадия компенсации Стадия компенсации характеризуется активацией экстренных адаптивных реакций, направленных на уменьшение теплоотдачи и увеличение теплопродукции. ♦ Изменение поведения индивида (направленный уход из холодного помещения, использование тёплой одежды, обогревателей и т.п.). ♦ Снижение теплоотдачи (достигается благодаря уменьшению и прекращению потоотделения, сужению артериальных сосудов кожи и подкожных тканей).
♦ Активация теплопродукции (за счёт увеличения кровотока во внутренних органах и повышения мышечного сократительного термогенеза). ♦ Включение стрессорной реакции (возбуждённое состояние пострадавшего, повышение электрической активности центров терморегуляции, увеличение секреции либеринов в нейронах гипоталамуса, в аденоцитах гипофиза - АКТГ и ТТГ, в мозговом веществе надпочечников - катехоламинов, а в их коре - кортикостероидов, в щитовидной железе - тиреоидных гормонов). Благодаря комплексу указанных изменений температура тела хотя и понижается, но ещё не выходит за рамки нижней границы нормы. Если причинный фактор продолжает действовать, то компенсаторные реакции могут стать недостаточными. При этом снижается температура не только покровных тканей, но и внутренних органов, в том числе и мозга. Последнее ведёт к расстройствам центральных механизмов терморегуляции, дискоординации и неэффективности процессов теплопродукции - развивается их декомпенсация. Стадия декомпенсации Стадия декомпенсации (дезадаптация) является результатом срыва центральных механизмов терморегуляции. На стадии декомпенсации температура тела падает ниже нормального уровня (в прямой кишке она снижается до 35 °C и ниже). Температурный гомеостаз организма нарушается: организм становится пойкилотермным. Нередко формируются порочные круги, потенцирующие развитие гипотермии и расстройств жизнедеятельности организма. • Метаболический порочный круг. Снижение температуры тканей в сочетании с гипоксией тормозит протекание метаболических реакций. Подавление интенсивности метаболизма сопровождается уменьшением выделения свободной энергии в виде тепла. В результате температура тела ещё более снижается, что дополнительно подавляет интенсивность метаболизма и т.д.
• Сосудистый порочный круг. Нарастающее снижение температуры тела при охлаждении сопровождается расширением артериальных сосудов (по нейромиопаралитическому механизму) кожи, слизистых оболочек, подкожной клетчатки. Расширение сосудов кожи и приток к ним тёплой крови от органов и тканей ускоряет процесс потери организмом тепла. В результате температура тела ещё более снижается, ещё в большей мере расширяются сосуды и т.д. • Нервно-мышечный порочный круг. Прогрессирующая гипотермия обусловливает снижение возбудимости нервных центров, в том числе контролирующих тонус и сокращение мышц. В результате этого выключается такой мощный механизм теплопродукции как мышечный сократительный термогенез. В результате температура тела интенсивно снижается, что ещё более подавляет нервно-мышечную возбудимость и т.д. Углубление гипотермии вызывает торможение функций вначале корковых, а в последующем и подкорковых нервных центров. Развивается гиподинамия, апатия и сонливость, которые могут завершиться комой. В связи с этим нередко выделяют стадию гипотермического «сна» или комы. При нарастании действия охлаждающего фактора наступает замерзание и смерть организма. |
