практика. Правила дезинфекции и хранения использованных предметов ухода (индивидуальных плевательниц, зонда, наконечника, кружки Эсмарха, судна, мочеприемника)
 Скачать 0.54 Mb. Скачать 0.54 Mb.
|
|
Проведение процедуры купания больного в палате: с помощью мягкой губки, смоченной в воде с небольшим добавлением мыла, очищается лицо и шея, далее протираются руки и грудь, живот, ноги и область промежности. Каждая область обрабатывается отдельно, сначала с помощью мыльной губки, далее мыло смывается с помощью чистой губки и воды, после чего тело осторожно вытирается полотенцем, важно не тереть сильно, чтобы избежать повреждения кожи. После проведения ванных процедур, кожа больного должна остаться полностью сэжъухой, если необходимо, кожу обрабатывают смягчающими мазями-кремами, а также средствами, препятствующими появлению пролежней. Если больной может двигать руками и не полностью парализован, то он может участвовать в процессе мытья и очищать доступные ему зоны. После того, как тело очищено, приступают к мытью головы и волос. Для этого используют специальные надувные ванночки. Ванночка плотно фиксируется под шеей, не причиняет дискомфорта больному и не позволяет воде пролиться на постель. С помощью шампуня производится очищение кожи головы и волос больного, далее волосы высушиваются и расчесываются. Перекладывание больного с носилок (каталки) на кровать При перекладывании больного на каталку необходимо участие 2-3 медицинских работников. Больного переносят или он передвигается на каталку, которую подвозят близко к кушетке, где лежит больной. Он может осторожно переползти на каталку с помощью медицинской сестры. Порядок перекладывания больного с кровати на носилки (каталку) 1. Поставить носилки перпендикулярно кровати, чтобы их головной конец подходил к ножному концу кровати или ножной частью под углом к изголовью кровати, если данный способ более удобен в данной ситуации. Отрегулировать высоту каталки по высоте кровати. 2. Подвести руки под больного: один медицинский работник подводит руки под голову и лопатки больного, второй - под таз и верхнюю часть бёдер, третий - под середину бёдер и голени. Если транспортировку осуществляют два человека, один из них подводит руки под шею и лопатки больного, второй - под поясницу и колени. Перед поднятием тяжестей ступни расположить на расстоянии 30 см друг от друга, причем одну ступню слегка выдвинуть вперед. Такое положение обеспечивает хорошую опору, не позволяющую потерять равновесие и упасть. Перед тем как поднять человека или предмет, убедиться в том, что пациент находится на расстоянии, при котором не нужно наклоняться вперед. При подъеме следует прижимать пациента к своему телу, сохраняя вертикальное положение верхней части тела и производить сгибание только ноги в коленях. Поднимать пациента плавно, без резких движений. Чтобы повернуться, сначала нужно поднимать пациента, а затем, опираясь на ступни, плавно поворачиваться, не изгибая тела. 3. Одновременно согласованными движениями поднять больного, вместе с ним повернуться на 90° в сторону носилок и уложить на них больного. Если больной находится в крайне тяжело состоянии, перекладывать его на каталку должны три медицинских работника. Двое из них стоят с одной стороны, третий — с другой. Осторожное перекладывание больного проводят по команде одного из участвующих в этом, чаще того, кто поднимает головной конец больного - самый тяжелый. 4. После того как больной удобно устроился на каталке, его укрывают простыней или одеялом и транспортируют в отделение. Порядок перекладывания больного с носилок (каталки) на кровать 1. Медперсонал становится между каталкой (носилками) и кроватью лицом к пациенту, вдвоем либо втроем поднимают пациента, и, повернувшись на 180 градусов, укладывают его на кровать. Для удобства переноски пациента каталку можно ставить по отношению к кровати под прямым углом, последовательно (головным концом к ножному) и вплотную (головным концом к головному). 2. Снять с кровати одеяло, раскрыть пациента и доступным способом переложить его на кровать (на руках или на простыне): головной конец каталки подвести к ножному концу кровати. 3. Втроём поднять больного и, повернувшись на 90°, положить его на кровать. Подвести руки под больного: один санитар подводит руки под голову и лопатки больного, второй - под таз и верхнюю часть бёдер, третий - под середину бёдер и голени. Если транспортировку осуществляют два санитара, один из них подводит руки под шею и лопатки больного, второй - под поясницу и колени. Одновременно согласованными движениями поднять больного, вместе с ним повернуться на 90° (если носилки поставлены параллельно - на 180°) в сторону кровати и уложить на неё больного. 4. При расположении носилок вплотную к кровати, удерживая носилки на уровне кровати, вдвоём (втроём) подтянуть больного к краю носилок на простыне, слегка приподнять его вверх и переложить больного на кровать. Особой осторожности при перекладывании с каталки на кровать требуют все больные, перенесшие любые операции. Некоторые из них после наркоза бывают неадекватно активными; порывы таких больных к движению следует останавливать. Ходячие больные сами ложатся в постель, при этом дежурная медицинский персонал должен позаботиться о том, чтобы больному было удобно. Методика подачи больному подкладного судна и мочеприемника Больным, находящимся на строгом постельном режиме, при необходимости опорожнения кишечника в постель подают подкладное судно, а при необходимости мочеиспускания – мочеприёмник. Мочеприемниками, как правило, пользуются мужчины, женщины при мочеиспускании обычно пользуются подкладным судном. Судна бывают металлическими с эмалевым покрытием, пластиковыми и резиновыми. Резиновое судно используют у ослабленных больных, а также при наличии пролежней, недержании кала и мочи. Цель. Опорожнение мочевого пузыря или кишечника пациента. Показания. Потребность в опорожнении мочевого пузыря или кишечника у тяжелобольного на постельном режиме. Оснащение. Металлическое или пластмассовое судно или мочеприемник; теплая вода; подкладная клеенка; ширма. Техника выполнения. 1. Вливают небольшое количество теплой воды в подкладное судно или мочеприемник, ополаскивают его и оставляют немного воды в судне или мочеприемнике. 2. Отгораживают пациента ширмой. 3. Снимают с пациента одеяло. 4. Просят пациента согнуть ноги в коленях. 5. Берут клеенку за углы и, попросив пациента слегка приподнять таз, подстилают ее под ягодицы. Если больной не может приподняться или ему не разрешено самостоятельно двигаться, то просят санитарку помочь приподнять пациента в области таза. 6. В правую руку берут судно за рукоятку или узкую его сторону. Левую руку подводят под крестец пациента, приподнимают его и подставляют судно так, чтобы закругленный край был направлен к крестцу. 7. Оставляют пациента одного на несколько минут, укрыв одеялом. 8. Убрать судно или мочеприемник нужно одновременно с клеенкой и, прикрыв его краем клеенки, отправить в санитарную комнату. Там судно или мочеприемник освобождают от выделений, промывают проточной водой, дезинфицируют, погрузив в 1 % раствор хлорамина на 30 мин, еще раз промывают проточной водой, сушат. Судна и мочеприемники хранят в санитарной комнате на специальном стеллаже или под кроватью пациента. После использования судна и мочеприемника пациентов следует подмыть, осушить промежность Методика подготовки постели больного Цель: Создание постельного комфорта (одно из мероприятий лечебно-охранительного режима). Показания. Подготовка к приему пациента в лечебное отделение. Оснащение: Кровать (лучше функциональная); ровный и широкий матрас достаточной длины; подушки - 2 шт.; одеяло шерстяное или тканевое в зависимости от сезона и температуры воздуха в палате; простыня достаточных размеров (для пациентов на постельном режиме - без швов); пододеяльник; наволочки - 2 шт.; полотенце; пеленка; подкладная клеенка. Кровать должна быть металлической со спинками обтекаемой формы, окрашенной светлой краской, с упругой сеткой, удобной для вытирания. Ножки постели снабжены колесиками. Для тяжелобольных удобна функциональная кровать, сетка которой имеет две или три подвижные секции, позволяющие в случае необходимости поднять головной или ножной конец постели. Функциональная кровать позволяет придать больному наиболее выгодное и удобное для него положение Кровати для детей и беспокойных пациентов должны иметь боковые сетки. Матрас должен быть толстым, с упругой поверхностью, без бугров и впадин. Для пациентов с недержанием мочи и кала используют матрас, состоящий из трех частей - средняя часть имеет приспособление для судна. В крайнем случае матрас необходимо обшить клеенкой. Подушки должны быть мягкими, перовыми или пуховыми, средних размеров. Постельное белье не должно иметь швов, узлов, заплат. Техника подготовки постели пациенту: 1. Кровать протирают ветошью, смоченной 1 % раствором хлорамина, 2 раза с интервалом 15 мин. 2. На кровать кладут матрас. 3. На матрасе расстилают и натягивают простыню так, чтобы не было складок. Края простыни подворачивают под матрас со всех сторон. 4. Подушки взбивают и кладут «лесенкой»: нижняя выступает из-под верхней, верхняя упирается в спинку кровати. Застежка наволочек должна быть на стороне, обращенной от пациента (к спинке кровати). 5. На одеяло надевают пододеяльник и заправляют под матрас, подвернув со всех сторон. 6. Для неопрятных пациентов на простыню следует постелить клеенку, поверх нее - пеленку. 7. Перестилать постель следует 3 раза в сутки: утром, перед дневным отдыхом и на ночь. Различают активное, пассивное, вынужденное положения пациента в постели. При активном положении пациент может самостоятельно вставать с постели, сидеть, ходить. При пассивном положении он постоянно лежит в постели, встать или изменить положение тела в постели самостоятельно не может. Чаше всего это пациенты с различными поражениями ЦНС (бессознательное состояние, двигательные параличи). Вынужденное положение пациент принимает для облегчения своих страданий, уменьшения болей. При стационарном лечении пациентам могут быть назначены следующие режимы двигательной активности: - полупостельный - пациент большую часть времени проводит, лежа в постели, но ему разрешено ходить в столовую, в туалет, выходить к посетителям; - постельный - пациент все время лежит в постели, все манипуляции (лечебные и по уходу) ему проводят в палате; - строгий постельный - пациент все время лежит в постели; двигаться в постели ему не разрешают. Матрас и другие постельные принадлежности подвергают обработке в дезинфекционной камере. Функциональная кровать и другие приспособления для создания удобного положения пациенту. Цель. Создание наиболее удобного положения пациенту в соответствии с назначением врача и характером заболевания. Показания. Постельный режим пациента. Оснащение. Функциональная кровать, при ее отсутствии - подголовник, скамеечка, валик. Техника выполнения приготовления функциональной кровати: 1. Вращая левую рукоятку, расположенную в ножном конце функциональной кровати, по часовой стрелке, можно приподнять ее головной конец. Пациент при этом принимает положение полулежа. 2. Вращая по часовой стрелке правую рукоятку, также расположенную в ножном конце кровати, можно приподнять среднюю секцию сетки кровати. У пациента при этом без усилий с его стороны будут согнуты в коленях ноги. Сочетая подъем подголовника с изменением положения средней секции кровати, пациенту можно придать положение сидя. 3. Вращением рукояток против часовой стрелки кровати придается исходное горизонтальное положение. 4. При отсутствии функциональной кровати для создания полусидячего положения тяжелобольному можно использовать деревянные подголовники. 5. Используя невысокие скамеечки или валики и подголовники, можно придать пациенту положение сидя без функциональной кровати. 6. При лечении пациентов с ортопедическими и травматологическими заболеваниями используют функциональные кровати с дополнительными приспособлениями. Методика профилактики и лечения пролежней Введение Пролежни - это язвенно-некротическое повреждение кожных покровов, развивающееся у ослабленных лежачих больных с нарушенной микроциркуляцией, на тех областях тела, которые подвергаются постоянному давлению, срезывающей силе и трению. Данных статистики о частоте развития пролежней в медицинских организациях Российской Федерации мало. Согласно исследованию, в Ставропольской краевой клинической больнице, рассчитанной на 810 коек, имеющей 16 стационарных отделений, за 1994-1998 гг. зарегистрировано 163 случая пролежней (0,23%). Все они осложнились инфекцией, что в общей структуре внутрибольничных инфекций составило 7,5%. По данным английских авторов, в медико-профилактических учреждениях по уходу пролежни образуются у 15%-20% больных. По результатам исследования, проведенного в США, около 17% всех госпитализированных больных находятся в группе риска по развитию пролежней или уже имеют их. Затраты на лечение пролежней в госпитальном секторе в США составляют 11 млрд.долл. США в год. Затраты Государственной службы здравоохранения Великобритании (NHS) на лечение пролежней исчисляются в 1,4-2,1 млрд фунтов стерлингов ежегодно (4% от всех расходов NHS). По данным Л.С.Красновой, А.П.Воробьева, В.В.Баева (2015) наиболее затратным является ведение больных с более поздними стадиями пролежней и больных с контактным дерматитом, ассоциированным с недержанием мочи и/или кала. Помимо экономических (прямых и косвенных медицинских и немедицинских) затрат, связанных с лечением пролежней, нужно учитывать и нематериальные затраты: тяжелые физические и моральные страдания, испытываемые больным и его родственниками. Неадекватные противопролежневые мероприятия приводят к значительному возрастанию прямых и косвенных медицинских и немедицинских затрат, связанных с последующим лечением больного из-за образовавшихся пролежней и их инфекции. Увеличивается продолжительность госпитализации больного, появляется потребность в современных средствах и методах ухода, дополнительных технических средствах реабилитации, в адекватных перевязочных (атравматичные, моделируемые, интерактивные повязки, например, гидрокаллоидные, гидрогели и др.) и лекарственных (ферменты, противовоспалительные, дезинфицирующие, улучшающие регенерацию и др.) средствах, инструментарии, оборудовании, увеличивается и усложняется реабилитационный период. В ряде случаев требуется хирургическое лечение пролежней III-IV стадий. Возрастают и все остальные затраты, связанные с лечением пролежней. Адекватная профилактика пролежней позволяет предупредить их развитие у больных группы риска более, чем в 80% случаев. Адекватная профилактика пролежней позволяет не только снизить финансовое бремя на лечение пролежней, но и повысить уровень качества жизни больного и качество медицинской помощи. Профилактика и лечение пролежней проводится согласно национальному стандарту, утвержденному и введенному в действие Приказом Федерального агентства по техническому регулированию и метрологии от 30 ноября 2015 г. N 2089. Настоящий стандарт устанавливает комплексную медицинскую технологию "Инфологическая модель. Профилактика пролежней" при риске развития пролежней. Стандарт предназначен для применения медицинскими организациями и учреждениями федеральных, региональных и муниципальных органов управления здравоохранением, другими медицинскими организациями различных организационно-правовых форм, врачами и медицинскими сестрами, социальными работниками, ухаживающими за больными родственниками. Механизм образования пролежней. Давление, особенно в области костных выступов, трение и срезывающая (сдвигающая) сила, нарушение микроциркуляции и атрофические изменения кожи со снижением регенеративного ее потенциала, приводят к изменениям в мягких тканях и в слоях кожи и, в результате, к развитию пролежней. Длительное (более 1-2 ч) действие давления приводит к обструкции сосудов, сдавлению нервов и мягких тканей. В тканях, подвергающихся давлению, сдвигу и трению, особенно в уязвимых местах над костными выступами, нарушаются микроциркуляция и трофика, развивается гипоксия с последующим развитием некроза и изъязвлением (пролежней). Повреждение мягких тканей от трения возникает при неправильной технике перемещения больного, когда кожные покровы тесно соприкасаются с грубой поверхностью (складки, швы на одежде и постельном белье, крошки и др.), при неправильном расположении больного в постели, при неправильном подборе средств ухода и др. Трение приводит к травме как кожи, так и более глубоких мягких тканей. Повреждение от сдвига возникает в том случае, когда кожные покровы неподвижны, а происходит смещение тканей, лежащих более глубоко. Такое возможно при неправильном положении больного в постели, кресле-каталке и др. Это приводит к нарушению микроциркуляции, ишемии и повреждению кожи и подлежащих лежащих тканей, чаще всего на фоне действия дополнительных факторов риска развития пролежней. Факторы риска развития пролежней Факторы риска развития пролежней могут быть обратимыми (например, обезвоживание, гипотензия) и необратимыми (например, возраст), внутренними и внешними. Задача устранить те из них, на которые мы можем повлиять, обеспечив необходимый уход больному (таблица 1).
Наиболее важным в профилактике образования пролежней является выявление риска развития этого осложнения. Оценка риска развития пролежней проводится с помощью специальных шкал. Имеется много шкал для оценки прогнозирования развития пролежней у разных категорий больных: шкала Нортон (Norton, 1962); шкала Ватерлоу (Waterlow, 1985); шкала Брейден (Braden, 1987); шкала Меддлей (Meddley, 1991) и другие. Места появления пролежней В зависимости от положения больного (на спине, на боку, сидя в кресле) точки давления изменяются (рисунок 1). 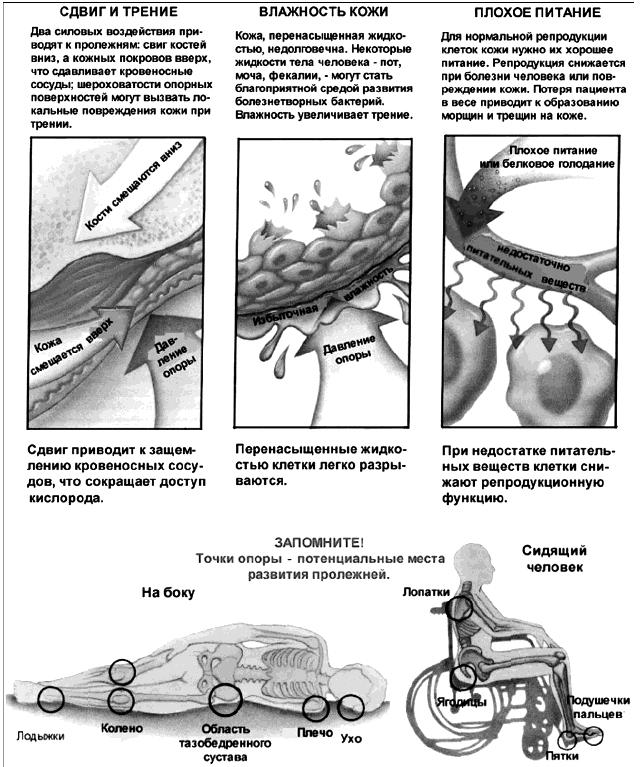 Рисунок 1 - Потенциальные места развития пролежней Наиболее критическими по развитию пролежней точками в положении на спине являются затылок, лопатки, крестец, пятки, в положении больного на боку - боковая поверхность бедер в проекции тазобедренных суставов. Пролежни могут образоваться везде, где есть костные выступы, контактирующие с твердой поверхностью, чаще всего в области грудного отдела позвоночника (самого выступающего отдела), крестца, большого вертела бедренной кости, выступа малоберцовой кости, седалищного бугра, ребра, гребни подвздошных костей, а также локтя, пяток, ушной раковины. Реже пролежни локализуются в области затылка, сосцевидного отростка, акромиального отростка лопатки, ости лопатки, латерального мыщелка, пальцев стоп. При вынужденных положениях конечностей - после инсульта, травм - пролежни могут появиться в нетипичных местах - на боковых поверхностях стоп, на тыльной поверхности пальцев. Пролежни в местах костных выступов могут развиваться также при наложении гипсовых повязок и шин. Клиническая картина и особенности диагностики Клиническая картина различна при разных стадиях развития пролежней: I стадия - появление бледного участка кожи или устойчивая гиперемия кожи, не проходящая после прекращения давления; кожные покровы не нарушены. II стадия - появление синюшно-красного цвета кожи, с четкими границами; стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (поверхностная язва, которая клинически проявляется в виде потертости, пузыря или плоского кратера) с распространением на подкожную клетчатку. III стадия - разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны. IV стадия - поражение (некроз) всех мягких тканей; наличие полости, в которой видны сухожилия и/или костные образования. Необходимо проводить дифференциальную диагностику между контактным дерматитом, вызванным недержанием и пролежнями I-II стадии (таблица 2). Таблица 2 - Дифференциально-диагностические признаки контактного дерматита, вызванного недержанием и пролежней начальных стадий
Диагностика инфекции пролежней проводится врачом. Диагноз ставится на основании данных осмотра. При этом используются следующие критерии: 1) наличие гнойного отделяемого; 2) боль, отечность краев раны. Диагноз подтверждается бактериологически при выделении микроорганизмов в посевах образцов жидкости, полученных методом мазка или пункции из краев раны. Инфекции пролежней, развившиеся в стационаре, регистрируются как внутрибольничные инфекции. В случае пребывания больного в доме сестринского ухода, хосписах, домах престарелых при обслуживании больных сестринским персоналом служб милосердия, данные о локализации, размере, стадии пролежней регистрируются только в карте сестринского наблюдения за больными с пролежнями. Общие подходы к профилактике пролежней Адекватные противопролежневые мероприятия (рисунки 2-6) должны выполняться сестринским персоналом, имеющим соответствующие знания, умения и навыки, или ухаживающим за больными персоналом, включая их родственников или законных представителей. Медицинским организациям при большом количестве больных групп риска (пациентов с ограниченной подвижностью) целесообразно создавать специализированые бригады по уходу за данной категорией больных. В профильных отделениях, где находятся обездвиженные больные, необходимо иметь противопролежневые системы (с электрокомпрессором) из расчета 10% от коечного фонда отделения, что на 50% сократит риск образования пролежней. Противопролежневый матрац применяется сразу, как только появился риск развития пролежней, а не когда появились пролежни. Выбор противопролежневого матраца зависит от степени риска развития пролежней и массы тела больного. При низкой степени риска и массы тела больного может быть достаточно поролонового матраца толщиной 10 см. Важно, чтобы масса тела больного равномерно распределялась на поверхности. При более высокой степени риска, а также при имеющихся пролежнях разных стадий нужны другие матрацы. При размещении больного в кресле (кресле-каталке) под ягодицы и за спину помещаются противопролежневые подушки, толщиной 10 см. Под стопы помещаются противопролежневые прокладки, толщиной не менее 3 см (убедительность доказательства В). При размещении больного лежа на боку, между коленками прокладывают противопролежневые прокладки (подушки) для снижения давления. Фиксация больного при размещении сидя, полусидя, в кресле, применяется по необходимости (в случае риска его сползания, сдвигания тканей). Применяют одноразовые средства гигиены при уходе за лежачими больными: губки, перчатки (волокнистые, пенообразующие), которые удобны в обращении и соблюдают все нормы гигиены. Применение гипоаллергенных средств для ухода за кожей. В процессе работы данные средства хорошо стимулируют кровообращение (например, тонизирующий гель для массажа), обеспечивается качественная очистка тела (например, пены, лосьоны, гели, кремы). Гипоаллергенные средства обладают защитными свойствами (например, абсорбенты, защитные пленки или крема и др.). Проведенные противопролежневые мероприятия необходимо регистрировать в Карте сестринского наблюдения за пациентами с пролежнями. Профилактические мероприятия должны быть направлены: - на своевременную оценку риска развития пролежней; - уменьшение давления в местах костных выступов и в зонах риска развития пролежней (использование противопролежневых систем, контроль за положением больного, частотой смены положения); - улучшение кровоснабжения и микроциркуляции в зонах риска развития пролежней; - предупреждение трения и сдвига тканей при перемещении больного и создании правильного положения в кровати во время перемещения больного или при его неправильном размещении ("сползание" с подушек, при положении "сидя" в кровати или на кресле); - наблюдение за кожей в зонах риска, особенно в зонах риска развития пролежней; - гигиенический уход, поддержание чистоты кожи и ее умеренной влажности (не слишком сухой и не слишком влажной); - обеспечение нормальной температуры кожи (не допускать перегрева и переохлаждения кожи); - правильный подбор, обеспечение и использование технических средств реабилитации и ухода; - обеспечение больного адекватным питанием и питьем; - обучение больного приемам самоухода, самопомощи для перемещения; - обучение близких (или его законного представителя) уходу за больным (школы ухода за пациентом с риском развития пролежней); - устранение сопутствующих проблем (борьба с кожным зудом, болью, бессонницей, нормализация психологического статуса и т.д.). Общие подходы к профилактике пролежней сводятся к следующему: - своевременная оценка риска развития пролежней; - своевременное начало выполнения всего комплекса профилактических мероприятий; - адекватная техника выполнения простых медицинских услуг, в т.ч. по уходу. 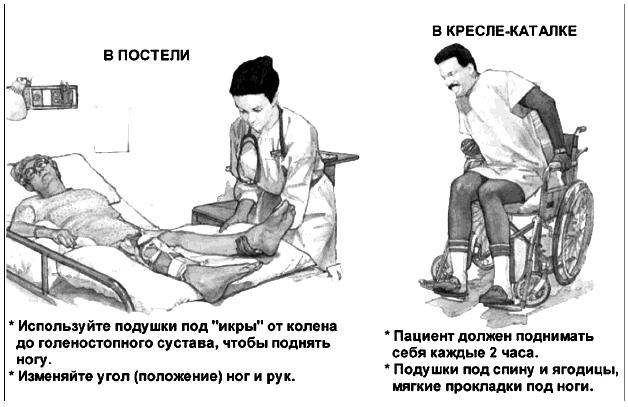 Рисунок 2 - Профилактика, направленная на уменьшение давления  Рисунок 3 - Профилактика, направленная на регулирование влажности 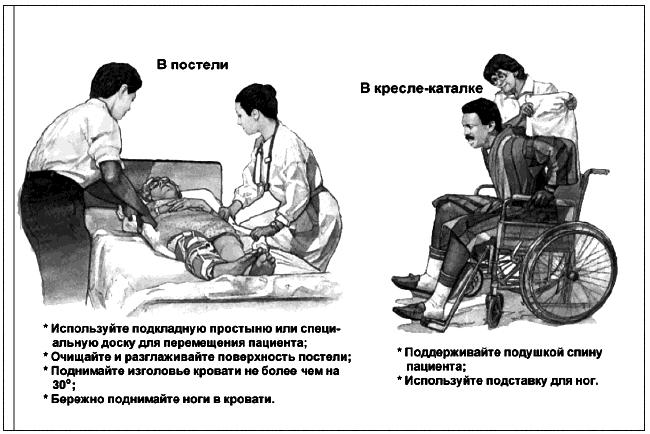 Рисунок 4 - Профилактика, направленная на уменьшение сдвига и трения  Рисунок 5 - Профилактика, направленная на организацию адекватного питания пациента 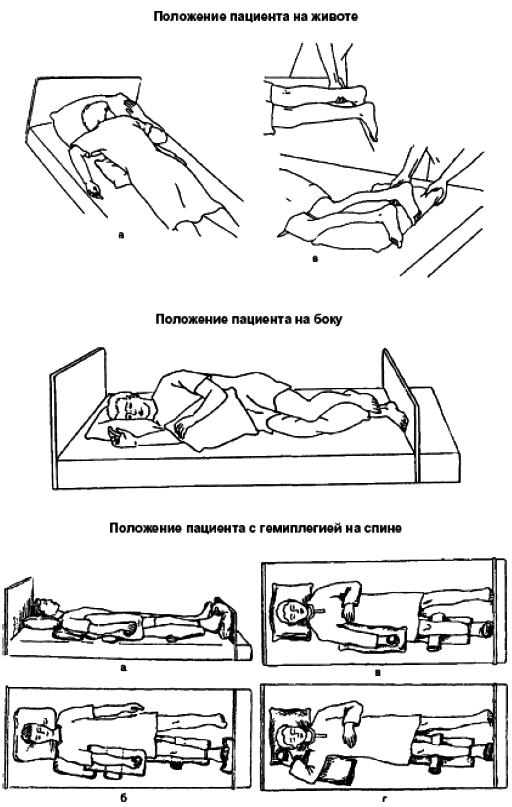 Положение пациента на боку 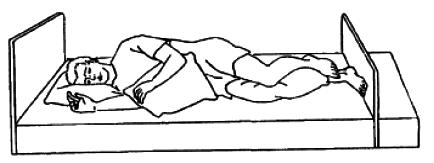 Положение пациента с гемиплегией на спине 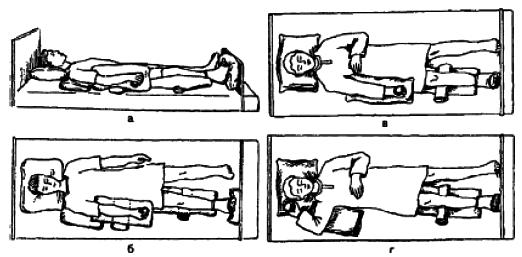 Рисунок 6 - Положение пациента в зависимости от заболевания и состояния Общие подходы к лечению пролежней Лечение пролежней зависит от стадии заболевания. Цель лечения - это восстановление нормальных кожных покровов в области пролежня. На I-II стадии больные с пролежнями не нуждаются в хирургическом лечении. Проводятся в основном профилактические мероприятия, направленные на устранения сдавления тканей и восстановление нормального кровообращения и микроциркуляции (в частности - использование антикоагулянтов местно или системно). Важной задачей лечения на I-II стадии является защита раны от инфекции и дальнейшего воздействия повреждающих факторов. Помимо специальных мер профилактики, необходимо обязательное адекватное лечение сопутствующих заболеваний и синдромов, относящихся к факторам риска развития пролежней: сахарный диабет, окклюзионные заболевания артерий, адекватное обезболивание и коррекция водно-электролитного баланса, нарушений микроциркуляции. Ведущим фактором в успешном консервативном лечении пролежней является устранение длительного непрерывного давления. На III-IV стадиях лечение направлено на удаление (отторжение) омертвевших тканей, локальному лечению раневой инфекции и стимуляция быстрого заживления очищенной раны. Применяется консервативное лечение (очищение раны, стимуляция образования грануляций, защита их от высыхания и вторичного инфицирования) или оперативное лечение (хирургическое удаление некрозов и закрытые пролежневой раны, в т.ч. - трансплантацией кожи). Вне зависимости от способа лечения очень большое внимание следует уделить правильно организованному уходу: тщательное соблюдение асептики (инфицирование раны значительно замедляет заживление пролежня), частая смена положения больного, применение противопролежневых матрацев, иных специальных приспособлений либо кроватей, предотвращение травматизации грануляционной ткани пролежневой раны, полноценное питание с достаточным количеством белков и витаминов; надлежащий гигиенический уход за больным. Если размер глубокой пролежневой язвы при проводимом консервативном лечении в течение 2 недель не сокращается на 30%, следует рассматривать вопрос о повторной оценке состояния больного и об изменении первоначально принятой методики лечения. Если купирована острая фаза течения язвенного процесса, целесообразно ставить вопрос о хирургическом лечении пролежневой язвы. Задачей хирургического лечения пролежней III-IV стадии является удаление некроза хирургическим путем, очищение пролежневой язвы от гнойного экссудата и остатков некроза, абсорбция отделяемого и предохранение заживающей раны от высыхания, т.е. некрэктомия и вскрытие гнойных затеков и полостей. При смешанных формах некроза оптимальным методом является секвенциальная некрэктомия. Основой дальнейшего лечения является санация образовавшейся пролежневой язвы в стадии воспаления с использованием местных антисептиков и других препаратов. В некоторых случаях применяется трансплантация кожного лоскута. Оценка степени тяжести пролежней проводится при появлении пролежней I-II стадии и необходима для профилактики дальнейшего усугубления процесса. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||
