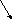Клинические признаки, которые позволяют заподозрить диагноз «В»
Мультисистемное поражение
Лихорадка неясного генеза или неподдающиеся иному объяснению конституциональные симптомы: усиленное выпадение волос, потеря массы тела, изменения кожи и ногтей
Симптомы ишемии, особенно у пациентов молодого возраста
Множественные мононевриты
Подозрительное поражение кожи (пальпируемая пурпура, сетчатое ливедо, некротические изменения кожи, экхимозы и высыпания по типу крапивницы, но не исчезающие в течение 24 часов)
Ангиографические признаки В
Неравномерное снижение кровотока и участки сужения просвета сосуда
С-м «чёток» - микроаневризмы
Гистологические признаки В
Инфильтрация сосудистой стенки нейтрофилами, мононуклеарами и/или гигантскими клетками
Фибриноидный некроз
Лейкоцитоклазия (обнаружение «ядерной пыли» вследствие разрушения лейкоцитов)
NB!!! Периваскулярная инфильтрация - неспецифический признак и не относится к диагностическим критериям
Для определения диагноза СВ необходима биопсия или ангиография
ЛЕЧЕНИЕ
Принципы лечения:
Выявление и, при возможности, удаление АГ
Предупреждение отложения ЦИК в сосудистую стенку (плазмоферез)
Подавление воспаления, вызванного ЦИК
Моделирование иммунного воспаления
Основные этапы лечения:
Индукция ремиссии – короткий курс агрессивной терапии (ЦФ, ГКС, плазмаферез, ВВНГ)
Поддержание ремиссии
- длительная (не менее 0.5-2 лет) поддерживающая терапия иммуносупрессантами в дозах, достаточных для достижения клинической и лабораторной ремиссии
- регулируемый контроль эффективности лечения и профилактика осложнений терапии
Лечение в период обострений
Достижение стойкой ремиссии
- определение степени поражения органов и систем и соответствующая коррекция
- проведение реабилитационных мероприятий
Режим
Избегать переохлаждений, инсоляций, контакта с аллергенами, физических и нервно-психических нагрузок
Диета
Гипоантигенная
Медикаментозная терапия
Неспецифическая иммуносупрессия
* ГКС – практически при всех формах
* цитостатические препараты
алкилирующие агенты – циклофосфамид
пуриновые аналоги – азатиоприн
антагонисты фолиевой кислоты – метотрексат
циклоспорин А
* в/в Ig (ВВИГ)
* плазмоферез (узелковый полиартериит, ассоциированный с вирусным гепатитом В; эссенциальный криоглобулинемический В,гранулематоз Вегенера)
* комбинированная терапия (ГКС +ЦФ, включая пульс-терапию при системном некротизирующем В)
Селективная иммунотерапия – моноклональные АТ к мембранным антигенам мононуклеарных клеток и эндотелиоцитам
Противовирусные препараты – при наличии маркёров репликации этих вирусов – препараты ИФ в сочетании с ГКС и/или плазмоферезом
Дезагреганты
аспирин
дипиридамол
тиклопидин
пентоксифиллин
Гепарин – для коррекции нарушений микроциркуляции
Простациклин – аналог простагландина I2 – ипопростат
Вазопростан – альпростадил, простагландин Е
Периферические вазодилататоры:
дапсон
колхицин (подавляет хемотаксис и подвижность нейтрофилов)
Местное лечение (при язвенном поражении кожи) – гипербарическая оксигенация, лазеротерапия
Хирургические методы – при облитерации сосудов
Классификационные критерии АОРТОАРТЕРИИТА ТАКАЯСУ
Начало болезни в возрасте ранее 40 лет
Перемежающаяся хромота в конечностях
Снижение пульса на лучевых артериях
Разница АД более 10 мм рт.ст. между руками
Шум над подключичными артериями или аортой
Изменения артериограммы: окклюзия или сужение аорты или основных ветвей
Необходимо 3 из 6 критериев
Систолический шум выслушиваем:
2-ое межреберье справа от грудины
угол нижней челюсти
над головкой плеча
над брюшной аортой
Классификационные критерии ГИГАНТОКЛЕТОЧНОГО (ТЕМПОРАЛЬНОГО) АОРТОАРТЕРИИТА ХОРТОНА
Начало болезни в возрасте более 50 лет
«Новая» головная боль – ишемический характер, усиливается при разговоре, жевании, глотании
Изменения темпоральной артерии (напряжение или снижение пульсации)
Ускорение СОЭ более 50 мм/час
Изменения при биопсии артерии: мононуклеарный клеточный инфильтрат, гранулематозное воспаление, обычно с многоядерными гигантскими клетками
Необходимо 3 критерия из 5.
Для биопсии необходимо 6-9 мм темпоральной артерии, используется редко
Осложнение заболевания – внезапно развившаяся слепота
Болезнь может сопровождаться ревматической полимиалгией
Диагностические критерии РЕВМАТИЧЕСКОЙ ПОЛИМИАЛГИИ
(Это диагноз исключения)
Начало в возрасте старше 50 лет
Боли по крайней мере в 2 из следующих областей: плечевой, тазово-поясничной, шее.
Двусторонняя локализация боли
Преобладание указанной локализации болей во время пика болезни
Увеличение СОЭ более 35 мм/час
Быстрый эффект при назначении преднизолона в суточной дозе не более 15 мг
Необходимо наличие всех признаков
Не требует пожизненного приёма ГКС , в среднем 0.5-1 год
Классификационные критерии УЗЕЛКОВОГО ПОЛИАРТЕРИИТА
Снижение массы тела более 4 кг
Livedo reticularis
Боль или напряжение в яичках
Миалгии, слабость или напряжение в ногах
Моно- или полинейропатия – нарушение двигательного компонента
Повышение диастолического АД более 90 мм рт.ст.
Повышение уровня мочевины или креатинина
Наличие вирусного гепатита В
Изменения при артериографии – с-м чёток
Биопсия: в малых или средних артериях:признаки некротизирующего панартериита – ишемия --> некроз --> склероз
Необходимо 3 из 10 критериев
Возможны «немые» инфаркты миокарда, «немые» язвы ЖКТ, изъязвления тонкого кишечника
Классификационные критерии СИНДРОМА ЧЕРДЖА-СТРОСС
(Аллергический грануломатозный ангиит)
Бронхиальная астма
эозинофилия более 10%
Мононейропатия или полинейропатия
Изменения пазух носа
Биопсия: экстраваскулярная эозинофилия
Необходимо 4 из 5 критериев
Классификационные критерии ГРАНУЛЕМАТОЗА ВЕГЕНЕРА
Воспаление слизистой носа или рта (язвы с кровянистым отделяемым)
Изменения при рентгенографии органов грудной клетки: узлы, фиксированные инфильтраты, полости
Мочевой осадок (более 5 эритроцитов в поле зрения или эритроцитарные цилиндры)
Гранулематозное воспаление при биопсии (в стенке артерии или артериолы, периваскулярно или экстравазально)
Необходимо 2 из 4 критериев
Классификационные критерии ГЕМОРРАГИЧЕСКОГО ВАСКУЛИТА ШЕНЛЕНА – ГЕНОХА
Высыпания по типу пурпуры
Начало болезни в возрасте ранее 20 лет
Кишечный синдром (боль в животе после еды; или ишемия кишечника обычно с выделением крови с калом)
Биопсия: гранулоциты в стенке артериол или венул
Необходимо 2 из 4 критериев
Международные критерии БОЛЕЗНИ БЕХЧЕТА
Рецидивирующее изъязвление полости рта (малые и/или большие афты, герпетиформные изъязвления, рецидивирующие не менее 3 раз в течение 12 месяцев)
Рецидивирующие язвы гениталий (афтозные или рубцующиеся изъязвления)
Поражение глаз (передний или задний увеит, васкулит сетчатки)
Поражение кожи (узловатая эритема, псевдофолликулит, папулопустулёзные высыпания)
Положительный тест «патергии» - появление стерильной пустулы после укола иглой, оценивают через 24-48 часов
Системный склероз
Системный склероз (системная склеродермия, ССД) – прогрессирующее полисиндромное заболевание с характерными изменениями кожи, опорно-двигательного аппарата, внутренних органов (легких, сердца, пищеварительного тракта, почек) и распространенными вазоспастическими нарушениями по типу синдрома Рейно, в основе которых лежит поражение соединительной ткани – с преобладанием фиброза и сосудов – по типу облитерирующего эндартериолита (Гусева А.Г., 1993; Seibold J.R., 1993).
МКБ Х: группа СЗСТ (М34 – системный склероз).
Эпидемиология:
первичная заболеваемость: 0,27-1,2 случая на 100 000 населения;
М : Ж = 1 : 3-7;
пик заболеваемости – 30-60 лет.
ЭТИОЛОГИЯ
Пока не установлена.
Обсуждается участие следующих факторов:
генетическая предрасположенность:
HLA А9, В8, В35, DR1 DR3, DR5, DR11 и др.; варьируется в разных популяциях;
семейные случаи ССД и близких заболеваний;
повышение иммунных и других сдвигов у здоровых родственников;
неблагоприятные экзо- и эндогенные факторы (триггеры):
инфекционные (бактериальные, вирусные и др.);
химические (длительный контакт с бензином, полихлорвинилом, кремниевой пылью, прием некоторых лекарств (блеомицина), прием L-триптофан-содержащих продуктов и добавок);
стрессы (в т.ч. аборт, климакс);
травматизация;
вибрация;
охлаждение и др.;
нарушение регуляторных (нейроэндокринных) функций.
ПАТОГЕНЕЗ
Изменения со стороны иммунной системы:
специфичные аутоантитела (имеют важное диагностическое значение):
антинуклеазные;
антинуклеолярные;
антицентромерные (АЦА);
антитопоизомеразные (АТА) или анти-СКЛ 70;
к РМ-Scl полимеразе;
антинейтрофильные цитоплазматические антитела (АНЦА);
циркулирующие иммунные комплексы (ЦИК);
активация лимфоцитов;
дисбаланс CD4+ и CD8+ (первых меньше);
дисбаланс Т- и В-лимфоцитов.
СХЕМА ПАТОГЕНЕЗА СИСТЕМНОГО СКЛЕРОЗА
КЛИНИКА ССД

КЛИНИЧЕСКАЯ И ЛАБОРАТОРНАЯ ХАРАКТЕРИСТИКА ССД
-
Основные проявления
|
Признаки
|
Поражение:
|
→ кожи
|
плотный отек, индурация, атрофия; гиперпигментация, участки депигментации (витилиго); очаговое поражение
|
→ сосудов
|
синдром Рейно (I стадия – спазм артериол, II стадия – венозный стаз, III стадия – артериальная гиперемия), сосудисто-трофические изменения; дигитальные язвочки / рубчики; некрозы; телеангиэктазии
|
→ опорно-двигательного аппарата
|
артралгия, артрит, фиброзная контрактура; миалгия, миозит, атрофия мышц; кальциноз, остеолиз (рассасываются ногти, фаланги пальцев)
|
→ пищеварительного тракта
|
дисфагия (но пьют хорошо), дилятация пищевода, сужение его в нижней трети, ослабление перистальтики, рефлюкс-эзофагит, иногда – язвы, стриктуры пищевода; дуоденит, саккуляция кишечника, частичная непроходимость, синдром нарушения всасывания
|
→ органов дыхания
|
фиброзирующий альвеолит, базальный пневмофиброз (компактный, кистозный); функциональные нарушения по рестриктивному типу, легочная гипертензия; плеврит (чаще адгезивный)
|
→ сердца
|
интерстициальный миокардит, кардиофиброз (очаговый, диффузный), ишемия миокарда; нарушения ритма и проводимости; склероз эндокарда, пороки сердца (редко); перикардит (чаще адгезивный)
|
→ почек
|
острая склеродермическая нефропатия (склеродермический почечный криз); хроническая нефропатия, включая субклинические формы
|
→ эндокринной и нервной систем
|
нарушение функции щитовидной железы (чаще – гипотиреоидизм), реже – половых желез, импотенция, тригеминит, полинейропатия
|
Общие проявления
|
потеря массы тела (на 10 кг и более); лихорадка (чаще субфебрилитет)
|
Лабораторные
|
анти-СКЛ 70 или АТА; АЦА
|
Изменения при широкопольной капилляроскопии
|
дилятация, изменения формы капилляров, аваскулярные поля
|
Критерии диагностики (Американская ревматологическая ассоциация):
1. Главный:
склеродермическое поражение кожи проксимальнее пястно-фаланговых или плюснефаланговых суставов.
2. Малые критерии:
склеродактилия («птичья лапа» из-за сгибательной контрактуры);
рубчики на дистальных фалангах пальцев;
двусторонний базальный фиброз легких.
ССД = главный + 2 малых.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
1. Общий и биохимический анализ крови:
характерные изменения отсутствуют;
± синдром воспаления (повышение СОЭ, СРБ, фибриногена);
диспротеинемия (повышение α2- и γ-глобулинов; иногда может быть повышение общего белка);
гипохромная анемия;
↑↓ лейкоцитов.
2. Общий анализ мочи:
± микрогематурия, протеинурия, цилиндрурия, лейкоцитурия.
3. Иммунологический анализ крови:
антитела к СКЛ-70, АТ к центромере;
± ревматоидный фактор (РФ), антитела к ДНК.
4. Рентгенологическое исследование:
костей, пищевода, легких.
5. Капилляроскопия.
6. ЭКГ, ЭхоКГ.
ЛЕЧЕНИЕ
А) антифиброзная терапия:
1) D-пеницилламин:
125-500 мг внутрь через сутки натощак (учесть, что при аллергии на пенициллин она может проявиться и здесь);
2) ферментные препараты:
лидаза 64 ЕД подкожно, внутримышечно №10.
Б) нарушение микроциркуляции: профилактика и лечение сосудистых осложнений:
√ Блокаторы кальциевых каналов внутрь:
амлодипин 5-20 мг/сут;
дилтиазем 120-300 мг/сут;
нифедипин 10-30 мг 3 раза/сут.
√ Симпатомиметики:
празозин внутрь 1-2 мг 2-3 раза/сут.
√ Антагонисты рецепторов АТII:
лозартан внутрь 25-100 мг/сут.
√ Вазодилататоры:
пентоксифиллин внутрь 400 мг 3 раза/сут.
√ Простагландины: при критической ишемии в/в (и в/арт) на протяжении 6-24 часов в течение 2-5 суток:
алпростатид 0,1-0,4 мг/кг*сут;
илопрост 0,5-2,0 мг/кг*сут.
В) противовоспалительная терапия:
√ ГКС используются:
в раннюю (отечную) стадию;
при явных клинических признаках воспалительной активности внутри не менее 15-20 мг/сут.
√ Метотрексат:
√ Циклоспорин А:
√ НПВС.
Г) симптоматическая терапия:
при эзофагите: Н2-блокаторы и блокаторы протонной помпы, регуляторы моторики (церукал) и др.;
терапия легочной и сердечной недостаточности;
и др.
Дерматомиозит
Дерматомиозит (ДМ) – диффузное заболевание соединительной ткани с преимущественным поражением поперечно-полосатой мускулатуры и кожи.
Если патологический процесс протекает без кожного синдрома, то в подобных случаях его обозначают как полимиозит (ПМ).
Синдромы:
|
ДМ
|
ПМ (25% больных)
|
→ мышечный
|
+
|
+
|
→ кожный
|
+
|
–
|
МКБ Х: группа СЗСТ (М33 – дерматомиозит).
Заболеваемость:
0,5 случаев на 100 000;
первичный ДМ/ПМ – М : Ж = 1 : 2,5;
вторичный (опухолевый) – М : Ж = 1 : 1;
пик заболеваемости: 1) до 15 лет (ювенильный); 2) после 50 лет.
ЭТИОЛОГИЯ
Не установлена.
Факторы, подлежащие обсуждению:
инфекции (вирусные, бактериальные, паразитарные);
вакцины, сыворотки, ЛС;
инсоляция, переохлаждение и др.;
опухоли (опухолевый ДМ – 20-30% всех случаев заболевания);
генетическая предрасположенность:
развитие ДМ/ПМ у монозиготных близнецов и кровных родственников больных;
частая выявляемость у больных ассоциации маркеров HLA B8 и DR3, DRw52, DR3 и DR4.
П
Инфекции, ЛС, инсоляция
АТОГЕНЕЗ

Генетическая предрасположенность
Нарушение клеточного звена иммунитета с преобладанием CD8
Токсины, ферменты, гаптены
      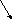
Токсическое воздействие на мышечную ткань и эндотелий
Иммунологическая реактивность
Повреждение миоцитов, клеток эндотелия
Синтез миозитспецифических аутоантител
Формирование аутоантигенов

Формирование ЦИК

Аутоиммунное поражение органов-мишеней: кожи, мышц, эндотелия

КЛИНИКА ДМ / ПМ
КЛИНИКА И ДИАГНОСТИКА
Критерии диагностики (Tahimoto et al., 1995):
1. Поражения кожи:
гелиотропная сыпь (красно-фиолетовые эритематозные высыпания на веках);
признак Готтрона (красно-фиолетовая шелушащаяся атрофичная эритема или пятна на разгибательной поверхности кистей над суставами);
эритема на разгибательной поверхности конечностей над локтевыми и коленными суставами;
2. Слабость проксимальных групп мышц (верхних или нижних конечностей и туловища).
3. Повышенный уровень сывороточной КФК и/или альдолазы; ↑АСТ, АЛТ, миоглобин.
4. Боли в мышцах при пальпации или миалгии.
5. Патологические изменения электромиограммы (короткие многофазные потенциалы, фибрилляции и псевдомиотические разряды) – д/д с неврологической патологией.
6. Обнаружение АТ Jo-1 (АТ к гистидил-тРНК синтетазе).
7. Недеструктивный артрит или артралгии.
8. Признаки системного воспаления (лихорадка более 37оС, ↑СРБ или СОЭ ≥20).
9. Гистологические изменения (воспалительные инфильтраты в скелетных мышцах с дегенерацией или некрозом мышечных фибрилл; активный фагоцитоз или признаки активной регенерации). Гистологию делать до назначения лечения (например, ГКС могут вызвать стероидную миопатию).
Результат:
при наличии хотя бы 1 кожного изменения и как минимум 4-х критериев (из пп. 2-9) ДМ достоверен;
при наличии как минимум 4-х критериев (из пп. 2-9) это соответствует диагнозу ПМ.
Лабораторная диагностика:
↑ КФК;
↑ аминотрансфераз;
↑ альдолазы;
↑ миоглобина;
синдром воспаления (↑ СОЭ, ↑ СРБ, ↑ серомукоида).
Иммунологический анализ крови:
антиядерные АТ (Jo-1, PM-1, Ku-1, Mi-2);
↑↓ РФ, LE-клетки; ↑ ЦИК.
Другие методы:
ЭМГ;
биопсия мышц;
рентгенологические исследования;
ЭКГ.
Всегда необходимо исключать наличие вторичного (опухолевого) ДМ/ПМ. Для этого проводятся различные исследования (с использованием эндоскопических, ультразвуковых, рентгенологических, радиоизотопных и лабораторных методов диагностики) ЖКТ, печени, легких, мочеполовой системы и т.д.
ЛЕЧЕНИЕ
При вторичном ДМ/ПМ – радикальное оперативное лечение.
При первичном:
I. Патогенетическая терапия:
преднизолон 1-2 мг/кг*сут per os,
метилпреднизолон.
Пульс-терапия метилпреднизолоном 1000 мг/сут в/в капельно 3 дня подряд.
Иммуносупрессивная терапия:
метотрексат 7,5-25 мг/нед внутрь;
циклоспорин А 2,5-3,5 мг/кг*сут;
азатиоприн 2-3 мг/кг*сут (100-200 мг/сут);
циклофосфамид 2 мг/кг*сут.
Аминохинолиновые препараты:
гидроксихлорохин 200 мг/сут.
Иммуноглобулины в/в (курс – 3-4 месяца):
1 г/кг – 2 дня ежемесячно;
0,5 г/кг – 4 дня ежемесячно.
Плазмаферез и лимфоцитоферез.
II. Препараты, повышающие метаболические процессы в мышечной ткани (анаболические стероиды, витамин Е, милдронат и др.) – когда купировали воспаление.
III. Лечение кальциноза (Na-ЭДТА в/в, колхицин 0,65 мг 2-3 раза/сут, трилон Б местно).
IV. В неактивную фазу – ЛФК, массаж, ФТЛ (парафин, электрофорез с гиалуронидазой и др.), бальнеолечение, курортное лечение.
Остеоартроз
Остеоартроз – хроническое прогрессирующее невоспалительное заболевание синовиальных суставов неизвестной этиологии, характеризуется дегенерацией суставного хряща, структурными изменениями субхондральной кости с явно или скрыто протекающим синовитом.
ЭПИДЕМИОЛОГИЯ
Около 10% населения страдает О
80% населения старше 75 лет имеет клинические симптомы
90% населения старше 65 лет имеет рентгенологические симптомы
100% - после 80 лет
ФАКТОРЫ РИСКА
Эндогенные
пожилой возраст
женский пол
эндокринный фактор
избыточный вес
пороки развития костей и суставов: дисплазия головки бедренной кости
оперативные вмешательства – менискэктомия
генетические – мутации гена, наследственность, этническое происхождение
|
 Скачать 1.17 Mb.
Скачать 1.17 Mb.