ТЭЛА. Тромбоэмболия легочной артерии (тэла)
 Скачать 4.9 Mb. Скачать 4.9 Mb.
|
|
Приводим клиническое наблюдение, иллюстрирующее сложности диагностики ТЭЛА у больных с сочетанной соматической патологией. Клинический случай 9 В статье Stebbings и Lim [91] приводится следующее клинической наблюдение. Страдающий ХОБЛ 81-летний мужчина поступил в стационар с жалобами на усиление одышки и кашель с отхождением гнойной мокроты в течение 2 недель. Три года назад перенёс операцию – удаление верхней и средней долей правого лёгкого по поводу аденокарциномы лёгкого. Также имеются анамнестические указания на левожелудочковую недостаточность. При осмотре: речевая одышка (говорит короткими предложениями). ЧСС = 88 в минуту, АД = 100/70 мм рт. ст., температура 37ºС, ЧДД = 30/мин. При аускультации лёгких дыхание диффузно ослаблено, в нижних отделах слева мелкопузырчатые хрипы. При объективном исследовании сердца, живота и нервной системы патологии не выявлено. Лабораторные данные: клинический анализ крови без особенностей; газы крови: pH = 7.43, PaCO 2 = 38 мм рт. ст., PaO 2 = 42 мм рт. ст. Показатели функции почек и электролиты в норме. Рентгенография грудной клетки: лёгочные поля повышенной прозрачности, небольшой плевральный выпот слева. ЭКГ – признаки гипертрофии правого желудочка. Посев мокроты роста патогенов не дал. Диагностировано обострение ХОБЛ. Назначены бронходилататоры, антибиотики, преднизолон per os. Достигнуто незначительно улучшение, которое заключалось только в уменьшении «гнойности» мокроты. Неделю спустя всё ещё сохранялась выраженная одышка, пароксизмально усиливавшаяся по ночам. Сохранялось тахипноэ 28 в минуту, артериальная гипотония 90/60 мм рт. ст., ЧСС = 88 в минуту. В лёгких ослабленное дыхание, однако хрипы в нижних отделах исчезли. Повторная рентгенография грудной клетки – без динамики. Газы крови при дыхании воздухом: : pH = 7.43, PaCO 2 = 36 мм рт. ст., PaO 2 = 51 мм рт. ст. (персистирующая гипоксемия). Учитывая отсутствие эффекта от стандартной терапии обострения ХОБЛ, стойкую артериальную гипотонию и гипоксемию, заподозрена ТЭЛА. При КТ грудной клетки с контрастным усилением выявлен дефект наполнения в правой основной лёгочной артерии. Диагноз ТЭЛА подтверждён.
Наиболее часто в практике из поражений респираторной системы, имеющих подобную ТЭЛА клинику, встречаются пневмония и плеврит. Поэтому врач любой специальности обязан хорошо распознавать их. Так, при плеврите обращает на себя внимание длительная локальная боль, усиливающаяся при кашле и глубоком дыхании. Как правило, накануне развития пневмонии и/или плеврита больной перенёс ОРВИ и подвергся переохлаждению. Есть признаки интоксикации: слабость, потливость, снижение аппетита и жажда, лихорадка. При осмотре может отмечаться асимметричная экскурсия грудной клетки, усиление голосового дрожания на стороне поражения (при пневмонии; присоединение плеврального выпота приводит к ослаблению голосового дрожания). Притупление перкуторного звука над областью инфильтрации или жидкости. Аускультативно при пневмонии локально выслушивается бронхиальное дыхание, возможно появление крепитации и влажных хрипов. Документирует клинику рентгенологическая картина инфильтрации и/или плеврального выпота. При правильной антибиотикотерапии диагноз дополнительно подтверждается ex juvantibus регрессом клинических симптомов пневмонии [62]. Инфаркт-пневмония и плевральный выпот – возможные осложнения ТЭЛА, таким образом, пневмония и плеврит – частые её маски. Особенно подозрительно развитие рецидивирующих, чаще двусторонних плевритов неясной этиологии или рецидивирующих «очаговых пневмоний» [65] (клинические случаи 1, 2 , 7 ). Поэтому при наличии факторов риска ТЭЛА и высокой клинической вероятности для исключения ТЭЛА у больного с «пневмонией» или «плевритом» необходимо проводить обследование в соответствии с алгоритмами диагностики ТЭЛА .
Таблица 21. Дифференциальная диагностика ТЭЛА, астматического статуса и пневмоторакса [62 с изменениями].
Таблица 22. Дифференциальная диагностика ТЭЛА, приступов сердечной и бронхиальной астмы [62 с изменениями].
Таблица 23. Дифференциальная диагностика ТЭЛА и тромбоза лёгочной артерии [62].
В случае встречи врача с клиникой расслаивающей аневризмы аорты надо помнить, что этому заболеванию больше всех подвергнуты гипертоники пожилого и старческого возраста, а также больные синдромом Марфана (пролапс митрального, аортального клапанов, миопия свыше 4 диоптрий, подвывихи хрустилика, гетерохромия радужки, астигматизм; паукообразные пальцы; дизрафический статус). Обращает на себя внимание длительная, очень интенсивная боль в области сердца, мигрирующая, она иррадиирует в межлопаточную область, и при этом на ЭКГ отсутствуют признаки инфаркта миокарда. Появляются симптомы острого кровотечения: прогрессирующее снижение показателей гемоглобина, эритроцитов и гематокрита. Уточнению диагноза способствуют рентгенография грудной клетки, ЭхоКГ, КТ и МРТ [52, 62].
Подобной клинике ТЭЛА может быть картина язвенной болезни желудка и/или двенадцатиперстной кишки (особенно осложнённых), панкреатита, холецистита ( клинический случай 6 ). Но хорошо собранный анамнез, выполнение рентгеноконтрастного или эндоскопического исследований при язвенной болезни, УЗИ, повышение амилазы в крови и диастазы в моче при панкреатите, прямого билирубина, ГГТП, ЩФ, воспалительные изменения клинического анализа крови – при холецистите позволяют отвергнуть ТЭЛА [62].
При нетромботической эмболии нет стереотипной клинической картины. Эмболия может быть вызвана разными субстанциями (септические и жировые эмболы, воздух (или другой газ), инородные тела, тальк, околоплодные воды, раковые клетки и др.) и проявляется широким спектром клинических симптомов, поэтому диагноз установить трудно. Гемодинамические нарушения при нетромботической эмболии характеризуются средней степенью тяжести (кроме жировой, воздушной эмболии и эмболии околоплодными водами). Лечение - посиндромное, зависит от вида эмболии и тяжести течения.
Септическая эмболия в малом круге кровообращения встречается довольно редко (рис. 51, 52). Чаще всего септические эмболы формируются при эндокардите трёхстворчатого клапана (главным образом у инъекционных наркоманов), инфицировании венозных катетеров и водителей ритма, у больных с периферическим септическим тромбофлебитом или после трансплантации органов. К типичным клиническим проявлениям относятся лихорадка, кашель и кровохарканье. Обычно эффективна антибиотикотерапия, но иногда необходимо хирургическое удаление источника эмболизации [41]. Рисунок 51. Рентгенограмма грудной клетки. Септическая эмболия у 28-летнего инъекционного наркомана, страдающего ВИЧ. В 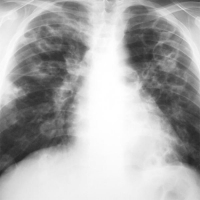 повторных посевах крови рост Nocardia. Множество полостных образований в обоих лёгких [77]. повторных посевах крови рост Nocardia. Множество полостных образований в обоих лёгких [77].Рисунок 52. КТ грудной клетки (толщина среза 10 мм) того же больного см. рис. 51). С 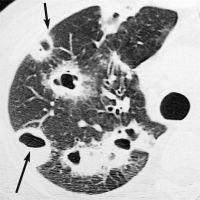 осуды впадают непосредственно в абсцессы [77]. осуды впадают непосредственно в абсцессы [77].
К внутрисосудистым инородным телам, которые могут попадать в легочные артерии, относятся фрагменты венозных катетеров (рис. 53, 54) и проводников, кава-фильтры, реже – эмболизационные спирали и внурисосудистые стенты. В легочных артериях инородные тела обнаруживают чаще, чем в правых отделах сердца и в полых венах. Обычно с помощью специальных устройств инородные тела удаётся извлечь эндоваскулярно [41]. Рисунок 53. Фрагмент рентгенограммы грудной клетки женщины 60 лет. Э 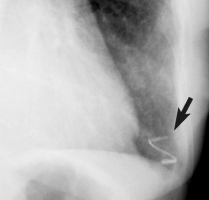 мболия катетера в лёгочную артерию. В нижней доле левого лёгкого определяется катетер (стрелка) [77]. мболия катетера в лёгочную артерию. В нижней доле левого лёгкого определяется катетер (стрелка) [77].Рисунок 54. Тот же случай (см. рис. 53). КТ грудной клетки (толщина среза 10 мм). Ф 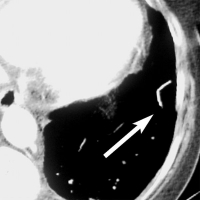 рагмент центрального венозного катетера в нижней доле левого лёгкого [77]. рагмент центрального венозного катетера в нижней доле левого лёгкого [77].
Среди нетромботических наиболее часто встречается жировая эмболия (поступление нейтрального жира в венозную кровь вследствие перелома крупных трубчатых костей, травматического повреждения жировой ткани, печени), приводящая к гибели большого процента больных (рис. 55, 56). Синдром жировой эмболии проявляется комплексом дыхательных, гематологических, неврологических и кожных симптомов, а также признаками, связанными с травмой и другими хирургическими или терапевтическими заболеваниями. Распространенность этого клинического синдрома не велика, в то же время при переломах длинных трубчатых костей жировая эмболия практически неизбежна. Возможно молниеносное течение с развитием правожелудочковой недостаточности и сердечно-сосудистого коллапса. Однако чаще клиническая картина разворачивается постепенно: через 12–36 часов после травмы появляются гипоксемия, неврологическая симптоматика, лихорадка. Могут развиться острые психические отклонения вплоть до делирия, коматозное состояние. Остальные клинические признаки аналогичны ТЭЛА (одышка, тахикардия и т.д.). Вследствие обструкции артерий малого калибра макроагрегатами жира развивается токсический васкулит (токсическое действие жирных кислот на стенки сосудов) с вторичным тромбозом – образуются фибрин-тромбоцитарные тромбы. Рентгенологические и физикальные данные укладываются в картину респираторного дистресс-синдром взрослых. Характерны анемия, тромбоцитопения, петехиальные высыпания – часто на коже грудной клетки и рук. Жировая эмболия возникает и вследствие других причин: липосакции, инфузии жировых эмульсий и пропофола, у пациентов с жировой дистрофией печени и печёночными некрозами. Патогенез синдрома жировой эмболии еще до конца не выяснен. Лечение неспецифическое [41, 62]. Рисунки 55 и 56. Рентгенограмма и КТ грудной клетки 58-летней женщины, которой за несколько дней до поступления была сделана внутримышечная инъекция (в ягодицу) жировой эмульсии. Р 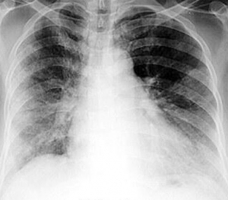 исунок 55. Рентгенограмма грудной клетки. Изменения на рентгенограмме связаны с жировой эмболией лёгочной артерии. С обеих сторон обширные зоны пониженной прозрачности по типу матового стекла [77]. исунок 55. Рентгенограмма грудной клетки. Изменения на рентгенограмме связаны с жировой эмболией лёгочной артерии. С обеих сторон обширные зоны пониженной прозрачности по типу матового стекла [77].Р 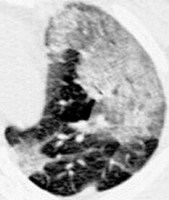 исунок 56. КТ грудной клетки той же больной (см. рис. 55). Множественные очаги пониженной прозрачности по типу матового стекла, уплотнения. Через 10 дней все изменения редуцировались [77]. исунок 56. КТ грудной клетки той же больной (см. рис. 55). Множественные очаги пониженной прозрачности по типу матового стекла, уплотнения. Через 10 дней все изменения редуцировались [77].
Воздушная эмболия представляет собой проникновение воздуха (или экзогенных газов) из операционной раны или других ворот в венозное или артериальное сосудистое русло, приводящее к развитию системных нарушений (рис. 57). Заболеваемость и смертность вследствие воздушной эмболии напрямую зависят от скорости поступления и объёма воздуха. Для взрослого смертельный объем воздуха составляет 200–300 мл или 3–5 мл/кг при введении со скоростью 100 мл/с. Основным звеном патогенеза воздушной эмболии является обструкция выходного тракта правого желудочка или лёгочных артериол смесью воздушных пузырьков и нитей фибрина, которые формируются в сердце. Клинически напоминает ТЭЛА остротой развития. Характерны анамнез, «шум мельничного колеса» над областью сердца, Развивается сердечно-сосудистая недостаточность. Целью лечения в таких случаях является предотвращение дальнейшего поступления воздуха, по возможности уменьшение объёма уже попавшего газа и гемодинамическая поддержка. При подозрении на воздушную эмболию больного необходимо уложить на левый бок вниз головой – при таком положении отмечается быстрое улучшение состояния. Иногда большие пузыри воздуха удаётся аспирировать с помощью иглы. В ряде клинических случаев воздушной эмболии получен хороший эффект от гипербарической оксигенации, особенно при попадании газа в мозговые артерии [41, 62]. Рисунок 57. КТ грудной клетки с контрастным усилением (толщина среза 5 мм). Мужчина 55 лет. Пациент не предъявлял жалоб. С 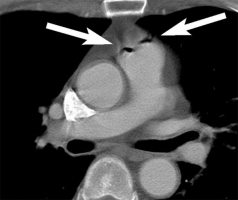 лучайной находкой явились два пузырька воздуха в стволе лёгочной артерии (стрелка) [77]. лучайной находкой явились два пузырька воздуха в стволе лёгочной артерии (стрелка) [77].
Эмболия околоплодными водами - редкое, но крайне тяжелое осложнение беременности, встречается в одном случае на 8000–80000 беременностей (рис. 58, 59). Уровень материнской смертности и смертности плода - 80 и 40% соответственно. Клинические проявления колеблются от незначительных органных дисфункций до развития ДВС (амниотическая жидкость является мощным тромбопластическим фактором, что ведёт к тромбозам в различных участках сосудистого русла), шока и смерти. Это осложнение развивается вследствие попадания околоплодных вод в кровоток через разрывы маточных вен во время физиологических родов или кесарева сечения. Внезапно появляются одышка, цианоз, развиваются отёк лёгких и шок. Патофизиология эмболии околоплодными водами многопланова и до конца не изучена. Диагноз устанавливается методом исключения, лечение симптоматическое [41, 62]. Рисунки 58 и 59. Рентгенограммы грудной клетки женщины 40 лет. Вскоре после кесарева сечения развился острый респираторный дистресс-синдром взрослых. Р 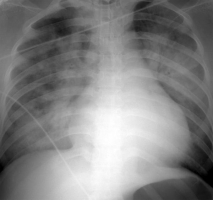 исунок 58. Рентгенография грудной клетки. Распространённая двусторонняя инфильтрация, больная интубирована (эмболия лёгочной артерии околоплодными водами) [77]. исунок 58. Рентгенография грудной клетки. Распространённая двусторонняя инфильтрация, больная интубирована (эмболия лёгочной артерии околоплодными водами) [77].Р 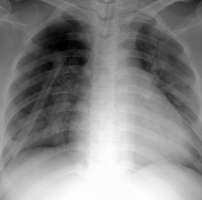 исунок 59. Рентгенограмма грудной клетки. Тот же случай (см. рис. 58) 3 дня спустя. Выраженность инфильтрации уменьшилась. В правой плевральной полости дренаж [77]. исунок 59. Рентгенограмма грудной клетки. Тот же случай (см. рис. 58) 3 дня спустя. Выраженность инфильтрации уменьшилась. В правой плевральной полости дренаж [77].
Такие вещества, как тальк, крахмал и целлюлоза, используются в качестве фильтров при производстве лекарств. Некоторые из этих препаратов, предназначенных для перорального применения (амфитамины, метилфенидат, гидроморфон, декстропропоксифен) наркоманы крошат, растворяют и вводят внутривенно. Маленькие их частицы попадают в легочные сосуды, вызывают тромбоз и формирование внутрисосудистой гранулемы [41] (рис. 60-63). Рисунки 60-63. Рентгенограммы и КТ грудной клетки женщина 26 лет с 4-летним анамнезом внутривенного употребления героина и метадона. Р 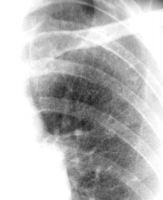 исунок 60. Фрагмент рентгенограммы грудной клетки. Эмболия тальком. Множественные мелкие очаги уплотнения [77]. исунок 60. Фрагмент рентгенограммы грудной клетки. Эмболия тальком. Множественные мелкие очаги уплотнения [77].Р 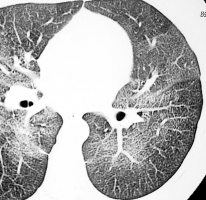 исунок 61. Тот же случай (см. рис. 60). КТ грудной клетки. Множественные билатеральные очаги повышенной плотности [77]. исунок 61. Тот же случай (см. рис. 60). КТ грудной клетки. Множественные билатеральные очаги повышенной плотности [77].Р 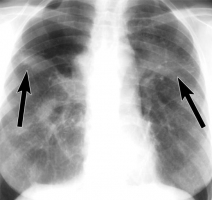 исунок 62. Тот же случай (см. рис. 60, 61). Рентгенограмма грудной клетки 6 лет спустя. Сливные участки повышенной плотности (прогрессирующий фиброз) в средних отделах лёгочных полей (стрелки). Эмфизематозные изменения верхушки правого лёгкого [77]. исунок 62. Тот же случай (см. рис. 60, 61). Рентгенограмма грудной клетки 6 лет спустя. Сливные участки повышенной плотности (прогрессирующий фиброз) в средних отделах лёгочных полей (стрелки). Эмфизематозные изменения верхушки правого лёгкого [77].Р 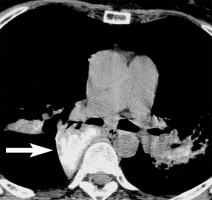 исунок 63. Тот же случай (см. рис. 60-62). КТ грудной клетки, толщина среза 1.5 мм. В задних отделах с обеих сторон определяются сливные очаги повышенной плотности (фиброз), содержащие включения ещё большей плотности (стрелка) – тальк [77]. исунок 63. Тот же случай (см. рис. 60-62). КТ грудной клетки, толщина среза 1.5 мм. В задних отделах с обеих сторон определяются сливные очаги повышенной плотности (фиброз), содержащие включения ещё большей плотности (стрелка) – тальк [77].
В 26% случаев при вскрытии умерших от рака встречается эмболия лёгочной артерии опухолевыми клетками, однако при жизни это состояние диагностируется очень редко (рис. 64, 65). Рентгенологически картина напоминает пневмонию, туберкулез или интерстициональные заболевания легких. Внутрисердечные опухоли-источники эмболии доступны визуализации. Чаще всего опухолевые эмболии лёгочной артерии развиваются при опухолях простаты и молочных желёз, гепатоме, раке желудка и поджелудочной железы. К сожалению, вопросы лечения данного состояния не разрабатывались, так как чаще всего диагноз устанавливают посмертно. Есть данные об успешных результатах химиотерапии [41]. Рисунки 64 и 65. Опухолевая эмболия лёгочной артерии при холангиокарциноме у мужчины 62 лет. Р 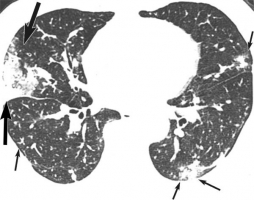 исунок 64. КТ грудной клетки (толщина среза 1.5 мм). Клиновидный очаг повышенной плотности, основанием обращённый к плевре (широкие стрелки) и множество мелких очагов (тонкие стрелки) [77]. исунок 64. КТ грудной клетки (толщина среза 1.5 мм). Клиновидный очаг повышенной плотности, основанием обращённый к плевре (широкие стрелки) и множество мелких очагов (тонкие стрелки) [77].Р 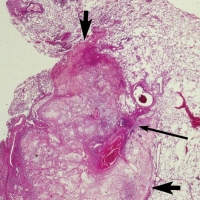 исунок 65. Тот же случай (см. рис. 64). Микрофотография биоптата, полученного при торакоскопии (окраска гематоксилин-эозин). Внутрисосудистые опухолевые эмболы (тонкая стрелка), окружённые инфарцированной тканью лёгкого (толстые стрелки) [77]. исунок 65. Тот же случай (см. рис. 64). Микрофотография биоптата, полученного при торакоскопии (окраска гематоксилин-эозин). Внутрисосудистые опухолевые эмболы (тонкая стрелка), окружённые инфарцированной тканью лёгкого (толстые стрелки) [77].
К редким случаям нетромботической эмболии относятся: хлопковая, эхинококковая эмболии, эмболия йодированным маслом (используется при лимфангиографии, хемоэмболизации при гепатоцеллюлярной карциноме), цементная эмболия (полиметилметакрилатом – используется при чрескожной вертебропластике). Для этих эмболий характерна разнообразная симптоматика [41, 77]. ЛЕЧЕНИЕ
При подозрении на ТЭЛА всех пациентов госпитализируют в реанимационное отделение или по возможности в стационар, имеющий отделение сосудистой хирургии. Транспортировка лёжа на носилках с приподнятым головным концом, предпочтительно на реанимобиле [5]. В нескольких исследованиях обсуждалась возможность амбулаторного лечения ТЭЛА, однако ни в одном из них не проводилась рандомизация больных на группы лечения в стационаре или на дому. Надо полагать, такой подход возможен в отдельных случаях ТЭЛА низкого риска [41]. Цель лечебных мероприятий при ТЭЛА заключается в нормализации или улучшении префузии лёгких, предотвращении развития тяжёлой хронической лёгочной гипертензии. Этого можно достичь:
Схема тактических мероприятий на острый период:
|
