Информационный материал. уход за больными терапевтического и хирургического профиля
 Скачать 29.63 Mb. Скачать 29.63 Mb.
|
|
Удушье - резкая одышка с глубокими вдохами, выдохами, учащение дыхательных движений. Мучительное ощущение стеснения в груди, нехватке воздуха Астма - внезапно развивающийся приступ удушья. Алгоритм действий медсестры при подсчете ЧДД. I. Подготовиться к процедуре:
II. Выполнение:
ЗАПОМНИТЕ ! При подсчете наблюдайте за глубиной, ритмом дыхания. III. Окончание процедуры:
Мокрота – биологический секрет, образующийся в дыхательных путях. Сам факт появления мокроты свидетельствует о заболеваниях. По характеру различают слизистую, серозную, гнойную, смешанную, кровянистую мокроту. Исследование мокроты проводят на атипичные клетки, на наличие туберкулезных палочек, на чувствительность к антибиотикам, на бактериологический анализ, на определение суточного количества. С целью профилактики заражения окружающих медсестра должна научить больного правильно обращаться с мокротой:
Дезинфекция мокроты:
64. Термометрия. Основные способы измерения температуры тела. Обработка, хранение термометров. Регистрация данных измерения температуры тела. Измерение температуры тела человека называется термометрией. Температуру измеряют чаще в подмышечной впадине, реже — в паховой складке (у детей), полости рта, прямой кишке, влагалище.  Термометрию проводят 2 раза в день: утром натощак (с 6 до 9 ч) и вечером перед последним приемом пищи (с 17 до 19 ч). При лихорадке возникает необходимость в более частом измерении температуры тела (через каждые 2—3 ч). Измерять температуру чаще, чем каждые 4 ч, бывает необходимо очень редко. Единственным исключением из этого правила являются тяжелые травмы головы, острые заболевания органов брюшной полости и тепловой удар. Продолжительность измерения температуры тела в подмышечной впадине — 10 мин, в ротовой полости — 1 мин, прямой кишке — 5 мин. Людям, которые находятся без сознания, беспокойны или пьяны, нельзя измерять температуру в полости рта, так как они могут разгрызть термометр. Таким людям термометр ставят в подмышечную впадину, прижимают его рукой на 5 мин, после чего смотрят показание. Нормальная температура в полости рта составляет примерно 37 "С. Аномальной считается температура, выходящая за диапазон 36,3—37,2 °С. Температура в подмышечной впадине (или в паху) на 0,5 °С ниже, а в прямой кишке — на 0,5 °С выше, чем во рту. Температура тела чуть ниже утром и чуть выше к концу дня. У здоровых лиц эти колебания температуры весьма незначительны. Температура тела снижается при состояниях, вызывающих обезвоживание, например при сильном кровотечении и некоторых тяжелых болезнях неинфекционной природы. Температурный лист. Для графического изображения суточных колебаний температуры составляют температурные листы, в которые заносят результаты измерения температуры тела. Следует помнить, что цена деления по шкале "Т" температурного листа равна 0,2 °С. Графа "День пребывания" разделена на две половины: "У" (утро) и "В" (вечер). Утреннюю температуру фиксируют точкой (синей или черной пастой) в графе "У", вечернюю — в графе "В". При соединении точек получается температурная кривая. 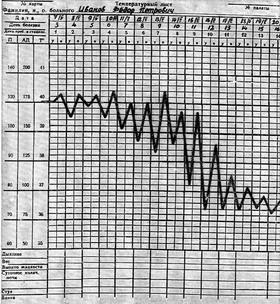 Подготовьте: медицинский термометр, емкость с дезинфицирующим средством, температурный журнал. Действуйте:
Иногда, например, при гипотермии, температуру измеряют в прямой кишке. Соответствующий термометр имеет короткий тупой конец, чтобы не повредить прямую кишку. Уложите больного на бок, смажьте термометр вазелином на 1/2 его длины и введите в анальное отверстие на 3—4 см так, чтобы ртутный резервуар погрузился за внутренний сфинктер прямой кишки. Через 2 мин можно извлечь термометр, а затем тщательно его продезинфицировать. Дезинфекция термометров После использования медицинские термометры погружают полностью в дезинфицирующий раствор на, то время экспозиции, которое рекомендовано инструкцией к дезинфицирующему средству. На дно емкости кладут вату, чтобы не разбить резервуар с ртутью. Чтобы термометр не выскользнул из руки при встряхивании, на корпус иногда надевают резиновый ободок. Затем термометры ополаскивают водой до полного исчезновения запаха и вытирают насухо; хранят в емкости с пометкой "чистые термометры". 65. Понятие о лихорадке. Виды лихорадки (по высоте, длительности, характеру колебания температуры). Повышение температуры тела выше 37 °С называется лихорадкой. Температура тела повышается при инфекционных болезнях и некоторых состояниях, сопровождающихся нарушением деятельности терморегулирующего центра головного мозга. При болезнях, сопровождающихся лихорадкой, температура тела возрастает и затем падает до нормы. Лихорадка — активная защитно-приспособительная реакция организма в ответ на разнообразные патогенные раздражители: пирогенные вещества белковой природы — микроорганизмы, их токсины, сыворотки, вакцины, продукты распада собственных тканей организма при травмах, некрозе, ожогах, внутренних кровоизлияниях. Возникающая при этом лихорадка ведет к увеличению скорости обменных процессов и играет важную роль в мобилизации защитных сил организма. Реже лихорадка носит чисто неврогенный характер и связана с функциональными и органическими поражениями центральной нервной системы. Виды лихорадки В зависимости от степени подъема температуры различают: • субфебрильную лихорадку (37—38 °С); • умеренную, или фебрильную, лихорадку (38—39 °С); • высокую, или пиретическую, лихорадку (39—40 °С); • чрезмерную, или гиперпиретическую, лихорадку (выше 41 °С). 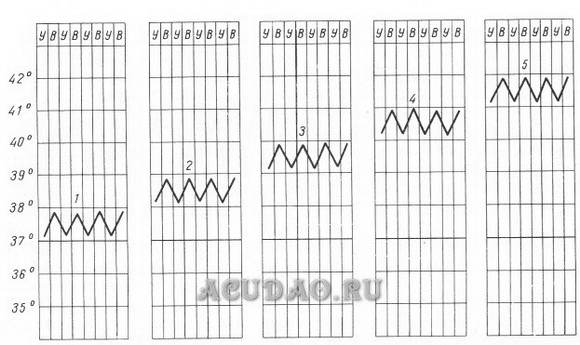 Рис 1. 1— субфебрильная (37—38° С); 2—умеренно повышенная (38—39° С); 3—высокая (39—40° С); 4—чрезмерно высокая (выше 40° С); 5— гиперпирегическая (выше 41—42° С). По длительности лихорадки делятся на:
В зависимости от характера колебаний суточной температуры различают следующие виды лихорадки:
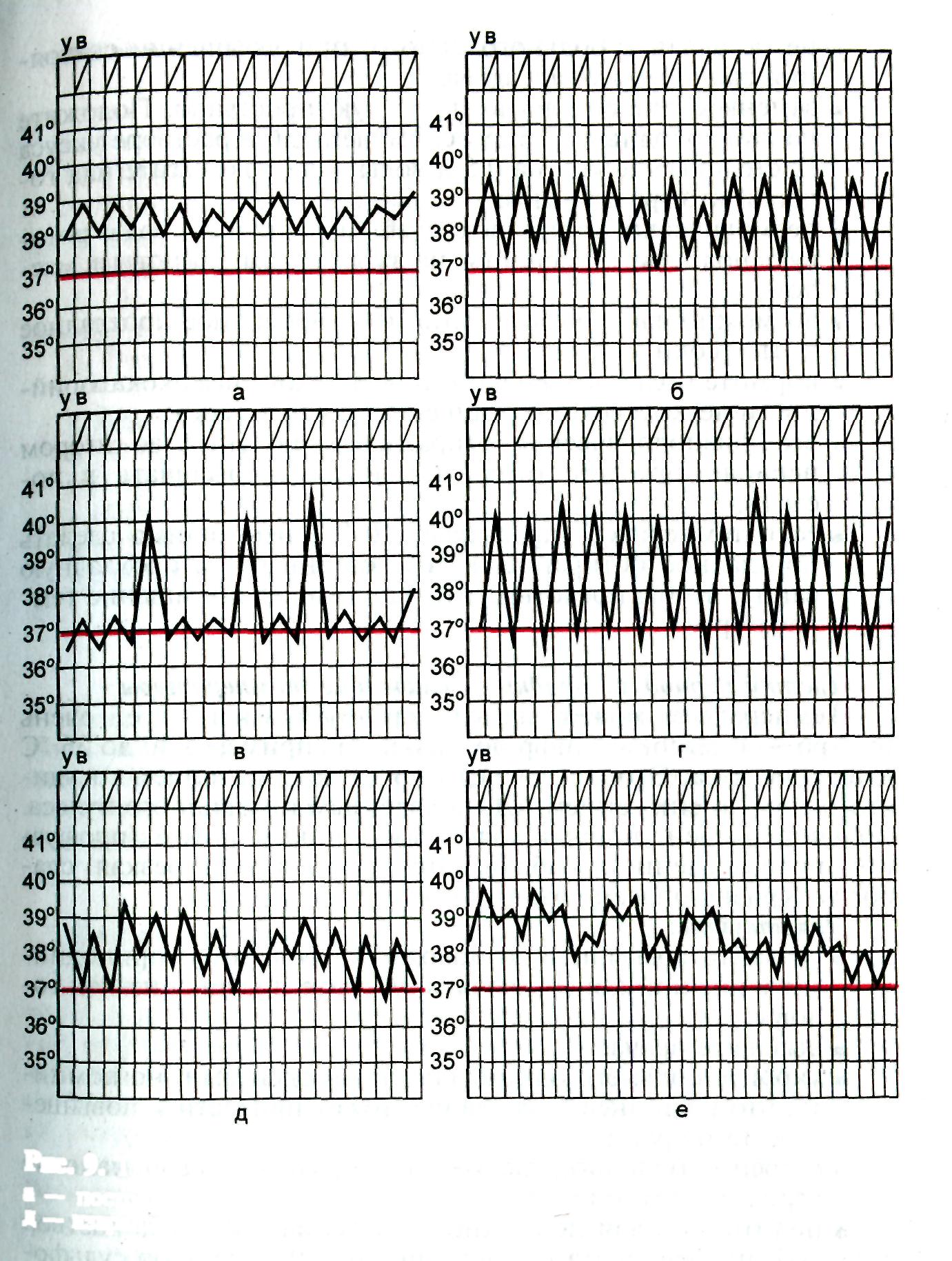 Рис.2. Типы температурных кривых при лихорадке. а — постоянная; б — послабляющая; в — перемежающая; г — гектическая; д — извращенная; е — неправильная. 66. Стадии лихорадки, симптомы, помощь пациенту. Стадии лихорадки В развитии лихорадки выделяют 3 периода. Первый период — подъем температуры Теплопродукция преобладает над теплоотдачей, которая резко снижается за счет сужения кровеносных сосудов кожи. Несмотря на подъем температуры тела, кожа становится холодной на ощупь, имеет вид "гусиной", больной жалуется на озноб и дрожь, головную боль, ломоту в теле, не может согреться. Действуйте: — уложите больного в постель; — укройте его теплым одеялом, к ногам положите грелки; — напоите больного горячим чаем. — не спешите "сбивать" повышенную температуру: до определенных границ она играет защитную, приспособительную роль, убивая патогенных возбудителей болезни. Второй период — стабилизация высокой температуры тела Может длиться от нескольких часов до нескольких дней. Сосуды кожи расширяются, теплоотдача увеличивается в соответствии с теплопродукцией, поэтому дальнейшее повышение температуры тела прекращается, и температура стабилизируется. Больной испытывает жар, его беспокоят головная боль, ломота в теле, сухость во рту, жажда, лицо гиперемировано, кожа становится красной, сухой и горячей. Иногда наблюдается спутанность сознания в виде галлюцинаций и бреда. Действуйте:
Третий период лихорадки — снижение температуры Температура может падать критически, т. е. очень быстро — с высоких цифр до низких, например с 40 до 36 °С в течение часа. Это сопровождается резким падением сосудистого тонуса, снижением АД, появлением нитевидного пульса. Больной бледен, покрыт холодным, липким потом (профузное потоотделение); наблюдаются цианоз губ, резкая слабость. Кризис опасен развитием коллапса. Действуйте:
Литическое (постепенное) снижение температуры тела в течение нескольких дней не опасно для больного и не требует специальных мер. Этико-деонтологический аспект темы. Если у вас возникают сомнения в правдивости пациента в отношении его температуры, повторите измерение температуры в своем присутствии, ссылаясь на возможную неисправность термометра. Меры предосторожности. При работе с термометром медсестра может нечаянно его разбить. Пары ртути опасны для здоровья человека. Попросите пациентов выйти из помещения. Соберите ртуть и поместите ее в герметически закрытый сосуд, после чего вымойте руки. 67. Пульс. Места исследования. Характеристика пульса. Нормальные показатели. Оценка полученных данных. Различают артериальный, капиллярный и венозный пульс. Артериальный пульс - это ритмичные колебания стенки артерии, обусловленные выбросом крови в артериальную систему в течение одного сокращения сердца. Различают центральный (на аорте, сонных артериях) и периферический (на лучевой, тыльной артерии стопы и некоторых других артериях) пульс. В диагностических целях пульс определяют и на височной, бедренной, плечевой, подколенной, задней большеберцовой и других артериях. Чаще пульс исследуют у взрослых на лучевой артерии, которая расположена поверхностно между шиловидным отростком лучевой кости и сухожилием внутренней лучевой мышцы. Исследуя артериальный пульс, важно определить его частоту, ритм, наполнение, напряжение и другие характеристики. Характер пульса зависит и от эластичности стенки артерии. Частота - это количество пульсовых волн в 1 минуту. В норме у взрослого здорового человека пульс 60-80 ударов в минуту. Учащение пульса более 85-90 ударов в минуту называется тахикардией. Урежение пульса менее 60 ударов в минуту называется брадикардией. Отсутствие пульса называется асистолией. При повышении температуры тела на ГС пульс увеличивается у взрослых на 8-10 ударов в минуту. Ритм пульса определяют по интервалам между пульсовыми волнами. Если они одинаковые - пульс ритмичный (правильный), если разные - пульс аритмичный (неправильный). У здорового человека сокращение сердца и пульсовая волна следуют друг за другом через равные промежутки времени. Если есть разница между количеством сердечных сокращений и пульсовых волн, то такое состояние называется дефицитом пульса (при мерцательной аритмии). Подсчет проводят два человека: один считает пульс, другой выслушивает тоны сердца. Наполнение пульса определяется по высоте пульсовой волны и зависит от систолического объема сердца. Если высота нормальна или увеличена, то прощупывается нормальный пульс (полный); если нет - то пульс пустой. Напряжение пульса зависит от величины артериального давления и определяется по той силе, которую необходимо приложить до исчезновения пульса. При нормальном давлении артерия сдавливается умеренным усилием, поэтому в норме пульс умеренного (удовлетворительного) напря-жения. При высоком давлении артерия сдавливается сильным надавливанием - такой пульс называется напряженным. Важно не ошибиться, так как сама артерия может быть склерозирована. В таком случае необходимо измерить давление и убедиться в возникшем предположении. При низком давлении артерия сдавливается легко, пульс по напряжению называется мягким (ненапряженным). Пустой, ненапряженный пульс называется малым нитевидным. Данные исследования пульса фиксируются двумя способами: цифровым - в медицинской документации, журналах, и графическим - в температурном листе красным карандашом в графе «П» (пульс). Важно определить цену деления в температурном листе. Подсчет артериального пульса на лучевой артерии и определение его свойств Цель: определить основные свойства пульса - частоту, ритм, наполнение, напряжение. Показания: оценка функционального состояния организма. Оснащение: часы или секундомер, температурный лист, ручка с красным стержнем. (см.сборник Алгоритмы медицинских услуг) 68. Измерение артериального давления аускультативным методом. Нормальные показатели. Оценка полученных данных. Артериальное давление — это давление крови в крупных артериях человека. Различают два показателя артериального давления:
В норме АД 100 -140 / 60-99 мм. рт.ст. зависит от возраста, от состояния артериальной стенки, от эмоционального состояния, заболевания сердечно – сосудистой системы. Разница между систолическим и диастолическим давлением образует пульсовое давление. В норме 30-40 мм. рт. ст. Артериальное давление обычно измеряют в плечевой артерии, в которой оно близко к давлению в аорте (можно измерять в бедренной, подколенной и других периферических артериях). Цель измерения АД: диагностическая и профилактическая Алгоритм измерения АД: (см.сборник Алгоритмы медицинских услуг) 69. Помощь пациенту при обмороке. Алгоритм действия. Обморок - это кратковременная потеря сознания. Симптомы обморока:
Причины обморока: Причин потери сознания много, они разнообразны и во многих случаях при потери сознания окончательно установить причину обморока бывает затруднительно. В основе возникновения потери сознания лежит кратковременное снижение давления, что приводит к снижению притока крови к головному мозгу, а значит, к уменьшению доставки кислорода к мозгу. Кислородное голодание головного мозга вызывает потерю сознания. Пусковые механизмы обморока разнообразны: длительное стояние по стойке смирно (особенно со сведенными вместе коленями); нахождение в душном помещении; чрезмерное укутывание ребенка; яркий свет или жаркое солнце; голод или расстройство желудка; усталость; лихорадка. Некоторые дети теряют сознание и падают в обморок от эмоционального стресса, испуга, внезапной острой боли (например при уколе или удалении занозы). Дети, которые несколько дней соблюдали постельный режим при простуде или гриппе могут упасть в обморок при первой попытке встать с постели. Очень редко обморок бывает вызван проявлением аллергической реакции на укус насекомого. Обморок может быть признаком расстройства физического здоровья, например, нарушения правильности ритма сердечных сокращений (аритмии), анемии и гипогликемии (низкого уровня сахара в крови). Дети с низким артериальным давлением особенно склонны к развитию обмороков. Если у ребенка повышенное артериальное давление, и он принимает лекарства, то обморок может быть побочным эффектом от приема этих лекарств. Инфекционные заболевания уха или другие заболевания, вызываемые вирусами, могут стать причиной головокружения, а иногда и обморока. В некоторых случаях ребенок, страдающий бронхиальной астмой, теряет сознание в результате длительного приступа кашля. Девочки в подростковом возрасте могут падать в обморок во время наступления менструации либо из-за кровопотери, либо из-за сильных схваткообразных болей в животе. Беременные молоденькие девушки, если беременность протекает не совсем благополучно, часто падают в обмороки. Подростки могут терять сознание от приема некоторых лекарств. Склонность некоторых детей к обморокам можно объяснить нарушениями в их вегетативной нервной системе, которая контролирует кровообращение. Что делать при потере сознания? Первая помощь при потери сознания (при обмороке) заключается в следующем:
70. Помощь пациенту при легочном кровотечении. Алгоритм действия. Больного с легочным кровотечением необходимо срочно госпитализировать, лучше в специализированное пульмонологическое отделение. Возможности первой помощи при легочном кровотечении весьма ограничены. Консервативные, терапевтические мероприятия находят широкое применение при малых и средних легочных кровотечениях. Лечение состоит в назначении покоя, полусидячем положении больного, снижении кровяного давления в системе бронхиальных артерий или легочной артерии, повышении свертываемости крови. Снижение кровяного давления в бронхиальных артериях достигается капельным внутривенным введением 0,05—0,1 % раствора арфонада в 5 % растворе глюкозы или в изотоническом растворе натрия хлорида (30—50 капель в 1 мин). Максимальное артериальное давление при этом не должно быть ниже 90 мм рт. ст. Давление в системе легочной артерии снижают наложением венозных жгутов на конечности, внутривенным введением эуфиллина (5—10 мл 2,4 % раствора эуфиллина разводят в 10—20 мл 40 % раствора глюкозы и вводят в вену в течение 4—6 мин). Для усиления свертываемости крови внутривенно вводят 10 % раствор хлорида или глюконата кальция (10—15 мл), ингибитор фибринолиза — 5 % раствор аминокапроновой кислоты в изотоническом растворе натрия хлорида капельно до 100 мл. 71. Помощь пациенту при носовом кровотечении. Алгоритм действия. Первая помощь при кровотечении:
Голову запрокидывать назад не следует, т.к. в этом случае кровотечение может иметь скрытый характер (кровь незаметно стекает по стенке глотки). После остановки носового кровотечения целесообразно прижечь кровоточащий участок 50% раствором нитрата серебра, трихлоруксусной или хромовой кислотой либо гальванокаутером . При неэффективности описанных мероприятий после предварительного обезболивания (смазывание слизистой оболочки 3–5% раствором кокаина или смесью 1% раствора дикаина с 0,1% раствором адреналина) производят переднюю тампонаду полости носа марлевыми турундами, пропитанными различными маслами или гемостатической пастой. 72. Гигиенический комплекс подготовки больных к плановым хирургическим вмешательствам. Гигиенический комплекс подготовки больных к плановым хирургическим вмешательствам заключается в удалении грязи и микробов с поверхности кожи и подавлении роста микробов при минимальном раздражении ткани. Обычно пациенту рекомендуют тщательно помыться несколько раз за день до операции. Удаление волос из операционной области эпилятором проводится за час до прибытия в операционный блок. Для снижения вероятности развития раневой инфекции бритье волос в операционном поле должно быть ограничено по площади необходимым минимумом. Ссадины, порезы, надрывы и ожоги кожи после бритья при подготовке нарушают ее барьерную функцию. Эпиляция может быть проведена вместо бритья во избежание порезов, однако используемые для этого препараты могут вызвать раздражение кожи у чувствительных пациентов, особенно в области паха и подмышек. Перед переводом в операционный блок медсестра заставляет пациента удалить все косметические средства с тела и лица. Макияж изменяет цвет кожи, тушь и другие средства для ухода за ресницами могут осыпаться и вызвать в глазу пациента, находящегося под анестезией, повреждения роговицы или реакцию на инородное тело. Анестезиолог также может потребовать, чтобы пациент перед операцией удалил весь лак с ногтей, так как лак может помешать проведению пульсовой оксиметрии, которая проводится во время операции для определения уровня оксигенации. Анестезиолог имеет право потребовать от бородатых пациентов подстричь или сбрить бороду перед операцией, что облегчит интубацию трахеи. 73. Гигиенический комплекс подготовки больных к экстренным хирургическим вмешательствам. Экстренные операции необходимы при травмах (повреждениях мягких тканей, переломах костей) и острой хирургической патологии (аппендиците, холецистите, осложненных язвах, ущемленных грыжах, кишечной непроходимости, перитоните). Подготовка к экстренной операции коренным образом отличается от подготовки к плановому вмешательству. Здесь хирург крайне ограничен во времени. При этих операциях длительность подготовки определяется тем тактическим алгоритмом, который выбрал оперирующий хирург. Характер подготовки тоже может отличаться при различных заболеваниях, но все-таки общие моменты есть. Клизм при экстренных операциях обычно не делают, чтобы не терять времени. Содержимое желудка выводят с помощью зонда (если между приемом пищи и началом операции прошло менее 5 ч). Это делается для предотвращения рвоты во время операции. Премедикация проводится так быстро, как только можно. Перед крупными оперативными вмешательствами, например на прямой кишке или при специальных урологических операциях, у больных в состоянии шока, при множественных и распространенных травмах, до операции необходимо ввести катетер в мочевой пузырь. Это делается, во-первых, для того, чтобы добиться полного опорожнения мочевого пузыря, во-вторых, чтобы обеспечить контроль за динамическими функциями почек. Гигиенический комплекс перед экстренным оперативным вмешательством заключается в проведении частичной обработкой кожных покровов, подразумевающей только мытье (протирание) отдельных анатомических областей пациента и дезинфекцию (дезинсекцию) белья, одежды и обуви. Подготовку операционного поля проводят по пути в операционную. 74. Особенности транспортировки больных в операционную и из операционной. Транспортировку пациентов в операционную осуществляют на каталке хирургического отделения лежа. Транспортировка пациента лежа объясняется необходимостью уберечь его от опасных реакций органов кровообращения на изменение положения тела, которые возможны после премедикации. Перевозят больного плавно, с умеренной скоростью, без ударов каталкой о предметы в коридоре и двери. Транспортировка пациентов в лифтах осуществляется только в присутствии медицинской сестры. Если лифт отсутствует, то пациента поднимают и спускают по лестнице 2 или 4 человека. В предоперационной его перекладывают с этой каталки на каталку операционного блока, на которой его довозят до операционного стола, во время транспортировки пациента необходимо постоянное наблюдение за ним. Доставив больного к операционному столу, медсестра помогает ему перейти на него, и укладывает на столе в соответствии с указаниями анестезиолога или хирурга, накрывает больного стерильной простыней. Тяжелобольного переносит анестезиологическая бригада и операционная медицинская сестра. Вместе с больным в операционный зал должны быть доставлены и переданы анестезиологу история болезни, пробирка с кровью или сывороткой (с фамилией и инициалами больного) для определения индивидуальной совместимости при переливании крови, а в некоторых случаях и необходимые больному во время операции лекарства, которыми он пользовался прежде. 75. Структура операционного блока хирургического стационара и гигиенические требования, предъявляемые к его подразделениям. Операционный блок — отделение медицинского учреждения (операционного отделение), в котором проводятся оперативные вмешательства. Структурно операционный блок состоит из операционных, предоперационных, помещений для хранения инвентаря, помещений отдыха персонала. Современный операционный блок построен по принципу чистых помещений, с разделение на «чистые» и «грязные» зоны для профилактики периоперационных инфекционных осложнений. Наиболее прогрессивная технология строительства операционных блоков на сегодняшний момент — модульная. Основной задачей чистого помещения является снижение риска развития постоперационных инфекционных осложнений, профилактика развития внутрибольничной инфекции. Создание чистых помещений регулируется Правилами производства лекарственных средств Европейского союза (EC Guide to Good Manufacturing Practice for Medicinal Products), так называемыми Правилами GMP, или аналогичным российским стандартом ГОСТ Р 52249-2004 «Правила производства и контроля качества лекарственных средств». Правила GMP направлены на предупреждение условий, которые могут привести к выпуску недоброкачественной продукции и содержат требования к зданиям, оборудованию и персоналу, правильному построению технологического процесса производства, подготовке персонала, контролю, отчетности, валидации производства. В медицине на основе предлагаемых базовых элементов создаются:
76. Виды уборок. Различают предварительную, текущую, заключительную и генеральную уборки. Предварительная уборка проводится в начале рабочего дня. Цель – удаление пыли с горизонтальных поверхностей. Медсестра надевает специальную одежду, перчатки для уборки и протирает все поверхности ветошью, смоченной дезинфицирующим раствором, начиная с поверхности процедурного стола. Санитарка моет пол и включает бактерицидную лампу на 1 час. Текущая уборка. Цель – ликвидация загрязнений кабинета в течение рабочего времени. Проводится дезинфекция использованного инструментария, перевязочного материала, оснащения после взятия крови из вены. Вновь все поверхности протираются дезинфицирующим раствором, моется пол, затем включается бактерицидная лампа на 1 час. Заключительная уборка проводится в конце рабочего дня. Цель – обеспечение постоянной готовности кабинета к работе. Все поверхности обрабатывают дезраствором, стены протирают на высоту человеческого роста с поднятой рукой, моется пол, включается кварцевая лампа на 1 час. Генеральная уборка. Для режимных кабинетов составляют график генеральных уборок 1 раз в 7 дней. Персонал должен иметь спецодежду и средства индивидуальной защиты (халат, шапочка, маска, резиновые перчатки, резиновый фартук), маркированный уборочный инвентарь и чистые тканевые салфетки.. Растворы - 6% перекись водорода с 0,5% раствором моющего комплекса, Диабак, Дескоцид-N, Дезин БИО, бриллиант, лизафин, мистраль) наносят на стены (в операционных блоках – на всю высоту стен) путем орошения из гидропульта или другого распыляющего устройства или протирают на высоту не менее двух метров, моют стены, окна, двери, батареи, мебель и оборудование. Оставляют на 1 час, затем проветривают. Персонал меняет спецодежду, все поверхности отмывают чистыми тканевыми салфетками, смоченными водопроводной (питьевой) и вновь включают кварцевую лампу на 1 час, регистрируют генеральную уборку в специальном журнале с указанием примененного средства. Использованный уборочный инвентарь обеззараживают в дезрастворе, прополаскивают и сушат. Инвентарь для пола, стен должен быть раздельным, иметь четкую маркировку, применяться раздельно для кабинетов, коридоров, палат, санузлов. Многоразовые салфетки подлежат стирке.
|
