Госпитальная терапия. Перечень теоретических вопросов по дисциплине госпитальная терап. Вопросы дисциплины для студентов vi курса
 Скачать 1.99 Mb. Скачать 1.99 Mb.
|
|
1) обучение больных 2) оценка и мониторинг тяжести БА 3) элиминация триггеров или контроль их влияния на течение болезни: удалить ковры из спальни и перьевые изделия, использовать непропускаемые постельные покрывала, ежедневно стирать постель в горячей воде, применять средства, ликвидирующие сапрофитов, не держать в квартире животных и птиц, не курить в помещениях, где находятся больные, предупреждать инфекции дыхательных путей и др. 4) медикаментозная терапия для постоянного лечения (контроля за течением БА) – используют следующие ЛС: а) ингаляционные (беклометазона дипропионат, будесонид, флунизомид, флутиказон, триамцинолона ацетонид) и системные (преднизолон, метилпреднизолон) ГКС б) стабилизаторы мембран тучных клеток ( натрия кромогликат (интал); недокромил натрия (тайлед) в) теофиллин замедленного высвобождения (теопек, теодур) г) ингаляционные β2-агонисты длительного действия (формотерол, сальметерол) д) антилейкотриеновые препараты: антагонисты рецепторов к цистеинил-лейкотриену-1 (монтелукаст, зафирлукаст), ингибитор 5-липооксигеназы (зилеутон). Ступенчатая терапия БА:
5) медикаментозная терапия для купирования обострений – используют следующие ЛС: а) ингаляционные β2-агонисты быстрого действия (сальбутамол, фенотерол, тербуталин, репротерон) б) антихолинергические препараты (ипратропиум бромид (атровент), окситропиума бромид) в) системные ГКС г) метилксантины (теофиллин в/в, эуфиллин). Купирование приступа БА. 1. Расстегнуть воротник, положение сидя с упором для рук (для подключения дополнительной дыхательной мускулатуры) или поза кучера, успокоиться 2. Вдыхание β2-агониста короткого действия (сальбутамола, формотерол – начало действия через 5 мин): сразу 2 вдоха, если нет улучшения – повторить через 10 мин (вдох спокойный, выдох – через кулак); при возможности наладить ингаляцию кислорода через носовой катетер или маску. 3. При отсутствии β2-агониста короткого действия - адреналин 0,5 мл 0,1% раствора п/к или тербуталина сульфат / бриканил 0,5 мл 0,05% раствора п/к. 4. При отсутствии эффекта от повторного введения адреномиметиков – в/в капельно эуфиллин 2,4% - 10,0 мл в физиологическом растворе (но! в настоящее время согласно новым протоколам применение эуфиллина не показано, т.к. в сочетании с β2-агонистами короткого действия он не приводит к дополнительному бронходилатирующему эффекту, но увеличивает побочные эффекты: головная боль, тахикардии и др. аритмии и др.) 5. При отсутствии эффекта в течение 1-2 часов – атропин 0,1% - 1 мл п/к или ипратропия бромид (атровент) ингаляционно + 100 мг гидрокортизона или 60-150 мг преднизолона в/в. Тактика при некупирующемся приступе БА – госпитализация пациента показана в следующих случаях: а) тяжелый приступ БА с угрозой перехода в астматический статус (см. вопрос 157) б) подозрение на развитие осложнений в) отсутствие быстрого ответа на бронходилатационную терапию г) дальнейшее ухудшение состояния больного на фоне начатого лечения д) длительное использование или недавно прекращенный прием системных ГКС е) госпитализация в ОИТАР несколько раз в течение последнего года ж) если пациент не придерживается плана лечения БА или страдает психическими заболеваниями При некупирующемся приступе БА и угрозе развития астматического статуса показана госпитализация и лечение в стационаре (см. вопрос 157). 6) обеспечение регулярного наблюдения. Плевриты: этиология, патогенез, классификация, основные клинические проявления с учетом плеврального выпота, диагностика. Дифференциальная диагностика при выпоте в плевральную полость. Синдром плеврального выпота – клинический симптомокомплекс, характеризующийся накоплением жидкости в плевральной полости, имеющей различные происхождения и свойства. Таким должен быть диагноз при скоплении жидкости в плевральной полости до проведения плевральной пункции. После плевральной пункции можно сказать, что это: плеврит, эмпиема плевры, транссудат, гемоторакс, хилоторакс, пневмоторакс, пиопневмоторакс. Плеврит – воспаление листков плевры с образованием на их поверхности фибрина и/или скоплением в плевральной полости экссудата различного характера. Этиология плевритов: 1. Инфекционные агенты: а) микобактерии туберкулеза (до 20% всех плевритов); б) бактерии (пневмококк, стрептококк, стафилококк, гемофильная палочка, клебсиелла и др.); в) риккетсии; г) микоплазмы; д) грибы е) простейшие (амебы) ж) вирусы и др. 2. Неинфекционные причины: а) опухоли (острые лейкозы, лимфогранулематоз, лимфосаркомы); ревматические заболевания (СКВ, дерматомиозит, склеродермия); закрытые травмы грудной клетки; инфаркты на почве ТЭЛА; синдром Дресслера при инфаркте миокарда; острый панкреатит; уремия и др. Патогенез инфекционных плевритов. 1. Проникновение возбудителя в плевральную полость одним из следующих путей: а) непосредственно из инфекционных очагов в легочной ткани (пневмония, абсцесс, нагноившиеся кисты, туберкулезное поражение легких и прикорневых лимфоузлов) б) лимфогенно в) гематогенно д) непосредственно из внешней среды при ранениях грудной клетки и операциях 2. Возбудитель вызывает развитие воспалительного процесса в плевре, который сопровождается расширением лимфатических капилляров, повышением проницаемости сосудов, отеком плевры, клеточной инфильтрацией субплеврального слоя, умеренным выпотом в плевральную полость. 3. При небольшом количестве выпота и хорошо функционирующих лимфатических «люках» жидкая часть выпота всасывается и на поверхности плевральных листков остается выпавший из экссудата фибрин (фибринозный плеврит). 4. При высокой интенсивности воспалительного процесса происходит развитие экссудативного плеврита: а) резкое повышение проницаемости кровеносных капилляров висцерального и париетального листков плевры и образование большого количества воспалительного экссудата (серозно-фибринозного, гнойного, гнилостного и др.) б) увеличение онкотического давления в полости плевры в связи с наличием белка в воспалительном экссудате в) сдавление лимфатических капилляров обоих плевральных листков и лимфатических «люков» париетальной плевры и закрытие их пленкой выпавшего фибрина г) превышение скорости экссудации над скоростью всасывания выпота. 5. При обратном развитии патологического процесса скорость резорбции начинает постепенно преобладать над скоростью экссудации и жидкая часть экссудата рассасывается. Фибринозные наложения на плевре подвергаются рубцеванию, формируются шварты, которые могут вызывать более или менее значительную облитерацию плевральной полости. Патогенез некоторых неинфекционных плевритов. а) карциноматозный плеврит: нарушение циркуляции лимфы из-за блокады ее отттока новообразованием или метастазами плевральный выпот б) асептический травматический плеврит: реакция плевры на излившуюся кровь, а также непосредственное ее повреждение при травме плевральный выпот в) уремический плеврит: раздражение плевры выделяющимися уремическими токсинами плевральный выпот г) ферментативный плеврит: повреждающее действие на плевру панкреатических ферментов, поступающих в плевральную полость по лимфатическим сосудам через диафрагму плевральный выпот и др. Классификация плевритов: 1. По этиологии: инфекционный и неинфекционный 2. По характеру патологического процесса: сухой (фибринозный) плеврит и экссудативный плеврит 3. По характеру выпота при экссудативном плеврите: а) серозный б) серозно-фибринозный в) гнойный г) гнилостный д) геморрагический и др. 4. По течению: острый, подострый, хронический 5. По распространению и локализации: диффузный и осумкованный (верхушечный, паракостальный, костнодиафрагмальный, диафрагмальный, парамедиастинальный, междолевой). Основные клинические проявления сухого плеврита. 1. Субъективно жалобы на: а) боль в грудной клетке на стороне поражения, которая чаще локализуется в передних и нижнебоковых отделах, появляется при глубоком вдохе, резко усиливается при кашле, при наклоне туловища в здоровую сторону (симптом Шепельмана-Дегио), смехе, чихании. б) на повышение температуры тела, общую слабость, преходящие малоинтенсивные боли в мышцах, суставах, головную боль (интоксикационный синдром). 2. Объективно: а) вынужденное положение: больной лежит на больном боку (иммобилизация грудной клетки уменьшает раздражение париетальном плевры), реже на здоровом б) учащенное поверхностное дыхание (при таком дыхании боли выражены меньше) в) пораженная половина грудной клетки отстает в дыхании в связи с болевыми ощущениями г) пальпаторно в месте локализации воспаления под рукой при дыхании как бы ощущается хруст снега (шум трения плевры) д) перкуторно - ясный легочной звук е) аускультативно в проекции локализации воспаления - шум трения плевры, который выслушивается при вдохе и выдохе и напоминает хруст снега под ногами, скрип новой кожи или шелест бумаги, шелка. Диагностика сухого плеврита: 1. Рентгенография легких: высокое стояние купола диафрагмы с пораженной стороны и оставание его при глубоком дыхании; ограничение подвижности нижнего легочного края; легкое помутнение части легочного поля. 2. Ультразвуковое исследование: утолщение плевры с неровным, волнистым контуром, повышенной эхогенности, однородной структуры. 3. Лабораторные данные: воспалительные изменения в ОАК, БАК. Основные клинические проявления экссудативного плеврита. 1. Субъективно жалобы на: а) боли, острые, интенсивные при фибринозном плеврите, по мере развития экссудативного плеврита ослабевают или совсем исчезают б) чувство тяжести в грудной клетки, одышку (при значительном количестве экссудата) в) сухой кашель рефлекторного генеза д) повышение температуры тела, потливость, головная боль, анорексия и др. (синдром интоксикации) 2. Объективно: а) вынужденное положение – больные лежат на больном боку, что ограничивает смещение средостения в здоровую сторону, и позволяет здоровому легкому более активно участвовать в дыхании, при очень больших выпотах больные занимают полусидячее положение б) цианоз и набухание шейных вен (большое количество жидкости в плевральной полости затрудняет отток крови из шейных вен) в) одышка (дыхание учащенное и поверхностное) г) увеличение объема грудной клетки на стороне поражения, сглаженность или выбухание межреберных промежутков д) ограничение дыхательных экскурсий грудной клетки на стороне поражения е) отечность и более толстая складка кожи в нижних отделах грудной клетки на стороне поражения по сравнению со здоровой стороной (симптом Винтриха) ж) перкуторно симптомы наличия жидкости в плевральной полости: 1. тупой перкуторный звук над зоной выпота (повышение уровня притупления на одно ребро соответствует увеличению количества жидкости на 500 мл). Верхняя граница тупости (линия Соколова-Эллиса-Дамуазо) проходит от позвоночника кверху кнаружи до лопаточной или задней подмышечной линии и далее кпереди косо вниз. 2. притупление перкуторного звука на здоровой стороне в виде прямоугольного треугольника Рауфуса. Гипотенузу этого треугольника составляет продолжение линии Соколова-Эллиса-Дамуазо на здоровой половине грудной клетки, один катет - позвоночник, другой - нижний край здорового легкого (притупление обусловлено смещением в здоровую сторону грудной аорты) 3. ясный легочный звук в зоне прямоугольного треугольника Гарланда на больной стороне. Гипотенузу этого треугольника составляет начинающаяся от позвоночника часть линии Соколова-Эллиса-Дамуазо, один катет - позвоночник, а другой - прямая, соединяющая вершину линии Соколова-Эллиса-Дамуазо с позвоночником 4. зона тимпанического звука (зона Шкода) - располагается над верхней границей экссудата, имеет высоту 4-5 см. В этой зоне легкое подвергается некоторому сдавлению, стенки альвеол спадаются и расслабляются, их эластичность и способность к колебаниям уменьшается, вследствие этого при перкуссии легких в этой зоне колебания воздуха в альвеолах начинают преобладать над колебаниями их стенок и перкуторный звук приобретает тимпанический оттенок; 5. при левостороннем экссудативном плеврите исчезает пространство Траубе (зона тимпанита в нижних отделах левой половины грудной клетки, обусловленного газовым пузырем желудка) 6. смещение границ сердца в здоровую сторону з) голосовое дрожание над областью выпота резко ослаблено и) аускультативно везикулярное дыхание над областью экссудата резко ослаблено или не прослушивается; при большом выпоте и сильном сдавлении легкого начинает выслушиваться приглушенное бронхиальное дыхание. Диагностика экссудативного плеврита. 1) Рентгенография легких выявляет количество жидкости не менее 300-400 мл, а при латероскопии (рентгенографии, выполненной в горизонтальном положении на больном боку) – не менее 100 мл; характерно интенсивное гомогенное затемнение с косой верхней границей, идущей книзу и кнутри; смещение средостения в здоровую сторону. 2) Ультразвуковое исследование: небольшой объем выпота выглядит в виде клиновидных эхонегативных участков; при увеличении количества жидкости эхонегативное пространство расширяется, сохраняя клиновидную форму, плевральные листки раздвигаются скопившейся жидкостью, легочная ткань (однородное эхогенное образование) смещается к корню. 3) Плевральная пункция: оценивают физические, химические свойства полученной жидкости, выполняют ее цитологическое, биохимическое, бактериологическое исследование. 4) Лабораторные данные: воспалительные изменения в ОАК, БАК 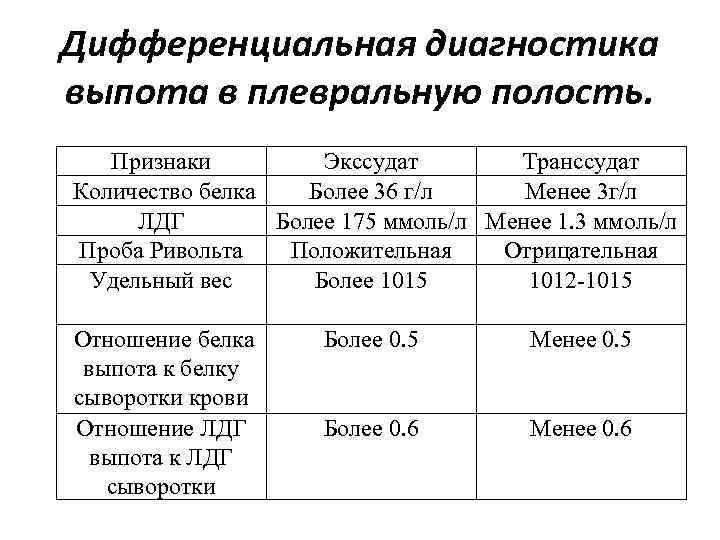  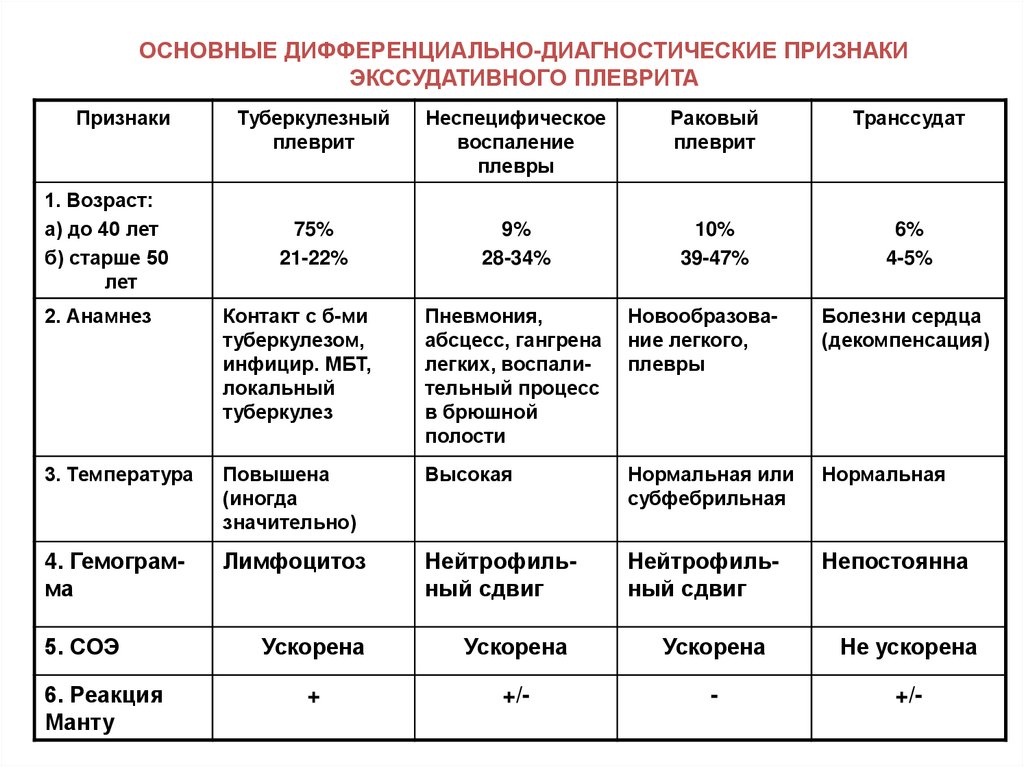 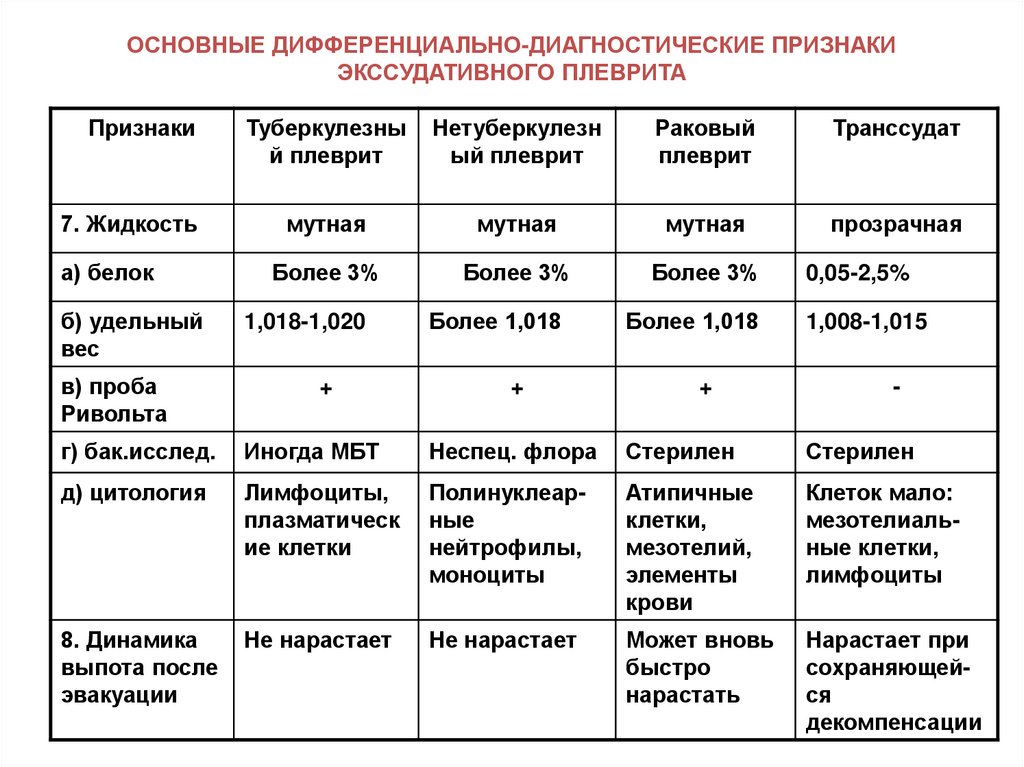 Принципы лечения. 1. Этиологическое лечение (воздействие на основное заболевание): при плеврите, осложняющем течение пневмоний, абсцессов, - АБ с учетом чувствительности инфекционных агентов; при туберкулезном плеврите – длительно противотуберкулезные ЛС (изониазид, пиразинамид, рифампицин, стрептомицин, этамбутол); при аллергической этиологии или при наличии системных заболеваний – преднизолон внутрь 20-30 мг/сут с последующим снижением суточной дозы и отменой препарата. 2. Патогенетическая терапия: НПВС, десенсибилизирующие ЛС (10% хлорид кальция по 1 столовой ложке 4-5 раз/день). 3. При экссудативном плеврите - эвакуация экссудата по показаниям (большое количество выпота, вызывающее одышку; смещение органов средостения; притупление перкуторного звука до 2-го ребра по передней грудной стенке). Одномоментно эвакуируют не более 1,5 л во избежание коллапса. После эвакуации экссудата в плевральную полость вводят АБ, ГКС, протеолитические ферменты. 4. Диетотерапия (богатое витаминами и белками питание, ограничение приема соли и воды), общеукрепляющее лечение, после стихания острых явлений – массаж грудной клетки, дыхательная гимнастика. Рак легкого: классификация, диагностика, основные клинические проявления, осложнения. Тактика врача общей практики по раннему выявлению рака легкого. Дифференциальная диагностика с диссеминированными процессами в легких другой этиологии. Этиологические факторы: 1. Определяющие: оказывают постоянное воздействие на организм человека: - пожилой возраст (пик заболеваемости отмечается в возрасте 60-75 лет) - мужской пол (мужчины болеют в 3-9 раз чаще) - наследственная предрасположенность (по наследству передаются мутации генов-супрессоров) 2. Модифицирующие (внешние): зависят от образа жизни, условий труда и быта: а) курение: 90% больных раком лёгкого - курильщики. б) бытовые и химические канцерогены: асбест, мышьяк, полиароматические углеводороды, винилхлорид и др. в) радиация: высокая заболеваемость шахтёров, занятых в добыче урана, радон – 222, лучевая терапия в анамнезе, наружное облучение при радиационных авариях. г) инфекции: частые респираторные вирусные инфекции, туберкулез (неактивный), ВИЧ-инфекция д) хронические заболевания легких: хронический обструктивный бронхит, бронхоэктазы, бронхиальная астма. Особенности патогенеза: раку лёгкого предшествует продолжительный латентный период, хотя начальные изменения в бронхах возникают практически сразу после контакта с канцерогеном. Морфологическая классификация рака легкого: |
