Конечная версия ответов-2. 1. Ортопедическая стоматология. Цели и задачи. Основополагающие принципы в ортопедической стоматологии. Основные этапы развития ортопедической стоматологии.
 Скачать 2.65 Mb. Скачать 2.65 Mb.
|
|
Для балочной системы фиксации -этапы те же, с наличием моделирования балки. 99. Диагностические, тактические и технические ошибки при ортопедическом лечении больных с заболеваниями пародонта Диагностические: Ошибки в методе и выборе системы фиксации Не учтены анатомические особенности (экзостозы, фибромы) Неправильно оценена слизистая (податливость, подвижность) Не выявлены психические, эндокринные нарушения, аллергические реакции, новообразования Не заполнена документация Тактические ошибки: Изготовление протезов без учета функциональных и резервных возможностей опорных зубов и зубов-антагонистов Изготовление протезов, препятствующих дальнейшему лечению Неправильное формирование анатомических поверхностей зубов (как следствие - невозможность нормального функционирования ЗЧС) Нерегулярный контроль за состоянием РП пациента Технические ошибки: Отсутствие функциональных оттисков (в т.ч. без изготовления индивидуальной ложки) Ошибки в выборе оттискного материала Ошибки при регистрации ЦО Гравировка модели Неправильное определение границ базиса протеза Отсутствие изоляции в области острых костных выступов Нарушение краев протеза Нарушение режима полимеризации Повреждение гипсовой модели Деформации смоделированных прототипов протезов Ошибки при проверке конструкции Неверная оценка качества протеза 100. Имплантационные материалы. Биотехнические стандарты внутрикостных дентальных имплантатов. Морфология биосовместимости. Современные конструкции имплантатов. Соответственно функции имплантаты подразделяются на замещающие, опорные, комбинированные. Все конструкции - аллотрансплантаты, применяемые в челюстно-лицевой хирургии для остеосинтеза и восстановительных операций при травме или после удаления новообразований, являются имплантатами. Это – металлические рамки, пластины, винты, стержни, спицы, проволочные швы; оформленные варианты фрагментов челюстей и других частей лица, имплантаты для крепления искусственных протезов: носа, уха, глаза Дентальные импланты бывают внутрикостные, подслизистые, поднадкостничные, эндодонто – эндооссальные, чрезкостные и комбинированные. Структура поверхности может быть гладкой, текстурированной, с биоактивным покрытием, пористой и компактной. Наибольшую популярность завоевали внутрикостные имплантаты различных конструкций. Все они имеют погружаемую в костную ткань внутрикостную часть, чрездесневую и опорную. По конструктивным особенностям внутрикостной части они могут напоминать корень зуба или пластину. Их общее название соответственно: круглые (винтовые) и плоские (пластиночные). Имплантаты бывают неразборными и разборными, в зависимости от методики установления - одно- и двухэтапными (или погружными). одноэтапные имплантаты состоят из внутрикостной части (винт или пластина), шейки, головки. Разборные (одноэтапные, двухэтапные) имплантаты состоят из внутрикостного элемента, абатмента, опорной головки, винта - заглушки, дополнительных элементов. Имеются более сложные конструкции, включающие дополнительно переходную часть, соответствующую уровню десны, амортизаторы, специальные колпачки для формирования десны, кольца и др. Способы соединения компонентов различные: фиксация головки с внутрикостной части: с помощью цемента, на основе резьбы; по принципу механического вклинивания, по принципу вкручивания винта, Головки могут иметь сквозной канал и дополнительно фиксироваться винтом. Степень сложности имплантата и уровень разработки системы у различных фирм определяют большое многообразие компонентов. Основное требование к любому варианту имплантата – это создание соединения функционально устойчивой герметичности. К каждому типу имплантата разработан соответствующий набор инструментов, необходимый для осуществления хирургического и ортопедического этапов. Собственно имплантат является базисным элементом. Для того, чтобы имплантат мог интегрироваться в живой организм и выполнять свое назначение, он должен быть изготовлен из особого материала. 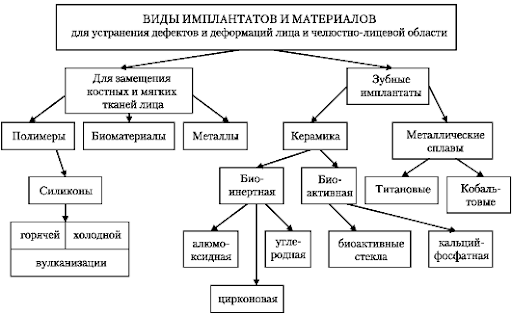 Материалы, пригодные для изготовления внутрикостных имплантов, должны обладать определенными физико-химическими, биологическими, биохимическими и биомеханическими свойствами. Они не должены: растворяться, подвергаться коррозии, подвергаться резорбции, подвергаться любым изменениям, связанным с жизнедеятельностью организма и тканей, возбуждать электро-химические процессы на уровне имплантат/ окружающей ткани, нарушать жизнедеятельность тканей и органов в течение всего периода функционирования, препятствовать регенерации окружающей ткани, оказывать токсическое, аллергическое, канцерогенное воздействие на организм. По принципу совместимости и взаимодействия с костью материалы, используемые в имплантации, могут быть: Большое значение имеет механическая прочность материала и упругость, определяющая уровень механического напряжения в окружающей кости. Вертикальная нагрузка на жевательные зубы составляет от 200 до 800 Н. На протезы, опирающиеся на импланты - от 100 до 400 Н. Поэтому материал должен обладать выраженным запасом прочности, а по структуре способен противостоять многократно повторяемой циклической нагрузке, возникающей в процессе жевания. I.Биотолерантными (КХС, хромо - кобальтовый сплав, нержавеющая сталь): не включаются в метаболизм костной ткани, не образуют физико-химических связей с костным матриксом, не имеют остеокондуктивных свойств, биологически стабильные, образуют соединительнотканные капсулы вокруг имплантата. II.Биоэнертными (керамика алюмооксидная, углерод, титан, цирконий). не включаются в метаболизм не подвергаются деградации: образуют устойчивые оксидные пленки на поверхности, способные стать основой остеокондуктивной матрицы. III.Биоактивными (трикальцийфосфат, гидроксилапатит, стеклокера-мика, биостекло). При этом имплантаты включаются в метаболизм костного матрикса, со временем замещаются костной тканью. 101. Методы обследования и определения анатомо-топографических условий для имплантации. Показания и противопоказания к дентальной имплантации. Обследование и определение анатомо-топографических условий для имплантации При сборе анамнеза необходимо учитывать следующие факторы: 1.Причину и давность утраты зубов; 2.Способ предшествующего протезирования. Если были изготовлены съемные протезы, но пациент не может ими пользоваться, следует выяснить причину (рвотный рефлекс, психологический фактор, боли в области протезного ложа); 3.Перенесенные и сопутствующие заболевания. Следует уточнить наличие местных заболеваний (болезни придаточных пазух носа, слизистой оболочки полости рта, нейро - стоматологическая патология), а также собрать информацию о проведенных ранее операциях; 4.Социальный статус пациента, его запросы, ожидания от лечения и пожелания; Стоматологический статус оценивают на основании данных клинических обследований полости рта; а также Rg-обследования (дентальная ортопантомография, визиография, томография), которые дают возможность получения информации об объеме кости, создания пространственной модели имплантатов. При осмотре полости рта необходимо определить: Вид адентии; Состояние оставшихся зубов; Протяженность дефектов зубных рядов; Состояние гигиены полости рта; Прикус; Межальвеолярную высоту в области дефектов зубных рядов; Состояние слизистой оболочки полости рта; Линию улыбки. Положение нижнечелюстного канала, верхнечелюстной пазухи, полости носа. Противопоказания: Имплантация – плановое инвазивное вмешательство. Все состояния, при которых противопоказаны плановые операции, исключают имплантацию. Это: Острые воспалительные заболевания, ОРВИ. Инфекционные заболевания туберкулез, сифилис, актиномикоз, ВИЧ. Обострение острых заболеваний. Хронические заболевания в стадии декомпенсации. Острые или угрожающие расстройства ССС (недавно перенесенные инфаркт, инсульт, гипертонический кризис). Заболевания с нарушением остеогенеза и метаболизма костной ткани (заболевания щитовидной железы и паращитовидной железы, диабет I типа, болезни крови, системная красная волчанка, синдром Шегрена, аллергические заболевания, требующие постоянной гормональной терапии, онкозаболевания, иммунодефицитные состояния, беременность, лактация, постменопауза, бруксизм). Показания и противопоказания. Главным показанием для имплантации является невозможность получения функционального и эстетического эффекта традиционными методами ортопедического лечения. Выбор имплантата той или другой конструкции зависит от условий в полости рта, определяется будущей функцией его в качестве опоры зубных протезов. Врач-ортопед и врач-хирург выбирают имплантат или импланты, их диаметр, длину и составляют план хирургического и ортопедического лечения. Показания определяются оценкой функционального состояния организма, характером и компенсацией сопутствующих болезней, состоянием полости рта – зубов и слизистой. Необходимо оценить: Общесоматический статус; Стоматологический статус; Психоэмоциональное состояние пациента. 102. Планирование , особенности ортопедического лечения с опорой на внутрикостные имплантаты. Аппаратура и инструментарий. При невозможности установить имплантат в ортопедически выгодном положении обязательно возникнут проблемы на этапе протезирования. Поэтому планирование стоматологического лечения с использованием имплантатов должно проводиться совместно следующими специалистами: ортопедом, хирургом и зубным техником. Ошибка на этапе планирования обернется ошибкой на этапе лечения. Ортопедическое планирование начинается с изготовления хирургического шаблона для установки имплантатов в ортопедически выгодном положении и под оптимальным углом. Этим шаблоном пользуется хирург при установке имплантатов. До операции снимают оттиск с челюстей, изготавливают гипсовые модели и пластиночный протез - хирургический шаблон. В нем могут быть установлены направляющие гильзы. Для успешной установки имплантатов необходимо выполнять следующие требования: • оптимальное соотношение высоты коронки и имплантата 1÷2; • ширина костной ткани в щечно-язычном отделе не менее 6 мм; • количество кости над нижнечелюстным каналом и дном альвеолярной бухты верхнечелюстного синуса 10 мм; • для изготовления зубных протезов с опорой на имплантаты расстояние между зубными дугами верхней и нижней челюстей не менее 5 мм; • расстояние между имплантатом и рядом расположенным зубом не менее 4 мм; • мезиодистальное расстояние между имплантатами 8 мм. При оценке костной ткани по возможности и перспективам имплантации учитывают ее объем и качество в предполагаемом месте введения импланта-тов. Кость в имплантологии принято классифицировать по двум параметрам: плотности и способности к остеоинтеграции. Плотность кости Lekholm и Zarb (1985) различают четырех видов: • D-1. Кость плотная и однородная - кортикальная кость. Соотношение компактного и губчатого слоя 2÷1. • D-2. Кортикальная пластина достаточно тонкая, а губчатая кость довольно плотная - плотная кортикально-губчатая кость. Соотношение компактного и губчатого слоя 1+1. • D-3. Кортикальная пластина очень тонкая, а губчатая кость пористая - рыхлая кортикально-губчатая кость. Соотношение компактного и губчатого слоя меньше 0,5+1. • D-4. Кортикальная пластина не определяется. Губчатая кость очень пористая - тонкий кортикальный слой с очень пористым губчатым веществом. Соотношение компактного и губчатого слоя 0,5+1,5. С точки зрения способности к остеоинтеграции выделяют три вида качества кости: • 1 - кость с нормальным потенциалом заживления (ПЗК-1); • 2 - кость со средним потенциалом заживления (ПЗК-2); • 3 - кость с низким потенциалом заживления (ПЗК-3). Для определения качества кости используют компьютерную томографию, остеоденситометрию, морфологическое исследование биоптата кости, предварительно изъятого из кости челюсти. Объем и структуру костного ложа определяют при рентгенологическом обследовании. Для определения толщины слизистой оболочки полости рта изготавливают пластмассовые каппы с металлическими шариками диаметром от 5 до 7 мм, которые прилегают к слизистой оболочке альвеолярного гребня. Число шариков и их место должны соответствовать числу и месту будущих им-плантатов. Каппы вводят в рот, и после этого делают рентгеновский снимок, на котором по расстоянию между рентгеноконтрастными шариками и костью рассчитывают толщину слизистой оболочки и костной ткани После определения анатомо-топографических особенностей альвеолярного гребня изготавливают шаблоны будущих протезов, на которых намечают места расположения имплантатов. Приняв решение об изготовлении пациенту зубного протеза на имплантатах, врач-ортопед должен тщательно разработать конструкцию самого протеза согласно условиям его функционирования. Для выбора количества опорных элементов при конструировании мостовид-ных протезов с опорами на имплантаты можно использовать одонтопародон-тограмму по Курляндскому. Можно считать, что коэффициент одного зуба со здоровым пародонтом приблизительно равен двум хорошо интегрированным внутрикостным цилиндрическим имплантатам. Клинически установлено, что остеоинтеграция вокруг винтового имплантата завершается на верхней челюсти через 5-6 мес, а на нижней челюсти через 2,5-3 мес. ОСОБЕННОСТИ ОРТОПЕДИЧЕСКОГО ЛЕЧЕНИЯ С ОПОРОЙ НА ВНУТРИКОСТНЫЕ ИМПЛАНТАТЫ Различают 2 основных способа протезирования на имплантатах: • непосредственное, когда прямо на операционном столе производят фиксацию заранее изготовленного зубного протеза (этот способ достаточно сложен, поскольку требует идеального совпадения параметров опор, сконструированных на гипсовых моделях, или изготовленных в течение нескольких часов после операции, или заранее на основании компьютерного сканирования, моделирования и изготовления); • отсроченное протезирование, которое осуществляют через некоторое время после имплантации - в ближайшие или отдаленные сроки. Отдаленное протезирование через 4-6 мес связано с применением имплантатов по методике П.И. Бранемарка. Преимущество этого метода заключается в том, что репаративные процессы в первой фазе приживления имплантата протекают изолированно от среды полости рта. Сейчас благодаря улучшению качества поверхности винтовых имплантатов эти сроки стали меньше (от 2 до 3 мес). 103. Последовательность клинико-лабораторных этапов ортопедического лечения с опорой на имплантаты при одноэтапной, двухэтапной имплантации. ПОСЛЕДОВАТЕЛЬНОСТЬ КЛИНИКО-ЛАБОРАТОРНЫХ ЭТАПОВ ПРОТЕЗИРОВАНИЯ МЕТАЛЛОКЕРАМИЧЕСКИМИ ЗУБНЫМИ ПРОТЕЗАМИ С ОПОРОЙ НА ОДНОЭТАПНЫЕ ИМПЛАНТАТЫ Этап 1. Снимают двухслойный или однослойный (монофазный) оттиск силиконовым оттискным материалом. Определяют центральную окклюзию и формируют протетическую плоскость. Этап 2. В лаборатории изготавливают рабочие модели и производят моделирование восковой композиции. Этап 3. Отливка металлического каркаса. Этап 4. Припасовка металлического каркаса. Этап 5. Определение цвета искусственных зубов. Этап 6. Технология нанесения керамического покрытия. Этап 7. Проверка металлокерамической коронки в полости рта. Этап 8. Индивидуальное окрашивание и глазурование керамического покрытия. Этап 9. Фиксация металлокерамического протеза. 8.6. ПОСЛЕДОВАТЕЛЬНОСТЬ КЛИНИКО-ЛАБОРАТОРНЫХ ЭТАПОВ ОРТОПЕДИЧЕСКОГО ЛЕЧЕНИЯ ПРИ ДВУХЭТАПНОЙ ИМПЛАНТАЦИИ Основное отличие протезирования при двухэтапной имплантации заключается в том, что при изготовлении рабочей модели используют лабораторные аналоги имплантатов и специальные детали для переноса положения имплан-тата из полости рта на техническую модель - оттискные трансферы (оттискные головки). Оттискные трансферы бывают двух видов: 1. Для закрытой ложки: для получения оттиска используют стандартную или индивидуальную ложку. После выведения оттиска трансферы остаются прикрученными к имплантатам. Их снимают и устанавливают в оттиск (рис. 8-5, 8-6). 2. Для открытой ложки: для получения оттиска используют индивидуальные ложки с отверстиями для специальных трансферов с винтовой фиксацией к имплантатам либо эти отверстия изготавливают в стандартных ложках. Трансферы для этого метода имеют длинные фиксирующие винты, которые выходят через отверстия после наложения ложки. После отверждения оттискного материала фиксирующие винты выкручиваются, и оттиск выводится из полости рта, при этом трансферы остаются в оттиске.
Последовательность клинико-лабораторных этапов следующая: 1. Выбор метода получения оттиска: для 1-2 имплантатов (можно открытый или закрытый), более двух имплантатов предпочтительнее метод открытой ложки. 2. Примерка стандартной ложки или изготовление и припасовка индивидуальной ложки. 3. Фиксация трансферов к имплантатам (рис. 8-7). 4. Получение оттиска - двухкомпонентными или монофазными массами. 5. Прикручивание лабораторных аналогов имплантатов к трансферам в оттиске. 6. Изготовление рабочей модели с десневой маской (рис. 8-8). 7. Выбор головки имплантата, препарирование (индивидуализация) (рис. 8-9). 8. Моделирование восковой композиции. Изготовление каркаса протеза (металлического или цельнокерамического). Примечания: 1. Фиксацию головок к телу имплантатов необходимо проводить только динамометрическим ключом с усилием, предписанным изготовителем. 2. Закрытие отверстия для винта в головке имплантата перед фиксацией протеза проводят воском или временным герметизирующим материалом. 3. После фиксации зубного протеза с винтовым креплением отверстия в протезе закрывают пломбировочным материалом (композитом). Оценка имплантатов может быть осущеавлена с помощью показателей функционирования имплантата по М.3. Миргазизову: 1 - имплантат не подвижен или подвижен в пределах физиологической податливости тканей, воспаление десны и костный карман отсутствуют; 0,75 - наблюдается периодически возникающая подвижность имплантата1 - 2 степени, появление и исчезновение воспаления десны, костный карман отсутствует (стадия компенсации); 0,5 - постоянная ПОдвижность имплантата 1 - 2 степени, образование костного кармана (стадия субкомпенсации); 0,25 - подвижность имплантата 3 степени, выраженный костный карман (стадия декомпенсации); О - полное исчезновение окружающей имплантат костной ткани и выталкивание его из челюсти грануляциями. Критерии эффективности по Smith-Zarb. • Неподвижность отдельного имплантата при клиническом исследовании. • Отсутствие разряжений костной ткани вокруг имплантата на рентгенограмме. • Потеря костной ткани по вертикали 0,2 мм в течение второго года наблюдения. • Конструкция имплантата не препятствует наложению протеза, внешний вид удовлетворяет больного. 104 Ортопедическое лечение съёмными конструкциями протезов с опорой на дентальные имплантаты. Съемные протезы с опорой на два имплантата посредством замкового шаровидного кнопочного фиксатора. Два имплантата со сферическими головками являются простым и экономически эффективным методом фиксации съемных протезов. Два имплантата со сферическими ретенционными элементами должны располагаться таким образом, чтобы создать опорную линию необходимой длины для предупреждения вращения протеза вокруг сагиттальной оси. Замки в виде шарика и муфты на 2 имплантатах показаны для улучшения фиксации уже существующих пластиночных съемных протезов у пожилых пациентов с ограниченными способностями к адаптации к новому протезу. В данной ситуации сферические головки имплантатов предпочтительнее, чем, например, балочная система, одиночно расположенные замковые крепления более сложной конструкции и т.п. Применение магнитной фиксации съемных протезов. Магнитная фиксация отличается относительной простотой в практическом применении. Однако такой способ улучшения фиксации часто требует большего пространства, чем сферические головки имплантатов. К тому же степень магнитной фиксации нельзя регулировать. Известно, что магниты плохо стабилизируют протез при наличии горизонтальных, сдвигающих сил. В результате это приводит к недостаточной фиксации протеза. Из магнитов для указанных целей наибольшее применение нашли неодим-железоборные и самарий-кобальтовые магниты. Пара магнитов величиной с копейку может развивать притяжение до 250 граммов. Фиксирующие магниты припаивают или приваривают лазером к специальным головкам имплантатов или же располагают в толще базиса съемного протеза. Балочное крепление протезов Несъемная балочная конструкция шинирует от 2 до 4 имплантатов и обеспечивает очень хорошую фиксацию съемного протеза по сравнению с кнопочной фиксацией, особенно если введение имплантатов возможно лишь в передних отделах альвеолярной части нижней челюсти. Балка может нести дополнительные замковые и телескопические фиксирующие элементы. Кроме того, консольное расширение может быть дополнено балкой так, чтобы протез опирался только на имплантаты, предотвращая сдавливание слизистой оболочки под базисом протеза. Благодаря хорошей фиксации протеза на балке можно уменьшать границы базиса. Основным недостатком в применении балочных конструкций считают потребность в большом объеме места, необходимом для балок, что часто является проблемой не только клинической, но и технической. Изготовление съемного протеза с балочной фиксацией, процедуры ухода за протезом, такие, как перебазировка или замена дефектной матрицы, технически более сложны, чем для одиночных аттачменов. Телескопические системы. При использовании телескопической системы фиксации конструкция съемного протеза представляет 3 или 4 имплантата, на которые коническими или цилиндрическими коронками фиксируют съемный протез. По сравнению с другими способами фиксации конструкция супраструктуры покрывающего протеза для беззубой нижней челюсти более массивна, т.е. для применения этого метода требуется достаточно большой межальвеолярный промежуток. Пери-имплантатный отдел съемного протеза можно оформить подобно мостовидно-му протезу. Седла, опирающиеся на десну, размещаются только в дистальных участках альвеолярного отростка. Этот тип протеза может быть показан при неудовлетворительном состоянии мягких тканей, окружающих имплантат, что отмечают в случаях выраженной атрофии нижней челюсти. Раздражение пе-риимплантатной слизистой оболочки, которое часто наблюдается под плотно прилегающим базисом съемного протеза, практически исключается. Форма базиса такого съемного протеза (базис конструируют подобно мостовидному протезу) облегчает гигиенический уход, что особенно важно у пожилых пациентов, для которых это часто служит проблемой по вине процессов старения. Если имплантаты установлены непараллельно, что в случаях выраженной атрофии часто является недостижимым, несмотря на точное планирование, то параллельности можно достичь с помощью небольших, изготовленных заводским способом цилиндрических замков. Супраструктуры с четырьмя коническими коронками или цилиндрическими замками могут быть сконструированы как опирающиеся на имплантаты съемные мостовидные протезы, если анатомические условия позволяют разместить по 2 имплантата на каждой стороне нижней челюсти медиальнее от ментального отверстия. В случаях с несколькими сохранившимися или неблагоприятно расположенными зубами условия протезирования могут быть значительно улучшены увеличением количества имплантатов для таких опирающихся на имплантаты креплений. 105 Ошибки и осложнения после зубного протезирования на имплантатах. Гигиенические мероприятия, необходимые при наличии в полости рта ортопедических конструкций на дентальных имплантатах. Ошибкипри протезировании: неправильное препарирование опорных частей; несоблюдение параллельности осей опорных элементов; недостаточное количество опор; неправильное определение высоты нижнего отдела лица; края коронки плохо подогнаны к шейке имплантата; несоблюдение соотношения высоты коронки и длины им-плантата1:1или1:1,2 (исключение - имплантаты BICON); коронка зуба шире, чем диаметр имплантата; увеличенные размеры жевательной поверхности мостовидного протеза; неправильно сформировано пространство под мостовидным протезом; между осью коронки и осью имплантата угол более чем 27°; неправильная конфигурация коронки плохо фиксированный абатмент на имплантате плохо фиксированный протез на имплантате неправильно сформированные фисурно-бугорковые контакты между протезом и зубами-антагонистами неправильное планирование размеров коронки и консоли, что приводит к односторонней перегрузке имплантата; Поздние осложнения из-за нагрузки на дентальный имплантат : периимплантит; периимплантитный остит; перелом дентального имплантата; утрата имплантата. Гигиенический уход: 1. Чистка зубов и языка 2р/д. 2.Профф. гигиена 1 раз в год 3. Использование зубных нитей 4. Применение зубных ершиков. 5. Применение монопучковой зубной щетки и ирригаторов. 6. Посещение имплантолога и ортопеда 1 раз в пол года. 106 Диагностика и профилактика осложнений при ортопедическом лечении различными видами зубных протезов и аппаратов. Ошибки и осложнения на этапах ортопедического лечения. Принципы деонтологии. Хронические травматические протезные стоматиты протекают в виде хронических декубитальных язв, которые, располагаются на границе базиса протеза, имеют обычно щелевидную форму, окружены валиком этиология: механическая хроническая травма токсическое воздействие материалов протеза перегрузка мягких тканей Профилактика: исключить пользование конструкциями, вызвавшими реакцию подлежащих тканей полости рта, на срок от 3-5 дней до 2 нед. полоскание полости рта антисептическими и противовоспалительными растворами. Папилломатозные поражения, доброкачественные или злокачественные опухоли - удаление разросшихся тканей оперативным путем. Профилактика: максимальная разгрузка слизистой оболочки, посредством кламмеров, аттачменов, имплантатов. Плоский лишай протекает в виде субъективных ощущений в виде сухости, пощипывания и болезненности слизистой оболочки полости рта, и высыпаний. Лейкоплакия - ороговение слизистой оболочки полости рта при ее хроническом раздражении, протекающее с её утолщением. Переимплантит- это воспалительный процесс, протекающий в десневой и костной ткани в окружении установленного имплантата.
Деонтология - это учение о моральном, эстетическом и интеллектуальном облике врача, совокупность морально-этических и нравственных норм выполнения медработниками своих профессиональных обязанностей, для выздоровления больного. Оснавная задача деонтологии – настроить пациента на лечение и предрасположить его к выполнению всех назначений во время лечения и профилактики.
107 Диагностические и тактические ошибки, осложнения при ортопедическом лечении больных с частичным отсутствием зубов. Диагностические ошибки: неправильное определение показаний к выбору метода лечения; неправильно выбрана конструкция протеза; неправильно определена этапность лечения; не проведен анализ диагностических моделей; не определена высота нижнего отдела лица; не проведена параллелометрия на диагностических моделях; необоснованное депульпирование зубов; не диагностировано состояние хронического пульпита или периодонтита, не определены показания к пломбированию канала зуба; не диагностировано снижение высоты нижнего отдела лица; не диагностирована патология височно-нижнечелюстного сустава; не диагностировано состояние пародонта; не определены показания к удалению зуба; неправильно определен цвет искусственной коронки, искусственных зубов. Тактические ошибки неправильное определение высоты нижнего отдела лица. смещение нижней челюсти вправо, влево, вперед, комбинированно. опрокидывание валиков. раздавливание и перегреванием валиков. компрессия слизистой оболочки протезного ложа. завышение прикуса; занижение прикуса Ошибки в трансверзальной плоскости: -фиксация передней окклюзии; -фиксация боковой окклюзии (правой, левой). 108 Патологические изменения в состоянии организма, тканей и органов рта, связанные с наличием зубных протезов. Металлические включения в полости рта могут оказывать различное воздействие на организм человека, чаще всего химико-токсическое, электрогальваническое и аллергическое., механическое воздействие. Следствие: изменения в составе слюны, твердых тканях зубов, костной ткани, пародонте, слизистой оболочке полости рта и в организме человека в целом. Клинические проявления: Хронические травматические протезные стоматиты протекают в виде хронических декубитальных язв, которые, как правило, располагаются на границе базиса протеза, имеют обычно щелевидную форму, окружены валиком отечной слизистой оболочки синюшного цвета, наплывающей на край протеза. Папилломатозные поражения, доброкачественные или злокачественные опухоли - удаление разросшихся тканей оперативным путем. Плоский лишай протекает в виде субъективных ощущений в виде сухости, пощипывания и болезненности слизистой оболочки полости рта, и высыпаний. Для плоского лишая характерны высыпания ороговевших папул мелкой полигональной формы. При слиянии таких папул образуются бляшки, но чаще возникает рисунок, напоминающий кружева, круги или сетку. Лейкоплакия - ороговение слизистой оболочки полости рта при ее хроническом раздражении, протекающее с её утолщением. При данном заболевании, которое относится к предраковым, утолщается слизистая оболочка с изменением цвета щек, языка, дна полости рта, нижней губы и углов рта. Переимплантит- это воспалительный процесс, протекающий в десневой и костной ткани в окружении установленного имплантата. Гальваноз - заболевание, обусловленное действием гальванических токов, возникающих в результате электрохимических процессов в полости рта между металлическими включениями. 109 Особенности ортопедического лечения пациентов с хроническими заболеваниями слизистой оболочки полости рта. 1) Необходимо расширить показания к применению несъемных протезов, которые практически не оказывают давление на слизистую оболочку и имеют с ней минимальный контакт. 2) Штампованно-паяные мостовидные протезы в силу коррозии изменяют микроэлементный состав ротовой жидкости. Предпочтительно изготовление зубных протезов из однородных сплавов благородных металлов, безметалловых конструкций мостовидных протезов на основе Impress-керамики, керомеров (BelleGlass, Sculpture/Fiberkor), композитов (Esthet X, Charisma); 4) Препарирование опорных зубов должно проводиться со строгим учетом требований асептики и антисептики, при атравматичном оттеснении мягких тканей. 5) После препарирования твердых тканей необходимо сглаживать острые края зубов и обрабатывать их поверхность полиром. 6) Рабочие оттиски следует получать по методике «сэндвич-техники» для исключения дополнительной травмы слизистой оболочки. 7) Тело мостовидного протеза не должно прилегать к слизистой оболочке альвеолярного отростка во избежание ее механической травмы. 8) Мостовидные конструкции должны иметь тщательно отполированные (9-10 степени качества) поверхности без резко выступающих элементов. 9)При наличии показаний к применению съемных конструкций предпочтение следует отдавать бюгельным и пластиночным протезам с опорно-удерживающими элементами, для разгрузки слизистой оболочки. 10)Использовать двухслойные базисы из бесцветной пластмассы с эластичной подкладкой. 11) При возмещении частичной потери зубов съемными пластиночными протезами оттиски следует получать альгинатными массами. 12)Устранение нарушений артикуляции искусственных зубных рядов, балансирования базиса. 110 вопрос: Клиника полного отсутствия зубов. Старческая прогения Атрофия альвеолярных отростков - Альвеолярный отросток после удаления зуба подвергается перестройке, сопровождающейся образованием новой кости, заполняющей дно лунки, и атрофией свободных ее краев. С заживлением костной раны в области удаленного зуба перестройка не заканчивается, а продолжается, но уже с преобладанием явлений атрофии. Последняя связана с выпадением функции альвеолярного отростка, почему ее часто называют атрофией от бездеятельности. Изменение состояния слизистой - Изменения, развивающиеся в полости рта после удаления зубов, захватывают слизистую оболочку, покрывающую их и твердое небо. Они могут быть выражены в виде атрофии, образования складок, изменения положения переходной складки по отношению к гребню альвеолярного отростка. Потеря фиксированной межальвеолярной высоты Утрата последней пары антагонистов делает межальвеолярную высоту нефиксированной, после чего закономерно возникают изменения в деятельности жевательных мышц. Дело в том, что при наличии антагонирующих пар зубов импульсация из центральной нервной системы стимулируется раздражениями, идущими из периодонта. При потере зубов это звено рефлекторной регуляции выпадает. Изенение внешнего вида больного Нарушение функции жевания Нарушение функции речи Анатомо-топографические особенности строения беззубых челюстей. В результате атрофии альвеолярный гребень может принимать различную форму: острую, шиловидную, овальную, плоскую. Кроме того, форма вестибулярного ската может быть отвесной, с навесом, отлогой. Твердое нёбо может быть высоким, средней глубины, плоским. В отдельных случаях, при резкой атрофии альвеолярных гребней и массивном торусе, твердое нёбо приобретает выпуклую форму. Различают три формы ската мягкого нёба (угол наклона мягкого нёба к глотке): крутой, пологий, средний Изменение формы и величины альвеолярных гребней приводит к изменению зоны равновесия мышечных сил, нарушению... Классификация: Шредер (1927) выделял три типа верхних беззубых челюстей. Первый тип характеризуется хорошо сохранившимся альвеолярным отростком, хорошо выраженными буграми и высоким небным сводом. Переходная складка, места прикрепления мышц, складок слизистой оболочки расположены относительно высоко. Этот тип беззубой верхней челюсти наиболее благоприятен для протезирования, поскольку имеются хорошо выраженные пункты анатомической ретенции (высокий свод неба, выраженные альвеолярный отросток и бугры верхней челюсти, высоко расположенные точки прикрепления мышц и складок слизистой оболочки, не препятствующие фиксации протеза).  При втором типе наблюдается средняя степень атрофии альвеолярного отростка. Последний и бугры верхней челюсти еще сохранены, небный свод четко выражен. Переходная складка расположена несколько ближе к вершине альвеолярного отростка, чем при первом типе. При резком сокращении мимических мышц может быть нарушена фиксация протеза. Третий тип беззубой верхней челюсти характеризуется значительной атрофией: альвеолярные отростки и бугры отсутствуют, небо плоское. Переходная складка расположена в одной горизонтальной плоскости с твердым небом. При протезировании такой беззубой челюсти создаются большие трудности, поскольку при отсутствии альвеолярного отростка и бугров верхней челюсти протез приобретает свободу для передних и боковых движений при разжевывании пищи, а низкое прикрепление уздечек и переходной складки способствует сбрасыванию протеза. |
