ответы фарма. 1. Сердечные гликозиды происхождение, связь химического строения с фармакологическим действием, классификация, фармакокинетика
 Скачать 1.92 Mb. Скачать 1.92 Mb.
|
β-Адреноблокаторы являются конкурентными антагонистами норадреналина и адреналина в отношении β-адренорецепторов. Клиническое значение имеет блокада β1 -адренорецепторов. 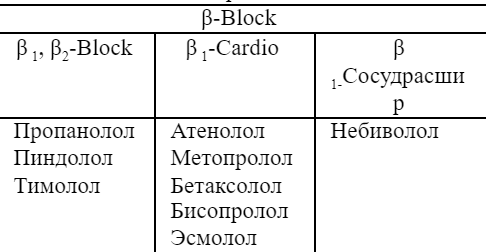 Антиангинальное действие Антиангинальное действие β-адреноблокаторов обусловлено снижением потребности сердца вкислороде. Лекарственные средства этой группы: • уменьшают частоту сердечных сокращений; • ограничивают окисление в сердце свободных жирных кислот, подавляя липолиз в жировой ткани (окисление жирных кислот требует большого количества кислорода); • удлиняют диастолу. Несмотря на сужение коронарных сосудов, β-адреноблокаторы способны улучшать кровоток в зоне ишемии. Это обусловлено тем, что в пострадавших от гипоксии участках миокарда артерии находятся в состоянии паралитической дилатации из-за повышенной концентрации углекислоты, ионов водорода и других кислых продуктов. Сужение артерий неповрежденных регионов миокарда под влиянием β-адреноблокаторов способствует перераспределению крови через расширенные сосуды в зону ишемии. β-Адреноблокаторы оказывают кардиопротективное действие: • восстанавливают перфузию субэндокардиальных слоев миокарда; • улучшают коллатеральное кровообращение; • освобождают простациклин из эндотелия сосудов, что уменьшает агрегацию тромбоцитов и создает возможность профилактики тромбообразования в коронарной системе; • ограничивают микрососудистые повреждения миокарда; • стабилизируют клеточные и лизосомальные мембраны; • проявляют антиоксидантные свойства; • облегчают диссоциацию оксигемоглобина. β-Адреноблокаторы применяют для лечения стенокардии, безболевой ишемии и инфаркта миокарда Противоаритмическое действие β-Адреноблокаторы уменьшают возбудимость и автоматизм синусного, атриовентрикулярного узлов, гетеротопных и эктопических очагов (в большей степени в желудочках). Средства этой группы применяют для купирования и курсового лечения синусовой тахикардии, экстрасистолии, суправентрикулярной пароксизмальной тахикардии, трепетания предсердий, тахисистолической формы фибрилляции предсердий, особенно у больных с высоким симпатическим тонусом (тиреотоксикоз, ревматизм, наркоз, отравление сердечными гликозидами). Гипотензивное действие Хуй знает как это работает, но работает!(Венгеровский). Средства этой фармакологической группы: • уменьшают минутный сердечный выброс на 15 — 20 %; • снижают возбудимость сосудодвигательного центра и структур головного мозга, участвующих в регуляции АД при психоэмоциональных воздействиях, — гипоталамуса и лимбической системы; • тормозят на 60 % секрецию ренина юкстагломерулярным аппаратом почек; • стимулируют образование простациклина Побочное действие неизбирательных β-адреноблокаторов 1. Угнетают сердце в покое — вызывают брадикардию, блокаду атриовентрикулярного узла и других отделов проводящей системы сердца, сердечную недостаточность, артериальную гипотензию, отеки. 2. Блокируют β2 -адренорецепторы гладких мышц — вызывают бронхоспазм, спазм коронарных и периферических сосудов (до ишемической гангрены конечностей), сокращение беременной матки, усиливают перистальтику кишечника. 3. Блокируют β2 -адренорецепторы печени — тормозят гликогенолиз, нарушают секрецию инсулина и у больных инсулинзависимым сахарным диабетом вызывают гипогликемию, маскируют важные симптомы гипогликемии — тахикардию и тремор; у больных сахарным диабетом типа 2 повышают уровень глюкозы в крови в результате развития инсулинорезистентности тканей на фоне сужения артерий. 4. Изменяют метаболизм липидов — в первые два месяца терапии увеличивают в крови содержание триглицеридов, липопротеинов очень низкой плотности, снижают уровень липопротеинов высокой плотности, не изменяя концентрацию холестерина. Классификация: 1) фенилалкиламины (верапамил, галлопамил) 2) бензотиазепины (дилтиазем, клентиазем) 3) 1,4-дигидропиридины (нифедипин, нитрендипин, исрадипин, никардипин, нимодипин, амлодипин, лацидипин, фелодипин) 4) дифенилпиперазины (циннаризин, флунаризин) 5) диариламинопропиламины (бепридил) В качестве антигипертензивных средств используют: · блокаторы открытых кальциевых каналов проводящей системы и сократительного миокарда (верапамил); · блокаторы инактивированных кальциевых каналов гладких мышц артерий (производные дигидропиридина); · блокаторы кальциевых каналов обеих локализаций (дилтиазем). Блокаторы кальциевых каналов как антиангинальные средства вызывают следующие эффекты: · повышают доставку кислорода к миокарду, так как расширяют коронарные артерии, устраняют коронароспазм, улучшают функцию коллатералей; · уменьшают потребность сердца в кислороде, снижая частоту сердечных сокращений (верапамил, дилтиазем) и постнагрузку (все средства); · удаляют Н+ и продукты анаэробного гликолиза из зоны ишемии; · ослабляют активирующее влияние ионов кальция на лизосомальные протеолитические ферменты и АТФ-азу в зоне ишемии миокарда, сохраняют макроэргические фосфаты, улучшают функции миофибрилл и митохондрий (кардиопротективное действие); · восстанавливают локальную сократимость миокарда в очаге ишемии в период реперфузии; · ускоряют процессы репарации после инфаркта миокарда; · проявляют антиагрегантные и противоатеросклеротические свойства. Механизм действия: · Основной механизм действия антагонистов кальция заключается в том, что они тормозят проникновение ионов кальция из межклеточного пространства в мышечные клетки сердца и сосудов через медленные кальциевые каналы L-типа. Снижая концентрацию ионов Ca2+ в кардиомиоцитах и клетках гладкой мускулатуры сосудов, они расширяют коронарные артерии и периферические артерии и артериолы, оказывают выраженное сосудорасширяющее действие. Основными показаниями к применению блокаторов кальциевых каналов являются: Гипертоническая болезнь и симптоматическая артериальная гипертензия (при гипертонических кризах, для снижения артериального давления; Стенокардия напряжения, стенокардия Принцметала (форма коронарной недостаточности, отличающаяся продолжительными (до 1 часа) приступами болей). Сочетание стенокардии с брадикардией (замедление частоты сердечных сокращений менее чем 60 в минуту), Стенокардия, сопровождающаяся наджелудочковыми нарушениями ритма, тахикардией (частота сердечных сокращений более 100 ударов в минуту). Наджелудочковая (синусовая) тахикардия. Экстрасистолия (нарушение ритма сердца, характеризующееся возникновением одиночных или парных преждевременных сокращений сердца (экстрасистол), вызываемых возбуждением миокарда). Сами по себе экстрасистолы совершенно безопасны. Их называют "косметические аритмии". Однако у лиц с болезнями сердца наличие экстрасистол является дополнительным неблагоприятным фактором трепетания и мерцания предсердий. Острые нарушения мозгового кровообращения Хроническая цереброваскулярная недостаточность, дисциркуляторная энцефалопатия, вестибулярные расстройства, укачивание в транспорте, мигрень. Гипертрофическая кардиомиопатия (первичные невоспалительные поражения миокарда невыясненной этиологии (идиопатические), не связанные с клапанными пороками или внутрисердечными шунтами). Болезнь и синдром Рейно (болезнь неясной этиологии, характеризующаяся приступообразными спазмами артерий пальцев кистей, реже стоп, проявляющаяся их побледнением, болями и парестезиями (нарушениями чувствительности)). Сочетание пароксизмальной наджелудочковой тахикардии, хронической мерцательной аритмии с артериальной гипертензией. Побочные эффекты: При терапии верапамилом и в меньшей степени — при назначении дилтиазема возникает брадикардия, нарушается атриовентрикулярная проводимость, ухудшается течение сердечной недостаточности. Верапамил, увеличивая венозный возврат крови в сердце, может повышать конечнодиастолическое давление в левом желудочке. Производные дигидропиридина (особенно нифедипин короткого действия) вызывают тахикардию, чувство жара, гиперемию лица и верхней части плечевого пояса (flashing). У 20 — 30% больных развивается значительная артериальная гипотензия, сопровождающаяся ишемией миокарда. При выраженном атеросклерозе коронарных сосудов может появляться синдром «коронарного обкрадывания» — расширение артерий в интактных зонах миокарда с уменьшением тока крови, направляемой в пораженные атеросклерозом, неспособные к расширению сосуды зоны ишемии. Другие нежелательные эффекты блокаторов кальциевых каналов — головная боль, головокружение, ухудшение зрения, гиперплазия слизистой оболочки десен, тошнота, обратимое нарушение функций печени, кашель, одышка, отеки на голенях и лодыжках. Периферические отеки обусловлены расширением прекапиллярных артериол и локальным нарушением ауторегуляции гидростатического давления в капиллярах Мочегонные средства при таких отеках неэффективны. Редко блокаторы кальциевых каналов вызывают гипергликемию, устраняя стимулирующее влияние ионов кальция на секрецию инсулина. Верапамил может вызывать гипогликемию, так как тормозит гликогенолиз в печени. Во время терапии необходим систематический контроль над концентрацией глюкозы в крови. Производные дигидропиридина длительного действия оказывают побочные эффекты в два-три раза реже, чем нифедипин в обычных таблетках и капсулах. При применении нимодипина в больших дозах описано развитие судорог, аритмии, кровотечений. Через два месяца курсовой терапии нифедипином появляется толерантность к его антиангинальному, противоишемическому и гипотензивному действию. При систематическом приеме верапамила в течение трех месяцев эти же эффекты усиливаются. Внезапная отмена блокаторов кальциевых каналов у больных вазоспастической стенокардией сопровождается спустя 2 — 7 ч сильным спазмом коронарных сосудов. Коронарный вазоспазм протекает наиболее тяжело при внутривенном вливании кальция хлорида. Противопоказания: Блокаторы кальциевых каналов противопоказаны при кардиогенном шоке, выраженной артериальной гипотензии, в первые 8 дней после инфаркта миокарда, клинически значимом субаортальном стенозе, синдроме Вольфа — Паркинсона — Уайта с антидромной желудочковой тахикардией, остром мозговом инсульте с повышенным внутричерепным давлением, индивидуальной непереносимости, в первые три месяца беременности и при кормлении грудным молоком Верапамил и дилтиазем, кроме того, не назначают при брадикардии, синдроме слабости синусного узла, атриовентрикулярной блокаде II — III степени, синоатриальной блокаде, в комбинации с β-адреноблокаторами у больных декомпенсированной сердечной недостаточностью |
