лекции. Демографическая ситуация в рф
 Скачать 0.86 Mb. Скачать 0.86 Mb.
|
|
Принципы лечения гиповолемического шока. Лечение шоковых состояний должно включать оказание помощи по жизненным показаниям и целенаправленное воздействие на основные патогенетические звенья: немедленная остановка кровотечения, при необходимости адекватное обезболивание; обеспечение венозного доступа и проведение адекватной инфузионной терапии; лечение ОДН, нормализация доставки О2и метаболизма тканей; постоянная подача кислорода с его содержанием во вдыхаемой смеси 35-45 % (поток кислорода 3-5 л/мин); лечение ОСН; катетеризация мочевого пузыря с целью контроля диуреза; нормализация СВ. Абсолютный или относительный дефицит ОЦК устраняется инфузионной терапией, направленной на устранение гиповолемии, под контролем СВ, ЦВД и почасового диуреза. Всегда нужно помнить, что при шоковых состояниях возможна рефлекторная остановка сердца – синдром «пустого сердца», поэтому с первых этапов лечения, пока еще не установлен точный диагноз и не определен дефицит ОЦК, необходимо быстро обеспечить венозный доступ (допускается катетеризация двух и более периферических вен) и наладить струйное переливание жидкостей. Основная цель проводимой при шоке инфузионной терапии – устранить абсолютную или относительную гиповолемию, а также восстановить интерстициальный водный сектор. Инфузионная терапия гиповолемического шока включает использование кристаллоидов, коллоидов и препаратов крови. При необходимости быстрой начальной коррекции гиповолемии в условиях ограниченности медицинских ресурсов (догоспитальная помощь) могут использоваться малые объемы гипертонических растворов. Так, внутривенное введение в течение 2 мин 4 мл/кг 7,5 % раствора натрия хлорида на 30 мин стабилизирует АД, что позволяет доставить пациента в стационар и затем продолжить инфузионно-трансфузионную терапию. Принципы лечения травматического шока. Травматический шок по своему патогенезу является гиповолемическим, поэтому указанные выше принципы интенсивной терапии применимы и при травматическом шоке. Одна из главных задач лечения – максимально раннее его начало с соблюдением преемственности оказания помощи на догоспитальном и госпитальном этапах. Лечебно-реанимационные действия должны начинаться уже на месте происшествия и продолжаться во время транспортировки пострадавшего в стационар. На догоспитальном этапе применяют такие методы противошоковой терапии, которые не требуют большой затраты времени и достаточно надежны. Придание телу пациента оптимального положения, в зависимости от травмы (Тренделенбурга, Фовлера, Волковича-Дьяконова, горизонтального на щите). Проведение мероприятий по поддержанию внешнего дыхания (санация трахеобронхиального дерева – профилактика и устранение аспирационного синдрома, интубация трахеи, ларингеальная маска, комбитьюб, коникотомия, вспомогательная или заместительная ИВЛ, наложение окклюзионной повязки при открытом пневмотораксе, пункция плевральной полости при напряженном пневмотораксе). Временная остановка кровотечения (кровоостанавливающий жгут, зажим, давящая повязка, пальцевое прижатие артерии, тугая тампонада раны, противошоковый костюм и др.). Восполнение объема циркулирующей крови: солевые растворы через рот, инфузия кровозамещающих растворов внутривенно, внутрикостно, с ориентацией на ответную реакцию организма – системное артериальное давление должно находиться выше критического уровня (80 мм рт. ст.). Обезболивание и блокирование эмоционально-стрессовых реакций: новокаиновые блокады, нестероидные противовоспалительные препараты, например кетопрофен(кетонал) 100-200 мг изолированно или в сочетании с опиатами (фентанил 0,1 мг внутривенно) или опиоидами (трамадол 100 мг внутривенно). Иммобилизация зон переломов, обширных повреждений мягких тканей, сосудов, нервов (транспортные шины, вакуумные матрасы, жесткие щиты, воротник Шанса и др.). Местное охлаждение поврежденных участков тела (гипотермические пакеты, импровизированные холодные компрессы, лед, снег, вода). Органопротекторы (антигипоксанты, антиоксиданты). Кортикостероидные гормоны. Профилактика и лечение жировой эмболии (липостабил, глюкозо-новокаиновая смесь). На госпитальном этапе при поступлении больного с шокогенной травмой в стационар для оценки его состояния приходится учитывать большое число факторов. Прежде всего необходимо выделить ведущие повреждения, число и тяжесть локальных травм. Принципы лечения ожогового шока. Терапия ожогового шока строится на следующих принципах: 1) коррекция гиповолемии, гипопротеинемии и дисэлектролитемии; 2) уменьшение сосудистой проницаемости; 3) ограничение избыточной активации синдрома системного воспалительного ответа и протекция функции органов; 4) антибактериальная терапия; 5) анальгезия. На догоспитальном этапе при отсутствии возможности проведения инфузионной терапии и при сохраненном сознании пациенту дают пить солевые растворы, проводят анальгезию и накладывают на ожоговые поверхности стерильные повязки, обильно смоченные фурацилином. На госпитальном этапе последовательность лечебных мероприятий должна быть следующей. 1.Восстановление проходимости верхних дыхательных путей, оксигенотерапия, решение вопроса об интубации трахеи и проведении ИВЛ у пациентов с ожогом верхних дыхательных путей у пациентов, которым на месте проводились реанимационные мероприятия при глубоком ожоге площадью более 60-80 % с целью уменьшить потребление и увеличить доставку тканям кислорода, а также при тяжелом отравлении угарным газом. Анальгезия ненаркотическими или наркотическими анальгетиками. Болюсная инфузия 20 мл/кг раствора Рингера или 0,9% раствора натрия хлорида. Инфузионная терапия должна быть направлена на восполнение физиологической потребности и продолжающейся потери жидкости. Устанавливается назогастральный зонд, опорожняется желудок и вводятся антациды, например, алгедрат + магния гидрохлорид (маалокс) через каждые 1-2 ч. В настоящее время придерживаются тактики раннего начала энтерального введения жидкости и кормления, так как это предотвращает образование стрессовых язв и транслокацию кишечной микрофлоры. Для уменьшения сосудистой проницаемости используют этамзилатнатрия в дозе 0,1 мл/кг/сут; преднизолон, который при ожоге более 30 % поверхности тела назначается в дозе 3 мг/кг/сут на 3 дня, а при ожоге более 50 % – 5 мг/кг/сут на 5 дней. Аскорбиновую кислоту назначают в дозе 1 г/м2 ожоговой поверхности в сутки. Профилактика столбняка осуществляется у иммунизированных пациентов, получивших последнюю дозу более 5 лет назад, введением 0,5 мл анатоксина столбнячного, а у неиммунизированных пациентов – введением иммуноглобулина противостолбнячного из сыворотки крови человека в дозе 250-500 тыс. ЕД внутримышечно. Антибактериальная терапия препаратами широкого спектра назначается в целях санации хронических очагов инфекции и подавления транслоцировавшейся микрофлоры. В первые сутки ожоговой болезни проницаемость ожоговой раны для антибиотиков значительно снижена, в связи с чем для профилактики и лечения раневой инфекции должны использоваться местные антибактериальные препараты. С самого начала терапии необходим постоянный контроль диуреза. Принципы лечения септического шока. Основная цель лечения септического шока – обеспечение необходимой доставки кислорода тканям. Для этого проводят следующие лечебные мероприятия. Для того чтобы обеспечить адекватную доставку кислорода, необходимо восполнить ОЦЖ, дефицит которой обусловлен пропотеванием жидкой части крови в интерстиций на фоне значительно выраженного синдрома капиллярной утечки. Это достигается болюсной инфузией за 20-30 мин 10-20 мл/кг изотонического раствора натрия хлорида. В объем инфузионной терапии должна быть включена сода для коррекции метаболического ацидоза под контролем показателей КОС. В связи с тем, что в патогенезе развития септического шока лежит, в том числе, и сосудистая недостаточность, немаловажная роль в лечении отводится инотропной и вазопрессорной терапии. Используются норэпинефрин(норадреналин), эпинефрин (адреналин), дофамин и другие сосудоактивные препараты. При выведении из шока надо обязательно осуществлять энергодотацию введением глюкозы 0,5 г/кг/ч. Стероидная терапия при септическом шоке направлена на подавление активности NO-синтетазы, восстановление чувствительности адренергических рецепторов, подавление активности провоспалительных медиаторов. Назначается гидрокортизонв дозе 100 мг болюсно внутривенно, затем 0,18 мг/кг/ч в период сосудистой поддержки и 0,08 мг/кг/ч, в дальнейшем со снижением на 24 мг (0,3 мг/кг или 13,8 мг/м2) каждые сутки. Принципы лечения анафилактического шока. Все препараты вводятся внутривенно. Лечение из расчета 30 мин должно включать назначение лекарственных средств следующих фармакотерапевтических групп. Вазопрессорные средства: эпинефрин. Гормоны: преднизолон. Спазмолитические средства: атропин. Растворы и плазмозаменители: натрия хлорид, декстроза. Тактика лечения. При наличии показаний – проведение комплекса реанимационных мероприятий. По возможности устранение контакта с аллергеном. Наложение жгута на конечность оправдано при подкожном введении препарата или при укусе насекомыми в конечности. При внутривенном введении большая часть препарата успевает поступить в сосудистое русло, поэтому наложение жгута бесполезно. В тех случаях, когда невозможно наложить жгут выше места введения аллергена (например, анафилактический шок развился в ответ на введение раствора антибиотика в ягодицу), следует обколоть место инъекции разведенным раствором адреналина по 0,1 мл, что замедлит всасывание аллергена. Для купирования пареза в системе микроциркуляции и устранения децентрализации кровообращения внутривенно медленно вводится 1 мл 0,1 % раствора эпинефрина (адреналина), разведенного в 10-20 мл изотонического раствора натрия хлорида. Для купирования относительной гиповолемии осуществляется внутривенно струйная инфузионная терапия 400 мл 0,9 % раствора натрия хлорида и 200 мл 5 % раствора декстрозы (глюкоза). Глюкокортикоиды (преднизолон60 мг) вводятся для предотвращения дальнейшей гистаминолиберации и с целью стабилизации клеточных мембран. Спазмолитик (атропин0,5 мг) вводится для купирования спастических сокращений кишечника, мочевого пузыря и матки. При наличии бронхоспастического синдрома может понадобиться внутривенное введение 10 мл 2,4 % раствора эуфиллина. Использование антигистаминных препаратов, таких как дифегидрамин (димедрол), хлоропирамин (супрастин), прометазин (пипольфен), при оказании неотложной помощи больным, находящимся в АШ, не показано: данные препараты обладают в десятки раз более слабым десенсибилизирующим и мембраностабилизирующим эффектом по сравнению с глюкокортикоидами, что само по себе делает их использование нецелесообразным при лечении АШ; почти все препараты этой группы обладают слабовыраженным ганглиоблокирующим эффектом, поэтому при их внутривенном введении у больных с АШ на фоне низкого исходного АД происходит еще более выраженное его снижение. Основой профилактики АШ на лекарственные средства является тщательный сбор аллергоанамнеза, при необходимости постановка провокационных проб. Больным с инсектной аллергией в анамнезе необходимо иметь средства для оказания самопомощи (шприцы-тюбики с адреналином, ГКС). Неотложные состояния Помощь при остановке дыхания и сердечной деятельности Международно-признанная схема реанимации состоит из четырех частей. Данная схема названа «Азбука элементарной реанимации»: «А» — проверить, есть ли дальнейшая опасность для вас или ребенка? В каждой ситуации разные опасности. Вы должны их мгновенно оценить, и убедиться, что знаете, как их избежать, «В»— проверить воздухоносные пути (свободны ли они?). «С» — проверить дыхание (дышит ли ребенок?): – ищите движения грудной клетки; – слушайте звуки дыхания; чувствуйте дыхание ребенка на своем лице. «Д» — проверить циркуляцию (бьется ли сердце?): – ищите пульс. Лучшее место, где обнаруживается пульс у ребенка до года — плечевая артерия. Искать на внутренней стороне конечности посередине между локтем и плечом. Слегка надавить двумя пальцами всторону кости, одновременно поддерживая наружную часть руки большим пальцем (рис. 1, а). У детей старше года пульс необходимо искать на сонной артерии. Нащупайте адамово яблоко (выступ в середине гортани) при помощи двух пальцев. Переместите пальцы от адамова яблока в сторону углубления между ним и мышцами шеи. Нажмите на шею, чтобы почувствовать пульс (рис. 1, б). 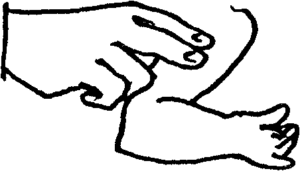  aб aб Рис. 1. Определение пульса у детей Внимание: – если вы не улавливаете дыхания — надо провести «искусственное дыхание»; – если вы не чувствуете пульса — «непрямой массаж сердца». Искусственное дыхание методом «рот в рот» В проведении искусственного дыхания методом «рот в рот» детям до года и детям постарше есть разница. Когда вы дышите за младенца, соблюдайте три условия: 1.Вдувайте воздух в рот и в нос одновременно. Не забудьте, что у «грудничка» шея короче, толще и более хрупкая— будьте осторожны, запрокидывая его голову. Вдувайте не полный свой объем воздуха в дыхательные пути младенца, так как возможен разрыв альвеол. Проведение искусственного дыхания ребенку до года
Проведение искусственного дыхания ребенку старше года
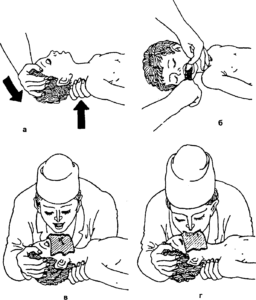 Рис. 2. Проведение искусственного дыхания ребенку |
