Экзаменационные вопросы по акушерству и гинекологии для педиатрического факультета 20182019 гг. ( составила группа 2502 педфак 2019год)
 Скачать 0.8 Mb. Скачать 0.8 Mb.
|
|
5. Cпециализированная акушерско-гинекологическая помощь, амбулаторная и стационарная. Специализированная медицинская помощь — вид медицинской помощи, оказываемой врачами-специалистами в специально предназначенных для этой цели лечебных учреждениях или отделениях с использованием современной лечебно-диагностической аппаратуры, инструментария и оборудования. Для обеспечения организационно-методической и лечебно-консультативной помощи ЖК выделяются наиболее крупные и квалифицированные учреждения, хорошо оборудованные и оснащенные, которые, сохраняя весь объем работы обычной ЖК, выполняют функцию консультативного центра поликлинической акушерско-гинекологической помощи на данной территории - базовые ЖК. В таких консультациях сосредотачиваются все виды специализированной акушерско-гинекологической помощи. Формы организации специализированной амбулаторно-поликлинической акушерско-гинекологической помощи:
В рамках специализированной помощи организуются кабинеты или приемы женщин при невынашивании беременности, иммуноконфликтной беременности, эндокринных расстройствах, бесплодии, по вопросам контрацепции, гинекологии детей и подростков, медико-генетическому консультированию, сексопатологии, кабинеты патологии шейки матки. В крупных городах населением более 500 тыс. человек организуются специализированные консультации по вопросам семьи и брака. В этих консультациях проводится обследование супружеских пар, лечение бесплодия, невынашивания беременности, патологического климакса, сексологических расстройств и других заболеваний, препятствующих формированию и нормальному развитию семьи; осуществляется консультация по вопросам планирования семьи. В соответствии с основными задачами консультация ведет амбулаторный прием по направлению других ЛПУ, выдает медицинские заключения для лечения и диспансерного наблюдения по месту жительства, проводит специальные методы обследования и лечения больных с нарушения репродуктивной, сексуальной функции, наследственной и эндокринной патологией, проводит психотерапевтическую работу, осуществляет индивидуальный подбор контрацептивов. Стационарную специализированную акушерско-гинекологическую помощь оказывают:
6. Диспансеризация беременных и родильниц. Сроки выдачи отпуска по беременности и родам. Диспансеризация - это активное выявление больных женщин на ранних стадиях заболевания, динамическое наблюдение и проведение комплексного лечения, осуществление мероприятий по оздоровлению условий труда и быта, предупреждению развития и распространения болезней. Диспансеризации подлежат больные с хроническими воспалительными процессами органов малого таза, нарушениями менструального цикла, миомами матки, опухолями придатков, опущением и выпадением половых органов, фоновыми и предраковыми заболеваниями шейки и тела матки. Всех женщин можно разделить на четыре группы: 1) больные, требующие лечения - включает больных со злокачественными заболеваниями на время лечения, женщин с доброкачественными новообразованиями (миома, опухоли яичников), требующих оперативного лечения; всех больных с острыми воспалительными процессами любой локализации; больных с нарушением менструальной функции, климактерическим синдромом, опущением и выпадением половых органов при необходимости оперативного лечения; больных с бесплодием на время лечения. 2) больные, нуждающиеся в регулярном наблюдении и осмотрах, но в настоящее время не требующие лечения - включает женщин с бессимптомными миомами матки, не требующими лечения, с опущением и выпадением стенок влагалища при наличии противопоказаний к операции, больных, заканчивающих лечение по поводу злокачественных новообразований, больных, переведенных из первой группы после оперативного или консервативного лечения 3) практически здоровые женщины - включает женщин с опущением стенок влагалища I степени, неосложненным климактерическим периодом, при бесплодии неустановленного генеза, при нефиксированных отклонениях в положении матки, с остаточными явлениями воспалительных процессов придатков матки без обострения и нарушения функции 4) совершенно здоровые женщины. Эффективность лечения и профилактики туберкулеза, онкологических и венерических заболеваний во многом определяется степенью преемственности в работе ЖК и специализированных диспансеров соответствующего профиля. ЖК представляет противотуберкулезному диспансеру регламентированные сведения о профилактике туберкулеза и передает для обследования и наблюдения женщин при заболевании или подозрении на него. В кожно-венерологический диспансер сообщается обо всех случаях венерических заболеваний, обнаруженных у беременных или гинекологических больных с последующим переводом для соответствующего лечения и наблюдения. В онкологическом диспансере проводятся консультации больных с подозрением на злокачественные новообразования. Онкодиспансер контролирует проведение профилактических мероприятий, своевременность диагностики, направления на лечение и сообщение о каждом случае выявленного онкологического заболевания.. С момента установления беременности женщины не допускаются к работе, связанной с неблагоприятными условиями труда, к работе в ночное время. Беременные работницы и служащие с 4-го месяца беременности не привлекаются к сверхурочной работе. При переводе на облегченную работу за беременной сохраняется заработная плата из расчета последних 6 мес. Листок нетрудоспособности по беременности и родам выдается врачом акушером-гинекологом, а в его отсутствие — врачом, ведущим прием. • Выдача листка нетрудоспособности производится с 30 нед беременности единовременно продолжительностью 140 календарных дней. При многоплодной беременности листок нетрудоспособности по беременности и родам выдается с 28 нед беременности, при этом общая продолжительность дородового и послеродового отпуска составляет 180 дней. • При осложненных родах женщинам, в том числе и иногородним, листок нетрудоспособности выдается дополнительно на 16 календарных дней лечебно-профилактическим учреждением, где произошли роды. В этих случаях общая продолжительность дородового и послеродового отпуска составляет 156 календарных дней. • При родах, наступивших до 30 нед беременности, и рождении живого ребенка листок нетрудоспособности по беременности и родам выдается лечебно-профилактическим учреждением, где произошли роды, на 156 календарных дней, а в случае рождения мертвого ребенка или его смерти в течение 7 дней после родов — на 86 календарных дней. • Листок нетрудоспособности на дородовой отпуск продолжительностью 90 календарных дней выдается женщинам, проживающим в населенных пунктах, подвергшихся радиоактивному загрязнению. Общая продолжительность отпуска по беременности и родам составляет 160 дней. • Женщине, усыновившей новорожденного ребенка, листок нетрудоспособности выдает стационар по месту его рождения на 70 календарных дней со дня рождения. А При операции экстракорпорального оплодотворения и "подсадке эмбриона" листок нетрудоспособности выдается оперирующим врачом на период госпитализации до установления факта беременности. 7. Материнская смертность, расчет показателя, структура. Пути ее снижения. Материнская смертность по ВОЗ - обусловленная беременностью, независи мо от продолжительности и локализации, смерть женщины, наступившая в пе риод беременности или в течение 42 дней после ее окончания от какой-либо причины, связанной с беременностью, отягощенной ею или ее ведением, но не от несчастного случая или случайно возникшей причины. Данный показатель позволяет оценить все потери бере менных (от абортов, внематочной беременности, акушерской и экстрагенитальной патологии в течение всего периода гестации), ро жениц и родильниц (в течение 42 дней после прекращения беремен ности). Все случаи МС подразделяют на две группы: а) Смерть, непосредственно связанная с акушерскими причинами: смерть, наступившая вследствие акушерских осложнений беремен ности, родов, послеродового периода, а также в результате непра вильной тактики лечения. б) Смерть, косвенно связанная с акушерскими причинами: смерть, на ступившая в результате существовавшей ранее болезни или болезни, развившейся во время беременности, вне связи с непосредственной акушерской причиной, но клиническое течение которой было уси лено физиологическими эффектами беременности. Материнская смертность: 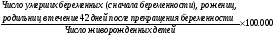 Структура материнской смертности: 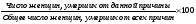 Структура причин МС: большая часть (около 80%) - акушерские (наиболее часто: внематочная беременность, кровотечения, аборты вне лечебных учреждений), 20% - причины, кос венно связанные с беременностью и родами (экстрагенитальные заболевания). Направления профилактики МС: повышение качества оказания медицинской помощи беременным, роженицам и родильницам; дооснащение роддомов и женских консультаций всем необходимым оборудованием; профилактика дородовых и послеродовых осложнений и др. 8. Организация акушерско-гинекологической помощи девочкам и подросткам. В детском и подростковом возрасте встречаются разнообразные гинекологические заболевания и аномалии развития, которые в даль-нейшем могут явиться причиной серьезных нарушений менструальной и репродуктивной функции женщины. Разработана и функцио-нирует трехступенчатая система организации профилактики и лечения гинекологических заболеваний у детей: 1) 1-ая ступень - медицинское обслуживание в детских яслях, садах, школах, интернатах, средних учебных заведениях, детских санаториях. Решаемые задачи: а. широкая санитарно-просветительная работа среди девочек, их родителей и педагогов б. проведение профилактических осмотров и выявление больных, которые нуждаются в более углубленном обследовании у специалиста по гинекологии детей и подростков. В санпросветработе широко используются кинофильмы, радио, телевидение и др. наглядные по-собия. 2) 2-ая ступень - амбулаторное наблюдение в районных кабинетах гинекологии детей и подростков, задача которых диа-гностика и лечение гинекологических заболеваний в условиях детской поликлиники. Здесь направляют в стационар нуждающихся в лечении в условиях больницы, наблюдают за больными после выписки их из стационара, осуществляют руководство мероприятиями первой ступени. 3) 3-ая ступень - специализированные гинекологические стационары и консультативные кабинеты в НИИ. Решаемые за-дачи: а. диагностика и лечение гинекологических заболеваний детей и подростков в условиях стационара б. руководство районными детскими гинекологами в. подготовка кадров г. научно-исследовательская и организационно-методическая работа. Амбулаторный прием детей и подростков ведется в районных детских поликлиниках, где можно получить необходимые консультации у детских специалистов любого профиля. В детских поликлиниках организованы специально оборудованные гинекологические каби-неты для диспансерного наблюдения и лечения детей и подростков, страдающих гинекологическими заболеваниями. Стационарное обследование и лечение осуществляется в специализированных гинекологических отделениях или при детских сомати-ческих больницах. Специализированный гинекологический стационар должен иметь в штатах не только врача-гинеколога и консуль-тантов по разным смежным специальностям, но и воспитателей и педагогов для того, чтобы находящиеся на лечении в стационаре девочки школьного возраста могли бы проходить школьную учебную программу. 9. Перинатология как наука: цель и задачи перинатологии. Перинатальная охрана плода и новорожденного. Перинатология - раздел медицины, направленный на изучение жизни человека со 154 дней беременности (с этого срока гестации возможно выживание родившегося плода в условиях адекватной терапии) до 7 дней после рождения. Задачи: 1. Исследование влияния отклонения в состоянии здоровья беременной женщины на развитие плода и новорожденного. 2. Изучение функциональной и метаболической адаптации новорожденного к внеутробному существованию. 3. Реанимация и интенсивная терапия новорожденных. 4. Исследования становления иммунного статуса. 5. Изучение наследственных и врожденных заболеваний. 6. Разработка специальных методов диагностики заболеваний, лечения с учетом особенностей фармакокинетики и фармакодинамики лекарственных средств в этом периоде. 7. Реабилитация больных новорожденных детей. 8. Вопросы вскармливания и питания как здоровых, так и больных детей. Перинатальную охрану плода и новорожденного в первую очередь осуществляют женские консультации, а также специализирован-ные акушерские стационары и отделения патологии беременных родильных домов, санатории для беременных женщин, терапевти-ческие общие и специализированные стационары, диспансеры, поликлиники для взрослых и детей. Обеспечение нормального внутриутробного развития плода и здоровья новорожденного требует организации их перинатальной охра-ны по возможности с ранних сроков беременности, когда оплодотворенная яйцеклетка и эмбрион наиболее чувствительны к различ-ным вредным воздействиям факторов внешней и внутренней среды. Пути перинатальной охра-ны плода: 1. Оздоровление беременных, улучшение условий их труда и быта, соблюдение санитарно-гигиенических требований, режима пита-ния, отдыха, борьба с вредными привычками - важнейшее профилактическое мероприяте женской консультации в организации пери-натальной охраны плода и новорожденного. 2. Социально-правовая раздел работы женской консультации - освобождение беременных от ночных и сверхурочных работ, команди-ровок, работ, связанных с подъемом и переносом тяжестей сверх допустимых норм, перевод беременных на более легкую работу и др. 3. Отбор и направление беременных женщин в различные стационары для госпитализации в профилактических и лечебных целях: около 30 % женщин, состоящих на учете, нуждаются в госпитализации в отделения патологии беременных акушерских стационаров и около 5 % должны оздоравливаться в отделениях санаторного или полусанаторного типа. Большое значение имеет профилактическая госпитализация беременных с экстрагенитальными заболеваниями в первом триместре беременности для квалифицированного реше-ния вопроса о возможности сохранения беременности. 4. Развитие специализированной акушерско-гинекологической помощи, создание перинатальных центров, которые предназначаются для оказания высококвалифицированной амбулаторной и стационарной медицинской помощи женщинам группы высокого риска раз-вития перинатальной патологии и их детям. В центре осуществляется пренатальная диагностика представляющих угрозу и патологи-ческих состояний матери и плода, при необходимости проводится корригирующая терапия, выполняется родоразрешение женщин группы высокого риска развития перинатальной патологии, своевременно и адекватно проводится интенсивное лечение новорожден-ных, в том числе недоношенных. Создание перинатальных центров на базе акушерских стационаров, обеспечивающих организацию всей акушерской помощи в регионе с использованием высокого уровня перинатальной технологии, является перспективным резервом снижения перинатальной заболеваемости и смертности. 5. Профилактическая работа и правильное сексуальное воспитание молодежи. Большую роль в сохранении репродуктивного здоровья родителей имеют центры планирования семьи, деятельность которых на-правлена на предотвращение абортов, а следовательно, на сохранение репродуктивной функции женщин. 6. Повышение квалификации и обмен опытом врачей женских консультаций, стационарной акушерской помощи, терапевтов, неонато-логов, анестезиологов и других специалистов. Целесообразно проведение кратковременных курсов информации по новейшим достижениям перинатологии для врачей различных специальностей силами сотрудников НИИ и профильных кафедр, а также совместных научно-практических конференций акушеров-гинекологов, терапевтов, педиатров, анестезиологов, генетиков, морфологов и других специалистов. 10. Перинатальная смертность: расчет показателя. Структура. Пути снижения. Влияние вредных факторов внешней среды на организм матери и плода. Перинатальный период - начинается с 22 полной недели (154-го дня) внутриутробной жизни плода (в это время в норме масса тела плода составляет 500 г) и заканчивается спустя 7 полных дней после рождения (0-6 дней). Перинатальная смертность - важнейший показате ль качества деятельности женской консультации и родильного дома. Она отражает социальное положение населения, здоровье нации, уровень медицинской помощи вообще и акушерской в частности и учитывается во всех странах. Живорождение - полное изгнание или извлечение про дукта зачатия из организма матери вне зависимости от продолжи тельности беременности, причем плод после такого отделения ды шит или проявляет другие признаки жизни, такие как сердцебие ние, пульсация пуповины или произвольные движения мускулату ры, независимо от того, перерезана ли пуповина и отделилась ли плацента. Каждый продукт такого рождения рассматривается как: жи ворожденный. Мертворождение - смерть продукта зачатия до его пол ного изгнания или извлечения из организма матери вне зависимости от продолжительности беременности. На смерть указывает отсутствие у плода после такого отделения дыхания или любых других призна ков жизни, таких как сердцебиение, пульсация пуповины или само произвольные движения мускулатуры. |
