Гастро экзамен. Гастро Дифференциальная диагностика острых болей в животе хирургической и терапевтической природы
 Скачать 0.69 Mb. Скачать 0.69 Mb.
|
|
Гастро Дифференциальная диагностика острых болей в животе хирургической и терапевтической природы Острый живот – внезапно возникшие острые боли в животе, которые сопровождаются симптомами раздражение брюшины и не редко требуют неотложной хирургической помощи Терапевтический острый живот – хирургическое лечение не требуется или даже может навредить Круг диф.диагностики: хир- перфорация полого органа, кишечная непроходимость, мезентериальный тромбоз, острый аппендицит, острых холецистит, острый панкреатит, гинекологические заболевания; тер – инфаркт миокарда, воспалительные заболевания кишечника, диабетический кетоацидоз Сравнение
Дифференциальная диагностика болей в правом подреберье (заболевания ЖВП, базальные пневмонии, плевриты)  Дифференциальная диагностика желтух в зависимости от уровня поражения Желтуха - желтая окраска кожных покровов, слизистых оболочек и склер, возникающая в результате накопления избыточного количества билирубина в сыворотке крови и последующего отложения его в тканях. Причиной любой желтухи является нарушение равновесия между образованием и выделением билирубина. Патогенетическая классификация желтух выделяет: 1) надпеченочную; 2) печеночно-клеточную; 3) подпеченочную. Обнаружив у больного наличие желтухи, необходимо прежде всего определить тип гипербилирубинемии. Выделяют желтухи с повышением концентрации в крови: • НБ (непрямого билирубина); • КБ (конъюгированного билирубина). ПРИЧИНЫ И ТИПЫ ЖЕЛТУХ Различают следующие типы желтух. I. Желтухи с НБ. 1. Надпеченочная желтуха (гемолитическая). 2. Печеночно-клеточная желтуха: премикросомальная и микросомальная (синдром Жильбера; синдром Криглера-Найяра; синдром Люси-Дрисколла; другие негемолитические желтухи) II. Желтухи с КБ. 1. Печеночно-клеточная желтуха (постмикросомальная): • острые вирусные заболевания (вирусные гепатиты А, В, С, D, Е; инфекционный мононуклеоз; желтая лихорадка); бактериальные (лептоспироз, иерсиниоз); протозойные (токсоплазмоз, описторхоз, фасциолез); токсические, лекарственные, алкогольные гепатиты. • хронические гепатиты (ХГ) и циррозы печени (ЦП); • внутрипеченочный холестаз и первичный билиарный цирроз печени (ПБЦП); • первичный рак печени; • желтуха беременных; • конституциональные желтухи (синдром Дабина-Джонсона, синдром Ротора). 2. Подпеченочная (механическая) желтуха. 1. Сдавление желчных протоков извне: • увеличение головки ПЖ (рак, панкреатиты); • ЭП; • опухоли и дивертикулы ДПК; • аневризма печеночной артерии; • лимфогранулематоз и др. 2. Болезни желчных протоков: • опухоли ЖВП; • рубцовое сужение общего желчного протока; • ПСХ; • холангит (острый, хронический, сегментарный); • желчнокаменная болезнь (ЖКБ). Исследование концентрации различных фракций билирубина в сыворотке крови (а еще проще - содержания желчных пигментов в моче) позволяет отличить эти желтухи друг от друга и решить первую задачу диагностического поиска. При наличии неконъюгированной гипербилирубинемии необходимо установить этиологию заболевания. Это - следующая задача диагностического поиска. ЖЕЛТУХИ С НЕКОНЪЮГИРОВАННЫМ БИЛИРУБИНОМ Гемолитические анемии Объединяют ряд наследственных и приобретенных заболеваний, основным признаком которых является повышенный распад эритроцитов и укорочение продолжительности их жизни со 100-120 до 12-14 дней. Наследственные ГА обусловлены дефектами структуры эритроцитов, которые становятся функционально неполноценными и нестойкими. При приобретенных ГА разрушение эритроцитов наступает под влиянием различных способствующих этому факторов (образование аутоантител, действие гемолитических ядов, механические воздействия). Основными диагностическими критериями гемолиза являются: 1) повышенный распад эритроцитов или их незрелых предшественников с повышением образования НБ, вывести который печень полностью не способна, хотя выводит его значительно больше, чем в норме; 2) содержание билирубина в сыворотке крови вне кризов не превышает 34-50 мкмоль/л, а в период кризов резко возрастает; 3) отсутствие билирубина (желчных пигментов) в моче; 4) увеличение содержания уробилина в моче и особенно стеркобилина в кале; 5) отсутствие клинически выраженного преджелтушного периода; 6) желтуха неинтенсивная лимонного цвета на фоне общей бледности; 7) отсутствие кожного зуда; 8) спленомегалия (обычно при внутриклеточном гемолизе); 9) нормохромная (при талассемии - гипохромная), гиперрегенераторная (ретикулоцитоз) анемия с гиперплазией эритроидного ростка в костном мозге; 10) гемолитические кризы с болями в животе, пояснице, лихорадкой, одышкой, сердцебиением, слабостью, артралгиями; 11) образование желчных (пигментных) камней при массивном гемолизе. При внутрисосудистом гемолизе отличительными признаками являются: 1) повышение уровня свободного НЬ в плазме крови (гемоглобинемия); 2) гемоглобинурия и гемосидеринурия (цвет мочи при этом становится красным или черным); 3) гемосидероз внутренних органов; 4) склонность к микротромбозам различных локализаций. Печеночно-клеточные желтухи с неконъюгированным билирубином (премикросомальная, микросомальная) Любая причина, способная нарушить захват билирубина гепатоцитом или его конъюгацию с глюкуроновой кислотой, приводит к накоплению в крови НБ. Эти причины лежат в основе наследственных негемолитических и некоторых приобретенных желтух. Для этой группы заболеваний характерны: 1) повышение только НБ в крови и отсутствие кожного зуда; 2) наличие уробилина в моче и стеркобилина в кале; 3) отсутствие билирубина (желчных пигментов) в моче. В отличие от ГА: • нет спленомегалии; • нет гемолиза и гемолитических кризов; • нет нормохромной, гиперрегенераторной анемии с раздражением эритроидного ростка костного мозга. Синдром Жильбера Нередко встречающаяся патология с аутосомно-доминантным типом наследования, при которой нарушены захват билирубина на синусоидальном полюсе гепатоцита и транспорт его к микросомам из-за снижения активности глюкуронилтрансферазы (ГТ). Заболевание проявляется в юношеском возрасте (чаще болеют мальчики) и имеет рецидивирующее доброкачественное течение с умеренной желтухой (в пределах 34-68 мкмоль/л) и астеновегетативным синдромом. Провоцируют рецидивы заболевания случайные инфекции, физические и эмоциональные перегрузки, алкоголь. Печень не увеличена, структура ее не изменена. Функциональные пробы печени - в пределах нормы или субнормальны. Синдром Криглера-Найяра Это редкая врожденная негемолитическая желтуха новорожденных, которая имеет две генетически гетерогенные формы: ЖЕЛТУХИ С КОНЪЮГИРОВАННЫМ БИЛИРУБИНОМ Печеночно-клеточная желтуха с конъюгированным билирубином (постмикросомальная, постгепатоцеллюлярная) Заболевание обусловлено повреждением гепатоцитов и внутрипеченочных желчных капилляров и связано с нарушением функции печени. I. Причины постмикросомальной желтухи: -острые гепатиты (вирусные, тосические, лекарственные и др.) - хр.гепатиты - синдром Дабина-Джонсона - синдром Ротора Механизмы развития: 1.дефекты клеточной мембраны гепатоцитов на сосудистом полюсе (↑проницаемости), из-за чего прямой и непрямой билирубин выходят из гепатоцитов в кровь – цитолитическая желтуха 2.плотная мембрана первичного желчного канальца (при алкогольном поражении печени) – холестатическая желтуха (клеточный холестаз), при этом увеличивается объем гепатоцита, повышается проницаемость сосудистого полюса – присоединяется цитолитичекий компонент 3. недостаток ферментов, участвующих в экскреции прямого билирубина в желчные канальцы К ферментативным желтухам относятся наследственные доброкачественные желтухи с КБ и аутосомно-доминантным типом наследования. Основным звеном их патогенеза является нарушение экскреции КБ из гепатоцитов, приводящее к его регургитации. Заболевание проявляется в молодом возрасте рецидивирующим астеновегетативным, диспепсическим и желтушным синдромами. Характерны боли в правом подреберье (вплоть до колики). Печень увеличена, уплотнена, но ЦП не развивается. Синдром Дабина-Джонсона При синдроме Дабина-Джонсона имеется несостоятельность АТФ-зависимой транспортной системы гепатоцитов (канальцев), в результате чего нарушен транспорт билирубина в желчь и развивается его рефлюкс из гепатоцита в кровь. Чаще страдают мужчины в возрасте 25-30 лет. Имеется постоянная желтуха с гипербилирубинемией до 100 мкмоль/л (НБ и КБ), показатели ЩФ обычно не изменены. Дефект экскреции КБ выражен и сопровождается повторным подъемом уровня бромсульфалеина в крови через 2 ч после введения, отрицательной холецистографией, повышением копропорфиринов в моче. Для синдрома характерно накопление в гепатоцитах темного пигмента, что придает печени гомогенную темно-зеленую или черную окраску. Синдром Ротора Патогенез синдрома Ротора связан не только с нарушением экскреции билирубина (как при синдроме Дабина-Джонсона), но и с нарушением его захвата синусоидальным полюсом гепатоцита. Синдром Ротора чаще обнаруживается у мальчиков в пубертатном периоде. Проявляется гипербилирубинемией до 100 мкмоль/л (с повышением НБ и КБ). Имеет место нарушение поглощения бромсульфалеина печенью, но без второго пика повышения его концентрации в крови; при холецистографии желчный пузырь контрастируется; копропорфирины в моче в норме или несколько повышены; печень обычного цвета без отложения пигмента в гепатоцитах. Критерии: -гипербилирубинемия за счет обеих фракций, больше за счет связанной - уробилин мочи снижен или отсутствует - стеркобилин кала снижен или отсутствует - билирубин в моче - признаки цитолиза при воспалительных заболеваниях (повышение трансаминаз, сывороточного железа, ГГТ, ЛДГ-5) -признаки холестаза (ЩФ, ГГТ, ХС) Цвет желтухи яркий, шафрановый, при длительном холестазе – с зеленоватым оттенком II. Постгепатоцеллюлярная желтуха Причины: - первичный билиарный цирроз печени - первичный склерозирующий холангит - вторичный билиарный цирроз - первичный рак печени -эхинококкоз печени - описторхоз Критерии: - зуд кожи - гипербилирубинемия за счет прямого - уробилин мочи и стеркобилин кала снижены или отсутствуют - билирубин в моче - признаки холестаза (ЩФ, ХС) III. Подпеченочная желтуха с конъюгированным билирубином (механическая, хирургическая) Причины: - ЖКБ, холедохолитиаз - стрикутуры фатерова сосочка, желчных протоков - острый панкреатит - хронический панкреатит, псевдоопухолевая форма со сдавлением панкреатической части холедоха - холангит - опухоли ворот печени, общего желчного протока, холедоха, фатерова сосочка, головки ПЖЖ - сдавление желчных протоков снаружи Для подпеченочной желтухи характерны: • повышение в сыворотке крови преимущественно КБ; • резко положительная реакция на билирубин (желчные пигменты) в моче; • резкое снижение выделения уробилина с мочой и стеркобилина с калом, а при полной обструкции - отсутствие их; • кожный зуд; • темно-зеленый, почти черный цвет кожи - при длительной желтухе; • отсутствие спленомегалии при умеренной гепатомегалии Диагностика подпеченочной желтухи основана на визуализации внепеченочных желчных протоков от ворот печени до фатерова сосочка, желчного пузыря (УЗИ, КТ, МРТ), осмотра БДС эндоскопом, контрастировании протоков (РХПГ) УЗИ: - расширение холедоха более 7 мм свидетельствует о желчной гипертензии - наличие конкрементов в протоках - утолщение стенки желчного пузыря более 3 мм, растяжение пузыря, жидкость вокруг пузыря, двойной контур стенки или интрамуральный газ при о.холецистите КТ применяется при негативных результатах УЗИ. Позволяет определить причину и уровень обструкции, визуализировать дистальные отделы расширенных желчных протоков, отличить холестериновые камни от Са-содержащих. При недостаточной информативности УЗИ и КТ применяется МРТ, позволяющая выявить камни и расширенные желчные протоки Эндоскопический осмотр БДС: 1.Рубцовая деформация сфинктера, отсутствие реакции на спазмолитики при стриктурах 2. отек, инфильтрация при папиллитах 3. опухоли ЭРХПГ 1. расширение холедоха более 10 мм свидетельствует о нарушении оттока 2. наличие конкрементов, опухоли 3. наличие стриктур внепеченочных протоков 4. стеноз фатерова сосочка (ограниченный) 5. стеноз продолженный (панкреатической части холедоха при псевдоопухолевом панкреатите) 6. наличие желчных свищей 7.диагностика заболеваний без расширения желчных протоков (первичный склерозирующий холангит, врожденные аномалии) Холедохолитиаз Холедохолитиаз является наиболее частой причиной механической желтухи (20-30%), причем в 60-80% - это закупорка общего желчного протока, в 15-25% - ампулы БДС, в 5-10% - внутрипеченочных протоков. Для закупорки камнем общего желчного протока характерно появление желтухи вскоре после болевого приступа (колики). Камни, закупоривающие БДС, часто приводят к полной обтурации желчных путей со стойкой механической желтухой. Камень пузырного протока вызывает водянку желчного пузыря (положительный симптом Курвуазье) без желтухи. Холедохолитиаз может осложняться рубцовым сужением БДС (в 30%), инфекционным холангитом и панкреатитом, которые становятся непосредственной причиной желтухи. Закупорка камнем печеночных протоков имеет ту же клиническую симптоматику, обычно сопровождается желтухой, с неполной обтурацией протока. Часто при обтурации ЖВП камнем к мучительной боли присоединяется лихорадка с ознобами (острый холецистит, холангит), а через сутки появляется желтуха с кожным зудом. Рак желчевыводящих путей и большого дуоденального сосочка Рак ЖВП и БДС характеризуется постепенно нарастающей желтухой без боли, но с полной обструкцией, ахоличным стулом и повышением Б до 500 мкмоль/л. Рак БДС обычно сопровождается лихорадкой и часто - дегтеобразным стулом. Рубцовые стриктуры Рубцовые стриктуры внепеченочных желчных протоков обычно возникают после операций. Они проявляются стойкой механической желтухой или холангитом. Диффузный или локальный стенозирующий холангит сопровождается механической желтухой, перивисцеритом и вторичным билиарным ЦП. Опухоли гепатопанкреатодуоденальной зоны Опухоли гепатопанкреатодуоденальной зоны приводят к механической желтухе в 55-75% случаев, а при раке головки ПЖ - в 80-95%. Симптом Курвуазье выявляется только в 18% при холедохолитиазе и в 85% - при раке БДС и головки ПЖ. Первичный рак печени в 80% возникает на фоне ЦП и протекает с механической желтухой и стойким асцитом. Разграничение печеночной и подпеченочной желтухи производится в 2 этапа: 1) устанавливается характер желтухи (печеночная и подпеченочная); анамнез, клиническая картина и данные лабораторных исследований могут помочь на этом этапе; 2) при выявлении признаков подпеченочной желтухи выясняется локализация обтурации и конкретная причина ее; здесь основную помощь могут оказать инструментальные методы исследования. Большое значение в разграничении желтух, протекающих с КБ, имеют анамнестические данные: • наследственная отягощенность; • гемотрансфузии, донорство; • контакты с инфекционными больными - эпиданамнез; • контакты с гепатотропными ядами (хлорированные углеводороды, нафталины, дифенилы, бензол, свинец, ртуть); • злоупотребление алкоголем; • прием медикаментов (салицилаты, тетрациклины, андрогены, антиметаболиты); • длительный зуд кожи, предшествующий появлению желтухи; • операции на органах брюшной полости; • боли в животе. Тщательный расспрос больного позволяет выявить синдромы: • астеновегетативный (слабость, снижение работоспособности, утомляемость, головные боли, кардиалгии и др.); • диспептический (снижение аппетита, тошнота, рвота, метеоризм, дискомфорт в правом подреберье); • холестатический (стойкая или преходящая желтуха, кожный зуд, потемнение мочи, обесцвечивание кала); • печеночной недостаточности (беспричинное похудание, геморрагический, психоневрологический, эндокринный синдромы). К внепеченочным проявлениям заболевания можно отнести: лихорадку (АИГ, острый алкогольный гепатит, холангит, абсцесс, рак печени), артралгии, миалгии, развитие васкулитов в различных органах (почки, легкие), кожные высыпания. Объективное обследование помогает выявить: желтуху, пигментацию кожи, акне, геморрагии, ксантомы, ксантелазмы, сосудистые «звездочки», «печеночные ладони», следы расчесов, отеки, асцит, расширение вен на передней брюшной стенке, увеличение печени (ординаты Курлова в норме 9× 8× 7 см) и селезенки (размеры в норме 6× 8 см), ЛУ и др. Лабораторные тесты могут обнаружить признаки: • цитолиза: увеличение АЛТ, АСТ, ЛДГ5, сывороточного Fe, сорбитдегидрогеназы, орнитин-карбамил-трансферазы, альдолазы; • холестаза: нарастание ЩФ, билирубина, γ-ГТП, лейцинаминопептидазы, 5-нуклеотидазы, фосфолипидов, β-липопротеидов, холестерина; • печеночно-клеточной недостаточности (гепатодепрессии): снижение содержания альбуминов, протромбина (II), V, VII и других факторов свертывания крови, холестерина, холинэстеразы; • мезенхимально-воспалительного неспецифического синдрома: увеличение γ-глобулинов, Ig (IgM и IgG при вирусном гепатите, IgA - при алкогольном, IgM - при ПБЦП, длительный дефицит IgA - при лекарственном холестазе), снижение сулемовой и повышение тимоловой проб, снижение бласттрансформации лимфоцитов, повышение СОЭ; • специфической иммуноагрессии. Для выявления маркеров вирусных гепатитов наибольшее распространение получили методы радиоиммунного и особенно иммуноферментного (ИФА) анализа (информативность 97%). Для подтверждения положительных результатов при выявлении НВsAg применяется конфирмационный тест. Маркеры вирусных гепатитов Обнаружение ДНК и ДНК-полимеразы вируса В и РНК других вирусов гепатита проводится с помощью ПЦР: • гепатит А (HVA) - НА антиген (Ag), НА антитела (Аb) - IgM и -G в сыворотке крови; • гепатит В (HVB) - HBsAg, HBeAg, а также НВsАb, HBeAb, HBcAb - в сыворотке крови; НВсАg - в биоптате печени; • гепатит С (HVC) - HCAb (IgM, -G); • гепатит D (HVD) - HDAg, HDAb (IgM, -G); • гепатит Е (HVE) - HEAg, HEAb (IgM, -G); • гепатит G (HVG) - HGAb. Определение печеночных ауто-Ab производится методом иммунофлюоресценции: • маркеры АИГ: при I типе АИГ, который встречается в 85% случаев - обнаруживают специфические АЬ против гладкомышечных элементов (анти-SМА, особенно к F-актину) и ядер гепатоцитов (анти-АNА); при II типе АИГ - Ab к печеночно-почечным микросомам (анти-LKM) и печеночно-цитоплазматическому Ag (анти-LC1); при III типе АИГ (признается не всеми) могут обнаруживаться также печеночно-панкреатические Ab (анти-SLA/LP); • маркеры ПБЦП - антимитохондриальные Аb (анти-АМА) (в 90%); • при первичном гепатоцеллюлярном раке печени - α-фетопротеин (в 75%); • при раке панкреатобилиарной зоны - карбонатный антиген (СА-19-9) и раковый эмбриональный антиген (в 90,5% случаев). Степень выраженности фиброза печени можно определить инвазивным методом (биопсия печени с гистологией) и неинвазивным методом (эластография на аппарате «Фиброскан»). Также используются неинвазивные комплексные фиброзные панели, где учитываются изменения сывороточных прямых и непрямых биомаркеров фиброза, в том числе Fibro Test. Steato Test - диагностирует стеатоз печени, Nash Test - неалкогольный стеатогепатит при метаболическом синдроме, Ash Test - алкогольный стеатогепатит, а Acti Test - степень цитолиза гепатоцитов при хроническом гепатите В и С. Тест Fibro Max включает всю группу указанных выше тестов для полной и точной диагностики заболеваний печени, основанной на анализах крови. Специфическая серологическая диагностика может помочь выявить лептоспироз, инфекционный мононуклеоз, иерсиниоз, описторхоз, эхинококкоз и др. В ОАК можно обнаружить признаки гиперспленизма (анемию, тромбоцитопению, лейкопению), островоспалительные тесты (при остром холецистите и холангите, абсцессе печени), эозинофилию (при описторхозе и эхинококкозе), лейкоцитоз с моноцитозом и атипичными мононуклеарами (при инфекционном мононуклеозе); иногда при тяжелом алкогольном гепатите - лейкоцитоз с лейкемоидной реакцией, гиперхромную макроцитарную анемию (при дефиците В12 или фолиевой кислоты), повышение СОЭ. Бактериологический анализ помогает в диагностике иерсиниоза, лептоспироза, описторхоза. Нарушение поглотительно-экскреторной функции печени выявляется пробами с бромсульфалеином, вофавердином и радионуклидной гепатографией с бенгалроз-I131: • при диффузных поражениях печени обычно замедляется поглощение, накопление и выделение этих веществ печенью; • при холестатическом гепатите и ПБЦП выделение этих индикаторных веществ печенью значительно снижается; • при обтурационной форме желтухи показатели поглощения и накопления индикаторных веществ остаются в норме, но резко нарушается их выделение. Морфологическая диагностика играет важную роль при диффузных поражениях печени: • липодистрофия печени характеризуется диффузным ожирением гепатоцитов; • при гемохроматозе обнаруживается обильное отложение железа, дающего положительную реакцию Перлса; • при АМ выявляется отложение амилоида в виде гомогенных масс, окрашивающихся конго красным в розовый цвет; • при болезни Вильсона определяется повышение содержания меди; • при туберкулезном гранулематозе печени выявляются специфические гранулемы; • прицельная биопсия помогает в диагностике рака печени и других заболеваний. При активном ХГ в печени выявляется круглоклеточная инфильтрация портальных трактов с внедрением инфильтратов в печеночные дольки, наличие ступенчатых, мостовидных, мультилобулярных некрозов; фиброз перипортальных зон. Причем при аутоиммунном процессе преобладает плазмоклеточная, а при вирусных - лимфоцитарная инфильтрация. При холестатическом варианте ХГ определяются желчные тромбы в расширенных желчных капиллярах и очаги некроза гепатоцитов со скоплением в них желчных пигментов. Диагноз алкогольного поражения печени основывается не только на анамнезе, повышении IgA, γ-ГТП и преобладании АСТ над АЛТ, но и на обнаружении в биоптате печени алкогольного гиалина в центральной зоне печеночной дольки (тельца Мэллори) и преобладании в воспалительных инфильтратах нейтрофилов, лимфоцитов и макрофагов. Однако клинико-лабораторные исследования обычно не разрешают диагностическую задачу при внутри- и внепеченочном холестазе. В связи с этим у всех больных с синдромом холестаза необходимо уточнить состояние ЖВП с помощью инструментальных методов исследования. Таблица 13.1. Основные диагностические признаки желтух 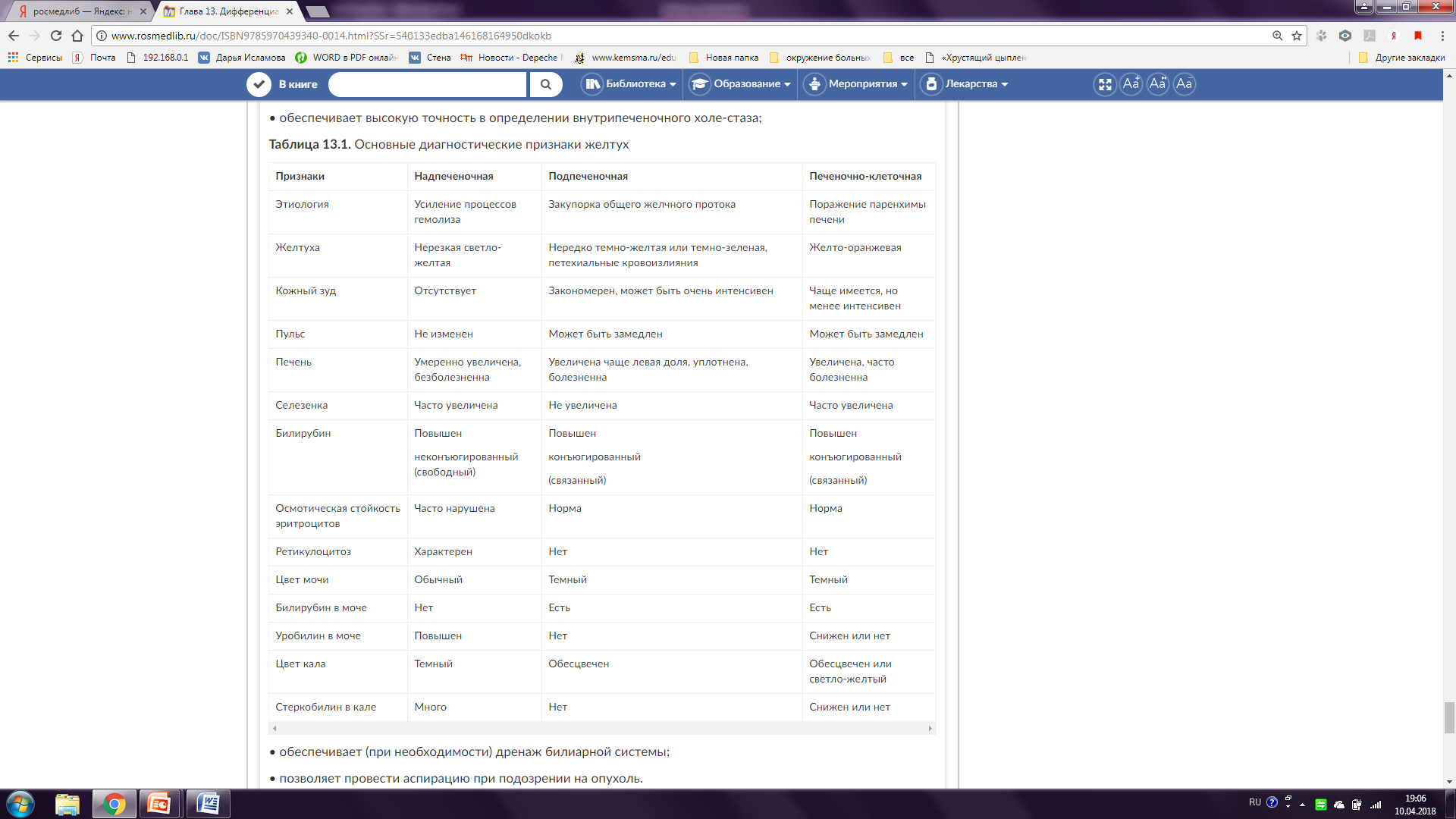 |
