Топка УМК. I. живот (abdomen) общая характеристика
 Скачать 5.56 Mb. Скачать 5.56 Mb.
|
|
Посредством поперечной ободочной кишки и ее брыжейки брюшная полость делится на два этажа: верхний и нижний (рис.1.20). Корень брыжейки занимает поперечное положение и располагается на уровне верхнего края II поясничного позвонка, идя справа налево, т.е. от верхнего конца правой почки к верхнему концу левой. Брыжейка поперечной ободочной кишки пересекает часть 12-перстной кишки, поджелудочную железу и 12-перстно-тощий изгиб. Длина брыжейки в средних отделах достигает 10-16 см, ближе к изгибам – 2-3 см. Длина поперечной ободочной кишки колеблется от 30 до 80 см (в среднем 50 см). В верхнем этаже расположены печень с желчным пузырем, селезенка, брюшная часть пищевода, желудок и верхняя часть 12-перстной кишки, часть поджелудочной железы, в нижнем – нижняя горизонтальная и восходящая части 12-перстной кишки, тонкая и толстая кишки, часть поджелудочной железы.
По бокам от восходящей и нисходящей ободочной кишки расположены правый и левый каналы брюшной полости (canalis abdominalis dextra et sinistra), образованные вследствие перехода брюшины с боковой стенки живота на ободочную кишку (рис.1.20а). С практической точки зрения наиболее важен правый канал, т.к. по нему верхний этаж сообщается с нижним и в случаях перфорации язвы 12-перстной кишки или желудка в области привратника излившееся в брюшную полость желудочно-кишечное содержимое может проникнуть в правую подвздошную область и вследствие возникновения местного воспалительного процесса может стимулировать воспаление червеобразного отростка – аппендицит. По левому каналу связь верхнего этажа с нижним отсутствует из-за наличия дифрагмально-ободочной связки (lig. phrenicocolicum), натянутым между левым изгибом ободочной кишки и диафрагмой. Сообщение верхнего этажа брюшной полости с нижним возможно еще через узкую щель между поперечной ободочной кишкой и передней стенкой живота. Кроме каналов, в брюшной полости различают пазухи (синусы). Толстая кишка своим восходящим, поперечно-ободочным и нисходящим отделами представляет собой прямоугольник, по диагонали которого сверху вниз, слева направо проходит брыжейка тонкой кишки (рис.1.20а). Таким образом, образуются две пазухи треугольной формы – правая и левая. Правая ограничена: справа – восходящей ободочной кишкой, сверху – поперечной ободочной кишкой, слева – как бы гипотенузой треугольника – брыжейкой тонкой кишки. Левая пазуха ограничена: слева – нисходящей ободочной кишкой, снизу – входом в полость малого таза и справа – брыжейкой тонкой кишки.
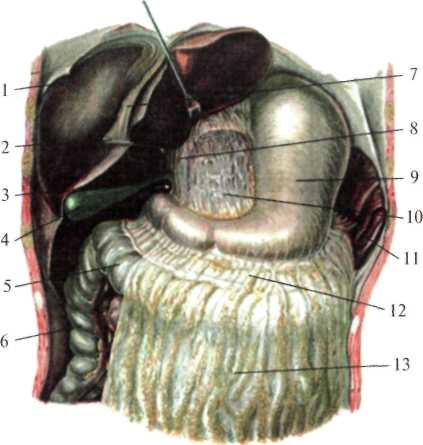
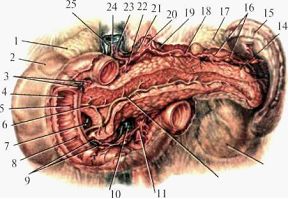
В верхнем этаже в полости брюшины различают несколько ограниченных пространств и сумок: сальниковая (bursa omentalis), правая печеночная (b. hepatica dextra), левая печеночная (bursa hepatica sinistra) и преджелудочная (b. pregastrica). Сальниковая сумка (рис.1.19, 1.21) спереди ограничена малым сальником, задней поверхностью желудка и желудочно-ободочной связкой (lig. gastrocolicum), сзади – пристеночной брюшиной, покрывающей поджелудочную железу и заднюю стенку живота, сверху – печенью и диафрагмой, снизу – поперечной ободочной кишкой и ее брыжейкой, слева – желудочно-селезеночной и диафрагмально-селезеночной связками (ligg. gastrolienale et phrenicolienale). С общей полостью брюшины эта сумка сообщается посредство сальникового отверстия (foramen epiploicum – Winslovi), ограниченного связками: спереди – свободным краем печеночно-дуоденальной связки, снизу – дуоденально-почечной связкой (lig. duodenorenale), сзади – печеночно-почечной связкой (lig. hepatorenale), сверху – хвостатой долей печени (globus caudatus). Величина отверстия 3-4 см. 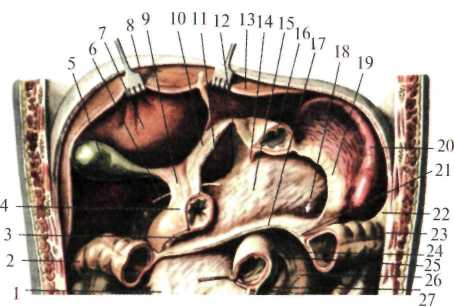 Рис. 1.21. Задняя стенка сальниковой сумки (по Синельникову, с изме нениями). 1 — duodenum; 2 — flexura coli dextra; 3 — recessus inferior bursae omentalis; 4 — pylorus; 5 — vesica biliaris; 6 — зонд, введённый в foramen omentale; 7 — hepar; 8 — diaphragma; 9 — lig. hepatoduodenale; 10 - lig. hepatogastricum; 11 — lobus caudatus hepatis; 12 — recessus superior bursae omentalis; 13 — lobus sinister hepatis; 14 — plica gastropancreatica; 15 — pancreas; 16 — gaster; 17 — mesocolon transversum; 18 — recessus splenicus bursae omentalis; 19 — lig. gastrosplenicum; 20 — splen; 21 — mesocolon transversum; 22 — lig. phrenicocolicum; 23 — flexura coli sinistra; 24 — flexura duodenojejunalis; 25 — recessus duodenojejunalis superior; 26 — ren sinister; 27 — pars ascendens duodeni. Правая печеночная сумка сверху ограничена сухожильным центром диафрагмы, снизу – диафрагмальной поверхностью правой доли печени, сзади – правой венечной связкой, слева – серповидной связкой и справа – правой треугольной связкой. Эта сумка часто является местом локализации поддиафрагмальных абсцессов. Левая печеночная сумка сверху ограничена диафрагмой, сзади – левой венечной связкой печени, справа – серповидной связкой, слева – левой треугольной связкой печени, снизу – диафрагмальной поверхностью левой доли печени. Преджелудочная сумкасверху ограничена левой долей печени, спереди – париетальной брюшиной, выстилающей переднюю стенку живота, сзади – малым сальником и передней поверхностью желудка, снизу – поперечной ободочной кишкой. В нижнем этаже брюшной полости париетальная брюшина, выстилающая заднюю стенку живота, при переходе с одного отдела кишечника в другой, образует углубление (карманы), имеющие практическое значение, т.к. они могут быть местом образования внутренних грыж живота. Таких карманов обычно бывает пять. Первый карман представляет собой небольшую ямку, расположенную с левой стороны тела II поясничного позвонка соответственно месту перехода 12-перстной кишки в тощую (верхнее 12-перстно-тощекишечное углубление (recessus duodenojejunalis)). Этот карман справа ограничен 12-перстно-тощим изгибом (flexura duodenojejunalis), сверху и слева – складкой брюшины, в которой проходит нижняя брыжеечная вена (v. mesenterica inferior) (рис.1.21а).
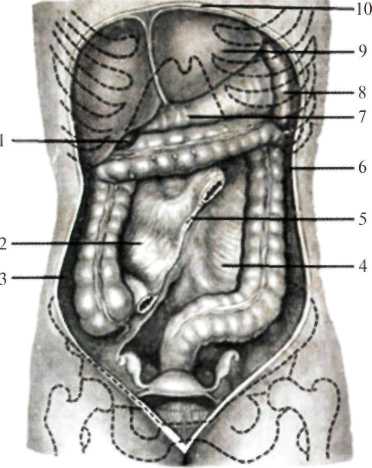
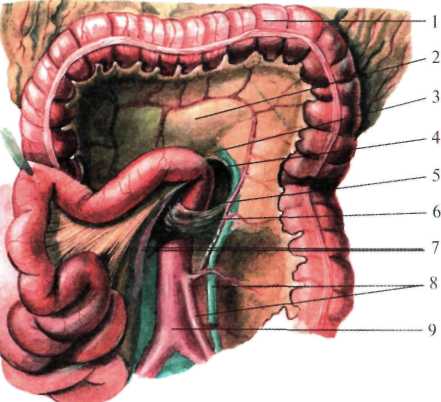
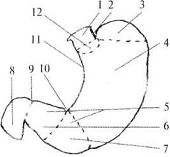
Второй карман расположен выше места впадения тонкой кишки в восходящую и называется верхним илеоцекальным углублением (recessus iliocaecalis superior). Вверху он ограничен подвздошно-ободочной складкой (plica iliocolica), снизу – конечным отделом подвздошной кишки и снаружи – начальным отделом восходящей ободочной кишки. Третий карман, наиболее постоянный, расположен ниже места впадения подвздошной кишки – нижнее илеоцекальное углубление (recessus iliocaecalis inferior). Вверху он ограничен конечным отделом подвздошной кишки, сзади – брыжейкой червеобразного отростка, спереди – небольшой илеоцекальной складкой брюшины (plica iliocaecalis), идущей от тонкой кишки к медиальной поверхности слепой кишки. Четвертый карман находится позади слепой кишки – позади слепокишечное углубление (recessus retrocaecalis) Он ограничен спереди слепой кишкой, сзади – париетальной брюшиной, снаружи – складкой брюшины между поверхностью слепой кишки и брюшной стенкой (plica caecalis). Пятый карман находится на левой поверхности, корня брыжейки сигмовидной кишки – межсигмовидное углубление (recessus intersigmoideus). Внутренние грыжевые ущемления встречаются чаще в 12-перстно-тощем изгибе, позадислепокишечном и в нижнем илиоцекальном углублениях. Внутренние грыжи относятся к редкой патологии брюшной полости, но представляют большой интерес, т.к. ущемление их требует срочного оперативного вмешательства. Точно распознать характер заболевания до операции исключительно трудно. 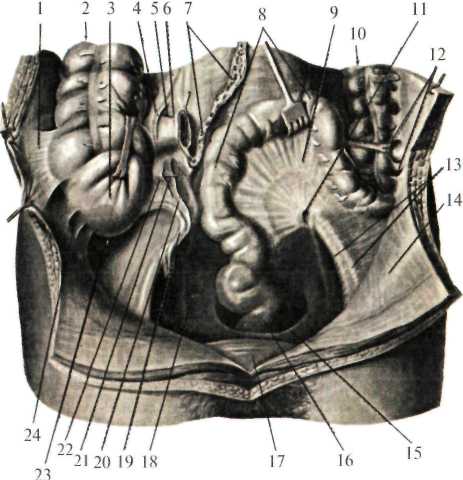 Рис. 8.45. Илеоцекальный угол (по Синельникову, с изменениями). I — plica caecalis; 2 — colon ascendens; 3 — caecum; 4 — plica ileocaecalis superior; 5 — recessus ileocaecalis superior; 6 — ileum; 7 — radix mesenterii; 8 — colon sigmoideum; 9 — mesocolon sigmoideum; 10 — colon descendens; II — recessus intersigmoideus; 12 — recessus paracolici; 13 — vasa iliaca externa; 14 — peritoneum parietale; 15 — plica pararectalis; 16 — rectum; 17 — vesica urinaria; 18 — cavum pelvis; 19 — appendix vermiformis; 20 — mesenteriolum appendix vermiformis; 21 — зонд в recessus ilecaecalis inferior; 22 — plica ileocaecalis inferior; 23 — fossa caecalis; 24 — recessus retrocaecalis. Органы верхнего этажа брюшной полости Брюшная часть пищевода, pars abdominalis oesophagei Брюшная часть пищевода от пищеводного отверстия диафраг мы (уровень X грудного позвонка) до перехода в желудок имеет длину 1—3 см. Адвентиция пищевода связана с медиальными ножками мышечного слоя диафрагмы. В результате сокращения ножек диафрагмы во время вдоха внутридиафрагмальный отдел пищевода закрывается, что препятствует регургитации (обратному забрасыванию) желудочного содержимого в пищевод. Ниже диа фрагмы пищевод находится позади левой доли печени и тесно с ней соприкасается. На печени в этом месте имеется impressio oe-sophageale. Здесь возможно внедрение проглоченных инородных тел через стенку пищевода в печень. Вместе с тем опухоль, развивающаяся в левой доле печени, может сдавливать пищевод. Правый край пищевода плавно переходит в малую кривизну желудка, а левый край образует с дном желудка углубление, кардиальную вырезку, incisure cardialis, или угол Гиса [His] (рис.1.22). Передняя поверхность брюшного отдела пищевода прикрыта листком брюшины, переходящим на него с диафрагмы. Под лист ком брюшины на передней поверхности брюшной части пищевода располагается передний блуждающий ствол, truncus vagalis anterior, а на задней — за дний блуждающий ствол, truncus vagalis posterior. Задняя стенка пищевода, примыкающая к диафрагме, час то лишена брюшинного покрова. Желудок (ventriculus, s. gaster) Большей своей частью (5/6) располагается в левой части верхнего этажа брюшной полости. Голотопия: левое подреберье и частично - эпигастральная область. Анатомически в желудке различают: кардиальную часть, свод желудка, тело и привратниковую часть (рис.1.22), малую и большую кривизну, а также переднюю и заднюю стенки. По своей функции желудок подразделяется на секреторный отдел – это кардия и тело желудка, т.е. пищеварительная часть (pars digistorius); экскреторный отдел, соответствующий отделу желудка, выполняющему функцию эвакуации (canalis egestorius), и инкреторный отдел, ограниченный пределами привратника. Кардиальная часть желудка расположена на уровне X-XI грудных позвонков, привратниковая – на уровне I поясничного позвонка.
В пустом состоянии желудок, сокращаясь, уходит в глубину, его место заполняется поперечной ободочной кишкой. По мере сокращения желудка поперечная ободочная кишка, заворачиваясь вверх, ложится впереди желудка, непосредственно под диафрагмой. Об этом необходимо помнить клиницистам при обследовании больного. Желудок покрыт брюшиной со всех сторон, за исключением малой и большой кривизны, где между двумя листками брюшины проходят крупные кровеносные сосуды. Брюшина, переходя с желудка на соседние органы, образует связки: печеночно-желудочную, желудочно-ободочную, желудочно-селезеночную, желудочно-диафрагмальную, желудочно-поджелудочную (lig. gastro- pancreaticum) и привратниково-поджелудочную (lig. pyloropancreaticum). Фиксация желудка обеспечивается прочным сращением пищевода с диафрагмой, а также желудочно-поджелудочной и привратниково-подже-лудочной связками. Стенки желудка состоят из серозной (tun. serosa), мышечной (tun. muscularis) оболочек, подслизистой (tela submucosa) основы и слизистой (tun. mucosa) оболочки. Слизистая оболочка желудка образует множество складок. В области привратника имеется хорошо выраженная складка (valvula pylorica). Она соответствует месту скопления мышечных волокон, образующих плотное мышечное кольцо, называемое сфинктером (m. sphincter pylori). Мышечный слой состоит из продольных, косых и циркулярных волокон. Кровоснабжение желудка осуществляется за счет ветвей чревного ствола (truncus coeliacus), отходящего от брюшной аорты на уровне 12 грудного позвонка. Чревный ствол весьма короткий, от него отходят три основные артерии: левая желудочная, общая печеночная и селезеночная (a. gastrica sinistra, a. hepatica communis et a. lienalis). Левая желудочная артерия располагается вдоль малой кривизны желудка, начиная от кардиальной его части, и состоит из двух отделов: восходящего и нисходящего. От общей печеночной артерии отходят: собственная печеночная артерия (a. hepatica propria), идущая в печеночно-дуоденальной связке к печени, правая желудочная артерия (a. gastrica dextra), питающая правую половину малой кривизны (анастомозирует с левой желудочной артерии, образуя артериальную дугу малой кривизны), и гастродуоденальная артерия (a. gastroduodenalis), которая делится на верхнюю панкреатодуоденальную артерию и правую желудочно-сальниковую артерию (a. pancreaticoduodenalis superior et gastroepiploica dextra), последняя кровоснабжает правую половину большой кривизны желудка. Селезеночная артерия направляется к воротам селезенки по верхнему краю поджелудочной железы. От нее отходит левая желудочно-сальниковая артерия (a. gastroepiploica sinistra), питающая левую половину большой кривизны желудка. Она анастомозирует с правой желудочно-сальниковой артерией, образуя артериальную дугу большой кривизны. Короткие желудочные артерии (aa. gastricae breves) (3-6), направляющиеся к своду (дну) желудка начинаются как от селезеночной артерии, так и от вторичных ветвей непосредственно у ворот селезенки. При субтотальной резекции желудка это единственные артерии питающие культю желудка. Венозный отток желудка осуществляется по пяти венам: левая и правая желудочные, и предпривратниковая (v. gastrica sinistra et dextra et v. praepylorica) впадают в воротную вену, правая желудочно-сальниковая (v. gastroepiploica dextra) – в верхнюю брыжеечную вену и левая желудочно-сальниковая (v. gastroepiploica sinistra) – в селезеночную вену. Анастомоз в стенке кардиального отдела желудка и брюшной час ти пищевода (рис. 1.22а). От венозного сплетения грудной части пищевода vv. esophageales впадают в v. azygos и в v. hemiazygos (система верхней полой вены), от брюшной части - в v. gastrica sinistra, которая является притоком воротной вены. При портальной гипертензии венозное сплетение в нижнем отделе пищевода чрезвычайно рас ширяется, приобретает характер узлов, легко травмирующихся при прохо ждении пищи и дыхательных экскурсиях диафрагмы. Расширение вен пи щевода резко нарушает функцию кардиального сфинктера, вследствие чего наступает зияние кардии и забрасывание кислого желудочного содержимо го в пищевод. Последнее вызывает изъязвление узлов, что может привести к кро вотечению.
Лимфатические сосуды располагаются главным образом вдоль кровеносных сосудов желудка с регионарными лимфатическими узлами 1 порядка, в основном сконцентрированные в трех отделах: 1) по малой кривизне вдоль левой желудочной артерии; 2) у ворот селезенки и хвоста поджелудочной железы, принимает лимфу от левой трети дна и тела желудка до середины большой кривизны; 3) по ходу правой желудочной артерии вблизи привратника, принимает лимфу от правой половины большой кривизны желудка (рис.1.23). От желудка лимфатические сосуды направляются через чревные узлы, расположенные возле чревного ствола. Кроме того, лимфатическая система желудка имеет многочисленные связи с соседними органами, что имеет большое значение в патологии органов брюшной полости. Желудок иннервируется ветвями блуждающих стволов (переднего и заднего) и чревным сплетением. 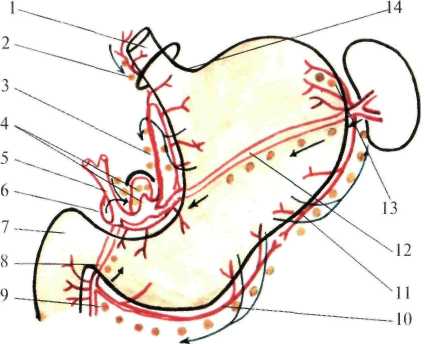 Рис.1.23. Лимфоотгок желудка (схема). 1 — oesophagus; 2 — rami et nodi oesophagei; 3 — a. et nod. gastricae sinistrae; 4 — truncus et nodi coeliaci; 5 — a. et nod. hepaticae; 6 — a. et nod. gastricae dextrae; 7 — duodenum; 8 — a. gastroduodenalis et nod. retropyloricum; 9 — nod. subpyloricum; 10 — a. et nod. gastroomentales dextrae; 11 — a. et nod. gastroomentales sinistrae; 12 — a. et nod. splenici; 13 — a. et nod. gastricae breves; 14 — incisura cardiaca. Печень (hepar) Большей своей частью располагается в правой части вернего этажа брюшной полости и частично слева. Голотопия: большей частью правое подреберье, надчревная область и левое подреберье. Скелетотопия: Относительно постоянна лишь верхняя граница печени. Верхняя и нижняя границы печени представлены ниже и на рис. 1.24.
Граница нижнего края печени может сильно меняться, осо бенно при патологических состояниях органа. В норме нижний край печени справа по средней подмышечной линии соответствует десятому межреберью, затем проходит по краю реберной дуги, у правой среднеключичнои линии выходит из-под нее и идет косо влево и вверх, проецируясь по срединной линии тела на середи не расстояния между пупком и основанием мечевидного отростка. Левую часть реберной дуги нижний край печени пересекает при мерно на уровне хряща VI ребра. Границы печени зависят от ее размеров, формы и положения. Кроме описанных границ, встречаются крайние формы изменчивости в ее положении: дорзопетальное – когда печень наклонена кзади, в таких случаях хорошо видна ее нижняя поверхность и легко доступен желчный пузырь; вентропетальное – печень наклонена кпереди, в таких случаях доступ к нижней ее поверхности весьма затруднен. Встречаются также фронтальные смещения печени. При смещении вправо (dextropositio) край печени может достигать гребня подзвдошной кости, при смещении влево (sinistropositio) – может смещаться кнаружи от левой среднеключичной линии. В печени различают диафрагмальную и висцеральную поверхности. На верхней части диафрагмальной поверхности в сагиттальном направлении проходит серповидная связка. В задней части печень лишена брюшинного покрова, сращена с диафрагмой. Здесь имеется борозда нижней полой вены (sulcus v. cavae inferior). На висцеральной поверхности печени располагаются справа в передней части – ямка желчного пузыря (fossa vesicae felleae), слева – щель круглой связки (lig. teres hepatis), а сзади – облитерированный венозный проток (ductus venosus – Arantii). Между ямкой желчного пузыря и щелью круглой связки находятся ворота печени (portae hepatis) – место входа в печень воротной вены, ветвей собственной печеночной артерии, нервов и выхода правого и левого печеночных протоков и лимфатических сосудов. 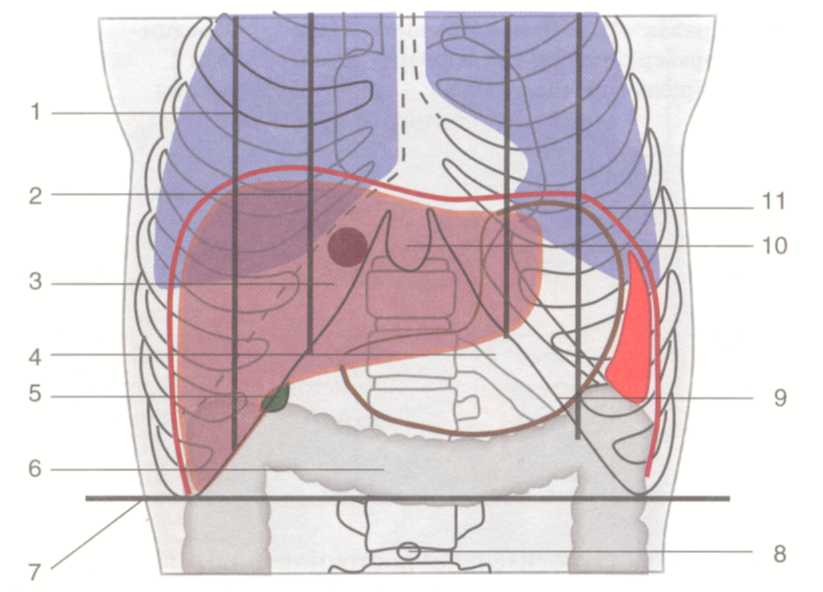 Рис.1.24. Голотопия печени. 1 — linea medioclavicularis; 2 — linea parasternalis; 3 — hepar; 4 — gaster; 5 — vesica biliaris; 6 — colon transversum; 7 — linea bicostarum; 8 — umbilicus; 9 — arcus costalis; 10 — processus xiphoideus; 11 — diaphragma. В печени различают две доли (правая и левая) и 8 сегментов. Границей между правой и левой долями является плоскость, проведенная через ямку желчного пузыря. Учитывая архитектонику внутрипеченочных сосудов (из них главные - это ветвление воротной вены) и желчных протоков, каждая доля в свою очередь делится на 4 сегмента: левая доля состоит из первых четырех сегментов. Правая доля включает остальные 4 сегмента) (рис.1.25). Печень покрыта брюшиной с трех сторон, за исключением внебрюшинного поля диафрагмальной поверхности. Париетальная брюшина, переходя с передней стенки живота на диафрагму, а затем на печень, образует серповидную связку (lig. falciforme hepatis). 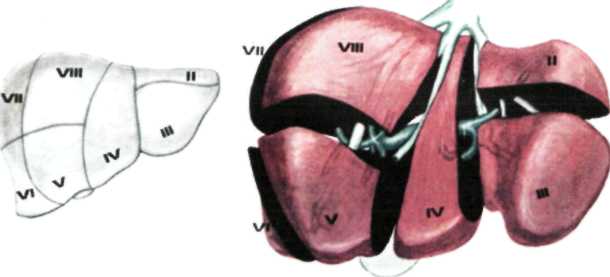 Рис.1.25. Сегменты печени В задней части диафрагмальной поверхности печени серповидная связка, веерообразно разделившись, переходит в венечную (lig. coronarium), расположенную во фронтальной плоскости. Справа и слева венечная связка переходит в треугольную (lig. triangulare dextra et sinistra)(рис.1.26). При переходе висцеральной брюшины с печени на соседние органы образуются печеночно-желудочная и печеночно-дуоденальная связки, а также печеночно-почечная связка (lig. hepatorenale), расположенная между нижней поверхностью печени и правой почкой. 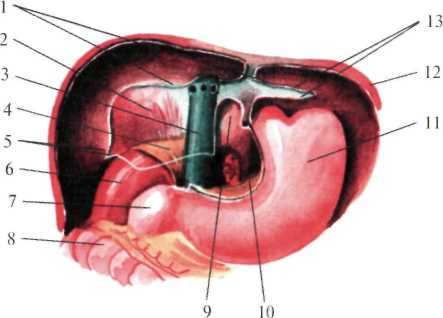 Рис.1.26. Ложе печени (по Неттеру, с изменениями). 1 — lig. coronarium; 2 — area nuda; 3 — v. cava inferior; 4 — gl. suprarenalis; 5 — lig. triangulare dextrum; 6 — ren; 7 — duodenum; 8 — colon transversum; 9 — recessus superior; 10 — bursa omentalis; 11 — gaster; 12 — diaphragma; 13 — lig. triangulare sinistrum. В толще печеночно-дуоденальной связки проходят: собственная печеночная артерия (слева), общий желчный проток (справа) и воротная вена между ними и сзади. Печень фиксируется в брюшной полости благодаря сращению верхнезадней ее поверхности с диафрагмой, связками, сращением с нижней полой веной и внутрибрюшным давлением. Кровоснабжение печень получает из двух источников: собственно печеночной артерии и воротной вены. Собственная печеночная артерия (a. hepatica propria) отходит от общей печеночной артерии, являющейся одной из ветвей чревного ствола (рис.1.27). Собственно печеночная артерия вначале идет слева, затем спереди воротной вены и у ворот печени делится на правую и левую печеночные ветви, идущие к соответствующим ее долям. От правой печеночной ветви отходит желчнопузырная артерия (a. cystica), от собственно печеночной – привратниковая артерия (a. pylorica).  Рис. 1.27. Сосуды печени (по Неттеру, с изменениями). 1 — ramus dexter a. hepaticae propriae; 2 — a. cystica; 3 — ductus hepaticus communis; 4 — trigonum Callot; 5 — ductus cysticus; 6 — ductus choledochus; 7 — v. portae; 8 — a. hepatica propria et a. gastrica dextra; 9 — a. supraduodenalis; 10 — a. gastroduodenalis; 11 — a. pancreaticoduodenalis inferior; 12 — caput pancreatis; 13 — a. pancreaticoduodenalis inferior (ramus anterior); 14 — v. mesenterica superior; 15 — a. mesenterica superior; 16 — a. colica media; 17 — a. pancreatica dorsalis; 18 — pancreas; 19 — a. splenica; 20 — a. hepatica communis; 21 — truncus coeliacus; Воротная вена (v. portae) представляет собой коллектор вен, отходящих от непарных органов брюшной полости и несущих кровь, богатую продуктами распада и токсическими веществами. Воротная вена образуется позади головки поджелудочной железы за счет слияния селезеночной и верхней брыжеечной вен (рис.1.28). В место слияния этих вен, реже в селезеночную, впадает венечная вена желудка (v. coronaria ventriculi), ее образуют правая и левая желудочные вены. Кроме того, в верхнюю брыжеечную или селезеночную впадает нижняя брыжеечная вена (v. mesenterica inferior). Обезвреженная кровь из печени по печеночным венам (vv. hepaticae) (от 2 до 4) оттекает в нижнюю полую вену. Лимфатические сосуды печени состоят из поверхностных и глубоких. Поверхностные лимфатические сосуды, выходя из диафрагмальной поверхности печени, впадают в сосуды и узлы , расположенные возле места прохождения нижней полой вены и брюшной части пищевода через диафрагму. Лимфатические сосуды, выходящие из диафрагмальной поверхности левой доли печени, впадают в сосуды кольца кардии (annulus lymphaticus cardiae) у нижней поверхности диафрагмы. Глубокие лимфатические сосуды располагаются по ходу кровеносных сосудов, впадая в сосуды и узлы в области ворот печени, также возле чревного ствола. Т.к. лимфатические узлы, расположенные в воротах печени, интимно прилегают к кровеносным сосудам и общему желчному протоку, то в случае их увеличения возможны расстройства желчевыделения и печеночного кровообращения. Иннервация печени осуществляется симпатическими, парасимпатическими и чувствительными волокнами печеночного сплетения, производного чревного сплетения. Нервы к воротам печени проходят вдоль печеночной артерии, воротной вены и общего желчного протока. Желчный пузырь (vesica fellea) Представляет собой полый орган вместимостью 40-70 мл, служит резервуаром для желчи. Длина его 8-12 см. Обычно имеет грушевидную или веретенообразную форму и расположен на висцеральной поверхности печени, в ямке желчного пузыря. Анатомически желчный пузырь делится на дно (fundus vesicae felleae), тело (corpus vesicae fellea), воронкообразную суживающуюся часть (infundibulus) и выходную часть – шейку (collum vesicae felleae). В желчном пузыре различают две стенки: верхнюю, прилегающую к паренхиме печени, и нижнюю, свободную, покрытую висцеральным листком брюшины. Стенка желчного пузыря состоит из серозной оболочки, подсерозной основы, тонкой мышечной и слизистой оболочек. Своей верхнепередней поверхностью желчный пузырь посредством клетчатки и кровеносных сосудов рыхло связан с тканью печени. Нижнебоковые и задняя поверхности пузыря покрыты висцеральной брюшиной (мезоперитонеально). Такое расположение брюшины и желчного пузыря встречается наиболее часто. Ирогда желчный пузырь покрыт брюшиной только снизу (экстраперитонеально). В таких случаях пузырь большей своей частью глубоко залегает в паренхиме печени, что значительно затрудняет его удаление. В некоторых случаях брюшина покрывает желчный пузырь со всех сторон (интраперитонеально) с образованием брыжейки или без нее. При таком варианте желчный пузырь весьма подвижен и возможен его заворот. 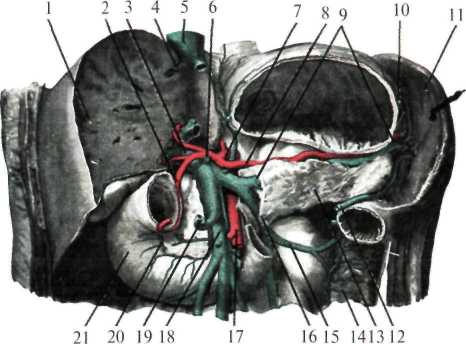 Рис. 1.28. Формирование воротной вены (по Шпальтехолъцу, с измене ниями). 1 — hepar; 2 — a. gastroduodenalis; 3 — v. portae; 4 — v. hepatica; 5 — v. cava inferior; 6 — v. pylorica; 7 — truncus coeliacus; 8 — a. splenica; 9 — v. splenica; 10 — v. gastrica brevis; 11 — splen; 12 — v. gastroomentalis sinistra; 13 — pancreas; 14 — colon descendens; 15 — v. colica sinistra; 16 — v. mesenterica inferior; 17 — a. mesenterica superior; 18 — v. mesenterica superior; 19 — v. gastroomentalis dextra; 20 — v. pancreaticoduodenalis; 21 — duodenum. Дно пузыря расположено у переднего края печени и проецируется на передней стенке живота в углу, образованном правой реберной дугой и наружным краем прямой мышцы живота. Шейка пузыря переходит в пузырный проток (ductus cysticus). Последний в области ворот печени соединяется с общим печеночным протоком (ductus hepaticus communis), образуя общий желчный проток (ductus choledochus). Общий печеночный проток образуется за счет слияния правого и левого печеночных протоков, соответствующих правой и левой долям печени. Общий желчный проток можно разделить на четыре части: наддвенадцатиперстная (pars supraduodenalis), протяженностью от начала протока до верхнего края 12-перстной кишки – наиболее длинная, доступная для исследования и оперативного вмешательства; позадидвенадцатиперстная (pars retroduodenalis), расположенная позади верхнего горизонтального отдела 12-перстной кишки; панкреатическая (pars pancreatica), проходящая в толще поджелудочной железы; внутристеночная (pars intramuralis), лежащая в толще стенки 12-перстной кишки и открывающаяся в просвет ее на вершине большого сосочка (papilla duodeni major, p. Fateri BNA) самостоятельно или сливаясь с протоком поджелудочной железы. Перед впадением общего желчного протока в двенадцатиперстную кишку образуется расширение печёночно-поджелудочная ампула (ampula hepato-pancreatica), замыкающееся мышечным жомом, который регулирует поступление желчи в кишку. Кровоснабжение желчный пузырь получает от желчнопузырной артерии (a. cystica), отходящей от правой ветви собственной печеночной артерии. У шейки пузыря желчнопузырная артерия делится на две ветки: одна проходит по верхней поверхности пузыря, другая, наиболее крупная, по нижней поверхности, покрытой брюшиной. При удалении желчного пузыря (cholecystectomia), как правило, перевязывается желчнопузырная артерия. Для ее обнаружения пользуются опознавательным треугольником Калло (Calot), двумя сторонами которого являются: справа пузырный и слева общий печеночный проток и сверху образущая основание треугольника желчепузырная артерия (рис.1.29). Вены пузыря образуют широкую сеть анастомозов с внутрипеченочными ветвями воротной вены. Венозный отток осуществляется в правую ветвь воротной вены через желчнопузырную вену. Лимфатические сосуды желчного пкзыря впадаюют в лимфатические узлы, расположенные возле его шейки. Часть лимфатических сосудов, минуя эти узлы, впадает в печеночные лимфатические узлы в области печеночно-дуоденальной связки. Некоторые лимфатические протоки впадают в панкреатодуоденальные лимфатические узлы. Иннервируют желчный пузырь блуждающий, симпатический, внутренностный, а также диафрагмальный нервы. 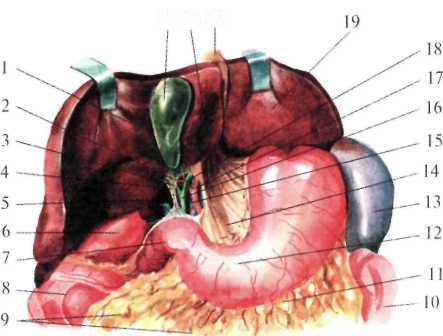 Рис.1.29. Печеночно-дуоденальная связка и треугольник Кало (по Неттеру, с изменениями). 1 — lobus dexter hepatis; 2 — a. cystica; 3 — trigonum Callot; 4 — ductus cysticus; 5 — foramen omentale; 6 — ren dexter (ретроперитонеально); 7 — duodenum; 8 — fiexura coli dextra; 9 — omentum majus; 10 — flexura coli sinistra; 11 — lig. gastrocolicum; 12 — gaster; 13 — splen; 14 — omentum minus; 15 — v. portae; 16 — ductus choledochus; 17 — a. hepatica propria; 18 — ductus hepaticus; 19 — lobus sinister hepatis; 20 — lig. teres hepatis; 21 — lobus quadratus hepatis; 22 — vesica biliaris. Поджелудочная железа (pancreas) Располагается забрюшинно, на уровне I-II поясничных позвонков, почти поперек задней стенки брюшной полости, простираясь от 12-перстной кишки до ворот селезенки. В поджелудочной железе различают три отдела: головку, тело и хвост. Головка поджелудочной железы (caput pancreatis) располагается в дуге 12-перстной кишки, тесно соединяясь с ее нисходящей частью. На середине нисходящего отдела 12-перстной кишки, в области ее медиальной стенки впадает проток поджелудочной железы (ductus pancreaticus s. Wirsungianus), в большинстве случаев предварительно соединившись с общим желчным протоком. Между головкой поджелудочной железы и нижней горизонтальной частью 12-перстной кишки образуется щель, через которую проникает верхняя брыжеечная артерия. Позади головки поджелудочной железы располагаются нижняя полая, правая почечная вены, начальная часть воротной вены. Тело поджелудочной железы (corpus pancreatis) имеет форму трехгранной призмы, вследствие чего в ней различают три поверхности. Передняя обращена к задней поверхности желудка. Задняя поверхность соприкасается с забрюшинной клетчаткой, верхним концом левой почки и надпочечником, а также с телами I и II поясничных позвонков. Между позвоночником и поджелудочной железой лежат брюшная аорта и чревное сплетение. Нижняя поверхность довольно узкая, соприкасается с нижней горизонтальной частью 12-перстной кишки, между которыми проходят верхнебрыжеечные артерия и вена. Хвост поджелудочной железы (cauda pancreatis), обычно узкий, достигает ворот селезенки. Позади него располагаются селезеночные вены и артерия, а также передняя поверхность левой почки. Кровоснабжение. Питает поджелудочную железу верхняя панкреатодуоденальная артерия (ветвь гастродуоденальной артерии из системы чревного ствола), нижняя панкреатодуоденальная артерия из верхней брыжеечной артерии и ветви, отходящие от селезеночной артерии (рис.1.30, 1.31). Вены поджелудочной железы впадают в селезеночную и верхнюю брыжеечную вены. Лимфатические сосуды поджелудочной железы впадают в верхние и нижние панкреатические, верхние и нижние панкреатодуоденальные лимфатические сосуды и узлы. Лимфатическая система железы тесно связана с лимфатической системой 12-перстной кишки, желчного пузыря и желчных ходов. В иннервации поджелудочной железы принимают участие блуждающие и симпатические нервы. Поджелудочная железа получает ветви от чревного, печеночного, селезеночного, почечного и верхнего брыжеечного сплетений. Селезенка (lien, греч. splen) По форме напоминает кофейное зерно. На ней имеются две поверхности: диафрагмальная (facies diaphragmatica) и висцеральная (facies visceralis), на которой в свою очередь различают поверхности: почечную (facies renalis), желудочную (facies gastrica), ободочную (facies colica). Селезенка имеет передний и задний концы, верхний и нижний края. Расположена она в левом подреберье между IX-XI ребрами. Снаружи и сзади селезенка соприкасается с диафрагмой, спереди и изнутри прилежит к желудку и поджелудочной железе, сзади – к левой почке и надпочечнику. Снизу она соприкасается с поперечно-ободочной кишкой и диафрагмально-селезеночной связкой. Брюшина покрывает селезенку со всех сторон за исключением ворот. Переходя с селезенки на желудок, брюшина образует желудочно-селезеночную связку, в которой проходят короткие желудочные артерии и вены (aa. et vv. gastricae breves) и залегают лимфатические узлы дна желудка. От ворот селезенки и частично от ее верхнего края к диафрагме натянута диафрагмально-селезеночная связка, а в толще ее проходят селезеночные артерия и вены, нервы, лимфатические сосуды и узлы селезенки. Кроме перечисленных связок, в фиксации селезенки большое значение имеют внутрибрюшное давление и диафрагмально-ободочная связка, расположенная между левым изгибом ободочной кишки и диафрагмой. Последняя образует как бы карман, в котором располагается селезенка.
Рис. 1.30. Поджелудочная железа (брюшина частично удалена, выделен проток поджелудочной железы, двенадцатиперстная кишка вскрыта). 1 — gl. suprarenalis dextra; 2 — ren dexter; 3 — a. et v. pancreaticoduodenalis superior; 4 — duodenum; 5 — papilla duodeni minor; 6 — ductus pancreaticus accessorius; 7 — ductus choledochus; 8 — papilla duodeni major; 9 — a. et v.pancreaticoduodenalis inferior; 10 — v. mesenterica superior; 11 — a. mesenterica superior et plexus mesentericus superior; 12 — ductus pancreaticus; 13 — ren sinister; 14 — ramus pancreaticus (a. splenica); 15 —splen; 16 —nodi lymphoideipancreaticosplenicum; 17— gl. suprarenalis sinistra; 18 — a. splenica et plexus splenicus; 19 — nodi lymphoidei coeliaci; 20 — truncus coeliacus; 21 — plexus coeliacus; 22 — a. gastroduodenalis; 23 — a. hepatica propria; 24 — v. portae; 25 — ductus choledochus. К сосудам селезенки относятся селезеночная артерия и вена, проходящие в толще диафрагмально-селезеночной связки (рис.1.31) Лимфатические сосуды проходят селезеночные лимфатические узлы (nodi lymphatici lienalis), расположенные в области ворот селезенки, откуда лимфа оттекает через чревные лимфатические узлы (nodi lymphatici coeliaci) в грудной проток. Иннервация селезенки осуществляется из селезеночного сплетения (plexus lienalis), расположенного по ходу одноименных сосудов. Органы нижнего этажа брюшной полости В нижнем этаже брюшной полости расположены тонкая и толстая кишки. Тонкая кишка (intestinum tenue, греч.enteron) Делится на три отдела: 12-перстную (duodenum), тощую (intestinum jejunum) и подвздошную (intestinum ileum) кишки. 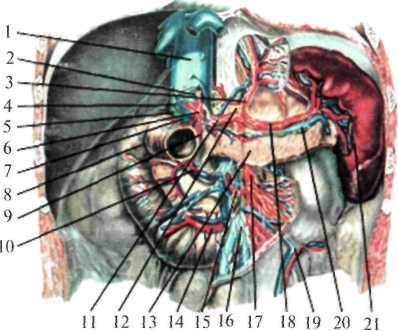 Рис. 1.31.Поджелудочная железа и селезенка. 1 — v. cava inferior; 2 — v. portae; 3 — a. gastrica sinistra; 4 — ductus hepaticus communis; 5 — ductus cysticus; 6 — a. hepatica propria; 7 — ductus choledochus; 8 — duodenum; 9 — a. gastroduodenalis; 10 — a. pancreaticoduodenalis superior; 11 — a. hepatica communis; 12 — plexus coeliacus; 13 — pancreas; 14 — a. pancreaticoduodenalis inferior; 15 — a. colica media; 16 — v. mesenterica superior; 17 — a. mesenterica superior; 18 — a. splenica; 19 — v. mesenterica inferior; 20 — v. splenica; 21 — splen. Двенадцатиперстная кишка расположена в верхнем и нижнем этажах брюшной полости и покрыта брюшиной экстраперитонеально. Начальный отдел тонкой кишки, резко отличается от остальных отделов тонкой кишки по своей функции и строению. Она занимает пограничное положение между желудком, расположенным в верхнем этаже брюшной полости, и остальным кишечником, находящимся в нижнем этаже. По форме напоминает подкову, охватывающую головку поджелудочной железы. В ней различают четыре части: верхнюю (pars superior), нисходящую (pars descendens), нижнюю горизонтальную (pars horizontalis inferior) и восходящую (pars ascendens). Последний отдел переходит в тощую кишку, образуя двенадцатиперстно-тощий изгиб (flexura duodenojejunalis). Верхняя горизонтальная часть 12-перстной кишки длиной 3-4 см расположена на уровне I поясничного позвонка. Направляясь слева направо, образует верхний изгиб (flexura duodeni superior) и переходит в нисходящий отдел 12-перстной кишки. Ее начальный отдел, ампула, покрыта брюшиной на ¾ своей окружности, в результате чего является наиболее подвижным. При наполнении газами верхняя часть двенадцатиперстной кишки принимает шарообразную форму, видимую при рентгеноскопии. Нисходящая часть 12-перстной кишки длиной 9-12 см является наиболее широкой ее частью, покрытой брюшиной только спереди и у правого края тела III-IV поясничных позвонков. Она образует нижний изгиб (flexura duodeni inferior), переходит в нижнюю горизонтальную часть (pars horizontalis inferior) (рис.1.32). Примерно на середине нисходящего отдела, на задней стенке в 12-перстную кишку впадают общий желчный и панкреатический протоки. Нижняя горизонтальная часть кишки длиной от 1 до 9 см направляется справа налево и расположена экстраперитонеально. Восходящая часть кишки длиной 6-13 см на уровне II поясничного позвонка слева переходит в тощую кишку, образуя резкий 12-перстно-тощий изгиб (flexura duodenojejunalis). У места перехода в тощую кишку восходящая часть покрыта брюшиной со всех сторон. 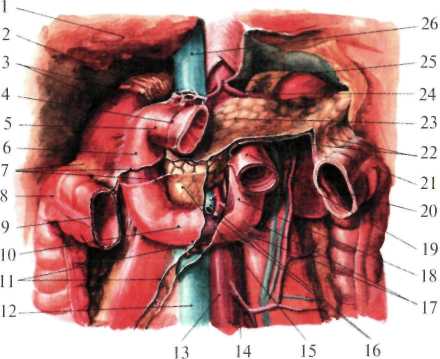 Рис. 1.32.Топография двенадцатиперстной кишки (по Неттеру, с изме нениями). 1 — hepar; 2 — lig. hepatoduodenale и портальная триада (ductus choledochus, v. portae, a. hepatica propria); 3 — rcn ct gl. suprarenalis dextrae; 4 — pylorus; 5 — duodenum (pars superior); 6 — duodenum (pars descendens); 7 — начало mesocolon transversum; 8 — flexura coli dextra; 9 — colon transversum; 10 — duodenum (pars horizontal is); 11 — начало mesenterium; 12 — v. cava inferior; 13 — aorta abdominalis; 14 — a. mesenterica inferior; 15 — caput pancreatis; 16 — a. et v. mesentericae superior; 17 — plica et recessus duodenalis inferior; 18 — duodenum (pars ascendens); 19 — flexura duodenojejunal et jejunum; 20 — colon transversum; 21 — flexura coli sinistra; 22 — mesocolon transversum; 23 — pancreas; 24 — a. splenica; 25 — gl. suprarenalis sinistra; 26 — v. cava inferior. 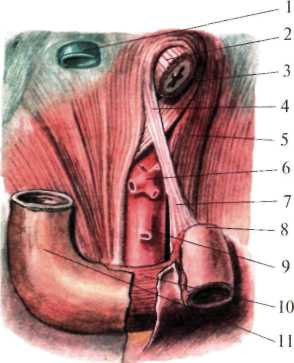 Рис.1.33.Мышца Трейтца и flexura duodenojejunalis (по Неттеру, с из менениями). 1 — v. cava inferior; 2 — oesophagus; 3 — eras dextrum diaphragmatis спра ва от пищевода; 4 — cms dextrum diaphragmatis слева от пищевода; 5-сrus sinistrum diaphragmatis; 6 —truncus coeliacus; 7 — m. suspensorius duodenum (мышца Трейтца); 8-flexura duodenojejunalis; 9 — a.mesenterica superior; 10 — pars horizontalis duodeni; 11 — pars descendens duodeni. Связки 12-перстной кишки: печеночно-дуоденальная (lig. hepatoduodenale), идущая от ворот печени к верхней части кишки, ограничивает сальниковое отверстие спереди; дуоденально-почечная связка (lig. duodenorenale) расположена между задневерхним краем 12-перстной кишки и правой почкой и ограничивает сальниковое отверстие снизу; поддерживающая связка 12-перстной кишки, или связка Трейца (lig. suspensorium duodeni s. lig. Treitz), берущая начало из кольцевой мускулатуры кишки в области 12-перстно-тощего изгиба, прикрепляется у корня верхней брыжеечной артерии, чревного ствола и правых ножек диафрагмы (рис.1.33). |