История болезни. Лекция 1 черепномозговая травма (чмт) черепномозговая травма (чмт)
 Скачать 6.72 Mb. Скачать 6.72 Mb.
|
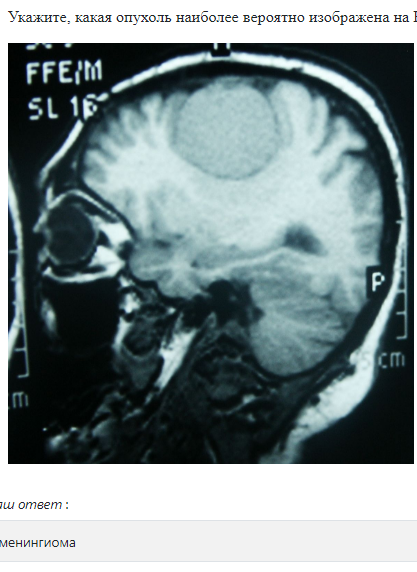
11. Вторичные очаговые симптомыВторичная очаговая симптоматика делится на симптомы «по соседству» и на расстоянии. Вторично-очаговая симптоматика обусловлена смещением, сдавлением (дислокацией) участков мозга или его ствола к выступам черепа, намета мозжечка, серповидного отростка или нарушением кровоснабжения при сжатии опухолью сосудов мозга. 12. Дислокационные синдромыНаиболее опасными для жизни при объемных процессах головного мозга (опухоль, гематома, абсцесс и др.) являются дислокационные синдромы, которые могут быть обусловлены такими видами вклинения мозга: 1) полулунным вклинением под фалькс; 2) височно-тенториальным; 3) мозжечково-тенториальным; 4) вклинением миндалин мозжечка в шейно-затылочную дуральную воронку. При этом на фоне прогрессирующего нарушения сознания наблюдаются усиление головной боли, рвота, брадикардия, артериальная гипертония, нарастание глазодвигательных нарушений, вегетативных расстройств, усиление пирамидных расстройств, тонические судороги, аритмия, рост частоты дыхания с нарушением его ритма вплоть до остановки, снижение артериального давления, клиническая смерть. 14. ДИАГНОСТИКАДиагностика основывается на данных неврологического осмотра и дополнительных методов исследования. Краниография (обзорная в 2-х проекциях и прицельная) выявляет ряд изменений: 1) Краниографические признаки (симптомы), обусловлены повышением внутричерепного давления (внутричерепной гипертензией): а) остеопороз спинки турецкого седла; б) истончение костей черепа, углубление пальцевых вдавлений - у детей старшего возраста, молодых людей; в) расхождение швов - у детей младшего возраста.  Рисунок: углубление пальцевых вдавленной на краниограмме При длительном течении гипертензионного синдрома могут наблюдаться истончение блюменбахова ската, усиление сосудистого рисунка, остеопороз крыльев основной кости. 2) Прямые очаговые краниографические симптомы: а) обызвествление (могут обызвествляться эхинококк, цистицерк, токсоплазмоз, плоскостные гематомы, опухоли головного мозга); б) истончение и разрушение костей черепа (разрушение полное и неполное) - как результат действия дермоидных опухолей; в) гиперостоз (утолщение кости: игольчатые, плоскостные, грибовидные - характерные для доброкачественных опухолей костей черепа и менингиом); г) усиление сосудистого рисунка в результате: - увеличения калибра существующих сосудов, - появления новообразованных сосудов с нетипичным ходом и разветвлением. 3) Косвенные очаговые краниографические симптомы являются результатом смещения объемным процессом «физиологических» обызвествлений: а) шишковидной железы; б) твердой мозговой оболочки, в том числе, серповидного отростка; в) сосудистых сплетений; г) сосудов. 4) Краниографические симптомы при наличии эндокринных расстройств, характерных для опухолей диэнцефальной области (изменение костей черепа при явлениях акромегалии). Пневмоенцефалография и пневмовентрикулография дают возможность выявить смещение (дислокацию) желудочков мозга и цистерн, изменение их формы (деформацию), увеличение размеров (гидроцефалию) желудочков мозга и субарахноидального пространства. Люмбальная пункция при опухолях головного мозга может быть малоинформативной. При определенных локализациях опухолей (субтенториальных) существует реальная опасность вызвать вклинения структур мозга. При люмбальной пункции обнаруживают преимущественно повышение давления спинномозговой жидкости. Белково-клеточная диссоциация (повышение количества белка при нормальном цитозе) более характерна для неврином слухового нерва и базальных менингиом, хотя наблюдается и при других видах опухолей мозга. При злокачественных опухолях плеоцитоз может достигать нескольких сотен клеток. Иногда в ликворе можно обнаружить клетки опухолей. Наиболее информативной в диагностике опухолей головного мозга является компьютерная томография (КТ) - метод послойного обследования структур мозга, основанный на различной способности поглощать рентгеновские лучи и магнитно-резонансная томография (МРТ). Последний метод основан на явлении ядерно-магнитного резонанса, за открытие которого в 1946 году и. Парцелл и Ф. Блох получили Нобелевскую премию. Эти методы позволяют получать изображения, которое по качеству можно сравнить с гистологическим срезом, при этом исследования можно проводить в любой плоскости мозга. На срезах оказываются не только структурные и патологические изменения, но и физико-химические и патофизиологические процессы как всего мозга, так и его отдельных структур. При МРТ можно проводить не только функциональное исследование самого мозга, но и выполнять магнитно-резонансную ангиографию, которая не требует проведения пункции артерий. МРТ позволяет построить трехмерную реконструкцию исследуемой области, выделить сосудистую сеть и даже отдельные нервы, проходящие в субарахноидальном пространстве, все это создает оптимальные условия для раннего выявления опухолей головного мозга, планирование объема и особенностей хирургического вмешательства и проведения послеоперационного контроля. 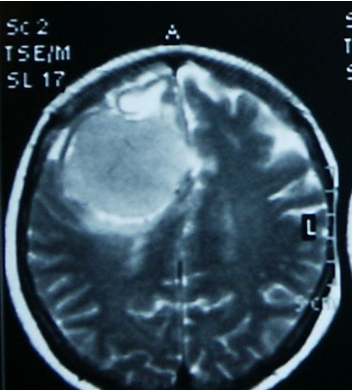 Рисунок: менингиома на КТ. Для опухоли характерна округлая форма, высокая плотность, растет с твердой мозговой оболочки, растет экспансивно. 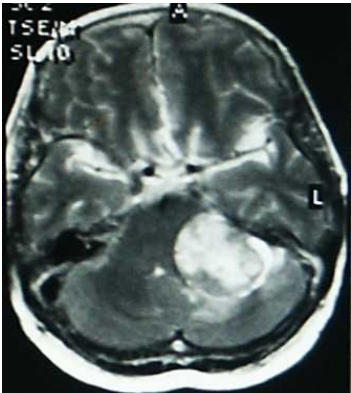 Рисунок: опухоль мосто-мозжечкового угла - невринома VIII пары черепно-мозгового нерва на КТ. На КТ обычно располагается между мозжечком и пирамидкой височной кости, имеет четкую округлую или овальную форму. 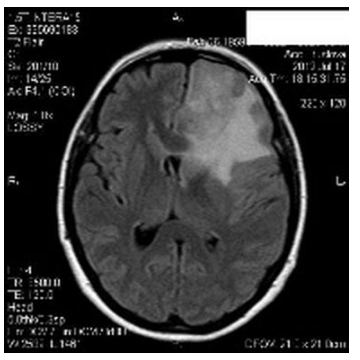 Рисунок: глиобластома на МРТ. Растет инвазивно (синонимы: инфильтративный, инфильтрирующий рост), края опухоли нечеткие, как правило, окружена зоной отека головного мозга, граница между отеком и опухолью иногда не видна, распознается после внутривенного усиления. Радиоизотопное сканирование - метод основан на способности радиоактивных изотопов, введенных в организм, накапливаться в опухоли в большем количестве, чем в окружающих тканях, что регистрируется с помощью специальных счетчиков. Метод позволяет примерно в половине случаев выявить опухоль и уточнить ее расположение. 20. ЛЕЧЕНИЕ. Хирургическое лечениеЛЕЧЕНИЕ Лечение опухолей головного мозга преимущественно хирургическое. При доброкачественных опухолях проводится микрохирургическое лечение. При злокачественных применяется комбинированное лечение - хирургическое в сочетании с химиотерапией, лучевой и иммунотерапией. Хирургическое лечение При большинстве внемозговых опухолей (менингиомы, шванномы, аденомы гипофиза) удается полностью удалить опухоль и избежать рецидивов. Операционный риск зависит от состояния больного, сопутствующих заболеваний, размеров и локализации опухоли, сложности операции. Резекция опухолей большого размера связана со значительным повреждением здоровых участков мозга, что сказывается на неврологическом статусе и конечном результате лечения. Высокий риск характерен для локализации опухолей, расположенных в полости III желудочка, области гипоталамуса, ствола, большого затылочного отверстия и опухолей, тесно соединенных с магистральными сосудами - сонной артерией или синусами мозга. Для удаления опухолей мозга используют различные подходы к пораженным участкам мозга, преимущественно используя краниотомии. Опухоли гипофиза в большинстве случаев удаляют транссфеноидальным доступом. В связи с появлением эндоскопической техники, появилась возможность удалять внутрижелудочковые опухоли через специальный тубус, введенный в желудочковую систему через небольшое фрезевое отверстие. В случаях неоперабельных опухолей с целью уменьшения клинических проявлений опухоли и снятия выраженности гипертензионного синдрома проводится декомпрессионная трепанация. В случаях окклюзионной гидроцефалии и невозможности устранить причину ее возникновения используют различные типы шунтирующих операций (вентрикулоперитонеальное шунтирование, вентрикулоцистернальное шунтирование (операция Торкильдсена) и др. Использование увеличительной оптики и микрохирургического инструментария позволило визуализировать ранее недоступные структуры и резко снизить частоту операционных осложнений и послеоперационную летальность. Оптимальным результатом хирургического лечения опухоли является полное ее удаление. В случаях неблагоприятной локализации опухоли с целью предотвращения травматизации жизненно важных структур мозга или появления грубого неврологического дефицита используют субтотальное удаления, когда опухоль удаляется практически полностью, оставляя лишь часть ее в функционально важных зонах мозга. При внутримозговых опухолях, для которых характерен преимущественно инфильтративный рост, полное удаление невозможно без значительной травматизации интактных структур мозга и появления выраженного неврологического дефицита. В таких случаях возможно частичное удаление, так как при этом значительно снижается внутричерепное давление, что увеличивает эффективность следующей лучевой и химиотерапии. |