Струков Патологическая анатомия. Литература для студентов медицинских институтов А. И. Струков В. В. Серов Патологическая анатомия Издание второе
 Скачать 16.97 Mb. Скачать 16.97 Mb.
|
|
Рис. 181. Селезенка при хроническом миелоидном лейкозе (масса 1800 г). Селезенка резко увеличена (рис. 181), иногда занимает почти всю брюшную полость; масса ее достигает 6 — 8 кг. На разрезе она темно-красно- го цвета, иногда обнаруживаются ишемические инфаркты. Ткань селезенки вытесняет лейкозный инфильтрат в основном из клеток миелоидного ряда, среди которых видны бласты; фолликулы атрофичны. Нередко находят скле- роз и гемосидероз пульпы. В сосудах встречаются лейкозные тромбы. Печень значительно увеличена (ее масса достигает 5 — 6 кг). Поверх- ность ее гладкая, ткань на разрезе серо-коричневая. Лейкозная инфильтрация обычно наблюдается по ходу синусоидов, значительно реже она видна в пор- тальных трактах и капсуле. Гепатоциты в состоянии жировой—дистрофии, иногда отмечается гемосидероз печени. 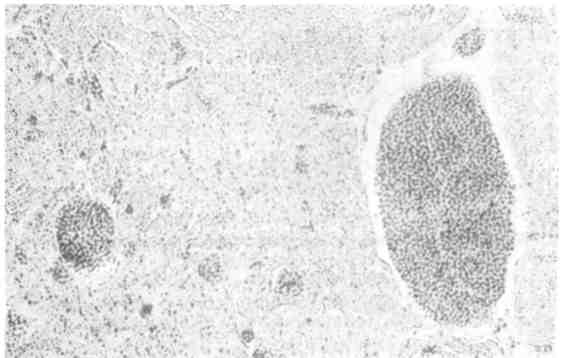 Рис. 182. Лейкозные стазы в сосудах сердца при хроническом миелоидном лейкозе. 257 Лимфатические узлы увеличены незначительно, мягкие, серо-крас- ного цвета. В той или иной степени выражена лейкозная инфильтрация их ткани; она наблюдается также в миндалинах, групповых и соли- тарных лимфатических фолликулах кишечника, почках, коже, иногда головном мозге и его оболочках (нейролейке- мия). Большое число лейкозных клеток появляется в просвете сосудов (рис. 182), они образуют лейкозные тромбы и инфильтрируют сосудистую стенку. В связи с этими изменениями сосудов нередки как инфаркты, так и геморрагии. Довольно часто при хроническом миелоидном лейкозе на- ходят проявления аутоинфекции. Родственную хроническому миелолейкозу группу составляют остеомиелолейкоз и миелофиброз, при которых наряду с признаками миелоидного лейкоза отмечается замеще- ние костного мозга костной или соединительной тканью. Процесс характеризуется длительным доброкачественным течением. Терапия цитостатическими средствами ведет к изменениям морфологии хронического миелолейкоза. Наряду с подавлением очагов лейкозной инфиль- трации и развитием на их месте фиброза отмечаются омоложение клеточных форм, появление метастатических очагов и опухолевых разрастаний, либо аплазия костного мозга и панцитопения.
Патологоанатомическая картина эритремии достаточно ха- рактерна. Все органы резко полнокровны, часто в артериях и венах образуют- ся тромбы. Жировой костный мозг трубчатых костей становится красным. Резко увеличивается селезенка. Возникает гипертрофия миокарда, особенно левого желудочка. В костном мозге, селезенке и печени в ранней стадии эри- тремии обнаруживаются очаги экстрамедуллярного кроветворения с большим числом мегакариоцитов, а в поздней стадии, при трансформации процесса в миелоидный лейкоз — фокусы лейкозной инфильтрации. 4. Истинная полицитемия (болезнь Вакеза — Ослера) близка к эритремии. Существует также хронический мег а кариоцитарный лей- коз, который встречается исключительно редко. Хронические лейкозы лимфоцитарного происхождения Эти формы разделяются на две группы: первую составляют хронический лимфолейкоз и примыкающий к нему лимфоматоз кожи (болезнь Сезари), вторую — парапротеинемические гемобластозы. 1. Хронический лимфолейкоз, встречающийся обычно у лиц среднего и пожилого возраста, в ряде случаев у членов одной семьи, разви- вается из В-лимфоцитов и отличается длительным доброкачественным тече- 258 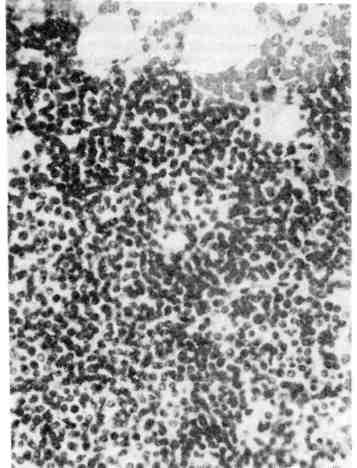 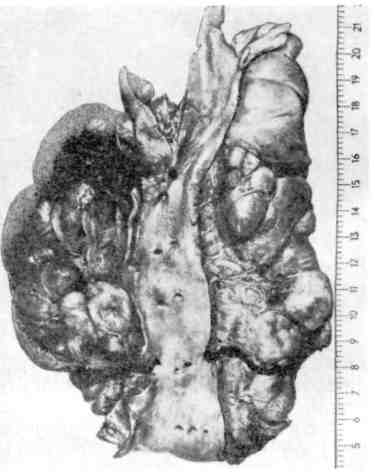 Рис. 183. Костный мозг при хроническом лимфолейкозе. Опухолевые лимфоциты. Рис. 184. Хронический лимфолейкоз. Вдоль аорты видны пакеты увеличенных лимфати- ческих узлов. нием. Содержание лейкоцитов в крови резко увеличивается (до 100000 в 1 мкл), среди них преобладают лимфоциты. Лейкозные инфильтраты из опу- холевых лимфоцитов наиболее выражены в костном мозге, лимфатических уз- лах, селезенке, печени, что ведет к увеличению этих органов. Опухолевые В- лимфоциты вырабатывают крайне мало иммуноглобулинов. В связи с этим гуморальный иммунитет при хроническом лимфолейкозе резко угнетен, у больных часты осложнения инфекционной природы. Для этой формы лейкоза характерно развитие и аутоиммунных ре- акций, особенно аутоиммунных гемолитических и тромбоцитопенических состояний. На фоне доброкачественного течения хронического лимфолейкоза воз- можны бластный криз и генерализация процесса, что приводит в ряде случаев к летальному исходу. Однако чаще больные умирают от инфекции и осложнений аутоиммунного характера. На секции основные изменения находят в костном мозге, лимфатиче- ских узлах, селезенке, печени и почках. Костный мозг плоских и трубчатых костей красного цвета, но в от- личие от миелоидного лейкоза в диафизах трубчатых костей среди красного костного мозга встречаются участки желтого цвета. При гистологическом ис- следовании в ткани костного мозга обнаруживаются очаги разрастания опу- холевых клеток (рис. 183). В крайних случаях вся миелоидная ткань костного мозга вытесняется лейкозным лимфоцитарным инфильтратом и остаются со- хранными лишь небольшие островки миелоидного кроветворения. Лимфатические узлы всех областей тела резко увеличены, сли- ваются в огромные мягкие или плотноватые пакеты (рис. 184). На разрезе они 259 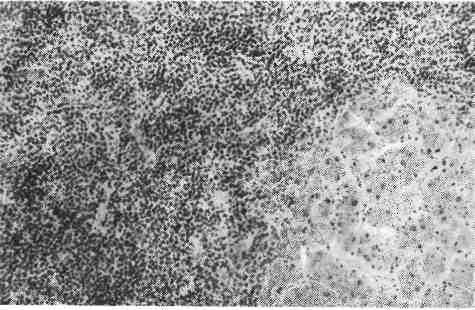 Рис. 185. Лейкозная инфильтрация печени при хроническом лимфо- лейкозе. сочные, бело-розовые. Уве- личиваются размеры мин- далин, групповых и соли- тарных лимфатических фол- ликулов кишечника, которые также представляют собой сочную бело-розовую ткань. Увеличение лимфатических узлов и лимфатических обра- зований связано с лейкозной их инфильтрацией, которая ведет к резкому нарушению структуры этих органов и тканей; нередко лимфоциты инфильтрируют капсулу лимфатических узлов и окружающие их ткани. Селезенка достигает, значительных размеров, масса ее увеличивается (до 1 кг). Она мясистой консистенции, красного цвета на разрезе; фолликулы сохранены или теряются в пульпе. Лейкозный лимфоцитарный инфильтрат охватывает прежде всего фолликулы, которые становятся крупными и сли- ваются. Затем лимфоциты разрастаются в красной пульпе, стенках сосудов, трабекулах и капсуле селезенки. Печень увеличена, плотновата, на разрезе светло-коричневая.-Нередко с поверхности и на разрезе видны мелкие серо-белые узелки. Лимфоцитарная инфильтрация происходит, главным образом по ходу волокнистой капсулы (рис. 185). Гепатоциты находятся в состоянии белковой или жировой дистро- фии. Почки увеличены, плотноваты, серо-коричневого цвета. Лейкозная ин- фильтрация их бывает столь резко выражена, что стуктура почек на разрезе не выявляется. Лейкозная лимфоцитарная инфильтрация отмечается также во многих ор- ганах и тканях (средостение, брыжейка, миокард, серозные и слизистые обо- лочки), причем она бывает не только диффузной, но и очаговой с образова- нием различных размеров узлов. Описанные изменения, свойственные хроническому лимфолейкозу, могут быть дополнены при развитии инфекционных осложнений (напри- мер, пневмонии) и гемолитических состояний (развитие гемолити- ческой желтухи, общего гемосидероза). Кроме того, следует иметь в виду, что, помимо генерализованного поражения лимфатических узлов, умеренного увеличения селезенки и печени, при хроническом лимфолейкозе встречаются случаи, когда находят резкое увеличение лишь определенных групп лимфатических узлов (например, средостения, брыжеечных, шейных, паховых). В таких случаях возникает опасность сдавления соседних органов (например, сдавление сердца, пищевода, трахеи при поражении лимфатиче- ских узлов средостения; сдавление воротной вены и ее разветвлений с разви- тием портальной гипертензии и асцита при поражении лимфатических узлов брыжейки и ворот печени). 2. Лимфоматоз кожи, или болезнь Сезари, является свое- образной формой хронического лимфолейкоза, которая характеризуется ин- фильтрацией опухолевыми Т-зависимыми лимфоцитами прежде всего кожи. Со временем в процесс вовлекается костный мозг, в крови увеличивается со- 260 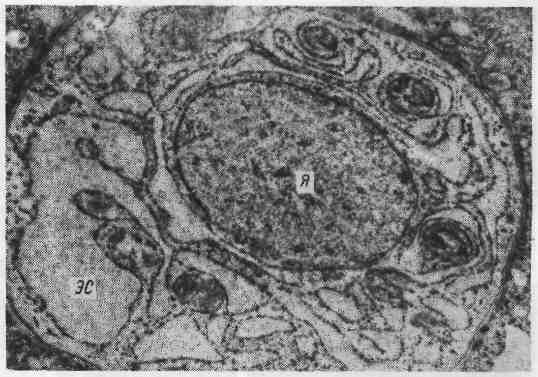 Рис. 186. Миеломная клетка. Электронограмма: резко расши- ренные канальцы эндоплазмати- ческой сети (ЭС) заполнены скоплениями белка — парапро- теина. Я — ядро, х 23 000. держание лейкоцитов, появляются характерные клетки (клетки Сезари), увели- чиваются периферические лимфатические узлы, селезенка. 3. Парапротеинемические лейкозы (гемобластозы) объ- единяют опухоли, исходящие из клеток В-лимфоцитарной системы (предше- ственники плазматических клеток), с функцией которых, как известно, связаны реакции гуморального иммунитета. Главной особенностью парапротеинеми- ческих гемобластозов, которые называют также злокачественными иммунопролиферативными заболеваниями, является способ- ность опухолевых клеток синтезировать о д н о р о д н ы е, и м м у ног л о б у - лины или их фрагменты — парапротеины (Plg — патологические, или моноклоновые, иммуноглобулины). Патология иммуноглобулинов определяет как клиническое, так и морфологическое своеобразие парапротеинемических гемобластозов, к которым относят миеломную болезнь (плазмоцитому), пер- вичную макроглобулинемию (Вальденстрема) и болезнь тяжелых цепей (Франклина). Наибольшее значение среди парапротеинемических гемобластозов имеет миеломная болезнь. Миеломная болезнь (плазмоцитома) — довольно распространенное заболевание, описанное впервые О. А. Рустицким (1873) и Калером (1887). В основе заболевания лежит разрастание опухолевых клеток лимфоплазмоци- тарного ряда — миеломных клеток (рис. 186) как в костном мозге, так и вне его. Миеломатоз костного мозга ведет к разрушению костей. В зависимости от характера миеломных клеток различают п л а з м о - цитарную, п л аз мо бл астну ю,: полиморфноклеточную и мелкоклеточную миеломы (А. И. Струков). Полиморфноклеточную и мелкоклеточную миеломы относят к низкодифференцированным опухолям. Миеломные клетки секретируют, п а р а п р о т е и н ы, которые обнаруживаются в крови и моче больных, а также в самих миеломных клетках. В связи с тем что при плазмоцитоме в сы- воротке крови и в моче биохимически обнаруживают различные виды патологических иммуно- глобулинов, различают несколько б и о х и ми чес к и х вариантов миеломы (А-, D-, Е- миелома, миелома Бенс-Джонса). Обнаруживаемый в моче белок Бенс-Джонса является одним из видов парапротеина, секретируемого миеломной клеткой, он свободно проходит клубоч- ковый фильтр почек, так как обладает крайне малой молекулярной Массой. Обычно миелома протекает по алейкемическому варианту, но возможно и наличие в крови миеломных клеток. 261 Выделяют несколько морфологических форм миеломной болез- ни: 1) солитарная плазмоцитома (костная и внекостная); 2) множественная, или генерализованная, плазмоцитома (диффузная, диффузно-узловая и множе- ственно-узловая). Солитарная плазмоцитома характеризуется образованием опу- холевого узла в костях (костная плазмоцитома) или вне костной системы (внекостная плазмоцитома, например в легких). При множественной, или генерализованной, плазмоцитоме опухолевый процесс локализует- ся в костном мозге и костях. При этом миеломная инфильтрация костного мозга может 'быть диффузной и сочетаться с остеопорозом (диффузная форма), на фоне диффузного миедоматоза костного мозга могут появлять- ся опухолевые узлы (диффузно-узловая форма) или при множе- ственных опухолевых узлах в костях диффузная миеломноклеточная инфиль- трация отсутствует (множественно-узловая форма). Разрастание миеломных клеток отмечается чаще в плоских костях (ребра, кости черепа) и позвоночнике, реже в трубчатых костях (плечевая-, бедренная кость). Оно ведет к деструкции костной ткани (рис. 187). В участках разрастания миеломных клеток в просвете центрального ка- нала остеона;или в костной балке под эндостом костное вещество становится мелкозернистым, затем разжижается, в нем появляются остеокласты и эндост отслаивается. Постепенно вся костная балка превращается в так называемую жидкую кость и полностью рассасывается, каналы остеонов становятся широ- кими. Развивается «пазушное рассасывание» кости, которое объясняет харак- терный для миеломной болезни остеолизис и остео пороз- образование гладкостенных, как бы штампованных дефектов при отсутствии или очень слабо выраженном костеобразовании. Кости становятся ломкими, чем объясняются частые переломы при миеломной болезни. В связи с разрушением костей при миеломе развивается гиперкальциемия, с которой связано частое развитие известковых метастазов. Помимо костного мозга и костей, миеломноклеточная инфильтрация по- чти постоянно отмечается во внутренних органах: селезенке лимфати- ческих узлах, печени, почках, легких и др. Ряд изменений при миеломной болезни связан с секрецией опухолевыми клетками парапротеина. К ним относятся: 1) амилоидоз (пара- амилоидоз); 2) отложение в тканях амилоидоподобных и кри- сталлических веществ; 3) развитие парапротеинемиче- ского отека, или п а р а п ро теи н о з а органов (парапротеиноз миокар- да, легких, парапротеинемический нефроз), что сопровождается их функцио- нальной недостаточностью. Наибольшее значение среди парапротеинемиче- ских изменений имеет парапротеинемический нефроз, или мие- ломная неф ропат и я, которая является причиной смерти '/з больных миеломой. В основе парапротеинемического нефроза лежит «засорение» почек парапротеином Бенс-Джонса (см. рис. 187), ведущее к склерозу мозгового, а затем коркового вещества и сморщиванию почек (м и е л о м н ы е смор- щенные почки). В ряде случаев парапротеинемический нефроз сочетается с параамилоидозом почек. При миеломной болезни в связи с накоплением парапротеинов в крови, белковыми стазами в сосудах развиваются своеобразный синдром повы- шенной вязкости и парапротеинемическая кома. В связи с иммунологической беззащитностью при плазмоцитоме нередки воспалительные изменения (пневмония, пиелонефрит), которые возникают на фоне тканевого парапротеиноза и являются выражением аутоинфекции. 262 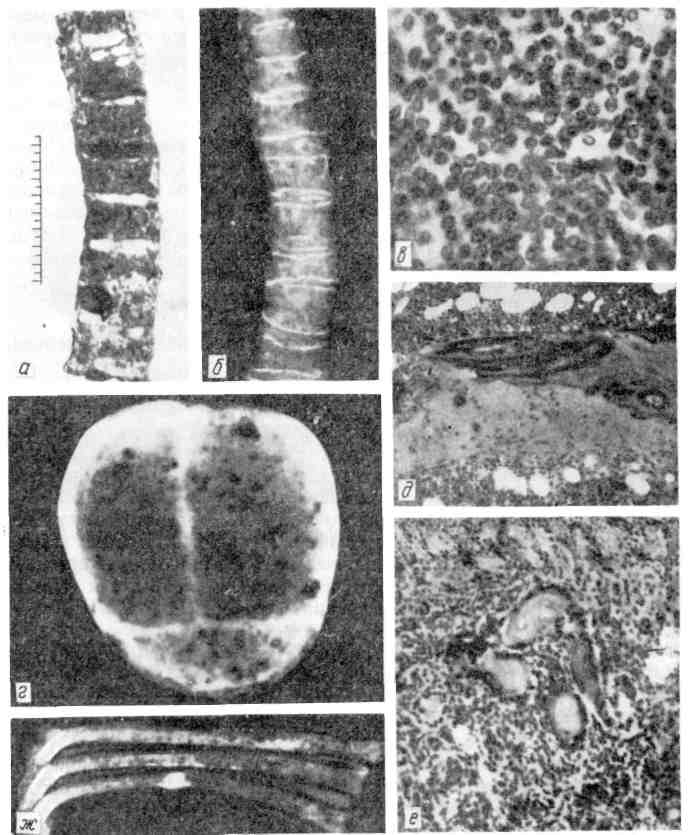 Рис. 187. Миеломная болезнь. а - позвоночник на распиле - кровоизлияния в межпозвоночные диски; б - рентгенограмма того же позвоночника: остсопороз; в-гистологическая картина: инфильтрация миеломными клетками; г - кости черепа с множественными, как бы штампованными дефектами костного вещества; д - пазушное рассасывание костной балки; е - парапротеинемический нефроз, скопление белковых масс в просвете канальцев почки; ж — миеломатоз ребер. Первичная макроглобулинемия — редкое заболевание, которое впервые описано Вальденстремом в 1944 г. Это одна из разновидностей хро- нических лейкозов лимфоцитарного происхождения, при которой опухолевые клетки секретируют патологический макроглобулин — IgM. Для заболевания характерно увеличение селезенки, печени, лимфатических узлов, что связано с лейкозной инфильтрацией их. Деструкция костей встречается редко. Весьма типичен геморрагический синдром, развивающийся в связи с гиперпротеине- мией, резким повышением вязкости крови, функциональной неполноцен- 263 ностью тромбоцитов, замедлением кровотока и стазами в мелких сосудах. Наиболее частыми осложнениями являются геморрагии, парапротеинемиче- ская ретинопатия, парапротеинемическая кома; возможен амилоидоз. Болезнь тяжелых цепей описана Франклином в 1963 г. Опухо- левые клетки лимфоплазмоцитарного ряда продуцируют при этом заболева- нии своеобразный парапротеин, соответствующий Fc-фрагменту тяжелой цепи IgG (отсюда и название болезни). Как правило, наблюдается увеличение лим- фатических узлов, печени, селезенки в результате инфильтрации этих органов опухолевыми клетками. Изменения костей отсутствуют, поражение костного мозга не является правилом. Больные умирают от присоединившейся инфек- ции (сепсис) в связи с гипогаммаглобулинемией (синдромом недостаточности антител). Хронические лейкозы моноцитарного происхождения К этим лейкозам относят хронический моноцитарный лейкоз и гистиоци- тозы. 1. Хронический моноцитарный лейкоз возникает обычно у людей пожилого возраста, течет длительно и доброкачественно, иногда с увеличением.селезенки, но без нарушения костномозгового кроветворения. 'Однако заканчивается этот лейкоз обычно бластным кризом с. разрастанием бластных клеток в костном мозге, появлением их в крови и внутренних органах. 2. Гистиоцитозы (гистиоцитоз X) объединяют группу так назы- ваемых пограничных лимфопролиферативных заболеваний кроветворной тка- ни. К ней относят эозинофильную гранулему, болезнь Леттерера — Зиве, бо- лезнь Хенда — Шюллера — Крисчена (некоторые авторы включают послед- нюю в группу болезней накопления). |
