Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Глава VII БОЛЕЗНИ ПРОРЕЗЫВАНИЯ ЗУБОВ Нарушения (аномалии) прорезывания зубов включают: 1) затрудненное прорезывание зуба; 2) неправильное положение зуба (смещение, возникшее в процессе прорезывания) — дистопирован-ный зуб; 3) неполное прорезывание зуба через костную ткань челюсти или слизистую оболочку (полуретенированный зуб); 4) задержка прорезывания полностью сформированного зуба через компактную пластинку челюсти (ретенированный зуб) (рис. 71). Чаще болезни прорезывания зубов развиваются в области нижнего зуба мудрости. Затрудненное прорезывание нижнего зуба мудрости. Имеется несколько предположений о причинах затрудненного прорезывания нижнего зуба мудрости. Считают, что в процессе фило- и онтогенеза происходят редукция нижней челюсти и уменьшение дистального отдела альвеолярной части. В связи с этим нижнему зубу мудрости, который прорезывается последним, не хватает места для полного прорезывания. Другие причины — неправильное расположение зачатка зуба мудрости в челюсти, патология роста и развития самой челюсти. В результате этого зуб оказывается наклоненным кпереди, к второму моляру, реже — кнаружи, вовнутрь или кзади (дистопия). Прорезывание нижнего зуба мудрости иногда задерживается на несколько месяцев, а иногда и лет. Вследствие постоянной травмы во время жевания в покрывающей коронку зуба слизистой оболочке происходит рубцевание, склерозирование. Зуб не может преодолеть находящуюся над ним рубцово-измененную слизистую оболочку (капюшон) и выдвигание его прекращается. Коронка зуба оказывается расположенной ниже уровня второго моляра, часто прорезывается только один или два медиальных бугра. Затрудненное прорезывание нижнего зуба мудрости является причиной перикоронита — воспаления мягких тканей, окружающих коронку прорезывающегося зуба, а также позадимолярного периостита — воспаления надкостницы позадимолярной ямки. Этиология. Перикоронит и позадимолярный периостит возникают в результате активизации обычной микрофлоры полости рта. В ней преобладают анаэробные и факультативно-анаэробные виды бактерий. Патогенез. Во время прорезывания нижнего зуба мудрости слизистая оболочка над медиальными буграми атрофируется, остальная часть коронки остается покрытой слизистой оболочкой — капюшоном. В перикоронарное пространство (пространство между 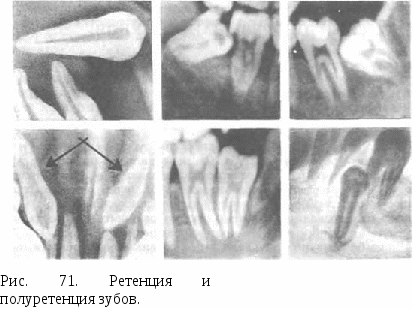 коронкой зуба и внутренней поверхностью капюшона) попадают пищевые остатки, клетки слущенного эпителия, слизь. Оптимальная температура, влажная среда, отсутствие света создают благоприятные условия для развития микрофлоры, находящейся в перикоро-нарном пространстве. Травма слизистой оболочки капюшона во время жевания приводит к образованию на ее поверхности эрозий и язв, к снижению местного иммунитета. В результате этого развиваются воспалительные явления в тканях, окружающих коронку не полностью прорезывавшегося зуба мудрости. Частое травмирование капюшона и рецидивы воспаления приводят к хроническому воспалительному процессу, который протекает по типу хронического краевого периодонтита и хронического гингивита. Наблюдаются рост грануляционной ткани в области шейки зуба, рассасывание прилежащих участков кости. Вследствие этого у зуба мудрости образуется патологический костно-десневой карман. При перикороните наблюдается как бы порочный круг. Отечный и набухший капюшон во время еды подвергается постоянному травмированию. Травма усиливает воспаление, вызывая еще более выраженный отек и утолщение капюшона. Ухудшается отток экссудата из перикоронарного пространства. В дальнейшем воспалительный процесс распространяется на клетчатку и надкостницу позадимолярной ямки, образуется гнойник. Возникает позадимолярный периостит. Клиническая картина. Острый перикоронит может быть катаральным и гнойным. Катаральная форма развивается в начале заболевания. Больные жалуются на боль при жевании в области прорезывающегося зуба мудрости. Общее состояние удовлетворительное, температура тела нормальная. Отека околочелюстных тканей нет. Определяется увеличенный и болезненный лимфатический узел в поднижнечелюстной области. Открывание рта свободное. Зуб мудрости покрыт гиперемированным и отечным капюшоном слизистой оболочки. Обычно видны только один или оба медиальных бугра зуба. В некоторых случаях вся коронка зуба находится под капюшоном, и, только приподняв его, можно увидеть зуб. Выделений из-под капюшона нет, пальпация его болезненна. Эта форма перикоронита протекает благоприятно и при своевременном лечении быстро купируется. Гнойный перикоронит характеризуется сильной постоянной болью позади второго моляра, усиливающейся при жевании. Боль отдает в ухо, височную область. Появляется боль при глотании (зубная ангина). Общее состояние больного нарушается, температура тела повышается до 37,2—37,5 °С. Открывание рта становится ограниченным и болезненным (воспалительная контрактура I степени). При прогрессировании воспалительных явлений ограничение открывания рта нарастает (контрактура II степени). Поднижнечелюстные лимфатические узлы увеличены, болезненны при пальпации. Слизистая оболочка у зуба мудрости гиперемирована, отечна как в области инфильтрированного и приподнятого кверху капюшона, так и в области крыловидно-нижнечелюстной складки и нижнего свода преддверия рта на уровне нижних моляров. Воспалительные явления распространяются на слизистую оболочку небно-язычной дужки, щеки, мягкое небо. При надавливании на капюшон из-под него выделяется гнойное содержимое, возникает резкая боль. Позадимолярный периостит развивается вследствие нарушения оттока экссудата при перикороните и распространения гнойной инфекции из маргинального периодонта и из-под капюшона на надкостницу позадимолярной ямки и клетчатку позадимолярного пространства, где формируется абсцесс. Заболевание характеризуется клиническими симптомами гнойного перикоронита, но более выраженными. Боль становится более интенсивной. Нарушается общее состояние, появляются слабость, разбитость, температура тела повышается до 38—38,5°С Резко выражена воспалительная контрактура (II—III степени), разжевывание пищи становится невозможным, нарушается сон. Больной бледен, отмечается выраженный отек тканей в заднем отделе поднижнечелюстной и нижней части щечной областей. Увеличены и болезненны поднижнечелюстные лимфатические узлы. Осмотр полости рта удается осуществить только после насильственного разведения челюстей. Воспалительные изменения слизистой оболочки вокруг прорезывающегося зуба мудрости выражены более значительно, чем при гнойном перикороните, и распространяются на соседние участки слизистой оболочки полости рта. Пальпация капюшона и окружающих тканей резко болезненна. В позадимолярной области определяется инфильтрат, переходящий на наружную, реже внутреннюю поверхность альвеолярной части челюсти. Острый перикоронит может перейти в хроническую форму. При хроническом течении процесса воспалительные явления полностью не стихают, нередко возникают обострения. Во время ремиссии жалоб не бывает. Определяется увеличенный, слегка болезненный поднижнечелюстной лимфатический узел. Открывание рта свободное, безболезненное. Слизистая оболочка, покрывающая зуб мудрости, гиперемирована, безболезненна или незначительно болезненна при пальпации. Иногда из-под капюшона выделяется небольшое количество серозной жидкости. Диагноз. Перикоронит и позадимолярный периостит диагностируют на основании характерной клинической картины и рентгенологических данных. На рентгенограмме нижней челюсти в боковой проекции видны положение нижнего зуба мудрости, состояние его периодонта и окружающей кости, отношение к ветви и каналу нижней челюсти. Позадимолярный периостит в отличие от перико-ронита сопровождается образованием воспалительного инфильтрата в позадимолярной области. При хроническом процессе характерна резорбция кости чаще в виде широкой щели у шейки зуба и по ходу корня, нередко в виде полулуния. Дифференциальный диагноз. Острое воспаление при затрудненном прорезывании нижнего зуба мудрости не представляет трудностей для распознавания; хронический перикоронит следует дифференцировать от хронического пульпита и периодонтита, в отдельных случаях — от невралгии III ветви тройничного нерва. Лечение. Перикоронит и позадимолярный периостит лечат преимущественно в условиях поликлиники. Комплекс терапевтических мероприятий зависит от выраженности воспалительных явлений, общей и местной картины заболевания, а также от рентгенологических данных. Прежде всего необходимо ликвидировать острые воспалительные явления. При катаральной форме перикоронита может оказаться эффективной только обработка пространства под капюшоном антисептическими растворами из шприца с затупленной иглой. При гнойном перикороните проводят перикоронаротомию — рассечение капюшона, прикрывающего коронку зуба или его дистальную часть. Под рассеченный капюшон вводят небольшую тонкую полоску йодоформной марли. Разрез при позадимолярном периостите производят через слизистую оболочку от основания крыловидно-нижнечелюстной складки вниз к нижнему своду преддверия рта. При воспалительной инфильтрации тканей нижнего свода преддверия рта разрез продолжают по альвеолярной части челюсти на уровне моляров. Рану дренируют резиновой полоской. Необходимы систематические ежедневные перевязки и лечение гнойной раны. При перикороните и позадимолярном периостите хороший лечебный эффект дает однократная или двукратная новокаиновая или тримекаиновая блокада по типу проводниковой и инфильтрационной анестезии (целесообразна инфильтрация тканей, окружающих зуб мудрости с добавлением антибиотиков, фурацилина, протеолитиче-ских ферментов). Показан прием внутрь сульфаниламидных препаратов, противовоспалительных и антигистаминных средств. При позадимолярном периостите проводят курс антибиотикотерапии. Назначают тепловые процедуры в виде ванночек для рта, полосканий, ингаляций; физические методы лечения — УВЧ, микроволновую терапию по 5—7 процедур, излучение гелий-неонового лазера. При воспалительной припухлости околочелюстных мягких тканей, лимфадените показаны наружные мазевые повязки, светолечение лампой соллюкс. После стихания воспалительных явлений необходимо на основании клинических и рентгенологических данных решить вопрос о «судьбе» зуба мудрости. Если зуб расположен правильно и для него в альвеолярной части челюсти достаточно места, то причиной затрудненного прорезывания является плотная слизистая оболочка, покрывающая его коронку. В этих случаях проводят иссечение капюшона до полного обнажения зуба от лоскута слизистой оболочки, покрывающего коронку зуба мудрости. Эту операцию осуществляют под проводниковым и инфильтрационным обезболиванием. Слизистую оболочку иссекают скальпелем или изогнутыми ножницами, можно использовать конхотом, лазерный скальпель, применить криодеструкцию. При неправильном положении зуба, недостатке места в альвеолярной части челюсти, деструкции костной ткани у шейки зуба и по ходу корня, рецидивах воспалительного процесса зуб мудрости удаляют. Когда коронка зуба мудрости прорезалась достаточно хорошо, удаление зуба выполняют изогнутыми по плоскости щипцами или штыковидным элеватором. В случае полуретенции и дистопии нижнего зуба мудрости прибегают к операции выпиливания его бормашиной. Такая операция представляет значительные трудности, так как приходится освобождать зуб от костной ткани, в которой он находится. Под проводниковой и инфильтрационной анестезией делают углообразный разрез через слизистую оболочку и надкостницу (рис. 72). Отслоив слизисто-надкостничный лоскут, фиссурным и шаровидным борами спиливают кость, прилежащую к вестибулярной и дистальной части коронки. Щипцами и элеваторами вывихивают зуб. Рану обрабатывают антисептическими растворами, удаляют свободно лежащие костные опилки и патологическую грануляционную ткань. Отсепарированный слизисто-надкостничный лоскут укладывают на прежнее место и фиксируют швами. Иногда лунку удаленного зуба прикрывают йодоформной марлей. Заживление раны после этой операции нередко осложняется альвеолитом, в некоторых случаях — остеомиелитом челюсти. Для профилактики этих осложнений целесообразно ушить лунку наглухо. Делают два разреза: первый — кнаружи от основания крыловидно-нижнечелюстной складки, по гребню альвеолярной части челюсти, второй — перпендикулярно первому от дистальной части коронки второго моляра к переходной складке. После отслаивания а в 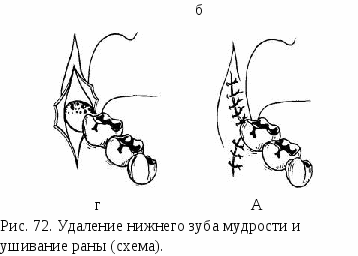 слизисто-надкостничного лоскута, спиливания кости и удаления зуба иссекают край десны, прилежавший до операции к шейке зуба. Лоскут мобилизуют рассечением надкостницы у его основания и смещают до соприкосновения с краем раны со стороны языка. Рану ушивают наглухо швами. В послеоперационном периоде возможны боль при глотании, ограничение открывания рта, отек околочелюстных тканей. Больным назначают анальгин, амидопирин, сульфадиметоксин, физические методы лечения, делают перевязки; с 4—6-го дня проводят ЛФК. Осложнения. Гнойный процесс из позадимолярного пространства по примыкающей к нему клетчатке и прослойкам рыхлой соединительной ткани может распространиться на соседние клетча-точные пространства. При проникновении кнаружи он попадает к нижнему своду преддверия рта, щечную область, при распространении внутрь и кзади — в сторону крыловидно-нижнечелюстного, окологлоточного и перитонзиллярного пространств; при распространении кнаружи и кзади — в околоушно-жевательную область; при проникновении внутрь и кпереди — в подъязычную и поднижне-челюстную области. В результате распространения инфекции в клет 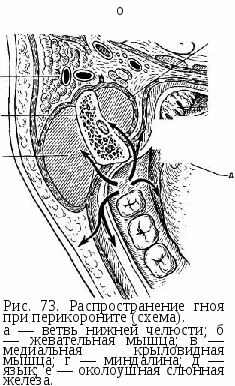 чаточных пространствах возникают абсцессы и флегмоны (рис. 73). Реже в гнойный процесс вовлекается костная ткань. В этих случаях развивается остеомиелит нижней челюсти. 1§г Перикоронит и позадимолярный периостит могут слу- а жить причиной гнойного лимфаденита поднижнечелюстной области, актиномикоза, язвен- б ного стоматита. Повторное обострение процесса при позадимолярном периостите нередко приводит к гибели компактного слоя ветви нижней челюсти и развитию вторичного кортикального остеомиелита. Затрудненное прорезывание нижнего зуба мудрости осложняется образованием па-радентальной кисты, кариесом, пульпитом и периодонтитом зуба мудрости и второго нижнего моляра. Неправильное положение зуба (дистопированный зуб). Смещение зуба в зубном ряду или расположение его вне зубного ряда преимущественно происходит в результате нарушения последовательности и сроков прорезывания зубов. Чаще всего наблюдается смещение нижнего зуба мудрости, реже — верхнего зуба мудрости, верхнего клыка, верхних и нижних премоляров, нижних резцов. Зуб может смещаться в сторону преддверия или собственно полости рта, медиально или дистально от средней линии. Может быть повернут вокруг продольной оси, расположен ниже или выше других зубов. Смещение зуба нередко происходит одновременно в двух — трех направлениях по отношению к зубному ряду. Иногда дисто-пированными оказываются 2—3 зуба и более. Неправильно прорезавшийся зуб может вызвать изменение положения других зубов, что влечет за собой изменение прикуса. Возникают функциональные и эстетические нарушения. Смещение зуба в сторону преддверия или собственно полости рта ведет к травме слизистой оболочки губы, щеки, языка и образования эрозий и декубитальных язв. Диагноз__ставится_на_основании_клинического_исследования._При_осмотре_зубного_ряда_имеется_зуб,_выступающий_из_зубного_ряда_или_расположенный_неправильно_по_отношению_к_другим_зубам.'>Диагноз ставится на основании клинического исследования. При осмотре зубного ряда имеется зуб, выступающий из зубного ряда или расположенный неправильно по отношению к другим зубам. Лечение. Обычно в период смены зубов все виды смещения легко устраняются и, как правило, до 14—15 лет лечение смещения проводится различными ортодонтическими методами. Эти методы применяют и в возрасте после 15 лет. Однако в таких случаях успех ортодонтического лечения непостоянен. Когда ортодонтическое лечение не дает результата или не показано, зуб удаляют. Устранение травмы слизистой оболочки иногда возможно сошлифовыва-нием бугров или режущей поверхности зуба. Неполное прорезывание зуба (полуретенированный зуб). Неполное прорезывание зуба через костную ткань челюсти или слизистую оболочку наблюдается в области клыков, вторых резцов на верхней челюсти, нижнего и верхнего зубов мудрости. Клиническая картина полуретенированного зуба характеризуется появлением прорезывающейся части коронки в каком-либо отделе альвеолярного отростка. В результате постоянной травмы слизистой оболочки, прилегающей к прорезывающейся части коронки зуба, возникает воспаление вокруг нее. Иногда полуретенированный зуб обнаруживают при воспалительном процессе в участке альвеолярного отростка верхней или нижней челюсти. При исследовании определяют утолщение альвеолярного отростка, покрытое покрасневшей отечной слизистой оболочкой. В некоторых случаях полуретенированный зуб ничем себя не проявляет и обнаруживается случайно при рентгенографии. Диагноз ставят по данным клинической картины болезни и рентгенологического исследования. На рентгенограмме виден зуб, расположенный в альвеолярном отростке тела челюстей. Коронка или только часть ее прикрыта костной тканью. Полуретенированный зуб часто смещен, особенно нижний зуб мудрости. Прорезывание полуретенированных клыков и вторых резцов на верхней челюсти чаще происходит в сторону твердого неба, клыков, премоляров на нижней челюсти — в сторону преддверия рта. Лечение по поводу полуретенированного зуба оперативное — удаление. У подростков и лиц юношеского возраста иногда возможно ортодонтическое лечение (кроме верхних и нижних третьих больших коренных зубов). Полуретенированные нижние и верхние зубы мудрости подлежат удалению (методика операции описана при лечении ретенированных зубов). Задержка прорезывания зуба (ретенированный зуб). Нередко полностью сформированный зуб остается в челюсти. Это относится к нарушениям прорезывания зуба. Иногда ретенция зуба может быть связана с заболеваниями и повреждениями зубочелюстной системы. Ретенция зуба чаще наблюдается при прорезывании постоянных зубов: верхних клыков, вторых нижних малых коренных зубов и нижнего зуба мудрости. Клиническая картина ретенированного зуба часто характеризуется бессимптомным течением. Такой зуб может обнаруживаться случайно при рентгенографии челюсти. На ретенцию зуба указывает отсутствие одного из постоянных зубов в альвеолярной дуге. На его месте может быть молочный зуб. В отдельных случаях ретенированный зуб создает выпячивание наружной стенки альвеолярного отростка или тела челюсти. При этом иногда можно пальпировать контуры зуба или его части. Ретени-рованные зубы могут вести к нарушению нормального положения соседних зубов, т. е. их смещению. В таких случаях больные обращаются с жалобами на боли в области ретенированного зуба. Ретенированные зубы могут давить на нервные волокна и окончания, в этом случае жалобы на боли являются симптомом поражения нервов — невралгии или неврита. С этим связано нарушение чувствительности — анестезия, парестезия. Ретенированный зуб нередко является источником воспалительного процесса. Диагноз основывается на клинических и рентгенологических данных. На рентгенограмме виден зуб, расположенный полностью в кости. Лечение. Тактика хирурга в случаях ретенции зуба без выраженных симптомов воспаления может быть различной. Целесообразность хирургического вмешательства определяется общим состоянием больного, его возрастом, расположением ретенированного зуба, травматичностью предстоящей операции, а также опасностью осложнений. При отсутствии жалоб у больного и осложнений, связанных с ретенцией зуба, удаление зуба не показано. Возможно динамическое наблюдение. Удалять ретенированный зуб нужно при возникновении болей, воспалительных явлений, а также при фолликулярной (зубосодер-жащей) кисте. Удаление ретенированных и полуретенированных зубов представляет определенные трудности. Перед операцией следует определить расположение зуба в толще костной ткани, его отношение к различным образованиям: основанию и каналу нижней челюсти, верхнечелюстной пазухе и носовой полости, соседним зубам. Для определения особенностей расположения ретенированного или полуретенированного зуба следует провести рентгенографию, иногда в нескольких проекциях. Методика операции удаления ретенированных и полуретенированных зубов может быть различной. Условно разделяют удаление зубов на верхней и нижней челюстях. Особенности удаления отдельных групп зубов. При удалении резцов и клыков на верхней челюсти проводят два сходящихся под углом разреза от верхнего свода преддверия рта к альвеолярному отростку соответственно расположению коронки ретенированного или полуретенированного зуба. Образованный лоскут должен перекрывать границу зуба. Лоскут отслаивают, костную ткань, расположенную над зубом, удаляют при помощи бормашины. Зуб удаляют элеваторами (или щипцами). Если при удалении зуба обнажилась верхушка корня одного из рядом расположенных зубов, то показана резекция верхушки корня с ретроградным пломбированием апикальной части канала. Костную полость после удаления зуба следует обрабатывать осторожно, чтобы не перфорировать слизистую оболочку носа. Удаление полуретенированных и ретенированных резцов и клыков представляет особые трудности, когда зуб расположен ближе к слизистой оболочке верхнего свода преддверия рта, а коронка прилежит к твердому небу. При таком расположении зуб распиливают на две части, каждую из них удаляют отдельно. После удаления зуба на слизистую оболочку накладывают швы кетгутом. Резцы и клык, расположенные по небному отростку верхней челюсти, удаляют путем проведения разреза через слизистую оболочку твердого неба с образованием трапециевидного, полуовального или углообразного лоскута. Откинув его, зуб освобождают от кости при помощи бора и удаляют элеваторами или щипцами. При удалении верхних премоляров следует уточнить расположение полуретенированного или ретенированного зуба по отношению к верхнечелюстной пазухе. Разрез производят со стороны верхнего свода преддверия рта аналогично методике удаления верхних резцов и клыков. Бормашиной удаляют костную ткань, окружающую зуб, а затем осторожно удаляют и сам зуб элеватором или щипцами. При нарушении целости верхнечелюстной пазухи не следует промывать послеоперационную рану, а надо наглухо зашить перфорационное отверстие. Обнажение корней соседних зубов, травма зубных нервных ветвей и сосудов требуют обязательной резекции верхушки корня и ретроградного пломбирования. Удаление полуретенированного или ретенированного третьего верхнего большого коренного зуба проводят разрезом слизистой оболочки, покрывающей альвеолярный отросток, под прямым углом. Отслаивают слизисто-надкостничный лоскут, после чего щипцами или элеватором осторожно удаляют зуб. Накладывают швы на слизистую оболочку. Полуретенированные и ретенированные зубы на нижней челюсти удаляют после уточнения их локализации, прилежания к каналу нижней челюсти, подбородочному отверстию, корням соседних зубов и основанию нижней челюсти. Следует также учитывать особенности дистально и медиально прилежащих мягких тканей, анатомическое расположение лицевой артерии, вены, язычного нерва. При расположении зуба в области альвеолярной части нижней челюсти разрез делают со стороны преддверия полости рта, обычно трапециевидной, полуовальной или углообразной формы. Откидывая слизисто-надкостничный лоскут, надо помнить о выходе подбородочного нерва, одноименных артерии и вены из подбородочного отверстия. Бором удаляют кость, освобождая от нее полуретенированный или ретенированный зуб. Зуб удаляют элеватором или щипцами. Ретенированный зуб, расположенный ближе к нижнему краю основания нижней челюсти, удаляют внеротовым путем. Делают разрез параллельно краю нижней челюсти, отступя от него на 2—2,5 см. Послойно рассекая мягкие ткани, обнажают костную ткань челюсти. С помощью бора кость трепанируют в месте расположения ретенированного зуба. Удаляют зуб прямыми, штыковидными щипцами или элеватором. Удаление полуретенированного или ретенированного нижнего третьего большого коренного зуба, расположенного в ветки нижней челюсти, проводят наружным доступом. Делают разрез в подниж-нечелюстном треугольнике и после отсечения жевательной мышцы распатором отслаивают мягкие ткани. Костную ткань нижней челюсти над ретенированным зубом удаляют с помощью бормашины. Зуб удаляют элеватором. Рану после удаления зуба послойно зашивают. При расположении ретенированного зуба мудрости ближе к альвеолярной части тела нижней челюсти операцию проводят внутриротовым доступом. Делают один разрез слизистой оболочки по альвеолярной дуге над ретенированным зубом и второй — от шейки второго большого коренного зуба вниз и косо вперед. Отсепаровывают слизисто-надкостничный лоскут. Снимают костную ткань наружной стенки альвеолярной части нижней челюсти. В послеоперационном периоде назначают анальгин, амидопирин, сульфаниламидные препараты, физические методы лечения, наружные мазевые повязки. Через неделю назначают комплекс ЛФК. В послеоперационном периоде возможны осложнения. Они аналогичны описанным при удалении зуба. Методы лечения их также не отличаются от приведенных выше. Осложнения. При болезнях прорезывания зубов возникают следующие осложнения: воспалительные заболевания — острый гнойный периостит челюсти, абсцесс, флегмона, лимфаденит, остеомиелит ветви нижней челюсти, одонтогенный синусит верхнечелюстной пазухи. Прогноз при болезнях прорезывания зубов благоприятный. Профилактика заболеваний прорезывания зубов заключается в контроле за правильным развитием челюстей, прорезыванием зубов, санации полости рта и в своевременном проведении орто-донтического лечения. |
