Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Клиническая картина абсцедирующего актиномикозного лимфаденита характеризуется жалобами на ограниченный, слегка болезненный, плотный узел или инфильтрат в соответствующей области. Заболевание развивается медленно и вяло, не сопровождается повышением температуры тела. Лимфатический узел увеличен, постепенно спаивается с прилежащими тканями, вокруг него нарастает инфильтрация тканей. При абсцедировании лимфатического узла (или узлов) усиливаются боли, повышается температура тела до субфебрильных цифр, появляется недомогание. После вскрытия абсцедирующего очага процесс медленно подвергается обратному развитию, но полностью инфильтрат не рассасывается, а остается плотный ограниченный, чаще рубцово-измененный конгломерат. Характерно развитие склероза тканей по периферии актиномикозной гранулемы и соседней с ней клетчатки. Нередко происходят распространение экссудата из лимфатического узла в окружающие ткани и развитие там актиномикозных очагов. При повторном абсцедировании затруднен отток гноя и уплотнение тканей увеличивается. Аденофлегмона, вызванная актиномицетами, характеризуется жалобами на резкие боли в пораженной области; клиническая картина напоминает аденофлегмону, вызванную гноеродной инфекцией. Повышается температура тела. Отмечаются разлитой, плотный, болезненный инфильтрат; значительно выражен отек в соседних тканях, кожа спаивается с ним и приобретает красновато-синюшную окраску. При гиперпластическом актиномикозном лимфадените наблюдается увеличенный, плотный лимфатический узел, напоминающий опухоль или опухолеподобное заболевание. Характерно медленное, часто бессимптомное течение. Диагноз актиномикоза иногда устанавливают при патологоанатомическом исследовании после удаления «образования». Процесс может обостряться и абсцедировать, давая картину абсцедирующего лимфаденита, реже — аденофлегмоны. Иногда медленный распад актиномикозной гранулемы ведет к выходу очага наружу с образованием свища (или свищей) и выбуханием из них обильных грануляций. Актиномикоз периоста челюсти по сравнению с другими формами актиномикоза встречается сравнительно редко. Процесс может протекать в виде экссудативного или продуктивного воспаления. Поражается преимущественно надкостница с вестибулярной стороны нижней челюсти. При экссудативном актиномикозном периостите челюсти воспалительные явления развиваются в области зуба и переходят на вестибулярную поверхность альвеолярной части и тело челюсти. Болевые ощущения выражены слабо, самочувствие больного не нарушено. Может быть первично-хроническое начало воспалительного процесса. В других случаях процесс развивается остро, с более выраженными общими и местными симптомами воспаления. Клинически наблюдаются плотный инфильтрат в преддверии полости рта, сглаженность нижнего свода. Слизистая оболочка над ним красная, иногда с синеватым оттенком. Затем инфильтрат медленно размягчается, отграничивается, при пальпации ткани болезненны. Перкуссия зуба безболезненна, он как бы «пружинит». При вскрытии очага не всегда выделяется гной, часто отмечается разрастание грануляций в области утолщенной и частично расплавившейся надкостницы. Продуктивный актиномикозный периостит наблюдается чаще у детей, подростков и молодых людей. При продуктивном актиноми-козном периостите отмечается утолщение основания нижней челюсти за счет надкостницы. Процесс с надкостницы альвеолярной части переходит на основание челюсти, иногда значительно деформируя ее и утолщая ее край. Процесс развивается длительно, у отдельных больных сопровождается обострениями. Рентгенологически снаружи альвеолярной части, основания тела челюсти и особенно по нижнему краю определяются рыхлые пери-остальные утолщения неоднородной структуры. Актиномикоз челюстей. Патологический процесс при первичном поражении челюстей чаще локализуется на нижней челюсти и весьма редко на верхней челюсти. По данным клинической, патологоанатомической и рентгенологической картины первичный актиномикоз челюсти может быть в виде деструктивного и продуктивно-деструктивного процесса. Первичный деструктивный актиномикоз челюстей может проявляться в виде внутрикостного абсцесса или внутрикостной гуммы. В ранние периоды болезни при внутрикостном абсцессе больные жалуются на боли в области пораженного отдела кости. При непосредственном соседстве внутрикостного очага с каналом нижней челюсти нарушается чувствительность в области разветвления подбородочного нерва. В дальнейшем боли становятся интенсивными, могут принимать характер невралгических. Появляются отек и инфильтрация прилегающих к кости мягких тканей или периостальное утолщение ее, развивается воспалительная контрактура жевательных мышц. Клиническая картина внутрикостной гуммы характеризуется медленным, спокойным течением, с незначительными болевыми ощущениями в области пораженной кости; сопровождается отдельными обострениями, при которых возникает воспалительная контрактура жевательных мышц. Воспалительные изменения в прилегающих мягких тканях, надкостнице выражены незначительно и появляются только при обострении процесса. Рентгенологически первичный деструктивный актиномикоз челюстей характеризуется наличием в кости одной или нескольких слившихся полостей округлой формы, не всегда четко контуриро-ванных (рис. 82, а). При внутрикостной актиномикотической гумме очаг резорбции может быть окружен зоной склероза. Кроме того, отмечается уплотнение губчатого вещества в соседних с внутрико-стным очагом участках. 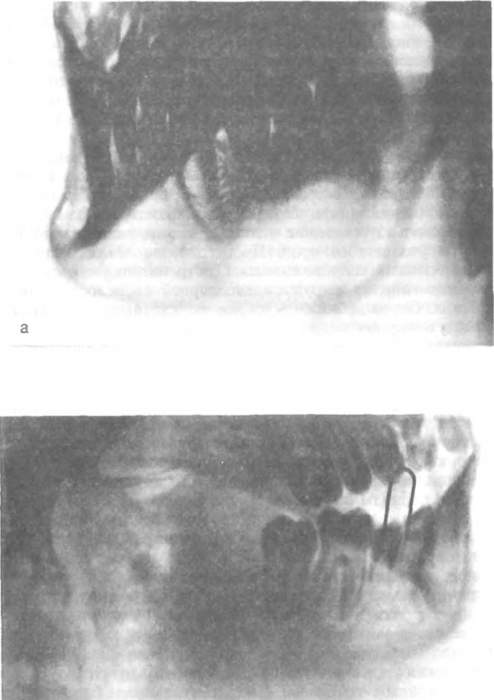 Рис. 82. Первичный актиномикоз нижней челюсти. а — деструктивный. В области угла и нижней челюсти слева располагается патологический очаг округлых очертаний; б — продуктивно-деструктивный: значительное утолщение ветви, угла и участка тела челюсти; отдельные очаги резорбции костной ткани. Первичное продуктивно-деструктивное поражение челюстей ак-тиномикозом наблюдается преимущественно у детей, подростков и молодых людей. Заболевание обычно начинается после одонтогенного или тонзиллогенного воспалительного процесса. Отмечается утолщение кости за счет периостальных наложений, которое прогрессивно увеличивается и уплотняется, симулируя новообразование (рис 82, б). Течение болезни длительное — от 1—3 лет до нескольких десятилетий. На фоне хронического течения заболевания бывают отдельные обострения, когда появляются боли, повышается температура тела, возникают воспалительная реакция мягких тканей, ограничение открывания рта, а также переход процесса с кости на околочелюстные ткани и развитие там актиномикозных очагов (рис. 83). На рентгенограмме при продуктивно-деструктивном актиномикозе видны новообразование кости, идущее от надкостницы, уплотнение строения компактного и губчатого вещества в области тела, ветви нижней челюсти. В этих участках, как и во вновь образованной кости, обнаруживаются отдельные очаги резорбции. Одни полости мелкие, почти точечные, другие — крупные. В зависимости от давности заболевания более или менее выражен склероз кости в окружности этих очагов (см. рис 82, б). При многолетнем течении болезни оссифицирующий периостит, склероз кости сопровождаются уплотнением костной структуры, увеличиваются продуктивные изменения. В увеличенных участках кости обнаруживаются мелкие очаги деструкции. Актиномикоз органов полости рта — языка, миндалин, слюнных желез, верхнечелюстной пазухи — встречается сравнительно редко и представляет значительные трудности для диагностики. Актиномикоз языка возникает после его травмы, особенно хронической, острыми краями зубов, неправильно изготовленными протезами, а также вследствие попадания инородных тел, в том числе заноз растительного происхождения. Клиническая картина актиномикоза языка зависит от локализации специфического очага и может протекать в виде диффузного воспалительного процесса, напоминающего флегмону или абсцесс. В таких случаях процесс локализуется в области основания корня, а также боковых отделов языка. Поражение языка в области спинки или кончика характеризуется наличием безболезненного или малоболезненного узла, который долгое время — от нескольких недель до 1—2 мес — может оставаться без изменений, почти не беспокоя больного. В дальнейшем в одних случаях бывает абсцедирование узла, в других — его спаивание со слизистой оболочкой языка и вскрытие наружу с образованием свищей и выбуханием обильных грануляций. Актиномикоз миндалин встречается крайне редко. Вначале больные жалуются на чувство неловкости или ощущение инородного тела в глотке. В анамнезе отмечаются отдельные обострения воспалительного процесса. Наблюдается увеличение пораженной миндалины — ее уплотнение до хрящеватой консистенции. Покрывающая миндалину слизистая оболочка мутна и спаяна с подлежащими тканями. Характерно спаивание увеличенной миндалины с дужками, особенно передними. Очередное обострение ведет к распространению процесса на соседние ткани: крыловидно-нижнечелюстное пространство, подъязычную область, окологлоточное пространство. Актиномикоз слюнных желез может быть первичным и вторичным. Причиной развития актиномикозного процесса в слюнных железах является проникновение инфекции через проток железы при его ранении и попадании в него инородных тел, но в основном оседание инфекции при респираторных, аденовирусных заболеваниях. Нередко первичным очагом развития актиномикоза являются лимфатические узлы, заключенные внутри околоушной слюнной железы, между ее дольками. Клиническая картина актиномикоза слюнных желез разнообразна. В зависимости от протяженности актиномикозного процесса в железе и характера воспалительной реакции можно выделить следующие формы поражения актиномикозом слюнных желез: 1) экс-су дативный ограниченный и диффузный актиномикоз; 2) продуктивный ограниченный и диффузный актиномикоз; 3) актиномикоз глубоких лимфатических узлов в околоушной железе. Актиномикоз верхнечелюстной пазухи встречается крайне редко. Инфекция проникает одонтогенным, реже риногенным путем. Первые проявления болезни чаще неотличимы от острого или обострения хронического гайморита, но заболевание может развиваться исподволь и медленно. Клинически наблюдаются затрудненное носовое дыхание, иногда гнойные выделения из носа. Передняя стенка верхней челюсти утолщена, слизистая оболочка верхнего свода преддверия рта мутная, инфильтрирована и несколько спаяна с утолщенной надкостницей. При очередном обострении появляются воспалительная припухлость в подглазничной области, отек щечной и скуловой областей. На рентгенограмме верхнечелюстная пазуха гомогенно затемнена, хорошо выражены стенки полости. При одонтогенной природе актиномикозного поражения можно видеть связь апикального очага с актиномикозным очагом в верхнечелюстной пазухе. Длительное течение заболевания иногда ведет к неполной облитерации верхнечелюстной пазухи костной тканью. Диагноз. Диагностика актиномикоза в связи со значительным разнообразием клинической картины заболевания, а также сходством его с воспалительными и опухолевыми процессами представляет некоторые затруднения. Вялое и длительное течение одонтогенных воспалительных процессов, безуспешность проводимой противовоспалительной терапии всегда настораживают в отношении актиномикоза. Необходимо обследование для выявления или исключения этого заболевания. Клинический диагноз актиномикоза должен подкрепляться микробиологическим исследованием отделяемого, проведением диагностической кожно-аллергической пробы с актинолизатом и другими методами иммунодиагностики, рентгенологическим и в ряде случаев патоморфологическим исследованиями. Следует сопоставлять клинические симптомы болезни с результатами этих исследований и правильно их истолковывать. В отдельных случаях требуются повторные, часто многократные диагностические исследования. Микробиологическое изучение отделяемого должно заключаться в исследовании нативного препарата, цитологическом исследовании окрашенных мазков и в ряде случаев в выделении патогенной культуры путем посева. Исследование отделяемого в нативном препарате является наиболее простым методом определения друз и элементов лучистых грибов. Цитологическое исследование окрашенных мазков (по Граму, Цильцу и Нохту и др.) позволяет установить наличие мицелия актиномицетов, вторичной инфекции, а также судить по клеточному составу о реактивных способностях организма (фагоцитоз и др.). Если исследования отделяемого в нативном препарате и цитологические исследования не дают исчерпывающего ответа, то необходимо выделить культуры лучистых грибов путем посева. Наиболее убедительным для диагноза актиномикоза является выделение анаэробной культуры. При диагностике и планировании лечения актиномикоза важно установить наличие сопутствующей гнойной инфекции. Патогистологическое исследование имеет ограниченное значение для диагностики актиномикоза и лишь при клиническом течении процесса, симулирующем опухолевый рост, является основным для подтверждения диагноза. При первичном и вторичном поражении костей лица актиномикозом важное диагностическое значение имеют рентгенологические исследования, а при заболеваниях слюнных желез — сиалография. В комплексе диагностических методов и средств обязательно выполняют клиническое исследование крови и мочи. При остром течении актиномикоза количество лейкоцитов увеличено до 11,1— 15#109/л, отмечаются нейтрофилез, лимфоцитопения, моноцитопе-ния; СОЭ увеличена до 15—35 мм/ч и выше. Хроническое течение характеризуется лейкопенией, вторичной анемией, сдвигом лейкоцитарной формы вправо за счет лимфоцитов; СОЭ увеличена от 30 до 60 мм/ч. Дифференциальный диагноз. Актиномикоз дифференцируют от ряда воспалительных заболеваний: абсцесса, флегмоны, периостита и остеомиелита челюсти, туберкулеза, сифилиса, опухолей и опухолеподобных процессов. Клинической диагностике помогают микробиологические исследования, специфические реакции, серодиагностика. Важную роль в дифференциальной диагностике актиномикоза и опухолей играют морфологические данные. Кожная форма актиномикоза и различные проявления пиодермии имеют общие признаки: образование воспалительных инфильтратов, истончение кожи, красная и синюшная ее окраска. При пиодермии участки пораженной кожи локализуются в определенных областях лица: щечных, подбородочной, лобной, наблюдается поражение и других областей кожи. При посеве отделяемого определяется стрептококковая, стафилококковая инфекция. Подкожную, подкожно-мышечную форму актиномикоза следует дифференцировать от абсцессов, флегмон. Для абсцессов, особенно флегмоны, характерны острое начало заболевания, выраженность общих симптомов: слабость, недомогание, головная боль, потеря аппетита и сна. Более ярко выражены самопроизвольные боли и боли при пальпаторном исследовании в очаге поражения. При абсцессе, главным образом при флегмоне, наблюдается значительный отек в окружающих околочелюстных мягких тканях. При исследовании гноя обнаруживается смешанная флора. Особенно трудна дифференциальная диагностика актиномикозного и неспецифического инфекционного лимфаденита. Клиническая картина этих заболеваний может быть неотличима и только исследование гноя и обнаружение друз актиномицетов или смешанной инфекции помогают в диагностике. Трудно дифференцировать деструктивно-продуктивную форму актиномикоза и бессеквестральные проявления хронического остеомиелита нижней челюсти. Клиническая и рентгенологическая картины могут быть одинаковыми. Помогают установлению правильного диагноза иммунологические реакции: кожно-аллергическая реакция с актинолизатом в качестве антигена и реакции торможения миграции лейкоцитов с различными аллергенами: стандартным стрептококковым, стафилококковым, Candida и актинолизатом. Актиномикоз следует дифференцировать от туберкулеза, сифилиса. Поражение лимфатических узлов лица и шеи туберкулезной этиологии отличается медленным их распадом и выделением творожистого секрета, при исследовании которого обнаруживают ми-кобактерии туберкулеза. Сифилитическое поражение лимфатических узлов характеризуется их уплотнением. При распаде образуется безболезненная язва. Сифилитическое поражение надкостницы, кости челюстей в отличие от актиномикоза характеризуется спаиванием утолщенного, с ва-ликообразными возвышениями периоста со слизистой оболочкой полости рта. Распад сифилитических очагов в надкостнице челюстей ведет к образованию характерных язв. Сифилис кости отличается характерной локализацией — в области носовых костей, перегородки носа. В костной ткани образуются гуммы, которые распадаются, оставляя после себя грубые, плотные, часто стягивающие рубцы. При сифилисе часто образуются гиперостозы, экзостозы. Микробиологические, морфологические исследования, реакция Вассермана позволяют окончательно решить вопрос о диагнозе заболевания. Актиномикоз, особенно распространенные очаги при подкожно-межмышечной форме, надо дифференцировать от рака полости рта, особенно в случаях распада и выделения в качестве инфекции лучистого гриба. Решающим в диагностике является морфологическое исследование. Лечение. Терапия актиномикоза челюстно-лицевой области и шеи должна быть комплексной и включать: 1) хирургические методы лечения с местным воздействием на раневой процесс; 2) воздействие на специфический иммунитет; 3) повышение общей реактивности организма; 4) воздействие на сопутствующую гнойную инфекцию; 5) противовоспалительную, десенсибилизирующую, симптоматическую терапию, лечение общих сопутствующих заболеваний; 6) физические методы лечения и ЛФК. |
