Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Глава X ЗАБОЛЕВАНИЯ И ПОВРЕЖДЕНИЯ СЛЮННЫХ ЖЕЛЕЗ Слюнные железы представляют собой особую группу секреторных органов. Они выполняют многообразные функции: секреторную, рекреторную, экскреторную, инкреторную и оказывают большое влияние на состояние организма, в частности на пищеварительную систему, органы полости рта. В клинической практике нередко наблюдаются дистрофические процессы слюнных желез, так называемые сиалозы, или сиаладе-нозы, и воспалительные заболевания — острый и хронический си-аладениты. Среди последних выделяют калькулезный сиаладенит — сиалолитиазис Опухоли слюнных желез занимают особое место среди всех онкологических заболеваний. Несколько реже встречаются больные с врожденными пороками развития и травмой слюнных желез. РЕАКТИВНО-ДИСТРОФИЧЕСКИЕ ИЗМЕНЕНИЯ СЛЮННЫХ ЖЕЛЕЗ (СИАЛОЗЫ, СИАЛАДЕНОЗЫ) Известно, что слюнные железы тонко реагируют на многие изменения в организме физиологического характера (беременность, роды, кормление ребенка, климакс) и на различные патологические состояния (заболевания нервной, пищеварительной, эндокринной систем, крови, соединительной ткани — «коллагеноз», авитаминоз и др.). Предполагают, что патологические процессы в слюнных железах и сочетающиеся с ними заболевания организма имеют общие генетически обусловленные причины. Реактивно-дистрофические изменения в слюнных железах проявляются их увеличением и нарушением выделительной и секреторной функций. Не всегда можно установить, какой общий патологический процесс является причиной сиалоза. В таких случаях изменение в слюнных железах должно быть поводом для обследования больного с целью выявления общего заболевания. Иногда общее заболевание, явившееся причиной сиалоза, не обнаруживается и при специальном обследовании. Это состояние больного следует рассматривать как состояние предболезни. Симптомы общего заболевания могут проявляться при диспансерном динамическом наблюдении за больным. Имеется группа дистрофических заболеваний слюнных желез, симптомы которых всегда сочетаются с поражением других органов. К ним относятся нарушения функции слюнных желез (гипер- и гипосаливация), болезнь и синдром Микулича [MiculizJ., 1882], болезнь и синдром Шегрена [Sjogren Н., 1933], синдром Хеерфордта [Heerfordt С, 1909]. Гиперсаливация (сиалорея, птиализм) — повышенное выделение слюны. Увеличение секреции слюнных желез связано с различными заболеваниями. Так, оно отмечается при стоматите, одонтогенных воспалительных заболеваниях, язвенной болезни желудка и двенадцатиперстной кишки, глистной инвазии, отравлении свинцом, ртутью, токсикозе беременных. Заболевание парасимпатической нервной системы — как периферической, так и центральной — приводит к гиперсаливации, которая проявляется как рефлекторный процесс. У мужчин это встречается чаще, чем у женщин. При опухоли головного мозга гиперсаливация является диагностическим и прогностическим симптомом. Гиперсаливацию наблюдают при болезни Паркинсона, после эпидемического энцефалита. В этих случаях проводят лечение основного заболевания. Жалобы больных на обильное слюноотделение не всегда соответствуют действительности и иногда отмечаются при нормальной секреторной функции слюнных желез. У таких больных, как показывает обследование, нарушен акт глотания вследствие ранения языка, дна полости рта, бульварного паралича, им мешает скапливающаяся во рту слюна и нормальное количество ее они принимают за обильное. Гипосаливация (гипосиалия, олигоптиализм, олигосиалия) — пониженная секреция слюны — отмечается довольно часто и иногда приводит к сухости в полости рта — ксеростомии. Гипосаливация как временное явление возникает при острых инфекционных заболеваниях: дизентерии, брюшном тифе, эпидемическом гепатите; наблюдается при некоторых заболеваниях пищеварительной системы: хроническом гастрите, гепатохолецистите. Секреция слюны снижается при некоторых эндокринных расстройствах: гипотиреозе, патологическом гипогонадизме, физиологическом климаксе, при авитаминозе, анемии, заболевании нервной системы (церебросклероз). При синдроме и болезни Шегрена ксеростомия является ведущим симптомом. У некоторых больных, обращающихся за помощью в поликлинику, не удается выявить причину гипосаливации и ксеростомии, но она может быть установлена при динамическом наблюдении за больным. Клинически различают три стадии ксеростомии: начальную, клинически выраженную и позднюю, что соответствует трем стадиям нарушения функции слюнных желез: первой, второй и третьей. При начальной стадии ксеростомии одни больные жалуются на боль или неприятные ощущения в языке, слизистой оболочке рта, не предъявляя жалоб на сухость. Другие отмечают периодически появляющееся ощущение сухости слизистой оболочки полости рта, особенно при разговоре. Объективно при этом во рту обнаруживается небольшое количество слюны, слизистая оболочка умеренно увлажнена, имеет нормальную розовую окраску; из протоков слюнных желез при массировании выделяется прозрачный секрет в обычном или умеренном количестве. Обследование слюнных желез при стимулировании функции слюноотделения пилокарпином позволяет установить у большинства больных показатели саливации в пределах нижней границы нормы. При цитологическом исследовании секрета слюнных желез отмечено большее, чем в норме, количество клеток плоского и цилиндрического эпителия. При клинически выраженной стадии ксеростомии больных постоянно беспокоят сухость полости рта, особенно во время еды, длительного разговора, усиливающаяся при эмоциональном напряжении. При осмотре полости рта слизистая оболочка нормальной розовой окраски, увлажнена или суховата, свободной слюны мало (она пенится) или ее нет. При массировании слюнной железы можно получить из протока несколько капель прозрачной слюны. При цитологическом исследовании секрета слюнных желез отмечается появление бокаловидных клеток, сецернирующих слизь; количество этих клеток возрастает по мере снижения секреторной функции железы. У больных ксеростомией в поздней стадии, помимо постоянной сухости в полости рта, отмечаются боль во время еды, чувство жжения во рту, особенно при приеме острой и соленой пищи. Получить слюну из протоков не удается даже при интенсивном массировании железы. У этой группы больных нередко можно обнаружить признаки катарального гингивита, глоссита, хронического паренхиматозного паротита и симптомы болезни или синдрома Шег-рена. При сиалометрии со стимуляцией функции желез пилокарпином слюну обычно получить не удается. Цитологические препараты слюны содержат множество клеточных элементов, в том числе клетки мерцательного кубического эпителия. Лечение больных с гипосаливацией и ксеростомией представляет значительные трудности, так как этиология заболевания у большинства из них неизвестна. Терапевтические мероприятия должны быть направлены на стимулирование слюноотделения при обязательном лечении основного заболевания, явившегося причиной ксеростомии. В начальной стадии заболевания с целью стимуляции функции желез следует проводить гальванизацию или электрофорез йодида калия в области слюнных желез (ежедневно, всего 30 процедур). В клинически выраженной и поздней стадиях лечение следует начинать с новокаиновой блокады в области слюнных желез (2 раза в неделю, всего 10 процедур), а заканчивать гальванизацией. Для лечения больных ксеростомией может быть применен галанта-мин (кроме больных с синдромом и болезнью Шегрена). Галантамин (0,5% раствор) следует вводить ежедневно подкожно по 1 мл (всего на курс 30 инъекций, при показаниях курс повторяют через 2—3 мес), можно назначить для приема внутрь — по 1 мл натощак ежедневно в течение 30 дней или для введения путем электрофореза. Оценку результатов лечения обычно проводят на основании самочувствия больных, состояния слизистой оболочки полости рта, а также повышения функции больших и малых слюнных желез. В комплексном лечении ксеростомии следует использовать также заместительную терапию: увлажнение слизистой оболочки полости рта раствором лизоци-ма, смазывание растительным маслом и др. Болезнь и синдром Микулича. Болезнь Микулича — это сочетанное увеличение слезных и всех слюнных желез. Если оно наблюдается при лейкозе, лимфогранулематозе, туберкулезе, сифилисе, эндокринных нарушениях, то носит название синдрома Микулича. Рис. 88. Больная с болезнью Ми-кулича. Увеличение слезных желез, околоушных и поднижнечелюстных слюнных желез. Этиология и патогенез остаются неизвестными. В настоящее время наиболее вероятной причиной заболевания считают нейротрофиче-ские, эндокринные и аутоиммунные расстройства. Увеличение желез обусловлено массивной мелкоклеточной инфильтрацией разрастающейся интерстициальной соединительной ткани. Клиническая картина. Заболевание характеризуется припуханием желез. Они плотные, безболезненные, цвет кожи, покрывающей их, не изменен. Локализация припухлости характерна для каждой слюнной железы: околоушной, поднижнечелюстной, подъязычной и малых слюнных желез слизистой оболочки рта (рис 88). Уменьшение количества слюны в полости рта иногда отмечается лишь в поздней стадии заболевания. При этом течение его может осложниться воспалительным процессом, сиалоз переходит в сиа-ладенит, который по своему клиническому течению имеет много общего с поздней стадией хронического интерстициального сиала-денита. На сиалограмме можно лишь отметить увеличение железы, в структуре протоков и тени паренхимы каких-либо отклонений от нормального строения нет. По мере нарастания процесса можно наблюдать нечеткость тени паренхимы; протоки очень узкие, имеют ровные контуры. Эти признаки прогрессируют и может наступить период, когда тень паренхимы железы по периферии не будет определяться. При генерализованном поражении лимфоидного аппарата синдром Микулича является опухолевым перерождением лимфоретику-лярной системы. Лечение болезни Микулича представляет большие трудности. Хорошие результаты дает рентгенотерапия, однако эффект от лечения нестойкий. При назначении галантамина и проведении новокаиновой блокады улучшается трофика тканей и стимулируется секреторная функция желез. В случаях возникновения хронического воспаления в железах следует проводить противовоспалительное лечение: введение в протоки железы бактериофага, антибиотиков, наложение компресса с димексидом и др. В комплекс лечебных мероприятий необходимо включать препараты, повышающие неспецифическую резистентность организма, — витамины, нуклеинат натрия и др. Лечение больных с синдромом Микулича нужно проводить совместно с ревматологом и гематологом. Болезнь и синдром Гужеро — Шегрена. Эти заболевания характеризуются сочетанием признаков недостаточности желез внешней секреции: слезных, слюнных, потовых, сальных и др. Этиология и патогенез болезни и синдрома Шегрена изучены мало. Считают, что в развитии патологического процесса играют роль инфекция, эндокринные расстройства, нарушения функций вегетативной нервной системы, иммунного статуса. Следует выделять синдром Шегрена, когда нарушения функции всех желез внешней секреции возникают при системной красной волчанке, системной склеродермии, ревматоидном полиартрите и других аутоиммунных заболеваниях, и болезнь Шегрена, при которой та же клиническая картина развивается на фоне аутоиммунных нарушений. Морфологические изменения в слюнных железах зависят от глубины поражения тканей железы. В начальной стадии заболевания отмечают переполнение ацинусов гранулами секрета; лимфоидный инфильтрат интерстициальной ткани представлен небольшими скоплениями клеток или очаговой перидуктальной инфильтрацией. В клинически выраженной стадии определяется очагово-диффузная лимфоплазмоклеточная инфильтрация; концевые отделы желез ди-строфичны; ацинусы вблизи инфильтрата кистозно расширены, пролиферация эпителия и миоэпителия нередко закрывает просвет протоков. На фоне лимфоидной инфильтрации зачастую наблюдается нарушение целостности базальной мембраны. Обнаруживается проникновение клеток инфильтрата в стенку протока с ее деструкцией. В поздней стадии заболевания определяется очагово-диффузная и диффузная лимфоплазмоклеточная инфильтрация, выражены процессы склероза, архитектоника долек сохраняется; на месте инфильтрата, заместившего паренхиму, образуются миоэпителиальные островки. Нередко микроскопическую картину в этой стадии характеризуют как лимфоэпителиальное поражение железы. Клиническая картина. Патологические проявления при болезни и синдроме Шегрена многообразны, что определяется сочетанием изменений слюнных желез с поражением других органов и тканей: пищеварения, глаз, эндокринных желез, суставов, соединительной ткани и пр. Это многообразие также зависит от стадии процесса (начальной, клинически выраженной, поздней), активности течения. Больные жалуются на сухость полости рта, периодически появляющееся воспаление околоушных желез, общую слабость, быструю утомляемость. Иногда вначале отмечаются сухость слизистой оболочки глаз, светобоязнь, чувство песка в глазах, затем увеличение околоушных желез и редко — поднижнечелюстных. При этом больной иногда указывает, что находится на учете у ревматолога по поводу заболевания суставов, наличия красной волчанки или склеродермии. При обследовании околоушные железы в период ремиссии часто бывают увеличены, плотны, бугристы, безболезненны (рис. 89, а). Обычно поражаются обе парные железы. Иногда отмечается увеличение лимфатических узлов. Припухлость желез периодически уменьшается или увеличивается. Увеличение околоушных желез сопровождается ухудшением общего самочувствия. Обострение протекает тяжело, с высокой температурой тела, сильной болью, слизисто-гнойными выделениями из протока. Изменения слизистой оболочки полости рта характерны для ксеростомии. После стихания обострения железы остаются плотными, бугристыми. Обострение чаще бывает с одной из сторон. При сиалографии в железе определяются полости различных размеров, контуры их нечеткие, изображение паренхимы не обнаруживается. Мелкие протоки железы прерывисты, определяются не везде. Околоушные и подниж-нечелюстные протоки имеют неровные контуры. Характерным признаком является нечеткость контуров протоков, обусловленная проникновением контрастного вещества в интерстициальную ткань (рис. 89, б). По результатам обследования можно заключить, что хронический сиаладенит при болезни и синдроме Шегрена чаще протекает как паренхиматозный. Диагноз. Поражение слюнных желез при болезни и синдроме Шегрена подтверждается данными обследования больного (выявление признаков поражения глаз, нарушения пищеварения и др.). У некоторых больных при «сухом» синдроме поражаются потовые и сальные железы, кожа становится сухой, шелушится. Иногда наблюдается гипосекреция маточных желез и желез влагалища, приводящая к сухости слизистой оболочки, кольпиту. У всех больных выявлены различной степени изменения в крови: увеличение СОЭ, иногда лейкоцитоз. При исследовании белковых фракций крови обнаруживается гипергаммаглобулинемия. Хронический сиаладенит при болезни и синдроме Шегрена следует дифференцировать от опухоли, хронического паренхиматозного и интерстициального паротитов, хронического сиалодохита. Лечение болезни и синдрома Шегрена должно проводиться в ревматологической клинике. Ревматолог назначает базисную терапию, показанную при аутоиммунном процессе, в зависимости от его активности — цитостатические, стероидные и противовоспалительные средства (преднизолон, плаквенил, бруфен, салицилаты, метиндол и др.). Общеукрепляющая терапия (поливитамины, рета-болил, нуклеинат натрия и т. д.) показана всем больным. При лечении хронического паротита и ксеростомии при болезни 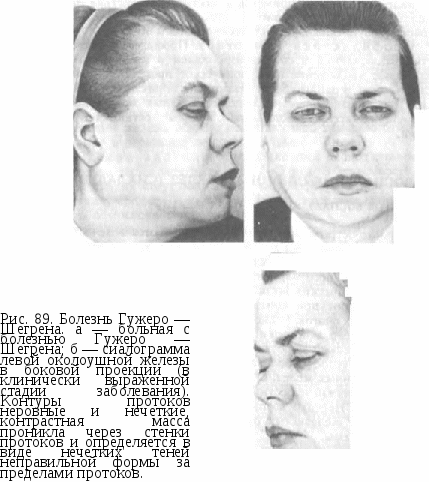  и синдроме Шегрена применяют местное воздействие на слюнную железу и слизистую оболочку полости рта: назначают димексид, новокаиновую блокаду, физические методы и др. Профилактика и прогноз. Профилактические мероприятия заключаются в соблюдении общей и личной гигиены. Диспансерное наблюдение и периодическое проведение комплекса лекарственной терапии обеспечивают благоприятное течение процесса. При диспансерном наблюдении больных можно достичь длительной ремиссии заболевания. Больные остаются трудоспособными. ВОСПАЛЕНИЕ СЛЮННЫХ ЖЕЛЕЗ (СИАЛАДЕНИТ) ОСТРОЕ ВОСПАЛЕНИЕ СЛЮННЫХ ЖЕЛЕЗ Больные острым сиаладенитом наблюдаются в лечебных учреждениях различного профиля. В стоматологические клиники наиболее часто поступают больные острым сиаладенитом, развившимся вследствие лимфогенного паротита Герценберга (инфицирование происходит из хронических воспалительных очагов), больные сиаладенитом, возникшим при контактном распространении воспаления из флегмонозных очагов. Редко наблюдается сиаладенит при попадании инородного тела в протоки слюнных желез. Эпидемический паротит (свинка, заушница) — острое инфекционное вирусное заболевание, характеризующееся воспалением больших слюнных желез. Обычно поражаются околоушные железы, редко — поднижнечелюстные (2,1%) и подъязычные (4,9%) слюнные железы. Нередко воспалительные изменения возникают в области других железистых органов. Наблюдается также поражение нервной системы. Эпидемический паротит чаще встречается в странах с умеренным и холодным климатом. В основном болеют дети. В настоящее время эпидемический паротит наблюдается как в виде спорадических заболеваний, так и в виде редких эпидемических вспышек в закрытых и детских коллективах. По различным данным, наибольший процент заболеваний приходится на возраст от 7 до 10 лет. Среди взрослых чаще болеют женщины. Характерной особенностью паротита является распространение заболевания во время эпидемических вспышек в крайне ограниченных районах. |
