Материал форматировать для терапии. Методическая разработка теоретического занятия для преподавателя мдк 02. 01 Сестринская помощь пациентам терапевтического профиля
 Скачать 386.95 Kb. Скачать 386.95 Kb.
|
|
Тема: «Дополнительные методы обследования» ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ Измерение артериального давления. Рентгенологические методы. Рентгеноскопия – получение изображения объекта на экране. Рентгенография – получение изображения исследуемого объекта, фиксированного на светочувствительном материале. Флюорография – метод, заключающийся в производстве большого кол-ва снимков с изображением органов грудной клетки. Эти снимки производят флюорографом, представляющим специальную приставку к рентгеновскому аппарату. Размер снимков невелик, их рассматривают через специальный увеличитель (фильмоскоп). Контрастная рентгеноскопия (рентгенография) – метод, основанный на введении специальных веществ, задерживающих рентген излучение, в полые органы (бронхи, желудок, почечные лоханки, мочеточники, желчный пузырь и пр.), в результате чего на экране или фотопленке получается четкое изображение этих органов. Томография - получение рентгеновского изображения объекта на заданной глубине; остальная часть органа не имеет четкого изображения. Компьютерная томография – исследование поперечных срезов тела или органа. Бронхография – рентгенологическое исследование бронхиального дерева после введения в его просвет рентгеноконтрастного вещества (йодлипол). Ангиокардиография и коронарография – методы, используемые для исследования сердца и сосудов. Через специальные зонды в операционной в крупные сосуды и полости сердца вводится жидкое рентгеноконтрастное вещество. Ирригоскопия - рентгенологическое исследование толстого кишечника с помощью рентгенконтрастного вещества (сульфат бария). Холецистография - рентген исследование желчного пузыря и желчевыводящих путей с помощью рентгенконтрастного вещества (билигност, холевид, йопогност), которое принимается пациентом за 14-17 часов до исследования дробными порциями в течение одного часа, через каждые 10 минут и запивается сладким чаем. Холеграфия - рентген исследование желчного пузыря и желчевыводящих путей путем в/в введения рентгенконтрастного вещества (билигност, билиграфин). Внутривенная (экскреторная) пиелография – контрастное вещество вводят в кровь и через каждые 5-7 минут после окончания вливания делают рентгенограммы. Электрокардиография – метод регистрации электрических токов, возникающих в работающем сердце с помощью специального аппарата - электрокардиографа. Фонокардиография (ФКГ) – метод графической регистрации звуков, возникающих в работающем сердце (тонов сердца, шумов). Ультразвуковая диагностика (эхоскопия) основана на применении ультразвука – посылка в глубину исследуемого участка тела ультразвуковых волн и регистрации отраженных волн – для выявления патологических образований. Радиоизотопное исследование (сканирование) – метод исследования, основанный на введении в организм различных радиоактивных изотопов, поглощаемых органом, и последующей регистрации степени этого поглощения и равномерности распределения в органе радиофармакологического препарата. Сцинтиграфия – сканирование сердца. Эндоскопические методы. Эндоскопия – исследование внутренних органов путем непосредственного осмотра их внутренней поверхности с помощю специальных приборов – эндоскопов. Эзофагоскопия – осмотр слизистой оболочки пищевода с целью выявления ее изменений, изъязвлений, опухолей, источника кровотечения, расширенных вен. Исследование производят с помощью эзофагоскопа. Фиброгастроскопия – исследование слизистой оболочки желудка и двенадцатиперстной кишки с помощью фиброскопа. Ректороманоскопия - исследование слизистой оболочки прямой и сигмовидной кишки с помощью ректоскопа. Колоноскопия - исследование слизистой оболочки толстой кишки с помощью колоноскопа. Цистоскопия – исследование мочевого пузыря с помощью цистоскопа. Лапароскопия – осмотр органов брюшной полости и малого таза с помощью лапароскопа. Предварительно в брюшную полость вводят воздух (пневмопеританеум), затем переднюю брюшную стенку прокалывают троакаром, через который в брюшную полость вводят лапороскоп. Лапароскопию проводят в специально оборудованной операционной. Спирография. Спирография – это регистрация вентиляционных величин (дыхательных колебаний) на движущейся миллиметровой ленте спирографа. Зная масштаб шкалы спирографа и скорость движения бумаги, вычисляют основные легочные объемы и емкости. ЖЕЛ – жизненная емкость легких. МЛВ – малая легочная вентиляция. ФВД – функция внешнего дыхания. ОО – остаточный объем. Пневмотахометрия, пневмотахография. Пневмотахометрия – метод измерения «пиковых» скоростей воздушного потока при форсированных вдохе и выдохе. Полученные данные позволяют оценить состояние бронхиальной проходимости. Метод испоьзуется для индивидуальной подборки бронхолитических препаратов. Пневмотахография – метод, который позволяет строить кривые поток-объем, дающие дополнительную информацию о нарушениях функции внешнего дыхания по анализу «петли», отражающей изменения скорости движения выдыхаемого и вдыхаемого воздуха в зависимости от объема легкого. Тепловидение. Ядерно-магнитная резонансная томография (ЯМРТ). В основе содержат принципы возникновения ядерно-магнитного резонанса. Принципы метода просты: некоторые ядра атомов, таких как водород, в однородном магнитном поле ведут себя как маленькие магниты, большинство из них выстраивается в направлении силовых линий поля. Чтобы вызвать ядерный резонанс, на электромагнитную катушку, размещенную вокруг тела больного, подается импульс коротковолновой частоты. Коротковолновое радиочастотное излучение равносильно приложению другого, более слабого переменного магнитного поля, которое вращается вокруг постоянного магнитного поля. Определенная радиочастота вызывает размещение атомных «магнитов» вокруг силовых линий постоянного магнитного поля. При этом лишняя энергия атомов будет излучаться, и ее можно будет определить и зарегистрировать. ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ Исследование крови. Различают общеклиническое и биохимическое исследование крови. Цель общеклинического исследования крови – количественное и качественное изучение форменных элементов крови (эритроциты, лейкоциты, тромбоциты), определение количества гемоглобина и скорости оседания эритроцитов. Биохимическое исследование крови заключается в определении содержания в крови некоторых веществ (сахар, билирубин, холестерин, белок, креатинин и др.). Исследование мочи. Анализ мочи включает определение физических свойств, химический анализ микроскопическое исследование осадка. Исследование желудочного содержимого. Исследование желудочного сока производят с целью изучения секреторной функции желудка. Желудочный сок извлекают с помощью тонкого зонда. Вначале получают содержимое желудка натощак (тощаковая порция), затем с 15-минутным интервалом еще две (три) порции – так называемую базальную секрецию. Наконец, отсасывают в течении 1 ч «стимулированный секрет», образующийся после введения различных веществ, усиливающих секрецию желудка. Не всем больным удается провести зондирование желудка. Тогда применяют беззондовые методы определения кислотообразующей функции желудка (методика «Ацидотест» и радиотелеметрический метод). Исследование дуоденального содержимого. Дуоденальное зондирование проводят утром, натощак с помощью специального тонкого резинового зонда, на конце которого находится олива – полое металлическое образование с отверстиями для проникновения желчи в полость зонда. Полученный материал подвергают микроскопическому исследованию и обнаруживают лейкоциты, паразитов (лямблии), другие патологические примеси. Исследование кала. При химическом исследовании кала определяют наличие в нем стеркобилина (его отсутствие указывает, что желчь не попадает в кишечник). Проводят также исследование кала на наличие скрытой крови (реакция Грегерсена). При микроскопическом исследовании в норме в кале находят небольшое количество клетчатки, мышечных волокон, зерна крахмала, мыла, нейтральный жир. Микроскопическое исследование позволяет обнаружить в кале единичные эритроциты и лейкоциты, а также яйца глистов или простейшие (амебы, лямблии). Исследование мокроты. При микроскопическом исследовании отмечают цвет, характер мокроты, консистенцию, наличие примесей. Бактериоскопическое исследование позволяет выявить ту или иную флору, в том числе и микобактерии туберкулеза, а также патогенные грибы. Пункционная диагностика. Пункционная диагностика – исследование состояния органов, лимфатических узлов, костного мозга с помощью так называемой пункционной биопсии. С этой целью после предварительного местного обезболивания (инъекции новокаина) специальную иглу вводят в орган (печень, селезенку), лимфатический узел или костный мозг так, что кусочек органа попадает в просвет иглы. Затем иглу извлекают, полученный материал соответствующим образом обрабатывают (фиксируют в специальном растворе, окрашивают) и исследуют под микроскопом. Тема: «Сестринское обследование пациентов при забол-ях органов дыхания» Анатомо-физиологические особенности органов дыхания Система органов дыхания – одна из важнейших систем жизнеобеспечения нашего организма. Состоит она из воздухоносных путей и отделов, в которых происходит газообмен между воздухом и кровью. Различают внешнее дыхание, благодаря которому кислород из наружного воздуха проникает в кровь легочных капилляров, а в окружающую среду выделяется углекислый газ. Внутреннее дыхание – процесс, при котором осуществляется газообмен между кровью и тканями. Легочное дыхание основано на изменениях объема легких при дыхательных движениях грудной клетки. При вдохе – объем легких увеличивается, давление воздуха в них становится выше атмосферного и воздух всасывается в легкие. При выдохе – объем легких уменьшается, давление воздуха в них становится ниже атмосферного и воздух выталкивается в окружающую среду. Жизненная емкость легких (ЖЕЛ) здорового человека в среднем составляет: у мужчин – 3500 мл3 у женщин – 2500 мл3 Регуляция дыхания осуществляется дыхательным центром, находящемся в продолговатом мозге. Данный центр обладает собственным автоматизмом. Дыхательные пути разделяются на: - верхние – нос, носоглотка, ротоглотка, верхняя часть гортани; - нижние – от голосовой щели до легочных альвеол. Воздухоносные пути подготавливают воздух к попаданию его вглубь лёгких – согревают, увлажняют, очищают от мельчайших посторонних частиц Верхние дыхательные пути первыми встречают воздух на вдохе. Воздух из них должен попасть в трахею без крупных пылинок, подогретый, увлажнённый. Благодаря рецепторам на слизистой оболочке мозг оценивает качество воздуха, сколько в нём примесей и каких. Трахея и бронхи также относятся к воздухоносным путям. Бронхи (греч. brochos дыхательное горло) устроены так, что воздух движется по ним ламинарным потоком, что способствует более качественному очищению его от пылинок, которые из-за малых размеров не задержались в верхних дыхательных путях. Систему бронхов называют бронхиальным деревом. Они действительно похожи на дерево, расположенное кроной вниз. Самые тонкие – бронхи пятого порядка диаметром около 2-3 мм. То есть бронхиальное дерево – мощный самоочищающийся фильтр, после которого воздух практически без посторонних частиц. Его температура и влажность независимо от внешних условий остаются постоянными. Стенка крупных бронхов содержит хрящевые кольца, поэтому они не спадаются при высокой скорости движения воздуха. Ближе к концевым отделам кольца постепенно превращаются в полукольца, а в мелких бронхах хряща нет совсем. Да и не нужен он там, потому что скорость воздуха в них резко падает, так как общая площадь сечения мелких бронхов достигает 200 см2. Газообмен происходит в самих глубоких отделах легких, в альвеолах. Альвеола – это тончайшая структурная единица легочной ткани, стенка которой представлена лишь несколькими слоями клеток. Эти клетки разделяют воздух и кровь. Только при таком строении возможно проникновение кислорода в кровь, а углекислого газа и некоторых других газов в обратном направлении. Таким образом, дыхательная система надёжно защищает себя и организм человека от агрессивной внешней среды, бесперебойно снабжает все органы и ткани кислородом. Длительное воздействие на органы дыхания загрязненного воздуха, табачного дыма, высоких концентраций каких либо посторонних примесей ведёт к срыву механизмов защиты и формированию заболевания. Именно с этого момента мы начинаем замечать, что у нас есть легкие и бронхи. И любой симптом (кашель, чихание, мокрота), тем более удушье говорит о сбое в работе этой системы. Обследование системы органов дыхания. При проведении обследования пациентов с целью выявления поражения (болезней) органов дыхания, медицинская сестра руководствуется общими правилами и методами клинического обследования. Оно проводится в обычном порядке: выяснение паспортных данных (фамилия, имя, отчество, возраст, профессия, место жительства); выявление жалоб пациента; расспрос об истории настоящего заболевания и история жизни пациента; объективное обследование. Однако, имеется ряд особенностей субъективного и объективного обследования, которые Вы должны знать и уметь применять в ходе самостоятельной практической работы. Основные жалобы при заболеваниях органов дыхания А. ОБЩИЕ – повышение температуры, озноб, головная боль, снижение работоспособности, общая слабость, потливость и др. Б. ЧАСТНЫЕ Кашель   
Мокрота
Боль Характер: постоянная, приступообразная, острая, тупая, колющая, ноющая Локализация: зависит от места расположения патологического очага Иррадиация (куда отдает): в живот, плечо, шею и т.д. Продолжительность Чем вызывается или усиливается: связь с дыханием (вдох, выдох), кашлем, положением туловища Чем снимается или облегчается   Одышка– изменение Одышка– изменение  
Удушье Когда возникает, с чем связано, чем снимается. Кровохарканье и легочное кровотечение Кашель – защитный рефлекторный акт. Возникает при раздражении рецепторов слизистой оболочки дыхательных путей. При различных заболеваниях органов дыхания кашель имеет свои специфические особенности. Поэтому при расспросе пациента надо выяснить характер кашля, его продолжительность и время появления, громкость и тембр. По своему характеру кашель может быть сухим (ларингит, сухой плеврит, туберкулезный бронхоаденит) и влажным, с выделением мокроты различного количества и качества (пневмонии, бронхиты, гнойные заболевания, конец приступа бронхиальной астмы). Ряд заболеваний в начале своего развития могут вызывать только сухой кашель, а в дальнейшем – с выделением мокроты (острый бронхит, абсцесс, рак легких). При бронхитах и пневмониях кашель может беспокоить в течение всего дня, однако усиливается вечером («вечерний» кашель). «Ночной» кашель наблюдается при туберкулезе, раке легких, когда увеличенный лимфатические узлы средостения раздражают рефлексогенную зону буфуркации трахеи, особенно ночью, в период повышенного тонуса блуждающего нерва, и вызывают кашлевой рефлекс. Постоянный кашель наблюдается редко, при воспалении гортани, бронхов, бронхогенном раке или метастазах в лимфатические узлы средостения. Периодический кашель наблюдается чаще: при хронических бронхитах и пневмониях, бронхоэктатической болезни, туберкулезе легких, особенно в период обострения. По громкости и тембру различают громкий, «лающий» кашель – при сдавливании трахеи, поражении гортани; тихий кашель или покашливание – при сухом плеврите, в первой стадии крупозной пневмонии, в начальной стадии туберкулеза. Мокрота. В дыхательных путях здорового человека образуется в сутки 100 мл слизистой мокроты, которая испаряется. При повышенном образовании мокрота откашливается в разном количестве. Если пациент жалуется на кашель с мокротой, нужно выяснить количество отделяемой у него мокроты одномоментно и в течение суток, в какое время суток и в каком положении пациента она больше отходит, характер мокроты, ее цвет и запах. Внешний вид мокроты имеет большое диагностическое значение. У людей, страдающих хроническим бронхитом, бронхоэктатической болезнью, абсцессом легких, скопившаяся в бронхах за ночь мокрота отходит утром, после подъема с постели и перемене положения тела. Количество ее по утрам может достигнуть 2/3 суточного объема. Боль в груди при заболеваниях органов дыхания зависят от раздражения плевры, в которой расположены чувствительные нервные окончания, отсутствующие в легочной ткани. Повреждение плевры возможно при ее воспалении (сухой плеврит), субплевральном воспалении легких (крупозная пневмония, абсцесс, туберкулез), при метастазах опухоли в плевру. Локализация боли зависит от расположения патологического очага. При сухом плеврите боль возникает в правой или левой части грудной клетки («боль в боку»). При поражении диафрагмальной плевры боль может ощущаться в животе и симулировать острый холецистит, панкреатит, аппендицит. При расспросе пациента следует выяснить локализацию боли, ее характер, интенсивность, продолжительность и иррадиацию; связь с дыханием, кашлем, положением туловища. Одышка характеризуется изменением частоты, глубины и ритма дыхания, а также продолжительность вдоха и выдоха. Она может быть физиологической (при физической нагрузке) и патологической (при заболеваниях). В норме частота дыхательных движений составляет 16-18 в минуту, учащение дыхания носит название «тахипноэ», урежение - «брадипноэ». При заболеваниях органов дыхания одашка имеет разное происхождение. При возникновении в дыхательных путях препятствия для прохождения воздуха (например, при хроническом обструктивном бронхите, бронхиальной астме т.е. при бронхобструктивном синдроме; при бронхогенном раке, туберкулезном бронхоадените) развивается обтурационная одышка. При уменьшении объема дыхательной поверхности легких (например, при эмфиземе, крупозной пневмонии, ателектазе, пневмосклерозе) развивается рестриктивная одышка. В любом из этих случаев происходит снижение ЖЕЛ, повышение концентрации углекислоты в крови в крови и развитие ацидоза (сдвига КЩР в кислую сторону). По преимущественному затруднению той или иной фазы дыхания различают три вида одышки: при затруднении вдоха – инспираторная, при затруднении выдоха – экспираторная, при одновременном затруднении вдоха и выдоха – смешанная. Появление механического препятствия в верхних дыхательных путях (гортани, трахеи) затрудняет и замедляет прохождение воздуха в альвеолы и вызывает инспираторную одышку. Сужение просвета бронхов и бронхиол за счет отека, спазма, закупорки мокротой препятствует нормальному движению воздуха из альвеол и затрудняет выдох, развивается, экспираторная одышка. Заболевания, вызывающие значительное уменьшение дыхательной поверхности легких, проявляются смешанной одышкой – временной или постоянной. Сильная одышка нередко сопровождается асфиксией и носит название удушье. При расспросе пациента следует выяснить, с чем он связывает возникновение приступов удушья, что приносит облегчение. Кровохарканье – выделение с мокротой крови. Необходимо выяснить, с чем пациент его связывает, количество крови с выделяемой мокротой и ее характер. Кровохарканье может возникать при раке и туберкулезе легких, бронхоэктатической болезни и абсцессе легких, вирусной пневмонии. У пациентов с раком легких и при кавернозном туберкулезе может отмечаться легочное кровотечение, которое, как правило, сопровождается сильным кашлем и выделением алой крови. ВНИМАНИЕ! Ни одна из этих жалоб не является специфичной для поражения органов дыхания. Все перечисленные жалобы могут быть у пациентов другого профиля (при заболеваниях органов и систем). Основные моменты, на которые следует обратить внимание при сборе анамнеза. При расспросе пациента надо выяснить, как началось заболевание. Острое начало наблюдается при острых бронхитах, крупозной пневмонии. Незаметное начало и прогрессирующее течение характерны для рака легких и туберкулеза. Выясните, с чем связывает пациент начало болезни, как оно протекало, вид проводимого ранее лечения и его эффективность. При сборе анамнеза жизни следует обратить внимание на следующие моменты: Условия труда и быта: проживание или работа в сыром, плохо вентилируемом и отапливаемом помещении, особенности профессии (частые переохлаждения, запыленность и т.д.), эти факторы могут приводить к острым воспалительным заболеваниям легких и способствовать переходу их в хроническую форму. Наличие аллергических реакций в течение жизни. О возможных контактах с туберкулезными пациентами. Перенесенные ранее заболевания легких и плевры. Наследственные факторы. Наличие факторов, приводящих к снижению резистентности организма (частые психоэмоциональные стрессы, гиповитаминоз, переутомление, сопутствующие заболевания). Объективное исследование (физикальное) Носовое дыхание: свободное, затрудненное. Боли в области придаточных полостей. Слизистые оболочки носа и стенок зева: розовые, гиперемированные, отечные, патологические элементы, сухие, влажные. Осмотр грудной клетки Форма   
Патологические формы: Эмфизематозная (бочкообразная) – напоминает гиперстеническую, значительно выбухают над – и подключичные ямки, межреберные промежутки сглажены или выбухают. Может быть при эмфиземе, когда легкие как бы в фазе вдоха. Паралитическая – напоминает астеническую. Выраженная атрофия мышц грудной клетки, ассиметричное расположение ключиц, неодинаковое западение надключичных ямок. Может быть у истощенных людей, больных туберкулезом, при наличии пневмосклероза. Рахитическая (килевидная, куриная) – характеризуется выраженным увеличением переднее -заднего размера за счет выступающей вперед в виде киля курицы. Воронкообразная - в нижней части грудины имеется воронкообразное вдавление. Возникает вследствие аномалии развития грудины или длительно действующей на нее компрессии. Раньше такую форму отмечали у сапожников-подростков (давление колодки). Ладьевидная отличается от предыдущей тем, что углубление располагается в верхней и средней частях грудины. Искривление позвоночника    
Тип дыхания   
Подсчет частоты дыхательных движений Определение глубины и ритма дыхания Определяется по объему вдыхаемого и выдыхаемого воздуха в спокойном состоянии. В зависимости от глубины дыхания оно может быть нормальным, поверхностным и глубоким. Ритмичным и аритмичным. Патологические типы дыхания Дыхание Куссмауля – глубокое, редкое, сопровождается громким шумом. Дыхание Биота – ритмичные, глубокие дыхательные движения с паузами через равные промежутки времени. Дыхание Чейна - Стокса – после продолжительной паузы, до минуты, появляется поверхностное дыхание, быстро нарастает по своей глубине, становится шумным, а затем в той же последовательности убывает и заканчивается следующей паузой. Дыхание Грокка (волнообразное) – напоминает предыдущее, но вместо дыхательной паузы отмечается слабое поверхностное дыхание. 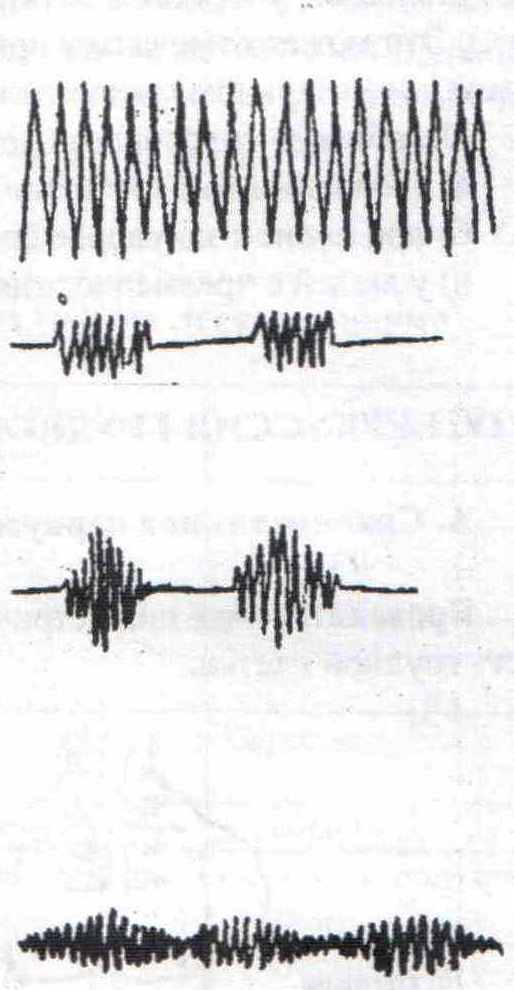 Пальпация грудной клетки Применяется как метод исследования для уточнения данных, полученных при осмотре (форма грудной клетки, дыхательные движения), выявление болезненности грудной клетки, исследование ее эластичности (резистентности), определение голосового дрожания. Производят обеими руками, положив ладонные поверхности пальцев на симметричные участки левой и правой половин грудной клетки. Определяется дыхательная экскурсия, отставание одной половины грудной клетки при дыхании. Определяется ширина эпигастрального угла. Устанавливается локализация боли в грудной клетке. Определяется эластичность путем сдавливания обеими руками спереди и с боков. При наличии экссудативного плеврита, опухоли, эмфиземы отмечается упругость (ригидность). В норме ригидная грудная клетка наблюдается у пожилых людей. Голосовое дрожание – определение силы проведения голоса на поверхность грудной клетки. Ладони рук кладут на симметричные участки, затем просят произнести слова, содержащие звук «р», который дает наибольшую вибрацию голоса («тридцать три», «сорок три»). Усиление голосового дрожания отмечается над безвоздушными, уплотненными участками легких (плотные поверхности лучше проводят звук). Это может отмечаться при пневмониях, особенно крупозной, туберкулезе, значительном пневмосклерозе. Ослабление голосового дрожания происходит при: а) скоплении жидкости или газа в плевральной полости б) при полной закупорке бронха опухолью в) у людей с чрезмерно развитой подкожно - жировой клетчаткой. Перкуссия грудной клетки А. Сравнительная перкуссия Проводится над симметричными отделами проекции легких на область грудной клетки. 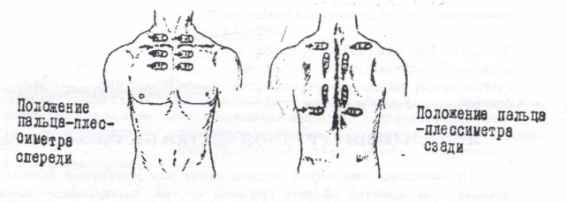 В норме над легкими определяется ясный легочный звук. При патологических процессах он может изменяться: Притупленный – при уменьшении количества воздуха в легких (при пневмосклерозе, очаговой пневмонии, отеке легких, сдавлении легких плевральной жидкостью, при ателектазе) Тупой – при полном отсутствии воздуха в легочной ткани или скопления жидкости в плевральной полости (крупозная пневмония, экссудативный плеврит, опухоль). Коробочный – при увеличении содержания воздуха в легких, эмфиземе. Тимпанический – при образовании в легких полости, заполненной воздухом и сообщающейся с бронхом (абсцесс, туберкулезная каверна). Б. Топографическая перкуссия. Проводится с целью определения границ легких и их подвижности. Определение нижних границ легких – перкутируют сверху вниз по определенным топографическим линиям. Расположение нижних границ легких в норме
ВНИМАНИЕ: знание данных границ медицинской сестре необходимо при проведении ряда манипуляций по уходу за пациентом: при постановке банок, горчичников, компрессов, растирании отвлекающими мазями при болевом синдроме. Аускультация легких 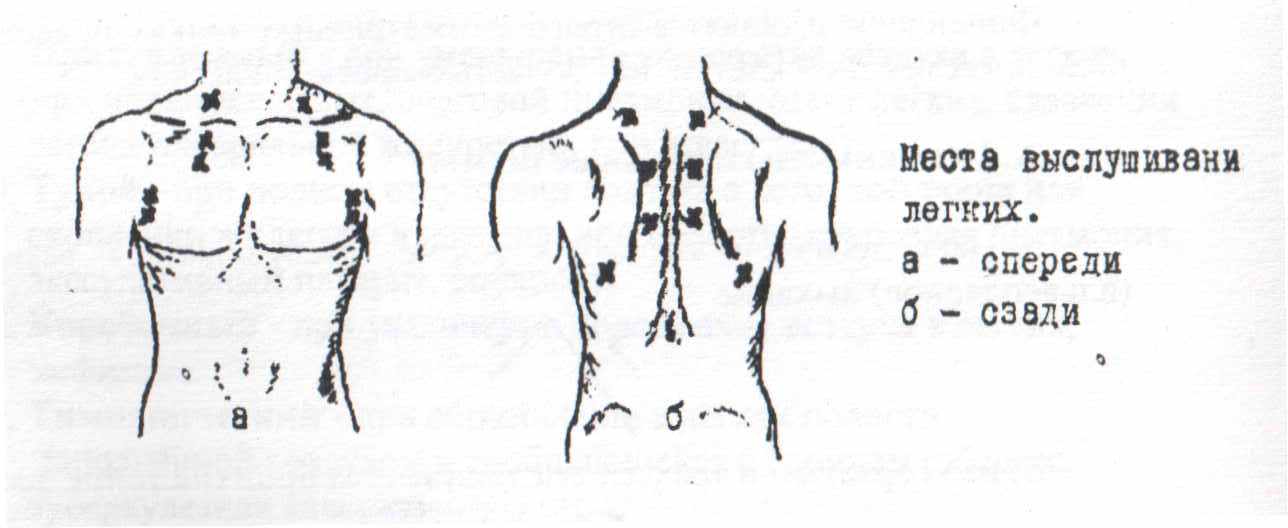 Фонендоскоп ставят в строго симметричных точках правой и левой половинах грудной клетки, над областью проекции легких. А. Основные дыхательные шумы а) над легочной тканью в норме выслушивается везикулярное (альвеолярное) дыхание б) над гортанью и трахеей выслушивается бронхиальное дыхание в) при неравномерном сужении мелких бронхов может выслушиваться над легкими жесткое дыхание – везикулярное с усиленным вдохом и выдохом (например при бронхитах) Б. Побочные дыхательные шумы Хрипы  
Крепитация возникает в альвеолах при скоплении в них небольшого количества секрета. На выдохе стенки альвеол слипаются, а на вдохе разлипаются. Лучше выслушивается в конце вдоха и напоминает звук растирания над ухом пучка волос. Отмечается например в I и III стадиях крупозной пневмонии. Шум трения плевры возникает при трении друг о друга висцерального и париентального листков плевры, которые вследствие патологического процесса приобрели шероховатую поверхность. Классическим примером служит сухой плеврит. Алгоритм решения проблем пациентов при поражении органов дыхания и сестринские пути их решения. Учитывая в данный момент отсутствие унифицированных сестринских диагнозов, представляется возможным в качестве диагнозов использовать проблемы пациентов. В каждом отдельном случае медицинская сестра совместно с пациентами устанавливает проблемы, основываясь на желаниях, нуждах и безопасности пациента. В соответствии с серьезностью проблем определяются приоритетные, второстепенные и потенциальные проблемы.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 Инспираторная – затруднен вдох
Инспираторная – затруднен вдох Сколиоз
Сколиоз  Кифоз
Кифоз  Лордоз
Лордоз