Методичка по пропеде УМК. Методические разработки для студентов гоу впо пгма им ак. Е. А. Вагнера Росздрава Кафедра пропедевтики внутренних болезней Утверждаю Зав кафедрой пропедевтики внутренних болезней, д м. н. В. Ю. Мишланов 01. 09. 2009
 Скачать 22.42 Mb. Скачать 22.42 Mb.
|
|
Если на ранних стадиях медленно развивающегося процесса нарушения газового состава и кислотно-щелочного состояния могут возникать только при физической нагрузке, то по мере прогрессирования патологического процесса и истощения компенсаторных реакции признаки дыхательной недостаточности обнаруживаются в покое, что требует проведения активных лечебных мероприятий. Альвеолярная гипоксия и, следующая вслед за ней, артериальная гипоксемия стимулируют развитие легочной гипертензии по механизму Эйлера-Лильестранда. Возрастает нагрузка на правые отделы сердца и формируются механизмы правожелудочковой сердечной недостаточности. Рано или поздно компенсация сменяется декомпенсацией, сопровождающейся сердечной недостаточностью, энцефалопатией, которые являются основной причиной смерти больных с дыхательной недостаточностью. Симптомы ДН:
ДН может иметь видимые клинические признаки или выявляться лишь при специальных исследованиях, в том числе нагрузочных, исследованиях, т.е. быть скрытой. Имеющая видимые клинические проявления ДН может быть компенсированной (газовый состав артериальной крови нормальный за счет включения компенсаторных механизмов) и декомпенсированной (гипоксемия и/или гиперкапния). Скрытая ДН требует только профилактических и реабилитационных мероприятий. Компенсированная ДН - повод к лечебным действиям, предупреждающим декомпенсацию дыхания. При декомпенсированной ДН необходима интенсивная терапия. При I степени ДН клинические и клинико-функциональные признаки ДН отсутствуют в покое и при небольшой физической нагрузке и выявляются только при физической нагрузке средней интенсивности (быстрая ходьба и велоэргометрическая нагрузка (ВЭМ) мощностью в 1 Вт/кг массы тела обследуемого). При II степени признаки ДН отсутствуют в покое, но появляются уже при выполнении небольшой физической нагрузки (медленная ходьба, ВЭМ мощностью 0,5 Вт/кг). При III степени признаки ДН выявляются в условиях покоя и при минимальной физической нагрузке или усиливаются при небольшой физической нагрузке. 5. Классификация ДН по патогенетическим механизмам. С учетом ведущих патогенетических механизмов, дыхательную недостаточность можно разделить на три основные группы:
К ночной гипоксемии склонны больные с синдромом ночного апноэ, хроническими обструктивными заболеваниями легких, первичной альвеолярной гиповентиляцией, миопаралитическими синдромами, ожирением и другими заболеваниями. Таким больным показана длительная ночная оксигенация до тех пор, пока этиологическое и патогенетическое лечение не устранит основное заболевание радикально. В зависимости от быстроты развития симптомов выделяют:
Спирография – метод измерения, графического изображения, расчетов и составления таблицы величин объемных и скоростных показателей функции внешнего дыхания. Методика: Существуют три спирографических маневра (Рис. 1-3):
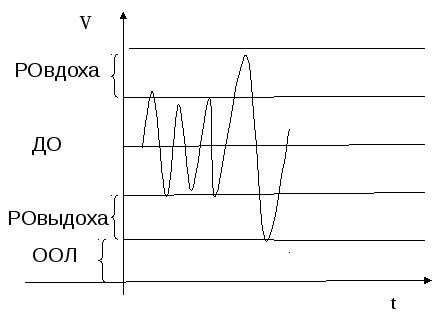 Рис. 1. Кривая ЖЕЛ 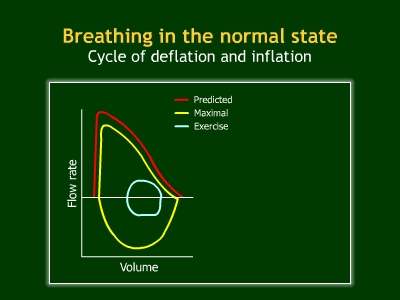 Рис. 2. Кривая поток-объем в норме  Рис. 3. Кривая МВЛ. Основные определения:
Показатели спирограммы при рестриктивных нарушениях
Границы условной нормы показателей функции внешнего дыхания
Функциональные (бронхомоторные) тесты
Провокационные тесты
Нейтрофильный лейкоцитоз:
Эозинофильный лейкоцитоз:
Моноцитарный или лимфо-моноцитарный лейкоцитоз:
Основные клинические причины лейкопении:
Основные клинические причины лимфопении:
СОЭ:
Синдром увеличения СОЭ:
Динамика лейкограммы в процессе бактериального инфекционного заболевания:
Динамика лейкограммы в процессе вирусного инфекционного заболевания:
Лейкограмма в процессе аллергического заболевания:
Лейкограмма при аутоиммунных заболеваниях:
Лейкограмма при онкологическом заболевании:
Общий анализ крови у больного пневмонией, 3-е сутки:
Приступ бронхиальной астмы Лечение легкого приступа удушья (обострения) начинают с В2-агонистов 3-4 раза в течение 1 часа. В случае хорошего ответа на терапию больной должен быть направлен на консультацию врача для определения тактики лечения. При неполном ответе, что определяется снижением пиковой скорости выдоха до 60-80% в течение 1-2 часов, необходимо добавить перорально глюкокортикоиды, продолжить ингаляции В2-агонистов каждые 4 часа (24-48 часов), консультация врача должна быть осуществлена в течение дня для определения тактики дальнейшего лечения. Прогрессирующее ухудшение и снижение пиковой скорости выдоха менее 60% в течение часа является показанием для госпитализации в клинику. Лечение обострения средней тяжести начинают с ингаляции В2-агонистов (фенотерол или сальбутамол) через спейсер или небулайзер 3 - 4 раза в течение 1 часа в сочетании с пероральным приемом глюкокортикоидов при мониторинге состояния больного каждые 15-30 минут на протяжении 1-3 часов. В случае хорошего ответа на лечение в течение 1 часа - пиковая скорость выдоха более 70%, отсутствие расстройства дыхания, эффект В2-агонистов сохраняется в течение 4 часов - больного не госпитализируют. Рекомендуется продолжение ингаляций В2-агонистов каждые 4 часа, продолжить прием пероральных глюкокортикоидов, консультация врача для определения тактики лечения и проведения образовательного курса. При неполном ответе на лечение в течение 1-2 часов, снижении пиковой скорости выдоха до 50-70%, сохранении симптомов астмы, показана немедленная госпитализация в клинику. Ухудшение состояния требует неотложной терапии. Тяжелое обострение требует неотложной интенсивной терапии. Больного немедленно следует госпитализировать в клинику. В2-агонисты ингалируют постоянно через небулайзер, назначают глюкокортикоиды перорально или внутривенно. Мониторинг состояния больного осуществляют каждые 15-30 минут. В случае хорошего ответа на лечение: пиковая скорость выдоха или объем форсированного выдоха за 1 секунду более 70%, нет расстройства дыхания, ответ на В2-агонисты сохраняется в течение 4 часов, продолжают начатую терапию. При неполном ответе на лечение (пиковая скорость выдоха или объем форсированного выдоха за 1 секунду 50-70%, сохраняются симптомы астмы) - пероральные глюкокортикоиды назначают по 2 таблетки каждые 2 часа из расчета 30-60 мг в сутки в пересчете на преднизолон, продолжают ингаляцию В2-агонистов. Плохой ответ на лечение тяжелого обострения бронхиальной астмы - прогрессирующее нарастание симптомов, снижение пиковой скорости выдоха до 50-30% от наилучшего для больного значения, снижение РаО2 менее 60 мм рт.ст. и увеличение РаСО2 более 45 мм рт.ст. - требует срочной госпитализации больного в отделение интенсивной терапии, ингаляционные В2-агонисты ингалируют до 5 мг через небулайзер с кислородом, следует добавить ингаляционные холинолитики (ипратропиум бромид 0.5-1 мл через небулайзер), глюкокортикоиды 30-60 мг в пересчете на преднизолон в течение суток, оксигенотерапия, решается вопрос о назначении теофиллинов короткого действия (если больной не получает пролонгированные теофиллины). При угрожающем состоянии - проведение искусственной вентиляции легких. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
