Методичка по пропеде УМК. Методические разработки для студентов гоу впо пгма им ак. Е. А. Вагнера Росздрава Кафедра пропедевтики внутренних болезней Утверждаю Зав кафедрой пропедевтики внутренних болезней, д м. н. В. Ю. Мишланов 01. 09. 2009
 Скачать 22.42 Mb. Скачать 22.42 Mb.
|
|
Симптомы и синдромы пневмонии. Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации. Основные синдромы:
У больных пневмонией легочно-плевральный синдром обязательно включает признаки уплотнения легочной ткани. Синдром уплотнения легочной ткани. Синдром очагового уплотнения легочной ткани обусловлен заполнением альвеол воспалительной жидкостью и фибрином (при пневмонии), кровью (при инфаркте легкого), прорастанием доли легкого соединительной тканью (пневмосклероз, карнификация) вследствие длительного течения воспаления легкого или опухолевой тканью. Частой жалобой таких больных является одышка. При осмотре грудной клетки таких больных выраженно отставание "больной" половины грудной клетки в дыхании. Голосовое дрожание над очагом уплотнения усилено. Перкуторно над зоной уплотнения отмечаются притупление перкуторного звука или тупость – в зависимости от степени заполнения альвеол – до бедренной (печеночной) тупости. Смещаются границы легких в зависимости от локализации очага уплотнения (ложное смещение). При аускультации – патологическое бронхиальное дыхание над очагом уплотнения, усиление бронхофонии, а при наличии жидкого секрета в бронхах – звучные (консонирующие) хрипы той же локализации. Рентгенологическое исследование выявляет очаг затемнения (т.е. уплотнения) в легочной ткани.
Синдром скопления жидкости в плевральной полости (гидротораска). Синдром скопления жидкости в плевральной полости (гидроторакс) наблюдается при транссудате (скоплении невоспалительной жидкости, например, при сердечной недостаточности), при экссудативном плеврите (воспаление плевры), гнойном плеврите (эмпиеме плевры), который характеризуется наличием в плевральной полости гнойного экссудата (пиоторакс). При развитии плеврита могут быть боли в грудной клетке на стороне поражения, повышение общей температуры тела до 40о С, слабость, одышка различной степени выраженности. Описанные симптомы чаще появляются в тех случаях, когда экссудативному плевриту предшествовал фибринозный. Если этого не было, то у больного постепенно появляется чувство тяжести, переполнения "больной" половины грудной клетки. Большинство больных принимают вынужденное положение (преимущественно на "больном" боку), ограничивающее смещение средостения. При осмотре отмечается асимметрия грудной клетки за счет увеличения "больной" половины, ограничение дыхательных экскурссий (отставание "больной" половины в акте дыхания), возможны сглаженность и выбухание межреберных промежутков на стороне поражения. Кожа в нижних отделах грудной клетки бывает отечной и ее складка на стороне поражения оказывается более толстой, чем на «здоровой» (симптом Витриха). Перкуторные границы сердца и средостения смещаются в сторону, противоположную "больной" стороне. Пальпаторно, на стороне поражения, над нижними отделами, определяется ослабление или отсутствие (в зависимости от количества жидкости в полости плевры) голосового дрожания. При перкуссии – притупление перкуторного звука, или тупость. Верхняя граница притупления перкуторного звука имеет дугообразную верхнюю границу, максимально возвышающуюся по задней подмышечной линии (линия Соколова-Эллиса-Дамуазо). Это объясняется тем, что перкуторная граница идет по уровню, на котором слой жидкости имеет толщину, достаточную для того, чтобы уловить притупление перкуторного звука. Поскольку в плевральной полости давление отрицательное, то жидкость стремиться к максимальному распространению вдоль плевральных листков и движется вверх против гидростатических сил. Поэтому толщина слоя плевральной жидкости оказывается наибольшей в заднелатеральном отделе плевральной полости, где определяется высшая точка притупления. Спереди и сзади от нее слой жидкости постепенно истончается, в результате чего точки, на уровне которых удается уловить укорочение перкуторного звука, располагаются все ниже. Нижние границы легких смещены кверху ("истинное" смещение). Описанные ранее тонкие перкуторные феномены (треугольник Гарланда – притупление с тимпаническим оттенком на стороне поражения выше и медиальнее тупости, обусловленной скопившейся жидкостью; Кораньи-Раухфуса-Грокко – притупление на стороне, противоположной поражению, ограниченное продолжением линии Соколова, Эллиса-Дамуазо и диафрагмой, определяемой как продолжение нижнего края легкого) в настоящее время потеряли практическое значение (рис. 1). 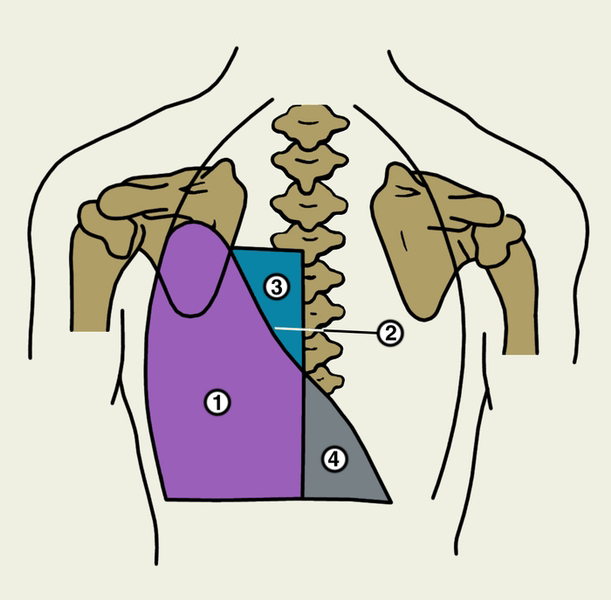 Рис. 1. Перкуторные границы зон тупости при гидротораксе. 1. Зона экссудата. 2. Линия Соколова-Эллиса-Дамуазо. 3. Треугольник Гарленда. 4. Треугольник Раухфусса-Грокко. Считают, что свободный плевральный экссудат может быть определен перкуторно, если его объем превышает 300 – 500 мл, а повышение уровня на одно ребро примерно соответствует увеличению количества жидкости на 500 мл. При осумкованных плевритах границы выпота могут быть атипичными. Дыхательные шумы над зоной притупления обычно ослаблены, в случаях большого выпота дыхание над ним не определяется вовсе. Рентгенологическое исследование, как правило, делает диагноз вполне достоверным, хотя выпот менее 300 - 400 мл может не выявляться и этим методом. Важнейшим диагностическим методом является плевральная пункция, которая должна осуществляться у всех больных с подозрением на выпот. Она позволяет окончательно подтвердить наличие экссудата и получить материал для исследования, имеющего большое диагностическое значение. Пункцию осуществляют в VII – VIII межреберье по задней подмышечной линии. После извлечения пунктата оценивают его общее количество, цвет, консистенцию и т.д., а затем подвергают тщательному лабораторному исследованию. Для воспалительного экссудата считаются характерными относительная плотность выше 1018, и содержание белка более 3%, тогда как относительная плотность менее 1015 и содержание белка менее 2% свидетельствует о транссудации. К сожалению, в значительной части случаев эти показатели попадают в неопределенный интервал (относительная плотность от 1015 до 1018 и белок от 2 до 3%). Определенное значение в заключении о характере плевральной жидкости имеет проба Ривальта (капля пунктата, опущенная в слабый раствор уксусной кислоты, при воспалительном характере выпота дает "облачко" помутнения вследствие выпадения в осадок серомуцина. Синдром скопления воздуха в плевральной полости (пневмоторакс). Синдром скопления воздуха в полости плевры встречается при сообщении бронхов с плевральной полостью (при разрыве абсцесса или туберкулезной каверны расположенных субплеврально), искусственном пневмотораксе (введение воздуха в плевральную полость с лечебной целью при больших кавернах легких) и травме грудной клетки (травматический пневмоторакс, который является результатом открытого или закрытого повреждения грудной клетки, часто сопровождается переломом ребер, острые края которых и являются непосредственной причиной ранения легкого). Клинические симптомы пневмоторакса следующие: боли в грудной клетке, резкая одышка, тахикардия, тахипноэ. При осмотре отмечается асимметрия грудной клетки за счет увеличения "больной" ее половины (в которой произошло накопление воздуха), отставание больной половины в акте дыхания (т.е. наблюдается неравномерность участия обеих половин в акте дыхания). Голосовое дрожание, определяемое при пальпации над областью скопления воздуха, резко ослаблено или отсутствует, что зависит от количества воздуха в плевральной полости (воздух плохой проводник звуковых волн). При перкуссии определяется тимпанический звук, а при большом количестве воздуха в плевральной полости может появляться металлический оттенок тимпанического звука. Границы легких не определяются. При аускультации дыхание и бронхофония над "больной" половиной резко ослаблены или не проводятся на поверхность грудной клетки. Следует отметить, что физикальные симптомы становятся вполне отчетливыми лишь при спадении легкого на 40% и более. Рентгенологическая картина выраженного пневмоторакса достаточно характерна. При рентгеноскопии и на рентгенограмме на пораженной стороне обнаруживают спадение легкого, отграниченного от плевральной полости висцеральной плеврой. На фоне спавшегося легкого прозрачность фона понижена, а легочный рисунок усилен. Наоборот, вне легкого прозрачность фона повышена, а сосудистый рисунок отсутствует.
Бронхиальная астма это – хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Хроническое воспаление ассоциировано с гиперреактивностью дыхательных путей и приводит к повторяющимся эпизодам хрипов, одышки, чувства сдавления в грудной клетке и кашлю, преимущественно ночью и/или ранним утром. Эти эпизоды обычно сопровождаются распространенной, но вариабельной обструкцией бронхиального дерева, которая часто обратима спонтанно или под влиянием лечения. Бронхообструктивный синдром. Механизмы развития:
У больных бронхиальной астмой ведущим механизмом бронхиальной обструкции является бронхоспазм. В период вирусиндуцированного обострения заболевания возможно развитие отека слизистой оболочки бронхов. Клинические проявления бронхоспазма:
Причины бронхообструктивного синдрома локального характера:
Бронхитический синдром. Механизмы развития заключается в раздражении нервных окончаний бронхов бронхиальным секретом (мокротой). Клинические проявления заключаются в различной выраженности двух симптомов: кашля и выделении мокроты. Количество и характер мокроты зависят от патологического процесса и указывают на нозологическую форму заболевания.
ХОБЛ – это заболевание, характеризуемое частично необратимым ограничением воздушного потока. Ограничение воздушного потока как правило имеет неуклонно прогрессирующий характер и вызвано аномальной воспалительной реакцией легочной ткани на раздражение различными патогенными частицами и газами. Механизмы бронхиальной обструкции перечислены выше. У больных ХОБЛ ведущим механизмом является обтурация бронхов и мелких дыхательных путей вязким бронхиальным секретом (слизистыми пробками). С годами присоединяется склероз стенки бронхов. В период обострения заболевания развивается отек слизистой оболочки бронхов. Заболевание характеризуется формированием панлобулярной эмфиземы, которая приводит к развитию раннего экспираторного закрытия бронхиол, увеличению остаточного объема выдоха, снижению резервного объема вдоха, сочетанной обструктивной и рестриктивной вентиляционной дыхательной недостаточности. Обязательным компонентом ХОБЛ является системное воспаление и развитие легочного сердца.
Дыхательной недостаточностью называется неспособность системы дыхания обеспечить оптимальный газовый состав крови в нормальных условиях. При этом парциальное давление кислорода в артериальной крови должно быть не менее 60 мм рт.ст., а содержание СО2 не более 45 мм рт.ст. (Зильбер А.П., 1987). Типы дыхательной недостаточности: 1) вентиляционные; 2) диффузионные; 3) перфузионные (циркуляторные), а также 4) вентиляционно-перфузионные паттерны (соотношения). Патогенез вентиляционных нарушений. Очень часто ведущее значение в клинике имеет гиповентиляция альвеол. Причиной ее могут быть следующие нарушения. 1. Угнетение дыхательного центра (наркоз, мозговая травма, церебральная ишемия при склерозе сосудов мозга, длительная гипоксия, высокая гиперкапния, прием морфия, барбитуратов и др.). Проявления: поверхностное дыхание, волнообразное дыхание, его крайнее проявление - дыхание типа Чейн-Стокса с дыхательными паузами различной длительности. Прогностически неблагоприятным является увеличение этих пауз. 2. Нарушение нервного проведения или нервно-мышечной передачи импульса к дыхательным мышцам (поражение спинного мозга, полимиелит, отравление никотином, ботулизм). 3. Болезни дыхательных мышц (миастения, миозиты). 4. Ограничение движения грудной клетки (выраженный кифосколиоз, окостенение реберных хрящей, болезнь Бехтерева, врожденная и травматическая деформация ребер, артрозы и артриты реберно-позвоночных сочленений). 5. Ограничение движения легких внелегочными причинами (плевральные сращения, плевральные выпоты, пневмоторакс, асцит, метеоризм, ограничение движения диафрагмы, высокая степень ожирения, синдром Пиквика). 6. Болезни бронхов и легких. Вентиляционные нарушения в легких могут возникнуть в результате следующих причин: а) уменьшение функционирующей легочной ткани (пневмонии, опухоли легкого, ателектаз); б) уменьшение растяжимости легочной ткани (фиброз, пневмокониозы, склеродермия, интерстициальный фиброз, бериллиоз, застой в малом круге кровообращения); в) нарушения проходимости верхних и нижних дыхательных путей (стеноз, паралич гортани, опухоли гортани, трахеи, бронхов, инородные тела в бронхах, воспаление средних и мелких бронхов, бронхиальная астма). Лечебно-диагностическая практика диктует необходимость выделения обструктивного и рестриктивного типов нарушения вентиляции. Обструктивные вентиляционные нарушения возникают в следствие: 1) сужения просвета бронхов за счет спазма; 2) сужения просвета за счет отека и утолщения слизистой оболочки стенки бронхов; 3) наличия в просвете бронхов вязкой слизи или слизистых пробок; 4) сужения вследствие рубцовой деформации бронха (перибронхиального склероза); 5) бронхоклазия – сдавление малых дыхательных путей гипервоздушными альвеолами (при эмфиземе) в фазу выдоха при увеличении внутригрудного давления; а также: 6) развития эндобронхиальной опухоли; 7) сдавления бронха извне; 8) наличия бронхиолитов. Рестриктивные вентиляционные нарушения имеют следующие причины: 1) фиброз легких; 2) большие плевральные и плевродиафрагмальные сращения; 3) экссудативный плеврит, гидроторакс; 4) пневмоторакс; 5) обширные воспаления альвеол; 6) большие опухоли паренхимы легкого; 7) хирургическое удаление части легкого. Диффузионная недостаточность. Второй механизм нарушения внешнего дыхания связан с затруднениями диффузии кислорода из альвеол в кровь и углекислоты из крови в альвеолы из-за снижения диффузионной способности альвеолярно-капиллярной мембраны. Наиболее частой причиной диффузионной недостаточности является отек интерстициального пространства легких (увеличение толщины альвеоляро-капилярной мембраны), увеличение слоя жидкости на поверхности альвеол и интерстициольной жидкости между альвеолярным эпителием и стенкой капилляра. Это имеет место при левожелудочковой недостаточности, при токсическом отеке легкого, идиопатическом фиброзирующем альвеолите. Диффузия нарушается при заболеваниях, ведущих к уплотнению интерстициальной ткани легких за счет увеличения количества, изменения структуры коллагеновых волокон и развитию соединительной ткани в интерстиции легкого (бериллиоз, интерстициальный фиброз Хаммена-Рича – идиопатический фиброзирующий альвеолит). Для диффузионной недостаточности характерно наличие гипоксемии, так как нарушается диффузия кислорода. Гиперкапния наблюдается только в более поздних стадиях, поскольку СО2 диффундирует в 25 раза быстрее, чем О2. Напряжение СО2 в крови может оказаться даже сниженным вследствие компенсаторного увеличения вентиляции при гипоксемии. Вдыхание О2, повышая парциальное давление последнего в альвеолярном газе и увеличивая градиент давления, позволяет преодолеть эффект снижения диффузии и добиться полного насыщения крови кислородом, т.е. устранить гипоксемию. По Б.Е. Вотчалу (1969), клиническим признаком нарушения диффузии является возникновение или резкое усиление пепельно-серого цианоза даже при небольшой физической нагрузке без существенных изменений показателей вентиляции. В этой ситуации ускоряется кровоток в легких вследствие увеличения минутного объема кровообращения, и уменьшается время контакта крови с альвеолярным газом. Перфузионные нарушения. Это нарушение циркуляции крови по капиллярам, оплетающим альвеолы. В норме существует корреляция между объемом вентиляции и легочным кровотоком в каждом участке легкого. Эти величины связаны друг с другом определенным отношением, в норме составляющим для легкого в целом 0,8 - 1 (минутный объем альвеолярной вентиляции в покое составляет 4 - 6 л/мин, и объемная скорость кровотока через легочные капилляры за тот же отрезок времени составляет 5 – 6 л/мин). Диагностика дыхательной недостаточности связана с выявлением механизмов компенсации. К ним относят следующие клинические признаки:
|
