Тема № 4. Методичка. Акушерські кровотечі (2). Методичні рекомендації для викладачів при підготовці до практичного заняття
 Скачать 0.63 Mb. Скачать 0.63 Mb.
|
2. Порушення менструального циклу – мажучі, кров`яні виділення зі статевих шляхів:після затримки менструацій; з початком наступної менструації; до настання очікуваної менструації; 3. Больовий синдром : односторонній переймоподібний або постійний біль внизу живота; раптовий інтенсивний біль у нижній частині живота; - перитонеальні симптоми у нижньому відділі живота, різного ступеня вираженності; ірадіація болю у пряму кишку, область промежини та крижі. 4. Ознаки внутрішньочеревної кровотечі (у разі порушеної ПВ) : притуплення перкуторного звуку у фланках живота; - позитивний симптом Кулєнкампфа (наявність ознак подразнення очеревини за умови відсутності локального м`язового напруження у нижніх відділах живота); - у горизонтальному положенні хворої позитивний двосторонній “френікус” симптом, а у вертикальному – головокружіння, втрата свідомості; у разі значного гемоперитонеума - симптом Щьоткіна-Блюмберга; - прогресуюче зниження показників гемоглобіну, еритроцитів, гематокриту за результатами аналізу крові. 5. Порушення загального стану (у разі порушеної ПВ): - слабкість, головокружіння, втрата свідомості, холодний піт, колапс, гемодинамічні порушення; нудота, рефлекторне блювання; метеоризм, однократна діарея. Дані гінекологічного обстеження : ціаноз слизової оболонки піхви та шийки матки; розміри матки менші від очікуваного терміну вагітності; одностороннє збільшення та болючість придатків матки; нависання склепінь піхви (у разі гемоперитонеума); різка болючість заднього склепіння піхви (“крик Дугласа”); болючість при зміщенні шийки матки. Специфічне лабораторне обстеження: - якісний або кількісний тест на ХГЛ. Якісне визначення ХГЛ у сечі можливе у будь – якому закладі охорони здоров`я, тоді як кількісний аналіз -ХГЛ у сироватці крові (рівень менший очікуваного терміну фізіологічної вагітності) виконується у медичних закладах ІІІ рівня. Інструментальні методи обстеження. УЗД : відсутність плодового яйця у порожнині матки; візуалізація ембріона поза порожниною матки; виявлення утвору неоднорідної структури в області проекції маткових труб; значна кількість вільної рідини у дугласовому просторі. Лапароскопія – візуальне встановлення позаматкової вагітності у вигляді: ретортоподібного потовщення маткової труби багряно – синюшного кольору; розриву маткової труби; кровотеча з ампулярного отвору або з місця розриву маткової труби; наявність в черевній порожнині і в дугласовому просторі крові у вигляді згортків або у рідкому стані; наявність у черевній порожнині елементів плідного яйця. Діагностичне вишкрібання стінок порожнини матки: відсутність у вишкрібі елементів плідного яйця; наявність у вишкрібі децидуальної тканини. Діагностичне вишкрібання стінок порожнини матки виконується за відсутності апарату УЗД та за умови поінформованої згоди пацієнтки на цю маніпуляцію. У разі малого терміну затримки менструації, зацікавленості жінки у збереженні маткової вагітності та відсутності симптомів внутрішньочеревної кровотечі необхідно вибрати очікувальну тактику, орієнтуючись на клінічні ознаки, УЗД в динаміці спостереження та рівень -ХГЛ у сироватці крові. Пункція черевної порожнини через заднє склепіння піхви. Проводиться за відсутності апарату УЗД для діагностики трубного аборту. Наявність у пунктаті рідкої крові – одна з ознак ПВ. У разі клінічних ознак внутрішньочеревної кровотечі пункція черевної порожнини через заднє склепіння піхви не проводиться – затримка часу початку лапаротомії. Таблиця 1. Діагностичні ознаки різноманітних форм трубної вагітності
Для уточнення діагнозу застосовують додаткові методи: УЗ-діагностика, ендоскопічна діагностика (лапароскопія, кульдоскопія), прицільна пункція заднього склепіння. Після постановки кінцевого діагнозу хвора повинна бути негайно прооперована: консервативно-пластична операція на трубі. Диференційна діагностика: з матковою вагітністю в ранніх строках, з запальними процесами придатків матки, кістозними утвореннями яєчників, апендицитом. Диференціальна діагностика. Діагностика ектопічної вагітності достатньо проста у пацієнток з аменореєю, ознаками вагітності, болями в нижніх відділах живота і кровотечею. Але необхідно виключати наступні стани: 1. Перекрут кісти яєчника або гострий апендицит. 2. Переривання маткової вагітності. 3. Крововилив у жовте тіло. Алгоритм діагностики позаматкової вагітності 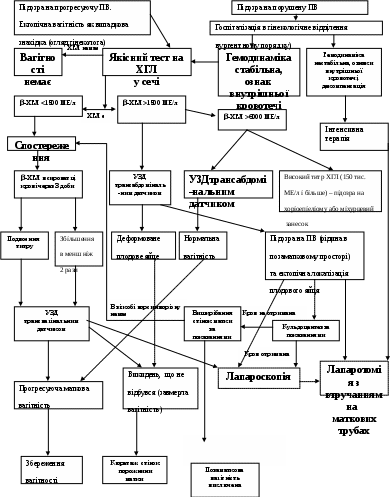 Лікування позаматкової вагітності: Принципи ведення хворих з ектопічною вагітністю: 1. Підозра на позаматкову вагітність є показанням для термінової госпіталізації. 2. Рання діагностика допомагає зменшити кількість ускладнень і надає можливість застосовувати альтернативні методи лікування. 3.У разі встановленого діагнозу позаматкової вагітності необхідно провести невідкладне оперативне втручання (лапароскопія, лапаротомія). Оперативне лікування позаматкової вагітності є оптимальним. У сучасній практиці можливе застосування консервативних методів лікування позаматкової вагітності. 4. У разі вираженої клінічної картини порушеної ектопічної вагітності, наявності гемодинамічних порушень, гіповолемії пацієнтка негайно госпіталізується для невідкладного хірургічного втручання у найкоротші терміни лапаротомічним доступом. Якщо клінічна картина стерта, немає ознак гіповолемії та внутрішньої кровотечі – проводять УЗД органів малого таза і/або лапароскопію. 5. На догоспітальному етапі у разі порушеної позаматкової вагітності об`єм невідкладної допомоги визначається загальним станом хворої та величиною крововтрати. Інфузійна терапія (об`єм, швидкість введення розчинів) залежить від стадії геморагічного шоку (див. протокол – „Геморагічний шок”). 6. Тяжкий стан хворої, наявність виражених гемодинамічних порушень (гіпотонія, гіповолемія, гематокрит менше 30%) – абсолютні показання для оперативного втручання лапаротомним доступом з видаленням вагітної маткової труби і проведенням протишокової терапії. 7. Застосовують комплексний підхід до лікування жінок з позаматковою вагітністю, який включає: а) оперативне лікування; б) боротьбу з кровотечею, геморагічним шоком, крововтратою; в) ведення післяопераційного періоду; г) реабілітацію репродуктивної функції. 8. Оперативне лікування проводять як лапаротомним, так і лапароскопічним доступом. До переваг лапароскопічних методик відносяться: - скорочення тривалості операції; - скорочення тривалості післяопераційного періоду; - скорочення тривалості перебування в стаціонарі; - зменшення кількості рубцевих змін передньої черевної стінки; - косметичний ефект. 9. Виконання органозберігаючих операцій при позаматковій вагітності супроводжується ризиком розвитку у післяопераційному періоді персистенції трофобласта, що є результатом його неповного видалення з маткової труби і черевної порожнини. Найбільш ефективним методом профілактики даного ускладнення є ретельний туалет черевної порожнини 2 –3 літрами фізіологічного розчину і однократне введення метотрексату у дозі 75-100мг внутрішньом`язово у першу, другу добу після операції. Операції, які застосовують у разі трубної вагітності: 1. Сальпінгостомія (туботомія). Виконується подовжня сальпінгостомія. Після видалення плодового яйця сальпінгостому, звичайно не ушивають. У разі, коли ворсини хоріона не проростають у м'язову оболонку маткової труби обмежуються її вишкрібанням. 2. Сегментарна резекція маткової труби. Видаляють сегмент маткової труби, де знаходиться плодове яйце, після чого виконують анастомоз двох кінців труби. При неможливості виконання сальпінго-сальпінго анастомоза можна перев'язати обидва кінці і накласти анастомоз пізніше. 3.Сальпінгектомія. Цю операцію виконують у разі порушеної трубної вагітності, що супроводжується масивною кровотечею. Операцію і гемотрансфузію у такому разі проводять одночасно. А    Мінімальні зміни маткової труби Мінімальні морфологічні зміни маткової труби Туботомія Мікрохірургічні операції: трубний кесарев розтин резекція маткової труби з неосальпінгостомією    лгоритм оперативного лікування ПВ лгоритм оперативного лікування ПВ Діагноз - позаматкової вагітності - встановлений Лапаротомія Лапароскопія Значний спайковий процес Гемоперитонеум > 1000 мл Технічні ускладнення під час операції Супутня патологія (міома матки і т.і.) Відсутність ендовідеохірургічного обладнання     Значні зміни труби: дефект стінки, >4 см, перитубарна гематома Реалізованність репродуктивної функції Інтерстиціальна (інтрамуральна) локалізація ПВ  Локалізація ПВ в ампулярному відділі маткової труби Локалізація ПВ у істмічному відділі маткової труби   Тубектомія Аднексектомія Аспірация плодного яйця туботомія Туботомія Консервативне лікування позаматкової вагітності. Лікування прогресуючої позаматкової вагітності метотрексатом може проводитися лише у закладах охорони здоров’я третього рівня, де є можливість визначення-субодиниці ХГЛ у сироватці крові та проведення УЗД трансвагінальним датчиком. Показання до застосування метотрексату у разі ПВ. Щоб уникнути введення метотрексату при нормальній матковій вагітності або викидню, що не відбувся, його призначають лише у наступних випадках: 1. Підвищений рівень -субодиниці ХГЛ у сироватці крові після органозберігаючої операції на матковій трубі, яка виконана з приводу прогресуючої позаматкової вагітності. 2. Стабілізація або підвищення рівню -субодиниці ХГЛ у сироватці крові протягом 12-24 годин після роздільного діагностичного вишкрібання або вакуум-аспірації, якщо розмір плодового яйця в області придатків матки не перевищує 3,5 см. 3. Визначення при УЗД трансвагінальним датчиком плодового яйця діаметром не більше 3,5 см. в області придатків матки у разі рівня -субодиниці ХГЛ більше 1500 МЕ/л за відсутності плодового яйця у порожнині матки. Таблиця 2. Застосування метотрексату при ПВ
Якщо рівень -субодиниці ХГЛ у сироватці зменшився менше, ніж на 15% на восьму добу, метротрексат вводять повторно у тій же дозі. Якщо рівень -субодиниці ХГЛ у сироватці збільшився понад 15%, хвору спостерігають, щотижня визначають рівень -субодиниці ХГЛ до тих пір, поки цей рівень не буде менше 10 МЕ/л. АЛГОРИТМ ДІЙ ЛІКАРЯ ПРИ КРОВОТЕЧІ В І ПОЛОВИНІ ВАГІТНОСТІ Кровотеча із статевих шляхів Термінова госпіталізація З‘ясування причини      Мимовільний викидень Ектопічна вагітність Поліп шийки матки Рак шийки матки Пухирний занос        Інструментальне випорожнення матки Трубна яєчникова Черевна вагітність Інструментальне випорожнення матки Кровотеча Тактика ведення вагітності та лікування визначається сумісно з онкологом    Шийкова  Місцева гемостатична терапія  - лапаротомія - гемостаз - тубектомія  - скорочуючиі препарати - інфузійна терапія за показаннями Лапаротомія, видалення плоду Спостереження під контролем вмісту хоріонічного гонадотропину    - лапаротомія - екстирпація матки без додатків Ефект є Ефекту немає   Спостереження під цитологічним контролем - відкручування поліпу з гістологічним дослідженням; - терапія, зберігаюча вагітність Лапароскопічні органозберігаючі операції на матковій трубі або тубектомія Видалення поліпу у пологах   КРОВОТЕЧІ В ДРУГІЙ ПОЛОВИНІ ВАГІТНОСТІ ПЕРЕДЛЕЖАННЯ ПЛАЦЕНТИ Найчастішою причиною кровотечі в другій половині вагітності є передлежання плаценти (0,2—0,8%). Передлежання плаценти – ускладнення вагітності, при якому плацента розташовується у нижньому сегменті матки нижче передлеглої частини плода, перекриваючи повністю або частково внутрішнє вічко шийки матки. При фізіологічній вагітності нижній край плаценти не досягає 7 см до внутрішнього вічка. Передлежання плаценти зустрічається у 0,2-0,8% загальної кількості пологів. Причини: До групи ризику виникнення передлежання плаценти, належать жінки, що перенесли: - ендометрити з наступними рубцевими дистрофічними змінами ендометрія; - аборти, особливо ускладнені запальними процесами; - доброякісні пухлини матки, зокрема субмукозні міоматозні вузли; - дію на ендометрій хімічних препаратів; - жінки з гіпопластичною маткою. Класифікація передлежання плаценти 1. Повне передлежання – плацента повністю перекриває внутрішнє вічко; Неповне передлежання – плацента частково перекриває внутрішнє вічко: а) бокове передлежання – внутрішнє вічко перекрите на 2/3 його площі; б) крайове передлежання – до внутрішнього вічка підходить край плаценти. 3. Низьке прикріплення плаценти - розташування плаценти у нижньому сегменті нижче 7 см від внутрішнього вічка без його перекриття. У зв’язку з міграцією плаценти або її розростанням вид передлежання може змінюватись із збільшенням терміну вагітності. Ступінь передлежання уточнюється при розкритті шийки матки на 5—6 см. Клініка: будь-яку кровотечу в терміні вагітності 20—25 тижнів за відсутності морфологічних змін шийки матки слід розглядати як можливе передлежання плаценти. Маткова кровотеча — єдиний клінічний прояв передлежання плаценти. Темп кровотечі не завжди відповідає ступеню передлежання і значно більше пов'язаний з характером скоротливої діяльності матки. Найчастіше кровотечі при передлежанні плаценти виникають після 28— 29 тижнів вагітності, оскільки в цей період відбувається формування нижнього сегмента матки, або з початком пологової діяльності, коли порушується зв'язок між нижнім сегментом, що скорочується, та не здатною до скоротливості плацентою. Кровотечі при передлежанні плаценти мають хвилеподібний характер. Патогномонічний симптом - обов’язкова кровотеча, яка може періодично повторюватись упродовж терміну вагітності з 12 до 40 тижнів, виникає спонтанно або після фізичного навантаження, набуває загрозливого характеру: - з початком скорочень матки у будь-якому терміні вагітності; - не супроводжується болем; - не супроводжується підвищеним тонусом матки. Тяжкість стану зумовлена об’ємом крововтрати: - при повному передлежанні – масивна; - при неповному – може варіювати від невеликої до масивної. Анемізація, як результат кровотеч, що повторюються. При цій патології найбільш низький вміст гемоглобіну та еритроцитів у порівнянні з іншими ускладненнями вагітності, що супроводжуються кровотечами. Частим є неправильне положення плода: косе, поперечне, тазове передлежання, неправильне вставлення голівки. Можливі передчасні пологи. Діагностика 1. Анамнез. 2. Клінічні прояви - поява кровотечі, що повторюються, та не супроводжуються болем та підвищеним тонусом матки. Акушерське дослідження: а) зовнішнє обстеження: - високе стояння передлеглої частини; - косе, поперечне положення плода; - тонус матки не підвищений. б) внутрішнє обстеження (виконується тільки в умовах розгорнутої операційної): - тістуватість тканин склепіння, пастозність, пульсація судин; - неможливість через склепіння пропальпувати передлеглу частину. У разі кровотечі уточнення характеру передлежання не має сенсу тому, що акушерська тактика визначається об’ємом крововтрати та станом вагітної. Ультразвукове сканування має велике значення для з‘ясування локалізації плаценти та встановлення правильного діагнозу. Передлежання плаценти з кровотечею є терміновим показанням до госпіталізації у стаціонар. Алгоритм обстеження при надходженні вагітної з кровотечею до стаціонару: - уточнення анамнезу; - оцінка загального стану, об’єму крововтрати; - загальноклінічне обстеження (група крові, резус-фактор, загальний аналіз крові, коагулограма); - зовнішнє акушерське обстеження; - обстеження шийки матки та піхви при розгорнутій операційній за допомогою піхвових дзеркал для виключення таких причин кровотечі, як поліп шийки матки, рак шийки, розрив варикозного вузла, оцінки виділень; - додаткові методи обстеження (УЗД) за показаннями за умови відсутності необхідності термінового родорозродження. Ведення вагітності і пологів Негайна госпіталізація, при наявності інтенсивної кровотечі негайне розродження шляхом кесаревого розтину. При незначній кровотечі та недоношеній вагітності жінка залишається в стаціонарі до розродження або до встановлення міграції плаценти шляхом УЗД. Найкращим методом розродження при передлежанні плаценти вважається операція кесаревого розтину в плановому порядку. Розродження через пологові шляхи можна здійснити тоді, коли жінка поступила в стаціонар в пологах, без кровотечі, з частковим передлежанням плаценти, за відсутності будь-яких додаткових ускладнюючих моментів (великий плід, вузький таз та ін.). У таких випадках слід негайно розітнути плідний міхур, а пологи вести очікувально, тобто за наявності кровотечі змінити тактику на оперативну. За наявності мертвого плода на його голівку можна накласти шкірно-головні щипці та підвісити вантаж не більш як 400 г. При виникненні кровотечі навіть при мертвому плоді слід застосовувати оперативну тактику. Операції накладення акушерських щипців при передлежанні плаценти або витягання плода за тазовий кінець протипоказані внаслідок надзвичайної вразливості нижнього сегмента. Третій період пологів ведеться активно, з операцією ручного відшарування плаценти, бо здебільшого передлегла плацента відзначається частковим інтимним прикріпленням або навіть прирощенням плаценти. ЛікуванняТактика лікування залежить від об’єму крововтрати, стану пацієнтки та плода, характеру передлежання, терміну вагітності, зрілості легень плода. Принципи ведення пацієнток з передлежанням плаценти: 1. У разі невеликої крововтрати (до 250 мл), відсутності симптомів геморагічного шоку, дистресу плода, відсутності пологової діяльності, незрілості легень плода при вагітності до 37 тижнів - вичікувальна тактика. 2. При припиненні кровотечі – УЗ дослідження, підготовна легень плода. Мета очікувальної тактики – пролонгування вагітності до терміну життєздатності плода. 3. У разі прогресуючої кровотечі, що стає неконтрольованою (більше 250 мл), супроводжується симптомами геморагічного шоку, дистресом плода, незалежно від терміну вагітності, стану плода (живий, дистрес, мертвий) термінове розродження. Клінічні варіанти: 1. Крововтрата (до 250 мл), відсутні симптоми геморагічного шоку, дистресу плода, термін вагітності до 37 тижнів: - госпіталізація; - токолітична терапія за показаннями; - прискорення дозрівання легень плода до 34 тижнів вагітності (дексаметазон 6 мг через 12 годин протягом 2 діб ); - моніторне спостереження за станом вагітної та плода; При прогресуванні кровотечі більше 250 мл – розродження шляхом кесаревого розтину. 2. Крововтрата значна (більше 250 мл) при недоношеній вагітності – незалежно від ступеню передлежання - терміновий кесарів розтин. 3. Крововтрата (до 250 мл) при доношеній вагітності: За умови розгорнутої операційної уточнюється ступінь передлежання. - у разі часткового передлежання плаценти, можливості досягнення амніотичних оболонок та головному передлежанні плода, активних скороченнях матки, виконується амніотомія. При припиненні кровотечі пологи ведуться через природні пологові шляхи. Після народження плода - в/м введення 10 ОД окситоцину, ретельне спостереження за скороченням матки та характером виділень із піхви. При відновленні кровотечі – кесарів розтин. - при повному або неповному передлежанні плаценти, неправильному положенні плода (тазове, косе або поперечне) виконується кесарів розтин; - при неповному передлежанні, мертвому плоді можлива амніотомія, при припиненні кровотечі - розродження через природні пологові шляхи. 4. Крововтрата (більше 250мл) при доношеній вагітності незалежно від ступеню передлежання - терміновий кесарів розтин. 5. Повне передлежання, діагностоване за допомогою УЗД, без кровотечі – госпіталізація до строку розродження, кесарів розтин у терміні 37 – 38 тижнів. У ранньому післяпологовому періоді, - ретельне спостереження за станом породіллі. При відновленні кровотечі після операції кесаревого розтину та досягненя величини кровотрати більше 1% від маси тіла - термінова релапаротомія, екстирпація матки без додатків, за необхідності – перев’язка внутрішніх клубових артерій спеціалістом, який володіє цією операцією. Відновлення величини крововтрати, лікування геморагічного шоку і ДВЗ- синдрому проводиться за показаннями (див. відповідні протоколи). АЛГОРИТМ ВЕДЕННЯ ВАГІТНИХ З ПЕРЕДЛЕЖАННЯМ ПЛАЦЕНТИ Крововтрата до 250 мл Крововтрата більш 250 мл незалежно від терміну вагітності  Консервативна терапія, підготовка легень плода до 34 тижнів вагітності  Повне передлежання плаценти -незалежно від величини крововтрати    Відновлення кровотечі Припинення кровотечі Кесарів розтин   Розродження при дозріванні легень плода    Відсутня кровотеча  Крововтрата до 250 мл Незрілі пологові шляхи   Пологи через природні пологові шляхи Низька плацентація. Неповне передлежання   Дистрес плода   Зрілі полові шляхи Амніотомія Припинення кровотечі Кровотеча Тазове передлежання      ПЕРЕДЧАСНЕ ВІДШАРУВАННЯ НОРМАЛЬНО РОЗМІЩЕНОЇ ПЛАЦЕНТИ (0,02—0,07%) Передчасне відшарування нормально розташованої плаценти – це відшарування плаценти розташованої поза нижнім сегментом матки під час вагітності або у І – ІІ періодах пологів. Класифікація: 1. Повне відшарування (відшарування всієї плаценти). 2. Часткове відшарування: - крайове - центральне Варіанти клінічного перебігу: 1. Незначне відшарування клшічно не діагностується до моменту народження посліду. 2. Локальне відшарування розміром від одної чверті плаценти звичайно має гострий початок, локальні болі, гіпертонус матки, ознаки гіпоксії плода (або внутрішньоматкова смерть плода), ознаки внутрішньої, інколи зовнішньої кровотечі. 3. Відшарування плаценти на великій поверхні (або повне) має картину больового та геморагічного шоку: падіння тиску, частий пульс, холодний піт, гіпертонус матки, неможливість визначення частин плода, внутрішньоутробна смерть плода. Передчасне відшарування нормально розташованої плаценти може бути у вагітних у разі наступної патології (причини, що зумовлюють): - гестози; - захворювання нирок; - ізоімунний конфлікт між матір’ю та плодом; - перерозтягнення матки (багатоводдя, багатоплідність, великий плід); - захворювання судинної системи; - цукровий діабет; - захворювання сполучної тканини; - запальні процеси матки, плаценти; - аномалії розвитку або пухлини матки (підслизові, інтрамуральні міоми). Безпосередньою причиною може бути: - фізична травма; психічна травма; раптове зменшення об‘єму навколоплодових вод; абсолютно чи відносно коротка пуповина; патологія скоротливої діяльності матки. Крім того до причин, що викликають відносяться: коротка пуповина, травма, швидке скорочення перерозтягнутої матки. Клінічні симптоми: 1. Больовий синдром: гострий біль в проекції локалізації плаценти, що потім поширюється на всю матку, поперек, спину і стає дифузним. Біль найбільш виражений при центральному відшаруванні і може бути не вираженим при крайовому відшаруванні. При відшаруванні плаценти, що розташована на задній стінці, біль може імітувати ниркову коліку. 2. Гіпертонус матки аж до тетанії, який не знімається спазмолітиками, токолітиками. 3. Кровотеча із піхви може варіювати залежно від ступеню тяжкості та характеру (крайове або центральне відшарування) від незначної до масивної. Якщо формується ретроплацентарна гематома, зовнішня кровотеча може бути відсутня. Діагностика: 1. Оцінка стану вагітної, який буде залежати від величини відшарування, об`єму крововтрати, появи симптомів геморагічного шоку або ДВЗ-синдрому. 2. Зовнішнє акушерського обстеження: - гіпертонус матки; - матка збільшена у розмірах, може бути деформована з локальним випячуванням, якщо плацента розташована по передній стінці; - болючість при пальпації; - утруднення або неможливість пальпації та аускультації серцебиття плода; - поява симптомів дистресу плода або його загибель. 3. Внутрішнє акушерське дослідження: - напруженість плодного міхура; - при вилитті навколоплодових вод – можливе їх забарвлення кров’ю; - кровотеча різної інтенсивності із матки. 4. УЗ-дослідження (ехо-негативне вогнище між маткою та плацентою), але цей метод не може бути абсолютним діагностичним критерієм так, як гіпоехогенна зона може візуалізуватись у пацієнток і без відшарування. У разі відсутності зовнішньої кровотечі діагноз передчасного відшарування плаценти базується на підвищеному тонусі матки, локальній болючості, погіршенні стану плода. Кров із ретроплацентарної гематоми просочує стінку матки і формує матку Кувелера (матково-плацентарна апоплексія), яка втрачає здатність скорочуватись, що веде до розвитку кровотеч з масивною крововтратою за рахунок коагулопатії та гіпотонії. Лікування: Необґрунтовано запізніле розродження призводить до загибелі плода, розвитку матки Кувелера, масивної крововтрати, геморагічного шоку та ДВЗ- синдрому, втрати ретродуктивної функції жінки. 1. У разі прогресуючого передчасного відшарування плаценти під час вагітності, або у першому періоді пологів, при появі симптомів геморагічного шоку, ДВЗ-синдрому, ознак дистресу плода, незалежно від терміну вагітності – термінове розродження шляхом кесаревого розтину. При наявності ознак матки Кувелера – екстирпація матки без придатків. 2. Відновлення величини крововтрати, лікування геморагічного шоку та ДВЗ-синдрому (див. відповідні протоколи). 3. У разі непрогресуючого відшарування плаценти можливе динамічне спостереження при недоношеній вагітності до 34 тижнів (проведення терапії для дозрівання легень плода), у закладах, де є цілодобове чергування кваліфікованих лікарів акушер-гінекологогів, анестезіологів, неонатологів. Проводиться моніторне спостереження за станом вагітної та плода, КТГ, УЗД в динаміці. Особливості кесаревого розтину: передуюча операції амніотомія (якщо є умови); - обов’язкова ревізія стінок матки (особливо зовнішня поверхня) з метою виключення матково-плацентарної апоплексії; - у разі діагностування матки Кувелера - екстирпація матки без придатків; - при невеликій площі апоплексії - 2-3 вогнища малого діаметру 1-2 см, або одне – до 3 см), та здатності матки до скорочення, відсутності кровотечі та ознак ДВЗ-синдрому, при необхідності зберігти дітородну функцію (перші пологи, мертвий плод), консіліумом вирішується питання про збереження матки. Хірурги спостерігають деякий час (10-20 хв.) при відкритій черевній порожнини за станом матки та при відсутності кровотечі дренують черевну порожнину для контролю гемостазу. Така тактика, у виняткових випадках, допускається лише у закладах, в яких наявне цілодобове чергування лікарів акушер-гінеколога, анестезіолога. - у ранньому післяопераційному періоді – ретельне спостереження за станом породіллі. Тактика при відшаруванні плаценти наприкінці І або у ІІ періодах- негайна амніотомія, якщо навколоплодовий міхур цілий; - при головному передледанні плода - накладання акушерських щипців; - при тазовому передлежанні - екстракція плода за тазовий кінець; - при поперечному положенні другого з двійні плода виконується акушерський поворот з єкстракцією плода за ніжку. У деяких випадках більш надійним буде кесарський розтин; - ручне відділення плаценти та видалення посліду; - скорочуючі засоби - в/в 10 ОД окситоцину, при відсутності ефекту 800 мкг мізопростолу (ректально); - ретельне динамічне спостереження у післяпологовому періоді; - відновлення величини крововтрати, лікування геморагічного шоку та ДВЗ-синдрому (див. відповідні протоколи). Лікування: лише при незначному відшаруванні плаценти можливо (допустимо) проводити очікувальну тактику, негайно розітнувши плідний міхур, що інколи запобігає подальшому відшаруванню плаценти. У всіх інших випадках рекомендовано негайне розродження шляхом операції накладання акушерських щипців (за наявності умов) або (найчастіше) шляхом кесаревого розтину. Після спорожнення матки лікар мусить вирішити питання про доцільність збереження органу. Видалення матки зумовлюється: 1) втратою матки здібності до скорочення у зв'язку з просякненням її стінки кров'ю; 2) потраплянням в кровообіг з просякненої кров'ю стінки матки речовин типу кров'яного та тканинного тромбопластину, що призводить до розвитку ДВЗ-синдрому. Передчасне відшарування нормально розміщеної плаценти може призвести до розвитку ДВЗ-синдрому. Порушення зсідання крові головним чином виникає завдяки потраплянню у кров'яне русло речовин типу тромбопластина та фібринолізина із пошкодженої ділянки міометрія та відкладенням фібрину в ретроплацентарній гематомі. АЛГОРИТМ ВЕДЕННЯ ВАГІТНОЇ З ПЕРЕДЧАСНИМ ВІДШАРУВАННЯМ НОРМАЛЬНО РОЗТАШОВАНОЇ ПЛАЦЕНТИ Не прогресуюче відшарування, відсутні ознаки геморагічного шоку та коагулопатії, плод не страждає.       Консервативна терапія під ретельним цілодобовим клінічним та лабораторним моніторингом (див. текст)    Під час вагітності та І періоду пологів   Матка Кувелера Головне передлежання Тазове передлежання Матка без апоплексії   Ефекту немає Є ефект     Екстракція за тазовий кінець Акушерські щипці  Кровотеча (матка не скорочується або коагулопатія)    Ручне відділення плаценти та видалення посліду Родорозродження у строк в залежності від акушерській cитуації    Ретельне спостереження   Відновлюється кровотеча Окситоцин 10 ОД або мізопростол 800 мкг (ректально)   ПРИМІТКА: Наступним шрифтом наведені дані з НАКАЗу МОЗ УКРАЇНИ № 676 від 31.12.2004 «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги. 1.8. Акушерські кровотечі. 1.12. Позаматкова вагітність». План і організаційна структура навчального заняття з дисципліни.
* в конкретних методичних рекомендаціях з дисципліни розподіл часу доцільно дати у хвилинах; ** форми контролю і засоби навчання конкретно визначаються кафедрою для кожного з етапів заняття; засоби контролю теоретичної та практичної підготовки студентів повинні бути стандартизованими. Методика організації навчального процесу на практичному занятті. Підготовчий етап. Підкреслити (розкрити) значення теми заняття для подальшого вивчення дисципліни і професійної діяльності лікаря з метою формування мотивації для цілеспрямованої навчальної діяльності. Ознайомити студентів з конкретними цілями та планом заняття. Провести стандартизований контроль початкового рівня підготовки студентів. 5.2. Основний етап – має бути структурованим і передбачати проведення зі студентами навчальної діяльності залежно від видів навчальних занять (практичних); забезпечувати навчальну діяльність студента з об’єктами або моделями, що їх замінюють з метою формування нових знань, умінь, практичних навичок відповідно до конкретних цілей заняття. Важливим для засвоєння нових знань та умінь на цьому етапі є вирішення ситуаційних задач, зображення графіків, малюнків, схем. Бажано, щоб завдання для студентів на цьому етапі були точними і структурованими, виконувались письмово і перевірялися викладачем під час заняття, обговорювалися результати. Заключний етап. Оцінюється поточна діяльність кожного студента упродовж заняття, стандартизований кінцевий контроль, проводиться аналіз успішності студентів, оголошується оцінка діяльності кожного студента і виставляється у журнал обліку відвідувань і успішності студентів. Староста групи одночасно заносить оцінки у відомість обліку успішності і відвідування занять студентами, викладач завіряє їх своїм підписом. Доцільно коротко інформувати студентів про тему наступного заняття і методичні прийоми щодо підготовки до нього. 6. Додатки. Засоби для контролю: |
