Тема № 4. Методичка. Акушерські кровотечі (2). Методичні рекомендації для викладачів при підготовці до практичного заняття
 Скачать 0.63 Mb. Скачать 0.63 Mb.
|
Рання (первинна) післяпологова кровотечаПричини ранньої післяпологової кровотечі: - гіпотонія або атонія матки (у 90% випадків); - затримка частин плаценти або оболонок; - травматичні пошкодження пологових шляхів; - порушення згортання крові (афібриногенемія, фібриноліз); - первинні захворювання крові. ГІПО- ТА АТОНІЯ МАТКИ Маткові кровотечі в перші години післяпологового періоду найбільш часто пов'язані з порушенням скоротливої діяльності матки (гіпо- і атонічний стан). При гіпотонії матка втрачає свій нормальний тонус і скоротливу здатність, але на механічні, фізичні та фармакологічні подразники звичайно відповідає скороченням. Для атонії характерна відсутність скорочень та різке зниження тонусу матки, яка не реагує на вищеназвані подразники. Також може бути коагулопатична кровотеча (при порушенні згортальної функції крові), але вона зустрічається рідше і має, як правило, вторинний характер. Причини гіпотонічних кровотеч можно поділити на дві групи: - причини екстрагенітального характеру; - акушерські причини. Причини гіпотонії або атонії матки: - порушення функціональної здібності міометрію (пізній гестоз, ендокринопатії, соматичні захворювання, пухлини матки, рубець на матці, великий плід, багатоводдя, багатопліддя та інші); - перезбудження з наступним виснаженням функції міометрію (тривалі або затяжні пологи, оперативне закінчення пологів, застосування ліків, що знижують тонус міометрію (спазмолітики, токолітики, гіпоксія під час пологів, тощо); - порушення скоротливої функції міометрію внаслідок порушення біохімічних процесів, кореляції нейрогуморальних факторів (естрогени, ацетилхолін, окситоцин, холінестераза, прогестерон, простагландіни). - порушення процесу прикріплення, відділення та виділення плаценти та посліду; - ідіопатичні (не встановлені). Клінічна картина гіпотонічних кровотеч різноманітна — від значної кровотечі за кілька хвилин до періодичної крововтрати через кожні 20—30 хвилин. Кровотеча може бути 2- видів: - кровотеча розпочинається відразу після народження дитини, масивна (за декілька хвилин > 1000 мл); матка залишається гіпотонічною не скорочується, швидко розвивається гіповолемія, геморагічний шок; - кровотеча розпочинається після скорочення матки, кров виділяється невеликими порціями, крововтрата збільшується поступово. Характерно чергування гіпотонії матки з відновленням тонусу, зупиненням та продовженням кровотечі. Об'єм допомоги та її повнота залежать від обсягу, інтенсивності кровотечі та початкового стану породіллі: проведення консервативних методів зупинки необхідно розпочинати профілактично у жінок групи ризику щодо виникнення кровотеч, а з лікувальною метою — при ОК від 0,5% до 1—1,2% від маси тіла породіллі. Надання допомоги доцільно проводити за наступною схемою: а) спорожнення сечового міхура; б) зовнішній масаж матки (20—ЗО с через 1 хв); в) застосування холоду на низ живота; г) введення утеротонічних засобів — в/в окситоцин 5 ОД, або 0,5-1,0 мл 0,02% метилергометрину, або 5 мг простагландину F2α або Е2 в 250 мл фізіологічного розчину хлористого натрію, ефективне введення простагландинів в шийку матки або в тіло матки через черевну стінку з наступним в/в крапельним (35-40 крапель/хв) введенням 10 ОД окситоцину на 250 мл фізіологічного розчину хлористого натрію; д) ручне обстеження матки і масаж матки на кулаці; е) огляд пологових шляхів та зашивання розривів; є) введення тампона з ефіром в заднє склепіння піхви; ж) накладання клем на параметри за методом Бакшеєва М.С., шов на шийку матки за Михайленко або Лосицькою можуть бути застосовані для підготовки до операції. Одночасно з вищеперерахованими заходами необхідно проводити інфузійну терапію, вводити глюкокортикоїди, вазопресори. При крововтраті 1,5% від маси тіла і тривалій кровотечі слід застосувати хірургічне втручання в обсязі екстирпації матки, а при необхідності — перев'язування внутрішніх клубових артерій. Алгоритм надання медичної допомоги: 1. Загальний огляд породіллі: - оцінка величини крововтрати доступними методами (додаток №1); - оцінка стану породіллі: скарги, АТ, частота пульсу, колір шкіри та слизових оболонок, кількість сечі, наявність та стадія геморагічного шоку. 2. Термінове лабораторне обстеження: - визначення рівня гемоглобіну, гематокрит; - коагулограма (кількість тромбоцитів, протромбіновий індекс, рівень фібриногену, час згортання крові); - група крові та резус фактор; - біохімічні обстеження за показаннями. 3. Катетеризація периферичної або центральної вени залежно від величини крововтрати та стану жінки. 4. Випорожнення сечового міхура 5. Початок або продовження введення утеротоніків: 10-20 ОД окситоцину в/в на 400 мл фізіологічного розчину (А). 6. Проведення ручного обстеження порожнини матки під внутрішньовенним наркозом (оцінка цілісності стінок матки, особливо лівої стінки матки, видалення згустків крові або залишків плаценти чи оболонок). 7. Огляд пологових шляхів та відновлення їх цілісності. 8. Зовнішній масаж матки. 9. У разі продовження кровотечі додатково вводять 800 мкг мізопростолу ректально (А). 10. Відновлення ОЦК та крововтрати (див. лікування геморагічного шоку). 11. У разі відновленні кровотечі та величині крововтраті 1,5% і більше від маси тіла – оперативне лікування : екстирпація матки без придатків, за умови продовження кровотечі – перев’язка внутрішніх клубових артерій фахівцем, що володіє цією операцією. 12. При підготовці до оперативного лікування з метою зменшення крововтрати тимчасова бімануальна зовнішня або внутрішня компресія матки. 13. При продовженні кровотечі після екстирпації матки – туга тампонада черевної порожнини та піхви (до зупинки кровотечі черевну порожнину не зашивати). Післяпологова вторинна (пізня) кровотеча Основні причини пізніх після пологових кровотеч: - затримка частин плаценти або посліду; - відходження некротичних тканин після пологів; - розходження швів та рані матки (після кесаревого розтину або розриву матки). Найчастіше пізня післяпологова кровотеча виникає на 7-12 дні після пологів. Алгоритм надання медичної допомоги : 1. Оцінка величини крововтрати доступними методами (додаток №1). 2. Катетеризація периферичної або центральної вени. 3. Інструментальна ревізія порожнини матки під в/в наркозом. 4. Внутрішньовенне введення утеротоніків (окситоцину 10–20 ОД на фізіологічному розчині- 400,0 або 0,5 мкг метилергометрину). 5. У разі продовженні кровотечі – мізопростол 800 мкг ректально (А) 6. Відновлення об’єму ОЦК (додаток №2) 7. При крововтраті >1,5% маси тіла – лапаротомія, екстирпація матки, за умови продовження кровотечі – перев’язка внутрішніх клубових артерій фахівцем, який володіє цією операцією. Порушення згортання крові (післяпологова афібриногенемія, фібриноліз): - відновлення об’єму ОЦК; - корекція гемостазу (див. лікування ДВЗ синдрому). Профілактика післяпологових кровотеч: Під час вагітності: - оцінка факторів ризику виникнення кровотеч;Фактори, які сприяють виникненню кровотеч у післяпологовому періоді
- діагностика та лікування анемії; - госпіталізація у пологовий будинок з готовністю надання допомоги вагітним із групи високого ризику по виникненню кровотеч, які мали: дородову кровотечу, кровотечі у попередніх пологах, мають багатоводдя, багатоплідну вагітність, великий плод. 2. Під час пологів: - знеболення пологів; - уникнення тривалих пологів; - активне ведення третього періоду пологів; - використання утеротонічних препаратів матку в третьому періоді пологів. - рутинний огляд та оцінка цілісності плаценти та оболонок; - профілактика травматизму під час пологів. 3. Після пологів: - обстеження та огляд пологових шляхів; - уважний нагляд протягом 2 годин після пологів; - у вагітних групи ризику в/в крапельне введення 20 ОД окситоцину протягом 2 годин після пологів. Додаток № 1 Методи визначення величини крововтрати Метод Лібова  Об’єм крововтрати визначається після зважування серветок, які просочені кров’ю Об’єм крововтрати визначається після зважування серветок, які просочені кров’юде В – вага серветок, 15% і 30% - величина помилки на навколоплодові води, дезрозчини. Формула Нельсона Процентне співвідношення загального об’єму крововтрати розраховується гаступним чином: 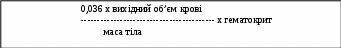 0,036 х вихідний об’єм крові 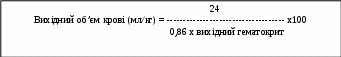 3. Визначення крововтрати за щільністю крові і гематокриту
4. Шоковий індекс Альговера  У нормі індекс Альговера =1. За величиною індексу можна зробити висновки про величину крововтрати
Примітка: індекс Альговера не інформативний у хворих з гіпертонічною хворобою Г  ематокритний метод Мооrе ематокритний метод Мооrе Для орієнтовного визначення об’єму крововтрати у вагітних можливо використання модифікованої формули Moore: 0,42 - Htф КВ = М 75 ·0,42 Де: КВ – крововтрата (мл); М – маса тіла вагітної (кг); Htф – фактичний гематокрит хворої (л/л) Додаток № 2 Основні принципи відновлення ОЦК Інфузійно-трансфузійна терапія акушерської крововтрати
Кроковий підхід до лікування післяпологових кровотеч                    Основні принципи лікування акушерських кровотеч: 1) зупинка кровотечі; 2) визначення стадії компенсованої крововтрати; 3) відновлення ОЦК; 4) нормалізація тонусу судинного русла; 5) корекція реології крові, її структурного, біохімічного, електролітного складу, КЛС, колоїдно-осмотичних властивостей; 6) дезинтоксикація; 7) десенсибілізація; 8) корекція функції згортальної, антизгортальної, фібринолітичної та протеазної систем; 9) регуляція діяльності життєво важливих органів; 10) профілактика інфекційних ускладнень. Алгоритм надання допомоги при післяпологових кровотечах              Введення утеротоніків – 20 ОД окситоцину в/в крапельно При неефективності додатково 800 мкг мізопростолу ректально   Введення утеротоніків –10-20 ОД окситоцину в/в крапельно       Огляд та ушивання пологових шляхів Відновлення ОЦК лікування геморагічного шоку або ДВЗ-синдрому  Лікування ДВЗ синдрому    КОАГУЛОПАТИЧНІ КРОВОТЕЧІ СИНДРОМ ДИСЕМІНОВАНОГО ВНУТРІШНЬОСУДИННОГО ЗГОРТАННЯ КРОВІ В АКУШЕРСТВІ Акушерська кровотеча може виникнути внаслідок порушення системи згортання крові (коагулопатичні кровотечі). Такі порушення виникають при мертвому плоді, передчасному відшаруванні нормально розташованої плаценти, емболії навколоплідними водами, після масивної крововтрати, що виникла у послідовий або післяпологовий період, при септичних станах. Виникає ДВЗ-синдром. Про наявність ДВЗ-синдрому можна твердити, якщо: 1) є кровотеча, що не пояснюється іншою причиною: наприклад, тривала кровотеча, хоч матка й скоротилася добре, а ушкоджень пологового каналу немає; 2) кров, що витікає з матки або з рани, не згортається або згортається погано; 3) наявна загальна кровоточивість; 4) настає не пов'язана з іншими чинниками оліго(ан)урія; 5) вміст фібриногену та кількість тромбоцитів падає нижче за критичний рівень (відповідно менший за 1,5 г/л та 50 х 10 /л). Дисеміноване внутрішньосудинне згортання (ДВЗ) крові – патологічний синдром, в основі якого лежить активація судинно-тромбоцитарного або коагуляційного гемостазу (зовнішнього або внутрішнього), внаслідок чого кров спочатку згортається у мікроциркуляторному руслі, блокує його фібрином та клітинними агрегатами, а при виснаженні потенціалу згортаючої і протизгортаючої систем, втрачає здатність до згортання, що проявляється профузною кровотечею та розвитком синдрому поліорганної недостатності. Синдром ДВЗ - складний патологічний синдром, в основі якого лежить масивне згортання крові, яке призводить до блокади мікроциркуляції пухкими масами фібрину та агрегантами клітин у життєво важливих органах (легенях, нирках, печінці, наднирниках та ін.) з розвиненням їх дисфункції. Споживання факторів коагуляції, тромбоцитів та інших клітин численними тромбами та згустками крові поруч з активацією фібрінолізу і накопиченням в сироватці продуктів протеолізу, які мають антикоагулянтний та токсичний вплив на стінки капілярів, призводить до значного зменшення цих компонентів в крові, яка циркулює, у зв'язку з чим вона може частково чи повністю втратити здатність до згортання. В результаті вищезазначених порушень в кінцевій фазі процесу може розвинутися тяжкий геморагічний синдром, який найчастіше має характер "нестримної" кровоточивості. 1. Чинники ризику виникнення ДВЗ-синдрому в акушерстві: - емболія навколоплодовими водами; - шок (геморагічний, анафілактичний, септичний); - відшарування плаценти; - прееклампсія тяжкого ступеня; - еклампсія; - сепсис; - септичний аборт; - синдром масивної гемотрасфузії; - трансфузія несумісної крові; - внутрішньоутробна смерть плода; - позаматкова вагітність; - операція кесарів розтин; - екстрагенітальні захворювання вагітної (вади серця, злоякісні новоутворення, цукровий діабет, тяжкі захворювання нирок та печінки). Причинами розвинення ДВЗ-синдрому в акушерській практиці є: - усі види шоку (геморагічний, септичний, анафілактичний та ін.); - передчасне відшарування нормально розташованої плаценти; - емболія навколоплідними водами; - внутрішньоутробна загибель плода; - гестози вагітних; - гіпотонічні кровотечі; - розриви матки; - надмірна стимуляція пологової діяльності; - кесарів розтин; - плодоруйнівні операції; - екстрагенітальна патологія; - септичний аборт; - післяпологовий ендометрит; - інтенсивний масаж матки на кулаку. ДВЗ набуває розвитку на тлі ГШ і характеризується патологічними змінами в системах згортання та антизгортання, судинно-тромбоцитарного гемостазу, в фібринолітичній та протеазній системах крові. Класифікація ДВЗ-синдрому: За клінічним перебігом: - гострий; - підгострий; - хронічний; - рецидивуючий. За клінічніми стадіями перебігу: І - гіперкоагуляція; ІІ - гіпокоагуляція без генералізованої активації фібринолізу; ІІІ - гіпокоагуляція з генералізованою активацією фібринолізу; ІV - повне незгортання крові. 3. Діагностика Таблиця 1. Основні клініко-лабораторні ознаки стадій ДВЗ-синдрому.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
