Патология шпоры. Общая нозология
 Скачать 0.59 Mb. Скачать 0.59 Mb.
|
|
Молекулярный уровень – повреждения локальные, проявляются разрывом молекул, внутримолекулярными перестройками – отсюда появление новых радикалов, молекул, новых веществ, оказывающих патогенное действие на организм. Межмолекулярные перестройки способствуют появлению веществ с новыми антигенными свойствами. Одновременно с повреждением включаются защитно-компенсаторные процессы на молекулярном уровне. Например, наследственное заболевание: первичное повреждение – в генетическом аппарате на молекулярном уровне. Генная мутация вызывает нарушение синтеза белков, ферментов – влияет на обменные процессы в организме - нарушение структуры и функций органов и систем. Клеточные уровень – структурные и метаболические нарушения, сопровождаются синтезом и секрецией БАВ: гистамина, серотонина, гепарина …многие из них оказывают патогенное действие, повышая проницаемость сосудов микроциркуляторного русла – сгущение крови, склонность к микротромбозу, т.е. нарушение микроциркуляции. При повреждении клетки, особенно в условиях гипоксии, образуется большое количество недоокисленных продуктов обмена, обусловливающих внутриклеточный ацидоз и нарушающих гомеостаз в целом. Структурные изменения клетки характеризуются нарушением внутриклеточных органелл. Следствием структурно–метаболических изменений может наступить перерождение клетки вплоть до ее гибели. Тканевый уровень - нарушение основных функциональных свойств, развитие патологического парабиоза, перерождение ткани. Нарушение основных функциональных свойств сопровождается снижением функциональной подвижности, уменьшением функциональной лабильности. Защитно-компенсаторные процессы на тканевом уровне проявляются включением ранее не функционировавших капилляров, образованием новых микрососудов, что улучшает трофику поврежденных тканей. Органный уровень – снижение, извращение или потеря специфических функций органа, уменьшение доли участия поврежденного органа в общих реакциях организма. Например, инфаркт миокарда – нарушается функция сердца и доля его участия в адекватном гемодинамическом обеспечении функционирующих органов и систем. При первичном повреждении на системном или организменном уровне возникает генерализованное выпадение или ограничение той или иной функции, что особенно отчетливо наблюдается при заболеваниях ЦНС, эндокринных поражениях. При этом происходит сложная перестройка регуляторных процессов, обмена веществ, что в ряде случаев позволяет организму сохранить жизнь 9. Причинно-следственные связи и «порочные круги» в патогенезе болезни. Каждый патологический процесс, заболевание рассматривается как длинная цепь причинно-следственных отношений, которая распространяется по типу цепной реакции. Первичным звеном в этой длинной цепи является повреждение, возникающее под влиянием патогенного фактора, и которое становится причиной вторичного повреждения, вызывающего третичное и т.д. (воздействие механического фактора – травма – кровопотеря – централизация кровообращения – гипоксия – ацидоз - токсемия, септицемия и т.д.). в этой цепи выделяют основное звено (явление, которое определяет развитие процесса с характерными для него специфическими особенностями). Пример: артериальная гиперемия – в основе расширение артериол (главное звено), что обусловливает ускорение кровотока, покраснение, повышение температуры гиперемированного участка, увеличение его в объеме и повышение обмена веществ. При устранении главного звена наступает выздоровление. Несвоевременное устранение главного звена - нарушение гомеостаза и формирование порочных кругов патогенеза. Они возникают тогда, когда появившееся отклонение уровня функционирования органа или системы начинает поддерживать и усиливать себя в результате образования положительной обратной связи. Пример: при ГБ ускоряется развитие атеросклероза, что приводит к нарушению функции барорецепторов и понижению их чувствительности к изменению АД и в результате этого АД стабильно держится на высоких цифрах. Сужение сосудов почек вызывает гипоксию и включение системы ренин-ангиотензин – спазм сосудов еще сильнее и повышается АД. Гиперсекреция альдостерона при гипоксии почек вызывает задержку натрия и гипернатриемию - раздражение осморецепторов – секреция АДГ – усиление реабсорбции воды в почечных канальцах – увеличение объема циркулирующей крови и дальнейшее нарастание АД. В цепи причинно-следственных отношений выделяют местные и общие изменения. В пат процесс, болезнь вовлекается весь организм. Различают 4 варианта взаимосвязи местных и общих процессов в патогенезе: Процесс начинается с местного повреждения органа или ткани в результате действия внешних или внутренних факторов, затем включаются адаптивные реакции, направленные на отграничение очага повреждения (например, воспаление– грануляционный вал, пиогенная капсула, барьерная функция лимфоузлов). Участие общих реакций организма мобилизует локальные тканевые адаптивные механизмы, вследствие чего основные параметры гомеостаза (температура тела, количество лейкоцитов и лейкоцитарная формула, СОЭ, обмен веществ) существенно не меняются. Местный процесс через рецепторы и поступление в кровь и лимфу БАВ вызывает развитие генерализованной реакции организма и определенные сдвиги параметров гомеостаза. Включаются приспособительные реакции, направленные на предупреждение развития общих патологических изменений в организме.
При развитии любой болезни, как правило, обнаруживаются неспецифические и специфические механизмы. Неспецифические механизмы определяются включением в патогенез типовых патологических процессов, которые характеризуются закономерным, стереотипным и генетически детерминированным развертыванием во времени различных процессов: воспаления, лихорадки, изменения микроциркуляции, тромбоза и др., а также повышением проницаемости биомембран, генерацией активных форм кислорода и т.п. Затем активируется система клеточного и гуморального иммунитета, обеспечивающая специфическую защиту и борьбу с чужеродным объектом, попавшим в организм. Однако, четкого разграничения специфических и неспецифических механизмов не существует. Патогенное действие этиологических факторов реализуется благодаря трем механизмам патогенеза: прямого, гуморального и нейрогенного (нервно–рефлекторного). Прямое повреждающее действие оказывают физические и механические факторы, обладающие большим запасом кинетической энергии, тепловой (ожоги), химической (ожоги). Гуморальные механизмы патогенеза опосредуются жидкими средами организма: кровью, лимфой, межклеточной жидкостью. Особая роль этому механизму принадлежит в генерализации патологии (метастазирование, сепсис и т.д.). Нейрогенный механизм патогенеза опосредуется через нервную систему вследствие нарушения регуляторных процессов. Единство функциональных и структурных изменений в патогенезе заболевания. В основе любого заболевания лежит повреждение каких-либо структур живого организма, приводящее к нарушению его нормального функционирования. В роли повреждающих (альтерирующих) агентов могут выступать разнообразные экзо– и эндогенные факторы. В ряде случаев клеточно-тканевые изменения, возникающие при альтерации, достаточно очевидны (воспаление, некроз, дистрофия), однако иногда изменения, возникающие в биосистеме, минимальны и затрагивают организацию макромолекул (изменение третичной или четвертичной структуры белка, конформационные изменения в биомембранах и т. п.), что значительно затрудняет обнаружение первичного дефекта. Для врача в данном случае важна принципиальная методологическая посылка: если в организме выявляется какое-либо нарушение функции, то, несомненно, должна быть изменена и структура, ответственная за реализацию данной функции, т. е. являющаяся ее материальным (морфологическим) субстратом (единство структуры и функции). С другой стороны, при наличии измененной структуры глубокий анализ позволяет выявить и наличие функциональных сдвигов. Это положение легко может быть проиллюстрировано на достаточно простых (модельных) системах – структура фермента и его каталитическая активность, структура рецептора и его сродство к агонисту и т. п. Значительно сложнее проиллюстрировать это положение при переходе на уровень целого организма, поскольку здесь включается масса дублирующих, резервных, компенсаторных механизмов, позволяющих полноценно осуществлять сложную функцию (например, сохранение кровяного давления, поддержание постоянства рН и др.) при повреждении какого-либо регуляторного звена. И тем не менее, обнаружение измененной функции (симптома заболевания) является для врача ориентиром и сигналом для поиска структурной основы этой аномалии. Термином «патогенез» обозначается механизм развития заболевания, т. е. динамичный комплекс изменений, происходящих в живой системе при воздействии на нее патогенного фактора. Патогенез заболевания – диалектически противоречивый процесс, включающий в себя две противоположные тенденции: с одной стороны, это механизмы полома, повреждения, отклонения от нормы, а с другой – механизмы защиты, адаптации, компенсации и репарации. Борьба этих двух тенденций составляет основу и определяет направление развития болезни. Если преобладают механизмы повреждения, то имеет место прогрессирование патологического процесса, если верх берут саногенетические механизмы – начинается процесс выздоровления. Изучение патогенеза заболеваний является главной задачей патологической физиологии. Единство повреждения и защитно-компенсаторных реакций в патогенезе болезни. Понятие о патогенетической терапии. При изучении патогенеза заболевания особое внимание уделяется оценке защитных механизмов, выработавшихся в процессе эволюции: барьерным образованиям, приспособительным и компенсаторным реакциям. Барьеры – это морфологические и морфо–функциональные образования, предохраняющие организм от патогенных факторов. К ним относятся кожа, слизистые оболочки, костный покров черепа, передняя брюшная стенка, кишечник, ретикуло-эндотелиальная система – это все морфологические образования. К морфо–функциональным барьерам относятся гистогематический и гематоэнцефалический барьеры. Они представляют собой совокупность соединительнотканных элементов и капилляров, находящихся между кровью и тканями, а также между кровью, спинномозговой жидкостью и мозгом. Гистогематический барьер обеспечивает постоянство состава и физико-химических свойств тканевой жидкости, а также задерживает переход в нее из крови чужеродных веществ. Гематоэнцефалический барьер защищает центральную нервную систему от проникновения в ликвор чужеродных веществ, введенных в кровь, или продуктов нарушенного обмена веществ. Барьерную функцию выполняют печень и буферные системы крови и тканевой жидкости. Барьеры предупреждают возникновение и развитие болезни, а при их возникновении ограничивают распространение патогенного фактора, локализуют очаг повреждения. Защитно-компенсаторные процессы включаются при действии вредоносных факторов и представлены безусловными и условными рефлекторными реакциями. Безусловные реакции направлены на освобождение органа или ткани от контакта с патогенным фактором (кашель, чихание, моргание, спазм сосудов и др.). При повторном контакте с вредоносным фактором развивается условно–рефлекторная реакция (учащение сердечных сокращений, подъем АД, слюнотечение, слезотечение). Действие условно–рефлекторных реакций более продолжительное. Компенсаторные процессы возникают при длительном действии патогенного фактора и характеризуются развитием гипертрофии органа, включением резервных клеток, репаративной регенерацией (ускоренное образование эритроцитов, лейкоцитов; новообразование миофибрилл и митохондрий в кардиомиоцитах), усилением функции парного органа (почки, легкого) или органа и системы, смежных по функции (печени и мочевыделительной системы). Механизмы выздоровления. Выздоровление – это процесс восстановления нормальной жизнедеятельности организма после болезни, восстановление нарушенных функций больного организма и приспособление его к окружающей среде. Выделяют: а) срочные неустойчивые (аварийные) механизмы. Они представлены защитными рефлексами – например, выделением глюкокортикоидов и катехоламинов при стрессе; б) относительно устойчивые механизмы, действующие в течение всего периода заболевания: увеличение резервных клеток – лейкоцитоз, эритроцитоз; включение регуляторных систем –устанавливается пониженная теплопродукция при повышении температуры окружающей среды; в)продолжительно устойчивые механизмы – компенсатор–ная гипертрофия, репаративная регенерация, выработка антител, изменение пластических свойств ЦНС, охранительное торможение, выработка условных рефлексов и усиление безусловных рефлексов. Знание механизмов патогенеза обеспечивает надежное лечение больного и профилактику заболевания. Патогенетические принципы терапии включают симптоматическую терапию, дезинтоксикационную и иммунодепрессивную терапию; лечение, направленное на повышение резистентности организма; десенсибилизацию и терапию типовых патологических процессов. Реактивность организма, определение, виды. Формы ответной реакции организма на раздражитель (нормергия, патергия). Реактивность – свойство целостного организма, обладающего нервной системой, дифференцированно (т.е. качественно и количественно определенным образом) реагировать изменением жизнедеятельности на воздействия факторов внешней и внутренней среды. Реактивность бывает: а) видовая – присуща всем особям данного вида, групповая – определенной группе особей, индивидуальная – конкретному индивидуум; б) неспецифическая (первичная, простая) – проявляется при действии разнообразных факторов на организм. В ее основе генетически запрограммированные стандартные варианты ответа (например, защитно-компенсаторные реакции при действии высокой и низкой температур, при кислородном голодании; фагоцитоз и др.), специфическая – иммунологическая реактивность – способность организма отвечать на действие антигенов образованием антител комплексом клеточных реакций, специфических по отношению к данному антигену. в) физиологическая – охватывает реакции здорового организма, патологическая – качественно измененная реактивность при действии патогенных факторов на организм (например, аллергия – иммунная реакция организма, которая сопровождается повреждением собственных тканей). г) повышенная (гиперергия), пониженная (гипоергия), извращенная (дизергия). Следует различать нормальную реактивность организма (когда реакция адекватна раздражителю) и патологически измененную реактивность (например, формирование повышенной чувствительности к аллергену при сенсибилизации). Номергическая реактивность выражается количественно и качественно адекватной реакцией на воздействие какого либо агента. Патергия - болезненное повышение чувствительности организма, при котором подпороговые для нормального организма раздражения могут вызывать реакции в патергичном организме; понятие более широкое, чем понятие аллергии. Роль реактивности организма в патологии. Резистентность организма, определение, виды. Реактивность – свойство организма и его структур отвечать изменениями жизнедеятельности на действие факторов внешней среды. Реактивность обеспечивает взаимодействие организма с окружающим миром. Она существенно влияет на развитие и течение болезни. Реактивность является интегральной характеристикой целого организма, определяющей возможность и характер развития заболевания и претерпевающей изменения в процессе болезни. Выделяют несколько форм реактивности: 1) возрастную (отражает особенности реакции в различные возрастные периоды); 2) половую (отражает различия в реакции на воздействие на мужчин и женщин); 3) иммунологическую (отражает особенности реакции иммунной системы на антигенное воздействие); 4) групповую (например, предрасположенность к заболеваниям лиц с определенными группами крови); 5) индивидуальную и др. Можно говорить о местной (локальной) реактивности (например, особенности метаболизма канцерогена в определенной ткани) и общей реактивности, определяющей целостную реакцию организма на воздействие. Следует различать нормальную реактивность организма (когда реакция адекватна раздражителю) и патологически измененную реактивность (например, формирование повышенной чувствительности к аллергену при сенсибилизации). Резистентность – устойчивость организма к воздействию патогенных факторов. Р. Бывает пассивной и активной, неспецифической и специфической (иммунитет). В основе специфической резистентности лежит иммунологическая реактивность (способность организма отвечать на действие антигенов образованием антител комплексом клеточных реакций, специфических по отношению к данному антигену). Пассивная резистентность – нечувствительность к действию патогенного фактора, невосприимчивость к нему. Возникает в том случае, когда взаимодействие организма с патогенным фактором невозможно или затруднено. Она является энергозависимой и может быть обусловлена следующими механизмами: 1) существование преград для взаимодействия патогенного фактора со структурами организма (биологические барьеры); 2) отсутствие или разрушение структур организма, способных взаимодействовать с патогенным фактором, например отсутствие рецепторов к патогенным вирусам; 3) уничтожение патогенного фактора механизмами, не связанными с реакцией организма на действие этого фактора (уничтожение холерного вибриона желудочным соком); 4) замедление реализации патогенетических механизмов, запускаемых взаимодействием организма с патогенным фактором (увеличение пассивной резистентности при гипотермии). Активная резистентность (сопротивляемость) – устойчивость, которая обеспечивается комплексом защитно-компенсаторых реакций, направленных на уничтожение патогенного фактора и последствий его действия. Энергозависима, ее основу составляют механизмы реактивности (фагоцитоз, синтез антител, реакции клеточного иммунитета). Неспецифическая резистентность обеспечивается барьерными системами, защитными белками (интерфероны, пропердин, комплемент, лизоцим, Р-лизины), фагоцитирующими клетками, интегральными сосудисто-тканевыми реакциями (воспаление), системными нейрогуморальными механизмами (общий адаптационный синдром). Системной неспецифической защитной реакцией является лихорадка. Иммунитет как способ специфической защиты внутренней среды организма от веществ и агентов, несущих признаки чужеродной генетической информации, реализуется за счет гуморальных механизмов (выработки защитных антител) и при участии специализированных клеток (Т-лимфоцитов). Роль возраста в патологии. Старение организма, патология старческого возраста. Каждому возрасту свойственны свои болезни. Дети раннего возраста – чаще заболевания дыхательного аппарата, болезни пищеварительной системы и расстройства питания. У детей грудного возраста ребра расположены в горизонтальном направлении, грудная клетка не уплощена спереди назад =» тип дыхания диафрагмальный. Слизистая кишечника тонкая мускулатура слабо развита. Нервная регуляция деятельности указанных систем в раннем возрасте еще на совершенна. У детей первого года жизни часто отмечаются болезни пищеварительных и дыхательных органов, непосредственной или косвенной причиной смерти являются поражения дыхательной системы. Многие инфекции: корь, коклюш, дифтерия, скарлатина свойственны преимущественно детскому возрасту. Туберкулез редко встречается у детей, чаще у подростков и в юношеском возрасте. Многие болезни могут возникать в любом возрасте, но в старости наибольшее распространение имеют три недуга: атеросклероз, злокачественные новообразования и СД. В течение жизни организм подвергается необратимому старческому изменению. Старение – биологический разрушительный процесс, который неминуемо развивается с возрастом и ведет к ограничению адаптационных способностей организма, развитию возрастной патологии и увеличению вероятности смерти. Признаки старения проявляются на всех уровнях организации живого организма: на молекулярном, на уровне клеток и тканей, органов и систем и на уровне целостного организма. Изменения, возникающие на уровне целостного организма, выражаются в изменениях формы, величины тела и отдельных его частей. К старости болезни накапливаются, вновь возникают, приобрета ют качественные и количественные особенности течения и, вследствие снижения приспособительных возможностей организма, становятся причиной его гибели. Старение способствует развитию многих болезней, которые в ко нечном итоге приводят к смерти. К таким болезням, в частности, от носятся атеросклероз, ишемическая болезнь сердца, гипертоническая болезнь, сахарный диабет, злокачественные опухоли, паркинсонизм. С другой стороны, старение, способствуя развитию одних болез ней, затрудняет развитие других. Так, благодаря возрастным измене ниям реактивности организма пожилые и старые люди реже болеют ревматизмом, язвенной болезнью, бронхиальной астмой, гипертиреозом. Некоторые ученые считают, что если до 70-летнего возраста нет бурного развития атеросклероза, то в дальнейшем этот процесс резко не прогрессирует. Для старения характерно ограничение общих компенсаторных возможностей организма. Конституция организма, определение. Классификация конституционных типов человека. Роль конституции в патологии. Конституция – это комплекс морфологических, функцио нальных и психических особенностей организма, достаточно устойчи вых, определяющих его реактивность и сложившихся на наследствен ной основе под влиянием факторов внешней среды. Классификация Гиппократа. В зависимости от особенностей тем перамента человека и его поведения в обществе выделяют сангвини ков, холериков, флегматиков и меланхоликов. 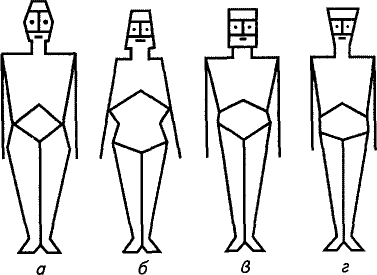 Классификация конституциональ ных типов по Сиго: а — дыхательный; 6 — пищеварительный; в — мышечный; г — мозговой Классификация Сиго. В ее основе лежит принцип преимущественного развития той или иной физиологической системы. Различают следующие типы: дыхательный (респираторный), пищеварительный (дигестивный), мышечный и мозговой (церебральный). Классификация Кречмера. Связывает морфологические особенно сти человека с особенностями его психики и с частотой определенных психических заболеваний. Выделяют атлетический, пикнический и ас тенический типы конституции. Классификация М.В.Черноруцкого. С точки зрения основных функций и обмена веществ людей разделяют на нормостеников, гипо-стеников и гиперстеников. Классификация А.А.Богомолъца. Основана на особенностях строе ния и функции соединительной ткани в организме. Различают фиб розный, липоматозный, пастозный и астенический типы конституции. Для фиброзного типа характерна плотная волокнистая соединительная ткань. Для липоматозного — обильное развитие жировой ткани, для пастозного — преобладание отечной, рыхлой соединительной ткани, а для астенического — нежной, тонкой мезенхимы. Классификация И.П.Павлова. В зависимости от соотношения пер вой и второй сигнальных систем высшей нервной деятельности чело века выделяют два типа: художественный (преобладает первая систе ма) и мыслительный (преобладает вторая). Роль конституции в патологии: Конституция определяет индивидуальную реактивность организ ма, его адаптационные особенности, своеобразие течения физиологиче ских и патологических процессов, патологическое предрасположение. Экстремальные состояния (коллапс, шок, кома), характеристика. Принципы патогенетической терапии. Экстремальные состояния характеризуются, как правило, динамичным стадийным развитием. Пример: при коллапсе, шоке или коме наблюдается перераспределение кровотока. Большое количество крови скапливается в расширенных венозных и артериальных сосудах брюшной полости, лёгких, подкожной клетчатки. Это значительно уменьшает объем циркулирующей крови и, следовательно, приток крови к сердцу. Обусловленное этим снижение сердечного выброса крови приводит к еще большему уменьшению ОЦК и усугублению состояния пациента. Коллапс – общее, остро развивающееся состояние, возникающие в результате значительного несоответствия ОЦК ёмкости сосудистого русла. Характеризуется недостаточностью кровообращения, первично циркуляторной гипоксией, расстройством функций тканей, органов и их систем. Этиология: непосредственная причина – быстро развивающееся значительное превышение ёмкости сосудистого русла по сравнению с ОЦК. Виды: кардиогенный, гиповолемический, вазодилационный, постгемаррогический, инфекционный, токсический, радиационный, панкреатический, ортостатический и др. Общий патогенез и проявления коллапса: нарушение функции ССС – инициальное и главное патогенетическое звено коллапса, характеризуется неадекватностью кровоснабжения тканей и органов; расстройство функций НС, имеет важную патогенетическую значимость, сопровождается – заторможенностью, апатией, тремором рук, иногда судорогами, обмороком; нарушение газообменной функции лёгких – частое поверхностное дыхание, гипоксемия; расстройство секреторной функции почек – олигурия, гиперстенурия; расстройства системы крови и гомеостаза – гиповолемия, повышение вязкости крови, образование тромбов. Многие перечисленные проявления обусловлены развитием гипоксии, при нарастании тяжести которой могут развиваться значительные расстройства жизнедеятельности организма, чревато смертью. Патогенетическая терапия: достигается путем устранения или снижения степени последствий несоответствия емкости сосудистого русла и ОЦК. С этой целью пациентам вливают препараты крови, крове – или плазмозаменители, буферные растворы; вводят ЛС, повышающие тонус стенок резистивных и емкостных сосудов, активирующие функцию сердца и дыхательного центра; проводят оксигенотерапию путем вдыхания газовых смесей с высоким парциальным содержанием кислорода; при наличии признаков надпочечниковой недостаточности используют кортикостероиды. Шок – общее, крайне тяжелое состояние организма, возникающее под действием сверхсильных экстремальных факторов. Характеризуется стадийным прогрессирующим расстройством жизнедеятельности организма в результате нарастающего нарушения функций нервной, эндокринной, сердечнососудистой и других жизненно важных систем. Этиология: важная отличительная черта шока – вызывает экстремальный фактор большей силы, как правило, приводящий к различного масштаба нарушениям структурных элементов тканей и органов. Виды: критерий к дифференцировке – причина – травматический (раневой), ожоговый, посттрансфузионный, аллергический, электрический, кардиогенный, токсический, психогенный. В практической медицине шоковые состояния делят в зависимости от тяжести их течения: шок 1 степени (легкий), шок 11 степени (средней тяжести), 111 степени (тяжелый). Общий патогенез: сначала наблюдается активация специфических и неспецифических адаптивных реакций – адаптивная, компенсаторная, непрогрессирующая, ранняя стадия. Если процессы адаптации недостаточны, развивается вторая стадия шока – стадия дезадаптации или декомпенсации. На этой стадии выделяют 2 подстадии: прогрессирующая (заключается в истощении компенсаторных реакций и гиперфузии тканей) и необратимую (в ходе ее развиваются изменения, не совместимые с жизнью). Эффективность лечения шоковых состояний во многом определяется интервалом времени, через который оно начато после воздействия причинного агента: чем этот интервал короче, тем успешнее лечение и благополучнее прогноз. Патогенетическая терапия: 1) устранение кровотечения и кровоизлияний; 2) восстановление нарушенных дыхания и кровообращения; 3) снижение расстройств водно-электролитного обмена; 4) проведение иммобилизации костей и переломов; 5) щадящая транспортировка пострадавшего; 6) устранение боли; 7) снижение гиперактивности симпатической и парасимпатической активности путем назначения α-адреноюлокаторов, препаратов холинэстеразы; 8) ослабление гипоксии (дыхательной, кровяной, циркуляторной, тканевой) путем применения оксигенбаротерапии, антигипоксантов (лития окисбутират); 9) переливание крови, различных противошоковых солевых, пептидных плазмозаменяющих растворов. Кома – тяжелое и опасное для жизни состояние организма, характеризующееся глубоким угнетением ЦНС, проявляющимся потерей сознания, отсутствием рефлекторных реакций на различные внешние раздражители, в том числе и болевые, расстройством жизненно важных функций (дыхания, кровообращения, выделения и др.) и обмена веществ. Этиология: может развиваться в результате либо прямого (первичного) поражения ЦНС (кровоизлияния в мозг или механического, электрического, токсического, инфекционного и опухолевого повреждения мозга), либо опосредованного (вторичного) токсико-инфекционного повреждения головного мозга как следствие первичного токсико-инфекционного процесса в других органах и тканях организма. Виды: при постепенном развитии комы выделяют прекому и 4 степени тяжести коматозного состояния: Прекома: расстройства сознания – спутанность, заторможенность, сонливость, реже психомоторное возбуждение; рефлексы сохранены, хотя координация движений и вегетативные функции изменены. Кома 1 степени: оглушенность сознания, торможение реакции на раздражители, контакт с больными затруднен, мышечный тонус повышен. Кома 2 степени: больной в глубоком сне, контакт с ним невозможен, реакции на раздражители резко ослаблены, проявляются патологические типы дыхания, возможны непроизвольные мочеиспускание и дефекация. Кома 3 степени: сознание отсутствует, большинство рефлексов угнетено, отмечаются патологические типы дыхания; мочеиспускание и дефекация непроизвольны, АД снижено, температура тела понижена. Кома 4 степени: полная арефлексия, атония мышц, гипотермия, глубокое нарушение функций продолговатого мозга с прекращением спонтанного дыхания, резким снижением АД. Патогенез: развитие комы связано с метаболическим и структурными нарушениями в ЦНС, соотношение которых при различных видах комы различно. Структурные изменения ЦНС возникают первично при травме и воспалениях ГМ, опухолях, нарушениях мозгового кровообращения и вторично при метаболических расстройствах (недостаточное энергетическое и пластическое обеспечение функций нервных клеток за счет дефицита или нарушений усвоения глюкозы и других веществ, развития гипоксии), вызванных отравлениями, эндокринными и внутренними заболеваниями. Важное значение имеют расстройство водно-электролитного гомеостаза нейронов и функции их мембран с нарушением медиаторных процессов в синапсах ЦНС. Патогенетическая терапия: Необходимо сочетание искусственного замещения функций жизненно важных органов и этиопатогенетической терапии. Основная задача лечения - поддержание оптимального транспорта кислорода, в связи с чем очень опасны даже кратковременные эпизоды гипоксии и артериальной гипотензии. Должны быть приняты все меры, обеспечивающие свободную проходимость дыхательных путей. При I и II стадии для этой цели можно использовать воздуховод, при III и IV - интубацию трахеи или трахеостомию. При гиповентиляции или гипервентиляционном синдроме, который чаще встречается у больных с черепно-мозговой травмой, показана искусственная вентиляция легких. Во время искусственной вентиляции очень важен контроль не только PaO2, но и PaCO2. Принимают меры для нормализации температуры тела, а при показаниях прибегают к гипотермии. Для лечения и динамического контроля биохимических параметров выполняют катетеризацию центральной вены. Необходимы тщательный уход за больным (опасность образования пролежней), антибактериальная терапия, парентеральное и энтеральное зондовое питание. Периоды умирания организма (преагония, агония, клиническая смерть, биологическая смерть). Патофизиологические и деонтологические основы реанимации. Преагония - первое терминальное состояние - характеризуется различной продолжительностью (часы, сутки), в этот период наблюдается одышка, снижение ар териального давления (верхнее давление - 60 мм.рт.ст., тахикардия, наблюдается затемнение сознания). Преагональное состояние продолжается не более суток и при от сутствии адекватной помощи переходит в агонию. Агония - постепенное вы ключение всех физиологических функций при крайнем напряжении защитных механизмов, которые утрачивают свою целесообразность - например, судороги (следствие безудержного распространения возбуждения), терминаль ное дыхание (как проявление повышенной возбудимости дыхательного центра). Продолжительность агонии -2-4 мин. Клиническая смерть – состояние, когда работа основных систем жизнеобеспечения – кровообращения и внешнего дыхания прекращена, но сохраняется определенный (минимальный) уровень обмена веществ в тканях. Необходимо помнить. Что на этом этапе жизнь можно восстановить. Именно поэтому необходимо, чтобы каждый медицинский работник мог надежно диагностировать эту стадию. Биологическая смерть – стадия необратимых изменений в организме. Основы реанимации: мероприятия направлены на восстановление дыхания и кровообращения: массаж сердца, искусственное дыхание. Поскольку, в тер минальном периоде нередко наблюдается фибрилляция сердца, когда вследствие беспорядочного асинхронного сокращения отдельных мышечных групп, полноценная систола невозможна. В таких случаях применяют дефибрилляцию: на грудную клетку подается напряжение до 6 Кв продолжительностью 10мс. Такой единичный разряд устраняет фибрилляцию и способствует восстановлению кровообращения. Патогенное действие на организм низких температур (гипотермия, отморожение, простудные заболевания). Действие низких температур может быть местным (отморожения) и общим (переохлаждение организма, гипотермия, простуда). Гипотермия - охлаждение организма общее, переохлаждение организма) нарушение теплового баланса, сопровождающееся снижением температуры тела ниже нормальных значений. Скорость и степень развития зависит от состояния организма и внешних условий. При продолжительном действии холода общая гипотермия может развиться, когда температура окр воздушной среды на 10-150 ниже температуры тела. Биологический «0» для человека развивается 23-250С. Это такая температура тела, при которой активность ферментов и обмен веществ соответствуют нулевому значению, но восстановление жизненных функций возможно. При понижении температуры тела до +20-+170С обычно развивается смерть. Физическая гипотермия развивается в 2 фазы: компенсации и декомпенсации. Компенсация температура тела не снижается, а поддерживается на нормальном уровне благодаря включению механизмов физической терморегуляции, направленных на ограничение теплоотдачи – спазм сосудов кожи, подкожной клетчатки, уменьшение потоотделения, формирование «гусиной кожи». При более интенсивном и продолжительном действии холода активизируются механизмы химической терморегуляции, направленные на увеличение теплопродукции – активизация дрожательного (мышечная дрожь) и недрожательноготермогенеза (усиление обмена веществ, распад гликогена в печени и мышцах с развитием гипергликемии). Данный механизм способствует быстрому согреванию организма. Но длительная адаптация к холоду таким путем невозможна. Адаптация организма к холоду может проходить и в результате активации нейрогуморальных механизмов, особенно симпатического отдела автономной НС, гипофизаро-адреналовой, а также соматической НС. Декомпенсация протекает в 3 периода: 1) динамический (температура тела 32-340С, сознание сохранено, речь вялая, отмечается сонливость, желание присесть, хотя человек еще может двигаться, а также нарушение критической оценки своего состояния); 2) ступорозная (температура тела снижается до 29-320С, сознание угнетено дыхание и пульс замедлены; двигаться, а значит помочь себе человек уже не может); 3) судорожный (температура тела 26-29, сознание отсутствует, кожа бледная, холодная, все мышцы сокращены, отмечается тризм, дыхание поверхностное, пульс еле прощупывается, АД снижено, зрачки сужены, реакция их на свет ослаблена; это состояние обратимо). В первую фазу физической гипотермии развивается гипоксия всех тканей, особенно ЦНС. Отмечаемые в организме многие расстройства еще обратимы. Во вторую фазу физической гипотермии в организме. Наряду с приспособительными, отмечаются патологические изменения (снижение теплопродукции и увеличение теплоотдачи, уменьшение основного обмена, энергообразования и расхода энергии, уменьшение работы сердца и кровотока через органы, развитие поверхностного дыхания, снижение и исчезновение сначала корковых, затем подкорковых, потом стволовых и, наконец спинномозговых рефлексов). Принципиальные лечебные мероприятия по выведению организма из холодового наркоза заключаются в немедленном согревании тела и восстановлении, прежде всего, СС и дыхательной систем. Отморожение возникает в результате действии низких температур на ограниченные участки тела. Клиническая картина отморожений возникает, как правило, не сразу, а после согревания. Отморожения могут наступать в сырую погоду даже при температуре +5 -+8, а тем более – при значительных морозах. «Траншейная стопа» - особый вид отморожения. Она появлялась у солдат в холодных сырых окопах при длительной неподвижности и отсутствии горячей пищи. Гибель ткани может наступать даже тогда, когда их температура составляет +10-+12, что связано с длительным и интенсивным спазмом сосудов, нарушением трофики тканей и доставки к ним кислорода. Граница отморожения, как правило, проходит по линиям суставов. Простудные заболевания возникают в результате охлаждения всего тела или его частей (особенно ног и поясницы). Является одним из важных условий возникновения так называемых простудных заболеваний (особенно воспаления ВДП и легких). Пусковой механизм простуды - рефлекторные сосудодвигательные реакции. Вначале интенсивный спазм, затем – паралитическое расширение сосудов, повышение проницаемости сосудистых, в т.ч. гематэнцефалических барьеров для микробов как в месте действия холода, так и в различных других частях тела, снижения активности мерцательного эпителия и образования слизи в слизистых воздухоносных путей. Это сопровождается снижением резистентности тканей организма к различным м/о и повреждающим факторам. В механизме простудных заболеваний определенную роль играют и аллергические реакции, которые проявляются местно в виде отека, зуда, расстройства местного и общего кровообращения, системы дыхания, иммунитета. Под влиянием холода могут возникать аллергические, в том числе и аутоиммунные реакции в организме, особенно почек или сердца. Профилактика: закаливание, ношение рациональной одежды и обуви. Патогенное действие на организм высоких температур (гипертермия, тепловой удар, ожоги). Гипертермия сопровождается обычно временным увеличением температуры тела в пределах +38-+40 в результате действия на него повышенной температуры окружающей среды на фоне существенного ограничения физических и/или физиологических механизмов теплоотдачи (испарения, теплопроведения, конвекции, теплоизлучения, потоотделения, вентиляции, кровообращения в тканях «оболочки» тела) и усиления процессов теплопроизводства (обусловленных усилением потребления кислорода, активацией метаболических, особенно катаболических процессов, а также активацией ССС, мышечной и дыхательной систем). В развитии гипертермии 2 стадии: Компенсации – напряжение всех механизмов теплоотдачи приводит к сохранению нормальной температуры тела; Декомпенсации – не смотря на все усилия организма, теплопродукция превышает теплоотдачу, и температура тела продолжает повышаться. Сначала гипертермия сопровождается резким возбуждением ЦНС, усилением дыхания, кровообращения, обмена веществ. Дальнейшее прогрессирующее повышение температуры тела приводит к торможению ЦНС, нарушению и угнетению дыхания, системного и местного кровообращения, деятельности печени, пищеварительного тракта, почек. Развивается гипоксия и ацидоз всех тканей, особенно ЦНС. Обильное потоотделение приводит к обезвоживанию организма, сгущению крови, потере хлоридов. Повышается гемолиз эритроцитов, повреждаются различные ткани, что усиливает явления интоксикации организма. Нарушается свертываемость крови. На фоне нарастающей интоксикации и кислородного голодания – судороги, при температуре +42-+42 наступает смерть от остановки либо дыхания, либо сердца. Тепловой удар сопровождается развитием резко выраженных расстройств деятельности ЦНС (потеря сознания, судороги, парезы, параличи, центрогенные рвота, нарушение дыхания и др.). В развитии теплового удара выделяют три клинические формы: 1) асфиктическую, 2) паралитическую, 3) психопатическую. Тепловой удар чаще развивается на фоне тяжелой физической нагрузки в условиях высокой температуры (+35° - 40°) и влажности окружающей среды, а также теплоизолирующей одежды. Тепловой удар развивается внезапно или после продромальных явлений (головная боль, слабость, жажда, сухая горячая кожа, снижение потоотделения). В начальной стадии теплового удара отмечаются головная боль, слабость, головокружение, тошнота, рвота, покраснение лица, субфебрильная температура. В тяжелых случаях при тепловом ударе развиваются мышечная, сердечно сосудистая недостаточность, гипоксия, гипоксемия, сгущение крови, повышение ее вязкости и уменьшение ее текучести; дыхательная и метаболическая недостаточность, резкое возбуждение, потеря сознания, бред, галлюцинации, клонические и тонические судороги, коллапс. Без оказания срочной медицинской помощи возможна смерть. Выздоровление обычно медленное, часто развиваются осложнения и рецидивы. В патогенезе теплового удара важное значение имеют нарушения функций ЦНС, сердечнососудистой и дыхательной систем, тяжелые расстройства обмена веществ, особенно блокада тканевых ферментов, выраженное кислородное голодание клеток, образование и действие токсических веществ. |
