Пат физ устно экзамен. патфиз устно. Общая патофизиология патофізіологія як наука та навчальна дисципліна. Методи патофізіології
 Скачать 1.7 Mb. Скачать 1.7 Mb.
|
Вторичные кардиомиопатии сердцаВ эту группу объединены патологии, причины возникновения которых кроются в физических и химических нарушениях в организме, провоцирующих изменения в сердечной мышце. Алкогольная кардиомиопатия является следствием воздействия на миокард этанола, составляющего основу спиртных напитков. В итоге в миокарде появляется жировая ткань. Тиреотоксическая вызывается нарушением функции эндокринной системы, отсутствием лечения при тиреотоксикозе. Одно из частых проявлений – дисгормональная кардиомиопатия в период полового созревания или при гормональной терапии. Токсическая - ещё один вид вторичной кардиомиопатии, связанный с воздействием на ткани сердца различных ядовитых веществ: лития, кобальта и др. Они вызывают воспаления и микроинфаркты. Стрессовая сопровождается снижением сокращений миокарда и его слабостью вследствие эмоциональных, психических воздействий, потрясений. Диабетическая появляется при диагнозе «сахарный диабет» и ведет к биохимическим изменениями в миокарде, накоплению различных полисахаридов. Прогнозы при каждом виде вторичной кардиомиопатии зависят от успешности лечения не только самой патологии, но и заболеваний, ставших ее причиной: сахарного диабета, тиреотоксикоза, алкогольной зависимости и др. Это чрезвычайно сложные случаи, однако при профессиональном подходе длительность жизни пациента может быть максимально увеличена. ОсложненияОсновными являются сердечная недостаточность и аритмии в их явных клинических проявлениях. При расширении стенок желудочка перестают нормально работать сердечные клапаны. Из-за большого скопления жидкости в тканях и внутренних органах (легких) появляются отеки. Эмболия (образование кровяных сгустков и тромбов) – чрезвычайно опасное осложнение, приводящее к инфаркту и инсульту. Внезапная остановка сердца – наиболее сложное следствие кардиомиопатии, которое при отсутствии своевременных реанимационных действий имеет летальный характер. 101. Аритмії серця: класифікація, причини, механізми, типові електрокардіографічні прояви. Роль додаткових провідникових шляхів серця в розвитку аритмій. Причини і механізми виникнення ектопічних вогнищ збудження в міокарді, механізми повторного входу і рециркуляції збудження. Фібриляція і дефібриляція серця. Позаміокардіальна недостатність серця. Ураження перикарда. Гостра тампонада серця. 27.17. Что такое аритмии сердца? Как их классифицируют? Аритмиями сердца называют нарушения частоты, ритма, согласованности и последовательности его сокращений. Аритмия - нарушение ЧСС, ритмичности сокращений, локализации водителя ритма или проводимости (Мурашко В.В., электрокардиография). Развитие аритмий может быть связан с нарушениями основных функций проводящей системы сердца: автоматизма, возбудимости и проводимости. На этом основывается классификация аритмий, в соответствии с которой выделяют: I. Аритмии, обусловленные нарушениями автоматизма. II. Аритмии, связанные с нарушениями возбудимости. III. Аритмии, обусловленные нарушениями проводимости. IV. Аритмии, связанные с сочетанными нарушениями возбудимости и проводимости. 27.18. Какие аритмии могут возникать в результате нарушения функции автоматизма? Различают две группы аритмий, связанных с нарушением автоматизма сердца. I. Номотопни аритмии. Генерация импульсов к сокращению, как и в норме, происходит в синусно-предсердного узла. К этой группе относятся: а) синусную тахикардию - учащение сердечных сокращений б) синусную брадикардия - уменьшение частоты сердечных сокращений в) синусную (дыхательную) аритмию - изменение частоты сердечных сокращений в разные фазы дыхательного цикла (ускорение при вдохе и замедление при выдохе). II . Гетеротопные аритмии - синдром слабости синусно-предсердного узла. Генерация импульсов к сокращению происходит не в синусно-предсердного узла, а в других структурах проводящей системы, что является водителями ритма II и III порядка. Синдром развивается в результате уменьшения активности или прекращения деятельности синусно-предсердного узла при повреждении его клеток или первичных функциональных нарушениях. При этом могут развиваться такие виды патологических ритмов сердца: а) предсердный медленный ритм - водитель ритма содержится в структурах левого предсердия, частота сердечных сокращений менее 70 / мин .; б) атриовентрикулярный ритм - источником импульсов являются водители ритма II порядка (верхняя, средняя или нижняя часть атриовентрикулярного узла), частота сердечных сокращений в зависимости от места генерации импульсов уменьшается от 70 до 40 / мин; в) идиовентрикулярный желудочковый ритм - генерация импульсов происходит в водителях ритма III порядка (пучок Гиса или его ножки), частота сокращений сердца менее 40 / мин. 27.19. Каковы причины и механизмы развития синусной тахи- и брадикардии? Синусные тахикардия и брадикардия относятся к группе номотопних аритмий, связанных с нарушениями функции автоматизма. Способность к автоматическому образования импульсов зависит от клеток, расположенных в проводниковой системе сердца (β-клетки), в которых происходит спонтанная медленная деполяризация клеточной мембраны в период диастолы (рис. 122). В результате, при достижении определенного критического уровня, возникает потенциал действия. Частота генерации импульсов зависит от трех факторов: а) максимального диастолического потенциала этих клеток; б) уровня критического потенциала, по достижении которого возникает потенциал действия; и в) скорости диастолической деполяризации. Изменение уровня максимального диастолического потенциала, критического потенциала или скорости диастолической деполяризации в ту или иную сторону ведет к изменению частоты генерации импульсов или к появлению других источников импульсации, если эти изменения возникают в других, способных к возбуждению участках сердца и приводят к появлению в них потенциалов действия . При уменьшении уровня максимального диастолического потенциала клеток синусно-предсердного узла, при приближении к нему критического потенциала или увеличении скорости медленной диастолической деполяризации импульсы генерируются чаще, развивается тахикардия. Это происходит под влиянием повышенной температуры тела, при растяжении участка синусно-предсердного узла, при возбуждении симпатических нервов и действия катехоламинов. Наоборот, уменьшение скорости медленной диастолической деполяризации, гиперпо-ляризация в диастоле и удаления критического потенциала от уровня максимального диастолического, как это наблюдается при раздражении блуждающего нерва, сопровождаются замедлением генерации импульсов, а следовательно, и сокращений сердца - брадикардией. Периодические изменения тонуса блуждающего нерва во время акта дыхания могут вызвать дыхательную аритмию (учащение сердцебиения при вдохе, замедление - при выдохе). Дыхательная аритмия в норме бывает у детей, но изредка может наблюдаться и у взрослых. 27.20. Какие аритмии возникают в результате нарушения возбудимости миокарда? Механизм их развития? В основе аритмий, связанных с нарушениями функции возбудимости, лежит появление расположенных вне синусно-предсердным узлом так называемых эктопических очагов возбуждения, генерирующих внеочередные импульсы к сокращению. В патологических условиях может оказаться собственный автоматизм нижчерозташова-ных отделов проводящей системы сердца (потенциальных водителей ритма). Такие условия могут возникнуть при снижении автоматизма синусно-предсердного узла или при повышении способности к генерации импульсов в других участках миокарда. В этих случаях частота импульсов, генерируемых нормальным водителем ритма, оказывается недостаточной для подавления автоматизма других отделов, что приводит к появлению дополнительных импульсов с эктопической расположенных очагов возбуждения. Другим механизмом, приводящим к появлению эктопических очагов возбуждения, возможно появление разности потенциалов между расположенными рядом миоцитами вследствие, например, неодновременного окончания реполяризации в них, что может вызвать возбуждение в волокнах, которые уже вышли из фазы рефрактерности. Это явление наблюдается при локальной ишемии миокарда и при отравлении сердечными гликозидами. Среди аритмий этой группы чаще всего бывают экстрасистолия и пароксизмальная тахикардия. 27.21. Что такое экстрасистолия? Назовите виды экстрасистол и их основные электрокардиографические характеристики. Экстрасистолия - это вид аритмий, обусловленных нарушениями функции возбудимости, что проявляется возникновением внеочередных сокращений сердца или только желудочков. Такие внеочередные сокращения получили название экстрасистол. В зависимости от локализации очага, из которого следует внеочередной импульс, различают несколько видов экстрасистол: синусную (или номотопну), предсердную, предсердий-но-желудочковой и желудочковую (рис. 123). Поскольку волна возбуждения, возникшего в необычном месте, распространяется в измененном направлении, это отражается на структуре электрического поля сердца и находит отражение на ЭКГ. каждый вид экстрасистолы имеет свою электрокардиографическую картину, что позволяет определить место эктопического очага возбуждения. Синусная экстрасистола возникает вследствие преждевременного возбуждения части клеток синусно-предсердного узла. Электрокардиографически она не отличается от нормального сокращения, за исключением укорочения диастем-лично интервала Т-Р. Вследствие укорочения диастолы и уменьшения наполнения желудочков пульсовая волна при экстрасистоле уменьшена. Предсердная экстрасистола наблюдается при наличии очага эктопического возбуждения в разных участках предсердий. Характеризуется изменением формы зубца Р (пониженное, двухфазный, отрицательный) при сохраненном комплексе QRS и некотором удлинении диастолического интервала после экстрасистолы. Это обусловлено тем, что, идя ретроградным путем, возбуждение преждевременно разряжает нормальный синусный импульс, который совпадает по времени с возбуждением желудочков. Следующий предсердный импульс, возникающий из-за нормальный интервал, оказывается несколько удаленным во времени с момента окончания возбуждения желудочков - неполная компенсаторная пауза. Предсердно-желудочковая экстрасистола наблюдается при возникновении дополнительного импульса в предсердно-желудочковой узле. Волна возбуждения, выходит из верхней и средней частей узла, распространяется в двух направлениях: в желудочках - в нормальном, в предсердиях - в ретроградном. При этом отрицательный зубец Р может накладываться на комплекс QRS. Диастолическое интервал после экстрасистолы немного удлиненный. Экстрасистола может сопровождаться также одновременным сокращением предсердий и желудочков. При предсердно-желудочковой экстрасистолы, выходит из нижней части узла, возникает компенсаторная пауза, такая же, как и при желудочковой экстрасистоле. Для желудочковой экстрасистолы характерно наличие полной компенсаторной паузыпосле внеочередного сокращения. Она возникает вследствие того, что возбуждение, охватившее желудочки, не передается через предсердно-желудочковый узел обратно на предсердия одновременно очередной нормальный импульс возбуждения, идущего от синусно-предсердного узла, не распространяется на желудочки, потому что они находятся в фазе рефрактерности. Следующее сокращение желудочков возникает только после прихода к ним очередного нормального импульса. Поэтому продолжительность компенсаторной паузы, вместе с интервалом предшествует экстрасистоле, равна продолжительности двух нормальных диастем-лично пауз. Однако если сокращения сердца настолько редки, что к моменту прихода очередного нормального импульса желудочки успевают выйти из состояния рефрактерности, то компенсаторной паузы не бывает. Внеочередное сокращение попадает в интервал между двумя нормальными и в этом случае оно называетсявставной экстрасистолии. Поскольку волна возбуждения при желудочковой экстрасистолии распространяется по желудочкам как в прямом, так и в ретроградном направлениях, это сопровождается значительными изменениями формы комплекса QRS, его деформацией. 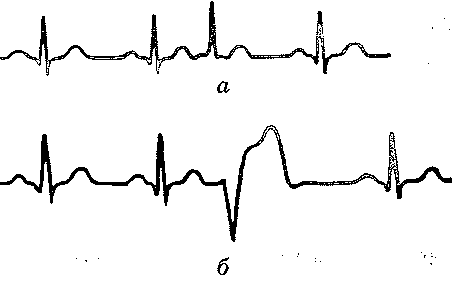 Рис. 123. Экстрасистолы: а - предсердная, б - желудочковая 27.22. Что такое пароксизмальная тахикардия? Чем она характеризуется? Пароксизмальная тахикардия - это аритмия, обусловленная нарушением функции возбудимости, которая проявляется возникновением группы экстрасистол быстро повторяются и полностью подавляют физиологический ритм. При пароксизмальной тахикардии нормальный ритм сердца внезапно прерывается нападением сокращений частотой от 140 до 250 ударов в минуту. Продолжительность приступа может быть различной - от нескольких секунд до нескольких минут, после чего он так же внезапно прекращается и устанавливается нормальный ритм. Чаще всего наблюдается предсердная форма пароксизмальной тахикардии. А поскольку продолжительность потенциалов действия и продолжительность рефрактерных периодов увеличивается по ходу проводящей системы, то дистально расположенные участки ее не всегда способны воспроизвести частоту импульсации, поступающей из проксимальных отделов. Поэтому большая часть импульсов при предсердной тахикардии не может проводиться предсердно-желудочковым узлом. Поскольку продолжительность рефрактерных периодов и потенциалов действия в волокнах правой ножки пучка Гиса больше, чем в левой, при высокой частоте импульсов чаще нарушается проведение возбуждения именно к правого желудочка. 27.23. Какие аритмии возникают в результате нарушений функции проводимости миокарда? Выделяют две группы аритмий, связанных с нарушениями проводимости. 1. Блокады сердца . Это аритмии, обусловленные замедлением или полным прекращением проведения импульсов по проводниковой системе. Причиной блокады может быть повреждение проводящих путей, ведет к увеличению рефрактерного периода и замедление или полное прекращение проведения импульса. Нарушение проводимости могут возникать между синусно-предсердным узлом и предсердиями, внутри предсердий, между предсердиями и желудочками, а также в одной из ножек пучка Гиса. Поэтому выделяют следующие виды блокад: а) внутрипредсердную; б) предсердно-желудочковой; в) внутрижелудочковую. 2. Ускоренное проведение импульсов - синдром Вольфа-Паркинсона-Уайта (см. Запрос. 27.1.25). 27.24. Дайте характеристику предсердно-желудочковой блокады сердца. Предсердно-желудочковая, или поперечная, блокада сердца может быть полной и неполной. В неполной блокаде сердца различают три степени (рис. 124). Предсердно-желудочковая блокада I степени характеризуется увеличением времени проведения импульса от предсердий к желудочкам, сопровождающееся удлинением интервала PQ (0,2-0,5 с). Блокада II степени (периоды Венкебаха) характеризуется прогрессирующим увеличением интервала PQ до тех пор, пока один из возбуждений, чаще всего восьмой-десятых, не производится. После выпадения сокращения желудочка интервал PQ восстанавливается, постепенно удлиняясь с каждым последующим сокращением сердца. Считают, что этот феномен связан с прогрессирующим затруднением проведения импульсов через узел. При блокаде III степени наблюдают выпадение каждого второго-третьего сокращения или, наоборот, производится только каждое второе, третье или четвертое возбуждения предсердий. При полной предсердно-желудочковой блокаде предсердия и желудочки сокращаются независимо друг от друга, каждый в своем ритме: предсердия с частотой около 70, желудочки - около 35 сокращений в 1 мин. (идиовентрикулярный ритм). Особое значение имеет момент перехода неполной блокады в полную, когда к желудочков не поступают импульсы от предсердий. Медленная диастолическая деполяризация в потенциальных водителях ритма возникает только через некоторое время после прекращения импульсов от синусно-предсердного узла. Этот период носит название пре-автоматической паузы, во время которой наблюдается асистолия желудочков. При этом вследствие прекращения поступления крови к головному мозгу возникает потеря сознания, судороги (синдром Морганьи-Эдемса-Стокса). Возможна смерть, но чаще всего при возобновлении сокращений желудочков указанные явления проходят. Синдром может повторяться многократно. 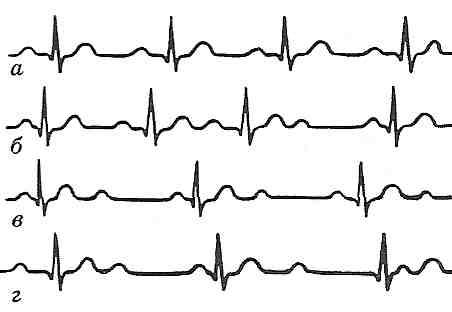 Рис. 124. Предсердно-желудочковая блокада: а - I степени; б- II степени; в - III степени; г - полная поперечная блокада 27.25. Чем может быть обусловлено развитие синдрома Вольфа-Паркинсона-Уайта? Синдром Вольфа-Паркинсона-Уайта характеризуется ускоренным проведением импульсов от предсердий к желудочкам, в результате чего происходит преждевременное возбуждение последних, развивается тахикардия, уменьшается интервал PQ на ЭКГ. Причиной развития этого синдрома считают существование дополнительных путей проведения импульсов. К таким путей относят (рис. 125): а) пучок Паладино-Кента: видоизмененная миокардиальная ткань, локализованная в зоне атриовентрикулярного кольца. Может существовать два пучка (левый и правый), содержащихся соответственно в кольцах двустворчатого и трехстворчатого клапанов. Указанные пучки проводят импульсы от предсердий к желудочкам, минуя пред-серднеи-желудочковый узел; 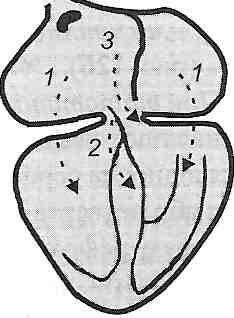 Рис. 125. Дополнительные проводнику пути сердца: 1 - пучок Паладино- Кента; 2 - пучок Махайма; 3 - пучок Джеймса б) пучок Махайма. Соединяет верхнюю часть пучка Гиса с желудочками; в) пучок Джеймса. Связывает предсердия с нижней частью предсердно-желудочкового узла или с пучком Гиса. По дополнительным проводящих путях импульсы проводятся быстрее и достигают желудочков ранее импульсов, идущих обычным образом через предсердно-шлуноч-ный узел. Это приводит к преждевременной активации части желудочков, другая их часть возбуждается позже импульсами, проходящими через предсердно-шлуноч-ный узел. , |
