ОПХ ПрАК. Общие вопросы 1 Наложить кровоостанавливающий зажим на сосуды подкожной клетчатки. Перевязать сосуд
 Скачать 1.77 Mb. Скачать 1.77 Mb.
|
|
11) Подобрать набор инструментов и ушить рану желудка 12) Подобрать инструменты и ушить рану тонкой (толстой) кишкиУшивание ран кишечника. а) ушивание небольших ран: серозно-мышечный кисетный шов + поверх швы Ламбера б) ушивание значительных ран, разможение краев стенки кишки: 1) иссечение раны и перевод раны в поперечную 2) двухрядный шов: сквозной непрерывный кетгутовый вворачивающий шов Шмидена (скорняжный) + серозно-мышечные швы Ламбера 3) контроль на проходимость NB! Поперечное ушивание продольной раны обеспечивает хороший просвет кишки лишь когда продольная рана не достигает диаметра кишечной петли. Резекция кишки с анастомозом "конец в конец". Ушивание раны кишечника. Начало операции – см. вопрос 60. Анастомоз «конец в конец» наиболее физиологичен. Техника формирования анастомоза «конец в конец»: 1 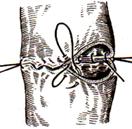 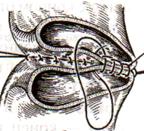 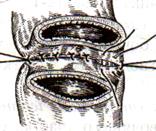 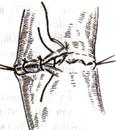 . Задние стенки отсеченной петли сближают и на необходимом уровне прошивают двумя держалками (одной сверху, другой снизу). . Задние стенки отсеченной петли сближают и на необходимом уровне прошивают двумя держалками (одной сверху, другой снизу).2. Между держалками с интервалом 0,3-0,4 см накладывают узловые серозно-мышечные швы Ламбера. 3. Мягкие зажимы снимают, заднюю губу анастомоза прошивают кетгутовым непрерывным сквозным швом с захлесткой (швом Мультановского). 4. Этой же нитью переходят на переднюю губу анастомоза и ушивают ее сквозным швов Шмидена. Нить завязывают. 5. Меняют перчатки, салфетки, обрабатывают шов и ушивают переднюю губу анастомоза узловыми серозно-мышечными швами Ламбера. Проверяют проходимость анастомоза 13)Продемонстрировать методику формирования различных гастроэнтероанастомозов. 14)Подобрать набор инструментов и произвести гастростомию по Витцелю. Способ Витцеля. 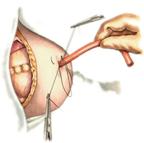 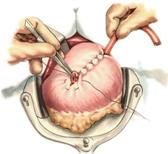 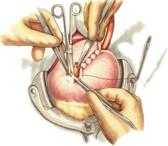 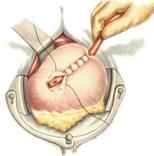 а. Доступ: трансректальная, параректальная по Ленандеру или верхняя срединная лапаротомия. б. На переднюю стенку желудка укладывают резиновую трубку в направлении к привратнику (по Витцелю) или в направлении ко дну желудка (по Гернеру – лучше, т.к. трубка обращена в газовый пузырь и пища не вытекает). в. Серозно-мышечными швами трубку инвагинируют в стенку желудка. У нижнего конца трубки накладывают кисетный шов, в центре его вскрывают желудок и погружают конец трубки в просвет желудка. Кисетный шов затягивают с образованием трубчатого свища. г. Стенку желудка вокруг трубки подшивают к брюшине для предупреждения инфицирования брюшной полости по ходу канала свища. д. На переднюю брюшную стенку трубку выводят через дополнительный разрез со швами-держалками, которыми трубку фиксируют к коже. NB! После удаления трубки свищ самостоятельно заживает. 15) Подобрать набор инструментов и произвести гастростомию по Топроверу способ Топровера: 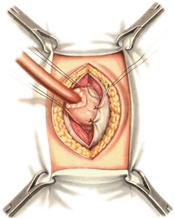 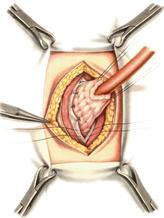  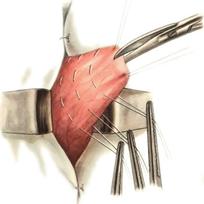 а. Доступ: трансректальный разрез слева длиной 6-8 см или верхняя срединная лапаротомия. б. В рану извлекают переднюю стенку желудка в виде конуса и поочередно, как при способе Кадера, накладывают три кисетных концентрических шва один ниже другого. в. В центре первого кисетного шва желудок вскрывают на протяжении 1 см и вводят внутрь резиновую трубку. На трубке кисетные швы завязывают. г. Образованный из желудочной стенки конус подшивают на уровне нижнего кисетного шва к париетальной брюшине. д. Рану передней брюшной стенки ушивают послойно. е. На уровне второго кисетного шва стенку желудка подшивают к прямой мышце живота, а вблизи трубки – к коже. ж. Образуется губчатый свищ на длительное время. Данный свищ может быть закрыт только оперативным путем. 16Подобрать инструменты и продемонстрировать методику резекции петли тонкой кишки с формированием анастомоза «конец в конец» или «бок в бок» Техника формирования анастомоза «бок в бок»: а. Приводящий и отводящий отделы кишки прикладывают друг к другу стенками изоперистальтически. б. Стенки кишечных петель на протяжении 6-8 см соединяют рядом узловых шелковых серозно-мышечных швов по Ламберу на расстоянии 0,5 см друг от друга, отступив кнутри от свободного края кишки. в  . На середине протяжения линии наложения серозно-мышечных швов вскрывают просвет кишки (не доходя 1 см до конца линии серозно-мышечного шва) одной из кишечных петель, затем точно также – второй петли. . На середине протяжения линии наложения серозно-мышечных швов вскрывают просвет кишки (не доходя 1 см до конца линии серозно-мышечного шва) одной из кишечных петель, затем точно также – второй петли.г 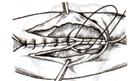 . Сшивают внутренние края (заднюю губу анастомоза) получившихся отверстий непрерывным обивным кетгутовым швом Ревердена-Мультановского. Шов начинают соединением углов обоих отверстий, стянув углы друг с другом, завязывают узел, оставляя начало нитки не обрезанным; . Сшивают внутренние края (заднюю губу анастомоза) получившихся отверстий непрерывным обивным кетгутовым швом Ревердена-Мультановского. Шов начинают соединением углов обоих отверстий, стянув углы друг с другом, завязывают узел, оставляя начало нитки не обрезанным;д  . Дойдя до противоположного конца соединяемых отверстий закрепляют шов узлом и переходят с помощью той же нитки к соединению наружных краев (передняя губа анастомоза) вворачивающимся швом Шмидена. После сшивания обеих наружных стенок, нити завязывают двойным узлом. . Дойдя до противоположного конца соединяемых отверстий закрепляют шов узлом и переходят с помощью той же нитки к соединению наружных краев (передняя губа анастомоза) вворачивающимся швом Шмидена. После сшивания обеих наружных стенок, нити завязывают двойным узлом.е  . Меняют перчатки, салфетки, обрабатывают шов и ушивают переднюю губу анастомоза узловыми серозно-мышечными швами Ламбера. Проверяют проходимость анастомоза. . Меняют перчатки, салфетки, обрабатывают шов и ушивают переднюю губу анастомоза узловыми серозно-мышечными швами Ламбера. Проверяют проходимость анастомоза.ж. Слепые культи во избежании инвагинации фиксируют несколькими узловыми швами к стенке кишки. Проверяем проходимость сформированного анастомоза. 7. Ушиваем окно брыжейки. . 17)Показать синтопию различных отделов 12-п. кишки. Произвести мобилизацию по Кохеру. Верхняя часть двенадцатиперстной кишки. Pars superior duodeni, в начале которой выделяют расширение, или ампулу, ampulla (bulbus) duodeni, представляет собой непосредственное продолжение пилорической части желудка, от которой она легко отличима на ощупь благодаря тонкой стенке. Далее верхняя часть направляется вправо и назад, образуя верхний изгиб, flexura duodeni superior, и переходит в нисходящую часть. Длина верхней части составляет 3—5 см, диаметр — около 4 см. Синтопия верхней части двенадцатиперстной кишки. Сверху pars superior двенадцатиперстной кишки прилегает к печени, сверху и спереди — к желчному пузырю, снизу и медиально — к головке pancreas. Позади этой части duodenum располагаются ductus choledochus, v. portae и a. et v. gastroduodenales, еще глубже лежит v. cava inferior. Справа и сзади от pars superior duodeni располагаются правые почка и надпочечник. Синтопия нисходящей части двенадцатиперстной кишки. Позади нисходящей части двенадцатиперстной кишки располагаются верхняя треть правой почки, почечные сосуды и мочеточник, сзади и латерально — нижняя треть почки; латерально — восходящая ободочная кишка; медиально — v. cava inferior и ductus choledochus; спереди и медиально — головка поджелудочной железы; спереди — поперечная ободочная кишка и ее брыжейка, а в пределах sinus mesentericus dexter нижнего этажа полости живота — петли тонкой кишки. В средней трети нисходящей части двенадцатиперстной кишки на слизистой оболочке заднемедиальной стенки располагается большой сосочек (фатеров) двенадцатиперстной кишки, papilla duodeni major, — место впадения в двенадцатиперстную кишку ductus choledochus и протока поджелудочной железы, ductus pancreaticus. Сосочек поднимается над уровнем слизистой оболочки на 0,2—2 см. Если перед впадением в duodenum общий желчный проток и проток поджелудочной железы сливаются (80% случаев), то общее устье открывается на вершине большого сосочка. Если такого слияния не произошло (20% случаев), то на большом сосочке открываются два устья: устье основного протока поджелудочной железы и несколько выше него — устье общего желчного протока. Синтопия горизонтальной и восходящей частей двенадцатиперстной кишки. Позади горизонтальной и восходящей частей двенадцатиперстной кишки справа налево лежат правый мочеточник, vasa testicularia (ovarica), нижняя полая вена, брюшная аорта. Спереди, чаще всего на границе перехода горизонтальной части в восходящую, двенадцатиперстную кишку пересекает верхняя брыжеечная артерия, a. mesenterica superior, выходящая из-под нижнего края поджелудочной железы. В некоторых случаях верхняя брыжеечная артерия может сдавливать двенадцатиперстную кишку, вызывая таким образом высокую артериомезентериалъную непроходимость кишечника. (Не следует путать понятие «непроходимость», которое относится только к кишечнику, с тромбозом или окклюзией верхней брыжеечной артерии.) Для этого производят мобилизацию по Vautrin-Kocher. Ее выполняют в два этапа. На первом этапе отводят вниз поперечную ободочную кишку и ее брыжейку, как показано на рисунке. При этом нисходящая часть двенадцатиперстной кишки и латеральная сторона нижней горизонтальной части становятся доступными обзору. Низведение выполняют острым путем с помощью ножниц. Поперечную ободочную кишку с ее брыжейкой оборачивают салфеткой и оттесняют вниз. Затем выполняют второй этап мобилизации по Vautrin-Kocher. Рассекают брюшину по всей длине латерального края нисходящей части двенадцатиперстной кишки до латерального сегмента нижней горизонтальной части двенадцатиперстной кишки, включая его и передний листок печеночно-двенадцатиперстной связки. Латеральный край нисходящей части двенадцатиперстной кишки отводят вверх и влево. Это может сделать первый ассистент рукой или атравматическим зажимом типа Foerster или Babcock. Такой прием дает возможность хирургу легко мобилизовать двенадцатиперстную кишку и головку поджелудочной железы в практически бескровной зоне фасции Treitz. Правильно проведенная мобилизация по Vautrin-Kocher позволит увидеть нижний сегмент общего желчного протока, верхнезаднюю часть головки поджелудочной железы, нижнюю полую вену, участок правой почечной вены (R), внутреннюю часть почечной жировой капсулы вместе с почкой и правым мочеточником (U), правую гонадную вену (G), аорту (А) и начало верхней брыжеечной артерии. Мобилизация по Vautrin-Kocher облегчит последующие хирургические манипуляции и позволит выявить прорастание опухоли в позадилежащие ткани и нижнюю полую вену. При прорастании в нижнюю полую вену опухоль следует считать неоперабельной. Завершив мобилизацию по Vautrin-Kocher, рассекают желудочно-ободочную связку под сосудистой желудочно-сальниковой дугой. 18)Синтопия печени. Связки печени. Подобрать инструменты и ушить краевую рану печени. Вверху печень граничит с диафрагмой. Сзади печени прилегает к X и XI грудным позвонкам, ножкам диафрагмы, аорте, нижней полой вене, для которой на задней поверхности печени есть ямка, правому надпочечнику, брюшному отделу пищевода. Часть задней поверхности печени, не покрытая брюшиной (внебрюшинное поле печени), связана с задней брюшной стенкой, что является главным фактором фиксации печени. Передняя поверхность печени прилежит к диафрагме и передней брюшной стенке. Нижняя поверхность печени располагается над малой кривизной желудка и начальным отделом двенадцатиперстной кишки. К нижней поверхности печени справа прилегает печеночный изгиб ободочной кишки, а кзади от него — верхний конец правой почки с надпочечником. Непосредственно к нижней поверхности печени прилегает желчный пузырь. От органов на поверхности печени имеются вдавления (impressio) с соответствующими названиями. Брюшинный покров печени. Печень с ее фиброзной капсулой брюшина покрывает со всех сторон, за исключением ворот и дорсальной поверхности, прилежащей к диафрагме (area nuda). При переходе с диафрагмы на печень и с печени на окружающие органы листки брюшины образуют связочный аппарат печени. Венечная связка печени, fig. coronariumhepatis, образована париетальной брюшиной, переходящей с диафрагмы к задней поверхности печени. Связка состоит из двух листков, верхнего и нижнего. В верхний листок, который обычно и называют венечной связкой печени, упирается рука при ее проведении по диафрагмальной поверхности печени спереди назад. Нижний листок располагается на несколько сантиметров ниже, в результате чего между обоими листками образуется внебрюшинное поле печени, area nuda, на дорсальной (задней) поверхности печени. Такой же участок, лишенный брюшинного покрова, имеется на задней стенке полости живота. Нижний листок для пальцевого обследования недоступен. Оба листка сходятся вместе, образуя обычные брюшинные связки в виде дупликатуры лишь у правого и левого краев печени, и здесь называются треугольными связками, ligg. triangularia dextrum et sinistrum. Круглая связка печени, lig. teres hepatis, идет от пупка до одноименной борозды и далее до ворот печени. В ней располагаются частично облитерированная v. umbilicalis и w. paraumbilicales. Последние впадают в воротную вену и связывают ее с поверхностными венами передней брюшной стенки. С круглой связкой сливается передняя часть серповидной связки печени. Серповидная связка печени, lig. falciforme hepatis, имеет сагиттальное направление. Она связывает диафрагму и верхнюю выпуклую поверхность печени, а сзади вправо и влево переходит в венечную связку. Серповидная связка проходит по границе между правой и левой долями печени. Связки верхней поверхности печени участвуют в фиксации такого крупного и тяжелого органа, как печень. Однако главную роль в этом играет сращение печени с диафрагмой в том месте, где орган не покрыт брюшиной, а также сращение с нижней полой веной, в которую впадают vv. hepaticae. Кроме того, удержанию печени на месте способствует давление брюшного пресса. С нижней поверхности печени брюшина переходит на малую кривизну желудка и верхнюю часть двенадцатиперстной кишки в виде непрерывной дупликатуры, правый край которой называют печеночно-дуоденальной связкой, lig. hepatoduodenale, а левый — печеночно-желудочной связкой, lig. hepatogastricum. Техника наложения различных швов печени: а) простой узловой шов: вкол и выкол в паренхиму печени в 2-3 см от края раны круглой иглой с большой кривизной изгиба на всю глубину раны. б) шов Кузнецова-Пенского: 1. Всю ткань печени по линии резекции прошивают двойной нитью П-образным (матрацным) швом, при этом с каждой стороны нить не затягивают, а оставляют длинные петли 2   . После прошивания всей поверхности оставленные петли нитей рассекают: одну лигатуру светлую по верхней поверхности, другую темную – по нижней поверхности. После такого рассечения образуются П-образные швы с концами лигатур по верхней и нижней поверхности. . После прошивания всей поверхности оставленные петли нитей рассекают: одну лигатуру светлую по верхней поверхности, другую темную – по нижней поверхности. После такого рассечения образуются П-образные швы с концами лигатур по верхней и нижней поверхности.3. Концы П-образных швов поочередно завязывают, при этом вся раневая поверхность лигируется. Благодаря этому вся печеночная ткань оказывается стянутой рядом отдельных обкалывающих швов над капсулой. “  +” шва: вся ткань прошивается и перевязывается, все протоки и сосуды попадают в лигатуру; “-” шва: путание швов при завязывании. +” шва: вся ткань прошивается и перевязывается, все протоки и сосуды попадают в лигатуру; “-” шва: путание швов при завязывании.в) гирляндный шов Брегадзе: 1. Используется толстый кетгут и металлические пуговчатые зонды с ушками (или более современные гирляндные атравматические нити с металлической и пластмассовой оконцовкой). 2. Нить проводят через отверстия в ушках и фиксируют тонкими лигатурами. Зонды должны располагаться на расстоянии 30 см друг от друга. 3. После мобилизации участка печени и выбора предполагаемой линии резекции вдоль нее через равные промежутки в 2-3 см проводят через всю толщу печени сзади наперед пуговчатые зонды 4. Зонды удаляют и на передней поверхности печени завязывают петлевидные швы, которые сдавливают все кровеносные сосуди и внутрипеченочные желчные протоки г 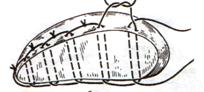 ) матрацные швы Джордана и Оппеля – используются при поверхностных разрывах печени. ) матрацные швы Джордана и Оппеля – используются при поверхностных разрывах печени.Шов Оппеля: 1. Ткань печени прошивают П-образными швами, но шов не завязывают до наложения следующего стежка 2. Следующий П-образный шов накладывают так, чтобы захватить часть предыдущего стежка 3 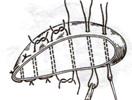 . Первый шов затягивают, второй оставляют не затянутым, накладывают третий шов и т.д. . Первый шов затягивают, второй оставляют не затянутым, накладывают третий шов и т.д.Шов Джордана: ткань печени прошивают отдельными двойными лигатурами; соседние нити сверху и снизу связывают (один узел сверху, второй снизу) – получается П-образный шов с двумя узлами |
