Ответы к госэкзамену по терапии для терапевтов 2008. Ответы к государственному экзамену по внутренним болезням
 Скачать 4.53 Mb. Скачать 4.53 Mb.
|
Диагностика подагры:1. Лабораторные данные: а) ОАК: во время приступа – нейтрофильный лейкоцитоз со сдвигов влево, повышение СОЭ б) БАК: в периоде обострения - повышение серомукоида, фибрина, гаптоглобина, сиаловых кислот, 2- и γ-глобулинов, мочевой кислоты (повышается не во время острого приступа, а в межприступный период; в норме 0,12-0,24 ммоль/л) в) ОАМ: при подагрической нефропатии: изостенурия, микрогематурия, протеинурия, цилиндрурия 2. Инструментальные исследования: а) рентгенография суставов – выявляет изменения при хроническом подагрическом артрите; изменения суставов и эпифизов в виде круглых «штампованных» очагов просветления различного диаметра (из-за костных тофусов); симптом «вздутия костного края» - разрушение коркового вещества кости увеличенными узлами; возможно полное разрушение эпифизов и замещение их уратными массами (в далеко зашедших случаях заболевания) б) исследование синовиальной жидкости: прозрачная, вязкость не изменена или снижена, лейкоцитов 1-15*109/л, гранулоцитов 25-75%, кристаллы урата натрия в) пункционная биопсия тофусов – обнаружение кристаллов мочевины Лечение подагры: 1. Диета № 6: ограничение пуринов (сардин, анчоусов, печени, жирного мяса), жиров, исключение алкогольных напитков, увеличение объема выпиваемой жидкости до 2-3 л/сут. 2. Купирование острого подагрического приступа: а) покой пораженного сустава, прохладные компрессы б) колхицин по 0,5 мг каждый час до купирования приступа, но не более 6-8 мг/сут (не более 1 дня) в) НПВС (индометацин, диклофенак) в высоких дозах 3-5 дней, при уменьшении боли доза снижается г) УФО суставов, УВЧ, калий-литиевый электрофорез на сустав, аппликации димексида NB! Нельзя применять урикостатики и уриколитики, т.к. колебания концентрации мочевой кислоты способны пролонгировать приступ подагры. 3. Лечение в межприступном периоде: а) урикостатики – блокируют образование мочевой кислоты: аллопуринол, начальная доза 100 мг/сут с постепенным увеличением ее до 300 мг/сут за 3-4 недели б) уриколитики – усиливают выведения мочевой кислоты: пробенецид по 250 мг 2 раза/сут 1 неделю, затем по 500 мг 2 раза/сут (противопоказнаы при МКБ, подагрическом нефрите) в) препараты комбинированного действия (урикостатик+уриколитик): алломарон по 1 таб 1 раз/сут г) фонофорез с гидрокортизоном, теплолечение, бальнеолечение 4. Санаторно-курортное лечение показано только в фазе ремиссии при сохраненной функции суставов (грязелечение, лечебное питание, щелочные минеральные воды, бальнеотерапия – радоновые, сероводородные ванны). 85. Системная красная волчанка: этиология, патогенез, классификация, клиника, диагностика, течение, исходы, лечение. Системная красная волчанка (Lupus erythematosus, СКВ) – заболевание из группы системных заболеваний соединительной ткани (СЗСТ), развивающееся на основе генетически обусловленного несовершенства иммунорегуляторных процессов, что приводит к образованию множества АТ к собственным клеткам и их компонентам и возникновению иммунокомплексного воспаления, следствием чего является поражение многих органов и систем. Эпидемиология: распространенность 50-150 на 100 тыс., женщины болеют в 10 раз чаще (эстрогены способствуют развитию заболевания), возрастной пик 15-40 лет. Этиология СКВ достоверна неизвестна, предполагают следующие этиологические факторы: а) хроническая вирусная инфекция (Эпштейна-Барр, цитомегаловирус, эпидемический паротит, вирус Коксаки, ВГВ, ВГС и др.) б) генетическая предрасположенность (СКВ часто ассоциирована с HLA A11, B8, В35, DR2, DR3) Провоцирующие факторы для развития СКВ: инсоляция, санаторно-курортное лечение, переохлаждение, психические и физические травмы, беременность и роды. Патогенез СКВ: Иммунные нарушения (дефицит Т-супрессорной функции лимфоцитов, генетические и/или приобретенные дефекты системы комплемента, отсутствие рецепторов, связывающих аутоантитела и не дающих им оседать на эндотелии сосудов) продукция большого количества аутоантител (антинуклеарных, к ДНК, микросомам, лизосомам, митохондриям, форменным элементам крови и др.) образование иммунных комплексов, активация системы комплемента отложение иммунных комплексов в различных органах иммунокомплексное воспаление с повреждением внутренних органов. Отдельно выделяют также лекарственноиндуцированную (медикаментозную) волчанку, которая в отличие от классической СКВ отличается редким поражением почек, отсутствием повышения титра АТ к ДНК, возможным полным излечением при отмене препарата. Медикаментозную волчанку чаще вызывают: гипотензивные (гидралазин, метилдопа), антиаритмические (некардиоселективные бета-адреноблокаторы), противосудорожные (дифенин), тиреостатики (мерказолил), АБ (пенициллины, тетрациклины, сульфаниламиды) и др. ЛС. Классификация СКВ: а) по характеру течения: 1) острое – внезапное начало болезни, высокая температура тела, острый полиартрит с резкой болью в суставах, выраженные кожные изменения, тяжелые полисерозиты, поражение почек, быстрая прогрессия. 2) подострое – постепенное развитие болезни, нормальная или субфебрильная температура тела, умеренный суставной синдром, минимальные кожные изменения, длительные ремиссии 3) хроническое – удовлетворительное общее состояние в течение долгого времени, чаще моносиндромное поражение суставов или кожи, медленная прогрессия процесса с постепенным поражением других органов и систем б) по степени активности процесса: 1) активная фаза: высокая (III) степень, умеренная (II) степень, минимальная (I) степень 2) неактивная фаза (фаза ремиссии) в) в зависимости от локализации поражения: поражение кожи, суставов, серозных оболочек, сердца, легких, почек, нервной системы Клинические проявления СКВ: 1) лихорадка – может быть фебрильной, субфебрильной, перемежающейся без ознобов и проливных потов; характерен максимальный подъём температуры утром (связан с ритмом надпочечников) 2) снижение массы тела, общая слабость 3) генерализованная лимфаденопатия 4) кожные изменения и поражения слизистых – разнообразны, наиболее характерными являются следующие: - волчаночная бабочка - эритема на щеках и переносице, отечные эритематозные пятна с четкими границами на шее, груди, в области локтевых, коленных, голеностопных суставов; при хроническом течении СКВ характерна инфильтрация, гиперкератоз, шелушение, рубцовая атрофия кожи в области эритематозных очагов - кольцевидные высыпания с телеангиэктазиями и депигментацией в центре на лице, шее, груди, конечностях - яркая эритема всех открытых участков тела (из-за фотосенсибилизации) - красные отечные пятна с телеангиэктазиями, атрофией кожи в области подушечек пальцев, на ладонях и подошвах (волчаночные капилляриты) - трофические нарушения: выпадение волос (аллопеция), сухость кожи, ломкость, хрупкость ногтей - афтозный или язвенно-некротический стоматит, энантема слизистой полости рта (участки эритемы с геморрагиями и эрозиями) - люпус-хейлит (выраженное покраснение губ с сероватыми чешуйками, эрозиями, корочками с последующим развитием очагов атрофии на красной кайме губ) 5) мышечный синдром по типу милагий или полимиозитов 6) вазоспастический синдром Рейно 7) суставной синдром – неэрозивный недеформирующий симметричный артрит с поражением практически любых суставов (интенсивные и длительные боли, выраженная утренняя скованность пораженных суставов, сгибательные контрактуры пальцев рук из-за тендинитов и тендовагинитов) 8) висцериты: - люпус-нефрит (с малым мочевым синдромом, с выраженным мочевым синдромом, с нефротическим синдромом) - поражение сердечно-сосудистой системы: перикардит (обычно сухой, иногда экссудативный), миокардит, бородавчатый эндокардит Лимбмана-Сакса с формированием недостаточности митрального или (реже) аортального клапанов, кардиосклероз, поражение артерий среднего и мелкого калибров (с возможным развитием инфарктов внутренних органов) - поражение нервной системы: головные боли, психозы, судорожный синдром, нарушение функции черепно-мозговых нервов, нарушения мозгового кровообращения - легочно-плевральный синдром: сухой или экссудативный плеврит, чаще двусторонние; волчаночный пневмонит (клинически проявляется как пневмония), синдром легочной гипертензии - абдоминальный синдром: эрозии слизистой пищевода, желудка, ДПК, абдоминальный криз (сильные боли в животе, преимущественно вокруг пупка, ригидность мышц брюшного пресса из-за поражения сосудов брыжейки), волчаночный гепатит (гепатомегалия, желтуха различной выраженности, повышение в крови аминотрансфераз) Прогностически неблагоприятные признаки СКВ: начало заболевания в 14 -24 года; наличие люпус-нефрита, особенно с нефротическим синдромом, в начале болезни; наличие АГ в дебюте заболевания; наличие «злого» синдрома Рейно в дебюте заболевания; неадекватная терапия. Диагностика СКВ: 1. Лабораторные данные: а) ОАК: значительное повышение СОЭ, лейколимфопения со сдвигом влево, гипохромная анемия, тромбоцитопения, LE-клетки – зрелые нейтрофилы, фагоцитировавшие ядра своих разрушенных собратьев, при этом собственное ядро лейкоцита оттеснено на периферию (диагностически значимо обнаружение 10 и более волчаночных клеток на 1000 лейкоцитов) б) ОАМ: протеинурия, цилиндрурия, микрогематурия при люпус-нефрите в) БАК: гиперпротеинемия и диспротеинемия (из-за гипергаммаглобулинемии за счет антинуклеарных и др. АТ), биохимические признаки воспаления (повышение сиаловых кислот, фибрина, серомукоида, гаптоглобина, СРБ) г) иммунограмма крови: антитела к ДНК, антинуклеарный фактор (IgG, направленный против ядер клеток больного), АТ к фосфолипидам, снижение общей гемолитической активности комплемента менее 40 ЕВ по 50% гемолизу (коррелирует с активностью люпус-нефрита), изменение количества и функциональной активности Т-лимфоцитов (особенно Т-супрессоров), гиперфункция В-лимфоцитов д) серологическое исследование крови – часто положительная реакция Вассермана 2. Инструментальная диагностика: биопсия почек, кожи, л.у., синовиальных оболочек для морфологической верификации диагноза и др. исследования в зависимости от пораженных органов. Диагностические критерии СКВ Американской ревматологической ассоциации (АРА,1982): 1) эритема на щеках и скулах 2) дискоидные высыпания в виде эритематозно приподнятых пятен с прилегающими чешуйками, фолликулярными пробками с развитием со временем атрофических рубцов 3) фотосенсибилизация (яркая эритема открытых участков тела из-за необычной реакции на солнечный свет) 4) изъязвления в полости рта 5) неэрозивный артрит 6) серозит (плеврит или перикардит) 7) неврологические нарушения (судороги или психозы) 8) почечные нарушения (протеинурия > 0,5 г/сут. и/или цилиндрурия и/или микрогематурия) 9) гемолитическая анемия с ретикулоцитозом или лейкопения (< 4000 в 1 мкл) или лимфопения (< 1500 клеток в 1 мкл) или тромбоцитопения (< 100.000 в 1 мкл) при двух и более обследованиях 10) иммунологические нарушения (наличие LE-клеток или повышенные титры АТ к нативной ДНК или антитела к АГ Смита (Sm Ат) или ложноположительная реакция) 11) наличие повышенных титров антинуклеарных антител (при отсутствии приема ЛС, способных индуцировать волчаночноподобный синдром) Диагноз СКВ достоверный при наличии 4 и более критериев, вероятный при наличии 2-3 критериев и предположительный при наличии 1 критерия. Лечение СКВ: 1. В настоящее время СКВ неизлечима, терапия СКВ дложна быть своевременной, комплексной, длительной, этапной. Основные задачи лечения: 1) купирование обострений волчаночного процесса 2) изменение характера течения болезни в сторону хронизации 3) достижение клинико-лабораторной стабилизации состояния больного 4) сохранение и восстановление трудоспособности 5) профилактика осложнений как самого заболевания, так и проводимой гормонально-цитостатической терапии 2. Режим: избегать инсоляции и переохлаждения, ограничить физическую и психическую нагрузку (рациональное трудоустройство), диета: ограничение углеводов (наиболее алергенная пища), увеличение потребления щелочных продуктов (молочно-растительной пищи) и ненасыщенных жирных кислот (особенно эйкозапентановой) 3. Патогенетическая терапия: а) ГКС: метилпреднизолон 1 мг/кг/сут внутрь с постепенным снижением дозы до поддерживающей пожизненно По показаниям (прогрессирующий люпус-нефрит, нейролюпус, высокая иммунологическая активность болезни) – пульс-терапия: быстрое в течение 30-60 мин в/в введение больших доз ГКС (не менее 1000 мг метилпреднизолона) 1 раз в день на протяжении 3 суток Варианты пульс-терапии: классический по 1000 мг 3 дня, малая пульс-терапия – по 250-500 мг 3 дня, пульс-терапия в высоких дозах - по 2000 мг 3 дня Побочные эффекты пульс-терапии: частые (гиперемия лица, транзиторное повышение АД, транзиторная гипергликемия, миалгия, атралгия), редкие (аритмии на фоне электролитных нарушений – нельзя одновременно применять фуросемид!, некупируемая икота, анафилактические реакции, диссеминация инфекции, неврологические расстройства) б) иммунодепрессанты – применяют при люпус-нефропатии, особенно при быстропрогрессирующем нефрите; при высокой иммунологической активности болезни и неэффективности ранее проводимой терапии при возможной обратимости патологических изменений (азатиоприн таб. по 50 мг 1,5-2 мг/кг/сутки внутрь, циклофосфан 200 мг через день или 400 мг 2 раза в неделю или 800-100 мг 1 раз в неделю в/в струйно или капельно) Противопоказания к назначению иммунодепрессантов - относительные: далеко зашедшая стадия болезни; выраженные нарушения функции почек и печени; выраженная гемоцитопения периферического характера; наличие локализованного очага хронической инфекции; отсутствие возможности тщательного регулярного контроля за больным; абсолютные: период беременности; наличие активной сопутствующей инфекции в) сочетанная пульс-терапия - 3 дня 1000 мг метилпреднизолона, во 2-ой день в другой капельнице 1000 мг циклофосфана, затем 3 дня ГКС перорально. г) НПВС при суставном или мышечном синдроме д) аминохинолиновые препараты – оказывают иммуносупрессирующее действие (гидроксихлоропвин (делагил 250 мг, плаквенил 200 мг) 1 таблетка после ужина, особенно при кожных поражениях е) гепарин-курантиловая схема – показана при поражении почек, нейролюпусе: по 5 000 ЕД гепарина 4 раза в день п/к под контролем АЧТВ перед каждым введением гепарина с постепенным уменьшением дозы в течение 20 дней до полной отмены (можно удлинять время свёртывания крови до 15-20 мин) + курантил (дипиридамол) 150-300 мг/сутки внутрь 6-8 недель. Схема повторяется 2-4 раза в год. 4. Симптоматическая терапия в зависимости от поражения внутренних органов. NB! При СКВ противопоказано физиотерапевтическое и санаторно-курортное лечение!!! 5. Экстракорпоральная детоксикация – показана при диссеминированных кожных высыпаниях, поливалентной аллергии, необходимости снижения доз ГКС при развитии осложнений, резистентности к предшествующей терапии, высокой активности процесса (гемосорбция, плазмосорбция, иммуносорбция, криоплазмаферез). Перспективы лечения: антиидиопатические моноклональные АТ, анти-Т-хелперы-АТ, рекомбинантные альфа- и гамма-ИФН в течение 3 недель, затем 2 раза/неделю 2 месяца, в/в иммуноглобулины, FK 506 (такролимус), также изучаются антитуморнекротический фактор, анти ICAM (моноклональные АТ к внутриклеточным молекулам I), антагонисты рецепторов цитокинов, использование стволовых клеток и др. Прогноз СКВ: выживаемость через 10 лет после постановки диагноза – 80%, через 20 лет – 60%, основные причины летального исхода – нейролюпус, интеркуррентные инфекции, атеросклеротическое поражение сосудов. 86. Дерматомиозит: этиология, патогенез, классификация, клиника, диагностика, течение, исходы, лечение. Дерматомиозит (ДМ) – диффузное прогрессирующее заболевание соединительной ткани с преимущественным пораженем поперечно-полосатой мускулатуры и кожи (если патологический процесс протекает без кожного синдрома – это полимиозит). Заболеваемость: 0,5 случаев на 100.000; женщины болеют в 2,5 раза чаще мужин; пик заболеваемости до 15 лет или после 50 лет. Этиология дерматомиозита не установлена, предполагается участие следующих факторов: а) наследственная прерасположенность (часто ассоциирован с маркерами HLA B8, DR3, DRw52, DR3, DR4, характерно развитие ДМ у монозиготных близнецов и кровных родственников больных) б) инфекционные агенты (вирусные – особенно группы ЕСНО и Коксаки, бактериальные, паразитарные и др.) в) использование вакцин, сывороток, лекарственных средств г) гиперинсоляция, переохлаждения, перегревание и др. физические факторы д) опухоли (опухолевый ДМ возникает в 20-30% всех случаев заболевания) Патогенез дерматомиозита: 1. Инфекционные агенты, ЛС, физические факторы токсическое воздействие на мышечную ткань и эндотелий повреждение миоцитов, эндотелиоцитов высвобождение аутоантигенов синтез миозит-специфических аутоантител 2. Генетическая предрасположенность нарушение клеточного звена иммунитета с преобладанием активности цитотоксических Т-лимфоцитов над Т-супрессорами иммунологическая гиперреактивность синтез миозитспецифических аутоантител 3. Синтез миозитспецифических аутоАТ приводит к формированию циркулирующих иммунных комплексов, их отложению в органах-мишениях (кожа, мышцы, эндотелий) с формированием иммунокомплексного воспаления. Классификация ДМ: а) по этиологии: первичный (идиопатический) и вторичный (паранеопластический) б) по течению: 1) острое – генерализованное поражение мускулатуры вплоть до полной обездвиженности, дисфагия, эритема, поражением сердца и других органов с летальным исходом через 2-6 мес от начала заболевания; при массивной ГКС терапии возможен переход к подострому и хроническому течению 2) подострое – медленное, постепенное нарастание симптомов; развернутая клиническая картина наблюдается через 1-2 года от начала заболевания 3) хроническое – циклическое течение с умеренной мышечной слабостью, миалгиями, эритематозной сыпью; поражение мышц чаще локальное в) по периодам заболевания: продромальный, манифестный с кожным, мышечным, общим синдромами, дистрофический (кахектический, терминальный) г) по степени активности: I (СОЭ до 20 мм/ч), II (СОЭ 21-40 мм рт.ст.), III (СОЭ > 40 мм рт.ст.) Клиническая картина ДМ: 1) обычно постепенное начало заболевания с жалобами на неуклонно прогрессирующую слабость в проксимальных мышцах рук и ног, реже – острое начало с резкими болями и слабостью в мышцах, лихорадкой, кожными сыпями, полиартралгией. 2) поражение мышц – ведущий признак болезни; характерна резко выраженная слабость проксимальных отделов мышц верхних и нижних конечностей и мышц шеи: больному трудно подняться с постели, умываться, причесываться, одеваться, входить в транспорт, в очень тяжелых случаях больные не могут приподнять голову с подушки и удержать ее (голова падает на грудь), не могут ходить без посторонней помощи, удерживать в руках даже легкие предметы; при вовлечении мышц глотки, пищевода, гортани нарушается речь, появляются приступы кашля, затруднение при глотании пищи, поперхивание; объективно: болезненность, отечность мышц, при длительном течении процесса – мышечная атрофия 3) поражение кожи – может проявляться в виде: - эритематозно-пятнистой «гелиотропной» сыпи в области верхних век (периорбитальный отек и эритема в виде «очков»), скуловых костей, крыльев носа, носогубной складки, в области верхних отделов грудины, спины, на разгибательной конечности локтевых, коленных, пястнофаланговых и проксимальных межфаланговых суставов - признак Готтрона (красно-фиолетовая шелушащаяся атрофичная эритема или пятна на разгибательной поверхности кистей над суставами) - покраснения и шелушения кожи ладоней - околоногтевой эритемы, исчерченности и ломкости ногтей - пойкилодерматомиозита (чередования очагов пигментации и депигментации со множеством телеангиэктазий, истончением кожи, ее сухостью и гиперкератозом) - атрофией кожи с участками депигментации (при длительном течении заболевания) 4) поражение слизистых: конъюнктивит, стоматит, гиперемия, отек в области неба, задней стенки глотки 5) суставной синдром – малохарактерен, при наличии обратимо поражаются преимущественно мелкие суставы кистей, лучезапястные, реже локтевые, плечевые, коленные, голеностопные суставы; характерны болезненность, отек, гиперемия кожи, ограничение подвижности суставов без деформации 6) кальциноз – характерен для ювенильного дерматомиозита; кальцификаты располагаются подкожно или внутрикожно и внутрифасциально вблизи пораженных мышц и в пораженных мышцах (преимущественно в области плечевого и тазового пояса); подкожное отложение кальцинатов может вызвать изъязвление кожи и выход соединений кальция в виде крошковатых масс 7) поражение сердца в виде миокардита, миокардиофиброза (тахикардия, умеренное расширение границ сердца, приглушение тонов, аритмии, артериальная гипотензия, на ЭКГ – АВ блокада различных степеней, изменения зубца Т, смещение интервала ST книзу от изолинии) 8) поражение легких в виде интерстициальной пневмонии, фиброзирующего альвеолита, гиповентиляции (поражение межреберных мышц, мышц диафрагмы), аспирации при нарушениях глотания 9) поражение желудочнокишечного тракта: снижение аппетита, дисфагия, боли в животе (из-за нарушений функции мышц глотки, пищевода, васкулитов ЖКТ), увеличение печени и нарушение ее функциональной способности 10) поражение эндокринной системы в виде снижения функции половых желез, надпочечников Критерии диагностики ДМ (Tahimoto et al., 1995): 1. Поражения кожи: а) гелиотропная сыпь (красно-фиолетовые эритематозные высыпания на веках) б) признак Готтрона (красно-фиолетовая шелушащаяся атрофичная эритема или пятна на разгибательной поверхности кистей над суставами) в) эритема на разгибательной поверхности конечностей над локтевыми и коленными суставами 2. Слабость проксимальных групп мышц (верхних или нижних конечностей и туловища) 3. Повышенный уровень сывороточной КФК и/или альдолазы; ↑АСТ, АЛТ, миоглобина 4. Боли в мышцах при пальпации или миалгии 5. Патологические изменения электромиограммы (короткие многофазные потенциалы, фибрилляции и псевдомиотические разряды) 6. Обнаружение АТ Jo-1 (АТ к гистидил-тРНК синтетазе) 7. Недеструктивный артрит или артралгии 8. Признаки системного воспаления (лихорадка более 37оС, ↑СРБ или СОЭ ≥20) 9. Гистологические изменения (воспалительные инфильтраты в скелетных мышцах с дегенерацией или некрозом мышечных фибрилл; активный фагоцитоз или признаки активной регенерации) При наличии хотя бы 1 кожного изменения и как минимум 4-х критериев (из пп. 2-9) ДМ достоверен. Диагностика ДМ: 1) Лабораторные данные: а) OAK: признаки умеренной анемии, лейкоцитоз с нейтрофильным сдвигом влево, реже лейкопения, эозинофилия, увеличенное СОЭ (соответственно активности процесса) б) БАК: повышение содержания 2- и γ-глобулинов, серомукоида, фибрина, фибриногена, сиаловых кислот, миоглобина, гаптоглобина, креатина, активности КФК, трансаминаз (особенно АсАТ), ЛДГ, альдолазы в) иммунограмма: снижение титра комплемента, ревматоидный фактор в небольшом титре, в небольшом количестве могут быть LE-клетки, АТ к ДНК, снижение количества Т-лимфоцитов и их Т-супрессорной функции, повышение содержания IgM и IgG и снижение - IgA; высокие титры миозитспецифических АТ 2. Инструментальные исследования: а) биопсия с гистологическим исследование биоптатов кожно-мышечного лоскута (берется до назначения ГКС!): тяжелый миозит, потеря поперечной исчерченности, фрагментация и вакуолизация мышц, круглоклеточная инфильтрация, их атрофия и фиброз; в коже - атрофия сосочков, дистрофия волосяных фолликулов и сальных желез, изменения коллагеновых волокон, периваскулярная инфильтрация. б) электромиограмма: короткие волны с полифазовыми изменениями, фибриллярные осцилляции в состоянии покоя. в) ЭКГ: дифузные изменения, нарушения ритма и проводимости г) рентгенологическое исследование мягких тканей с помощью мягкого излучения с целью изучения их структуры (в острой стадии мышцы выглядят более прозрачными, отмечаются просветления, при хроническом ДМ - кальцификаты в мягких тканях) д) другие исследования в зависимости от пораженных органов NB! Всегда необходимо исключать наличие вторичного (опухолевого) ДМ. Прогноз: выживаемость через 5 лет после постановки диагноза - 90% и более. Лечение ДМ: 1. При вторичном (паранеопластическом) ДМ – радикальное оперативное лечение. 2. При первичном ДМ – патогенетическая терапия: а) ГКС короткого действия: преднизолон 1-2 мг/кг/сут внутрь, метилпреднизолон; при ювенильном ДМ, при быстром прогрессировании дисфагии с риском аспираций, развитии системных поражений - пульс-терапия метилпреднизолоном 1000 мг/сут в/в капельно 3 дня подряд б) цитостатики: метотрексат 7,5-25 мг/нед, циклоспорин А 2,5-3,5 мг/кг/сут, азатиоприн 2-3 мг/кг/сут, циклофосфамид 2 мг/кг/сут (препарат выбора при интерстициальном легочном фиброзе) внутрь в) аминохинолиновые препараты: гидроксихлорохин 200 мг/сут внутрь г) внутривенное введение иммуноглобулинов в течение 3-4 мес д) плазмаферез и лимфоцитоферез у больных с тяжелым, резистентным к другим методам лечения ДМ 3. Препараты, повышающие метаболические процессы в мышечной ткани (анаболические стероиды, витамин Е, милдронат и др.) - после купирования воспаления 4. Лечение кальциноза (Na-ЭДТА в/в, колхицин 0,65 мг 2-3 раза/сут внутрь, трилон Б местно) 5. В неактивную фазу – ЛФК, массаж, ФТЛ (парафин, электрофорез с гиалуронидазой и др.), бальнеолечение, санаторно-курортное лечение. 87. Системный склероз: этиология, патогенез, основные клинические проявления, принципы диагностики и лечения. Системный склероз (СС, системная склеродермия) – прогрессирующее полисиндромное заболевание с характерными изменениями кожи, опорно-двигательного аппарата, внутренних органов и распространенными вазоспастическими нарушениями по типу синдрома Рейно, в основе которых лежит поражение соединительной ткани с преобладанием фиброза и сосудов по типу облитерирующего эндартериита. Эпидемиология СС: заболеваемость 0,27-1,2 случая на 100 000 населения, женщины болеют в 3-7 раз чаще. Этиология СС достоверно не известна, обсуждают участие следующих факторов: а) генетическая предрасположенность (характерно сочетание заболевания с HLA А9, В8, В35, DR1, DR3, DR5, DR11 и др.) б) воздействие на организм неблагоприятных экзо- и эндогенных факторов–триггеров: - инфекционных (бактериальные, вирусные и др.инфекции) - химических (длительный контакт с бензином, полихлорвинилом, кремниевой пылью, прием некоторых ЛС, L-триптофан-содержащих продуктов и добавок) - стрессы и нейроэндокринные нарушения (в том числе аборты, климакс) - травмы, длительное воздействие вибрации, охлаждение В патогенезе СС играют роль следующие факторы: а 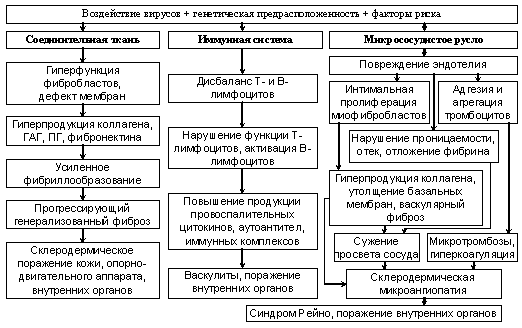 ) изменения со стороны иммунной системы (снижение уровня Т-супрессоров при нормальном содержании В-лимфоцитов в крови; образование циркулирующих иммунных комплексов и специфических аутоантител: антинуклеазных, антинуклеарных, антицентромерных, антитопоизомеразных, антинейтрофильных) ) изменения со стороны иммунной системы (снижение уровня Т-супрессоров при нормальном содержании В-лимфоцитов в крови; образование циркулирующих иммунных комплексов и специфических аутоантител: антинуклеазных, антинуклеарных, антицентромерных, антитопоизомеразных, антинейтрофильных)б) изменения обмена соединительной ткани (увеличение биосинтеза коллагена и неофибриллогенеза из-за влияния ряда цитокинов и факторов роста) в) поражение микроциркуляторного русла (повреждение эндотелия цитотоксическими Т-лимфоцитами с последующей адгезией и агрегацием тромбоцитов, активацией коагуляции и последующим сужением просвета). Основные клинические проявления СС: 1) значительная потеря массы тела, вплоть до кахексии, субфебрильная лихорадка 2) поражения кожи – ведущий признак заболевания, имеющий наибольшую диагностическую значимость: а) стадия плотного отека – плотный болезненный отек в области кистей (сосискообразные пальцы) и на лице б) стадия индурации – кожа становится очень плотной, появляется маскообразность лица (лицо лишено мимики), складки и морщины разглаживаются, лицо кажется «застывшим»; меняется окраска кожи (чередование участков пигментации и депигментации), отчетливо проявляется сосудистый рисунок кожи, множественные телеангиэктазии в) стадия атрофия - кожа лица «натянута», имеет неестественный блеск, нос заостряется («птичий» клюв), вокруг рта появляются кисетообразные складки, затрудняется полное открывание рта; кожа пальцев рук уплотняется, развиваются сгибательные контрактуры, склеродактилия, акросклероз, за счет остеолиза происходит укорочение концевых фаланг; трофические нарушения в виде облысения, деформации ногтей, изъязвлений кожи на отдельных участках. По мере прогрессирования заболевания процесс распространяется на кожу груди, спины (ощущение «корсета») вплоть до тотального поражения кожи и конечностей с кахексией и мумификацией («живые мощи»). Поражение кожи у многих больных сочетается с поражением слизистых (хронический конъюнктивит, атрофический ринит, фарингит, стоматит). 3) поражение опорно-двигательного аппарата: мышц - интерстициальный миозит или полимиозит (боли в мышцах, мышечная слабость, ощущение скованности), костей - остеолиз ногтевых фаланг, укорочение и деформация пальцев рук и ног, суставов - полиартралгии, склеродермический полиартрит с преобладанием экссудативно-пролиферативных или фиброзно-индуративных изменений, периартрит с развитием контрактур из-за вовлечения в патологический процесс периартикулярных тканей. 4) кальцификация мягких тканей с отложениями кальция в области пальцев рук и периартикулярно в виде белых, просвечивающихся сквозь кожу, очагов (синдром Тибьержа-Вейссенбаха); кальцификация может быть проявлением CREST-синдрома: кальциноз + синдром Рейно + эзофагит + склеродактилия + телеангиэктазии. 5) синдром Рейно – внезапное появление парестезий (чувство онемения, ползание мурашек) в области II-IV пальцев кистей, стоп, резкое их побледнение и похолодание сменяющееся чувством боли, жара в пальцах, гиперемией кожи; при СС синдром Рейно захватывает не только пальцы рук, стоп, но и губы, кончик языка, части лица 6) поражение органов дыхания: фиброзирующий альвеолит и диффузный пневмофиброз чаще в базальных отделах легких, адгезивный плеврит, легочная гипертензия 7) поражение сердечно-сосудистой системы: кардиосклероз, интерстициальный миокардит, эндокардиты с образованием клапанных пороков сердца, адгезивный перикардит 8) поражение органов пищеварения: эзофагит (дисфагия, сужение пищевода в нижней трети, ослабление перистальтики и ригидность его стенок, стриктуры), дуоденит, энтерит (синдром мальабсорбции), колит (с выраженными запорами и явлениями кишечной непроходимости) 9) поражение почек в виде: а) острой нефропатии (истинная склеродермическая почка): олигоанурия, АГ, нарастающие протеинурия, микрогематурия, цилиндрурия, ретинопатия, энцефалопатия (из-за генерализованного поражения артериол почек и развития кортикальных некрозов с клиникой ОПН) б) хронической нефропатии – протекает как хронический ГН (обусловлена поражением сосудов и клубочков почек, канальцев и интерстиция) 10) поражение нервной системы: полинейропатии (боли в руках и ногах, нарушение чувствительности в виде гиперестезии с последующим развитием гипестезии дистального типа, снижение сухожильных рефлексов), редко – поражения ЦНС 11) поражение эндокринной системы: наиболее часто – гипотиреоз, аутоиммунный тиреоидит, надпочечниковая недостаточность, снижение функции половых желез. Критерии диагностики СС Американской ревматологической ассоциации: 1) главный критерий: склеродермическое поражение кожи проксимальнее пястно-фаланговых или плюснефаланговых суставов 2) малые критерии: - склеродактилия («птичья лапа» из-за сгибательной контрактуры) - рубчики на дистальных фалангах пальцев - двусторонний базальный фиброз легких Диагноз СС правомочен при сочетании главного и 2 малых критериев. Диагностика СС: 1. Лабораторные данные: а) ОАК: лейкоцитоз, реже лейкопения, гипохромная анемия, слабо выраженное увеличение СОЭ б) ОАМ: могут быть микромегатурия, протеинурия, цилиндрурия, лейкоцитурия при поражении почек в) БАК: выраженный в различной степени (в зависимости от активности процесса) синдром воспаления г) иммунограмма: ревматоидный фактор (40-50% больных), антинуклеарные АТ (30-90%), антитела к эндотелию, антинуклеарные антитела к антигену Scleroderma-70, снижение активности Т-супрессоров, дисиммуноглобулинемия 2. Иструментальные данные: а) рентгенологическое исследование костей (участки кальциноза в подкожной клетчатки пальцев рук, ног, в области крупных суставов; остеолизис ногтевых фаланг пальцев; околосуставной остеопороз, сужение суставных щелей, костные анкилозы и др.), пищевода (снижение тонуса и ослабление перистальтики, диффузное расширение просвета с участками стриктур), легких (двусторонний базальный фиброз) б) биопсия кожно-мышечного лоскута: фиброзная трансформация тканей, патология сосудов в) ЭКГ, ЭхоКГ для уточнения степени поражения сердца, ФГДС и др. Принципы лечения СС: 1. Антифиброзная терапия: 1) D-пеницилламин 125-500 мг внутрь через сутки натощак (осторожно при аллергии на пенициллины!) 2) ферментные препараты: лидаза 64 ЕД подкожно или в/м 10 инъекций 2. Профилактика и лечение сосудистых осложнений при нарушении микроциркуляции: 1) блокаторы кальциевых каналов: амлодипин 5-20 мг/сут, дилтиазем 120-300 мг/сут, нифедипин 10-30 мг 3 раза/сут внутрь 2) симпатолитики: празозин 1-2 мг 2-3 раза/сут внутрь 3) антагонисты рецепторов АТII: лозартан 25-100 мг/сут внутрь 4) пентоксифиллин (трентал) 400 мг 3 раза/сут внутрь 5) простагландины – показаны при критической ишемии в/в и в/арт на протяжении 6-24 часов в течение 2-5 суток: алпростатид 0,1-0,4 мг/кг/сут, илопрост 0,5-2,0 мг/кг/сут 3. Противовоспалительная терапия: 1) ГКС – в отечную стадию и при выраженном активном течении процесса (15-20 мг/сут внутрь по преднизолону) 2) цитостатики – при неэффективности ГКС: метотрексат 15 мг/нед внутрь, циклоспорин А 2-3 мг/кг/сут внутрь 3) НПВС 4. Симптоматическая терапия: при эзофагите: Н2-блокаторы и блокаторы протонной помпы, регуляторы моторики (церукал); терапия сердечно-легочной недостаточности и др. 88. Первичные системные васкулиты: основные нозологические формы, принципы диагностики и лечения. Системные васкулиты (СВ) – группа гетерогенных заболеваний преимущественно иммунного генеза, в основе которых лежит генерализованное поражение сосудов (артерий и вен разного калибра, лимфатических сосудов, микроциркуляторного русла) с воспалением и некрозом сосудистой стекни и вторичным вовлечением в процесс органов и систем. а) первичные – поражение сосудов иммунного генеза как самостоятельное заболевание б) вторичные – поражение сосудов иммунного генеза, развивающееся как реакция на инфекцию, воздействие токсических веществ, при системных заболеваниях соединительной ткани и др. Социальная значимость: большинство СВ – тяжелые заболевания (30-40% погибают в первые 5 лет) Классификация СВ в зависимости от калибра пораженных сосудов: 1. Поражающие крупные сосуды: а) гигантоклеточный артериит (болезнь Хортона) б) неспефицический аортоартериит (болезнь Такаясу) в) темпоральный артериит 2. Поражающие средние сосуды: а) узелковый полиартериит б) болезнь Кавасаки (слизисто-кожно-железистый синдром) 3. Поражающие мелкие сосуды: а) геморрагический васкулит (болезнь Шенлейна-Геноха) б) микроскопически полиартериит в) гранулематоз Вегенера г) аллергический гранулематозный ангиит (синдром Чарга-Стросса) Этиология СВ достоверна неизвестна, предполагается участие следующих факторов: а) вирусная инфекция (ВГВ и С, вирус Эпштейна-Барр, ВИЧ, парвовирусы; доказана роль ВГВ в возникновении узелкового полиартериита и неспефического аортоартериита) б) бактериальная инфекция (стрептококки, иерсинии, хламидии, сальмонеллы и др. бактерии) в) лекарственные и пищевые аллергены (играют роль в развитии синдрома Чарга-Стросса, геморрагического васкулита) г) гиперчувствительность к компонентам табака (вызывает развитие облитерирующего тромбангиита) д) наследственная предрасположенность (по ряду антигенов HLA) Способствующие факторы: переохлаждение, гиперинсоляция, воздействие химических веществ и др. В основе патогенеза СВ – имунные процессы: 1) образование под влиянием этиологического фактора циркулирующих иммунных комплексов с фиксацией их в стенке сосуда активация комплемента хемотаксис нейтрофилов выделение нейтрофилами лизосомальных ферментов повреждение сосудистой стенки повышение проницаемости сосудов 2) развитие ГЗТ с участием цитотоксических лимфоцитов, макрофагов и формированием гранулем 3) появление антинейтрофильных цитоплазматических антител – гетерогенной популяции аутоАТ, реагирующих с различными ферментами цитоплазмы нейтрофилов (с протеиназой-3, миелопероксидазой, реже – лактоферином, катепсином G) активация нейтрофилов выделение лизосомальных ферментов повреждение сосудистой стенки, лизис клеток эндотелия появление на эндотелии молекул адгезии (Е-селектина, молекулы адгезии – 1) прилипание нейтрофилов и лимфоцитов к эндотелию и их последующее проникновение в ткани 4) появление антиэндотелиальных АТ, вызывающих повреждение эндотелия путем антителозависимой цитотоксичности 5) появление антифосфолипидных АТ, перекрестно реагирующих с эндотелиальными белками (тромбомодулином, белками С и S) с повышением коагулирующих свойств крови 6) продукция эндотелием и тромбоцитами провоспалительных цитокинов (различные ИЛ, эндотелин и др.) В зависимости от характера иммунопатологического процесса, лежащего в основе первичного СВ выделяют: а) васкулиты, связанные с имунными комплексами: геморрагический васкулит, васкулиты при СКВ и РА, болезнь Бехчета, криоглобулинемический васкулит б) васкулиты, связанные с органоспецифическими АТ: болезнь Кавасаки в) васкулиты, связанные с антинейтрофильными цитоплазматическими АТ: гранулематоз Вегенера, микроскопический полиартериит, синдром Чарга-Стросса, узелковый полиартериит. Основные методы диагностики при СВ: 1. Общие исследования (скрининг): ОАК (нормальные при болезни Такаясу, при других СВ – воспалительные изменения); ОАМ; БАК (СРБ, мочевина, креатинин, печеночные ферменты, протеинограмма); маркеры гепатита В и С; анализ кала на скрытую кровь 2. Исследования, направленние на выяснение типа СВ: а) лабораторные: посевы крови; исследование ликвора; иммунограмма (ревматоидный фактор, антифосфолипидные АТ, показатели системы комплемента, АТ к инфекционным агентам) б) инструментальные: рентгенография органов грудной клетки; Эхо-КГ; УЗИ-допплерография сосудов; рентгенография или КТ придаточных пазух носа; электромиография, исследование нервной проводимости; МРТ головного мозга (помогает выявить нарушение кровотока в больших сосудах, утолщения менингеальной оболочки или инфаркты головного мозга); ангиография; биопсия (кожи, мышц, почек, легких, височной артерии, бедренного нерва и др.) Состояния, которые могут иммитировать первичный СВ: а) ЛС: кокаин, амфетамин, АБ, производные эрготамина б) инфекции: СПИД, инфекционный эндокардит, сифилис в) злокачественные опухоли: лимфомы, лейкозы г) миксома сердца д) холестероловые эмболы е) антифосфолипидный синдром Схема диагностики СВ: 1. Предположить наличие системного васкулита 2. Исключить сходные по клинической картине заболевания 3. Определить распространённость и степень поражения 4. Подтвердить диагноз данными инструментальной и лабораторной диагностики |
