Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Диагностика. Основывается на описанной симптоматике, данных непрямой ларингоскопии, трахеобронхоскопии. Необходимо выяснить причины и место расположения сужения. Для различия ларингеального и трахеального стеноза имеется ряд клинических признаков. При ларингеальном стенозе затруднен по преимуществу вдох, т.е. одышка носит инспиратор-ный характер, а при трахеальном — выдох (экспираторный тип одышки). Наличие препятствия для дыхания в гортани вызывает хрипоту, в то время как при сужении в трахее голос остается чистым. Дифференцировать острый стеноз следует от ларингоспазма, бронхиальной астмы, уремии. Лечение. Проводят его в зависимости от причины и стадии острого стеноза. При компенсированной и субкомпенсирован-ной стадиях возможно применение медикаментозного лечения в условиях стационара. При отеках гортани используют дегид-ратационную терапию, антигистаминные средства, кортико-стероидные препараты. При воспалительных процессах в гортани назначают массивную антибиотикотерапию, противовоспалительные средства. При дифтерии, например, необходимо введение специфической противодифтерийной сыворотки. Наиболее эффективно проведение медикаментозного десте-нозирования, схема которого изложена в соответствующих разделах о лечении отека гортани. При декомпенсированной стадии стеноза необходима срочная трахеостомия, а в стадии асфиксии срочно производят коникотомию, а затем трахеостомию. Следует отметить, что при соответствующих показаниях врач обязан выполнить эти операции практически в любых условиях и без промедления. По отношению к перешейку щитовидной железы в зависимости от уровня разреза различают верхнюю трахеостомию — над перешейком щитовидной железы (рис. 4.12), нижнюю под ним и среднюю через перешеек, с предварительным его рассечением и перевязкой. Следует отметить, что такое деление условно ввиду различных вариантов расположения перешейка щитовидной железы по отношению к трахее. Более приемлемым является разделение в зависимости от уровня разреза колец трахеи. При верхней трахеостомии разрезают 2—3 кольца, при средней 3—4 кольца и при нижней 4—5 колец. Техника верхней трахеостомии следующая. Положение больного обычно лежачее, под плечи необходимо положить валик, чтобы выпятить гортань и облегчить ориентировку. 298 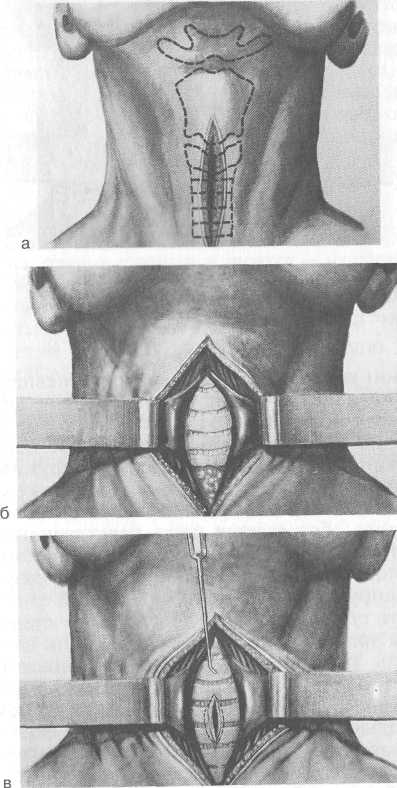 Рис. 4.12. Трахеостомия. а — срединный разрез кожи и разведение краев раны; б — обнажение колец трахеи; в — рассечение колец трахеи. Иногда при быстро развивающейся асфиксии производят операцию в полусидячем или сидячем положении. Обезболивание местное — 1 % раствор новокаина с примесью 0,1 % раствора адреналина (1 капля на 5 мл). Прощупывают подъязычную кость, нижнюю вырезку щитовидного и дугу перстневидного хряща. Для ориентировки можно бриллиантовым зеленым от- 299  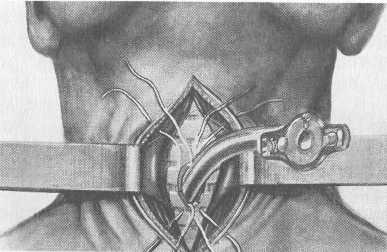 Рис. 4.12. Продолжение. г — формирование трахеостомы. метить срединную линию и уровень перстневидного хряща. Производят послойный разрез кожи и подкожной клетчатки от нижнего края щитовидного хряща на 4—6 см, вертикально книзу строго по срединной линии. Рассекают поверхностную пластинку шейной фасции, под которой обнаруживается белая линия — место соединения грудино-подъязычных мышц. Последнюю надсекают и тупым путем нежно отсепаровывают мышцы. После этого обозревается часть перстневидного хряща и перешеек щитовидной железы, который имеет темно-красный цвет и на ощупь мягкая. Затем производят разрез капсулы железы, фиксирующей перешеек, последний смещают книзу и удерживают тупым крючком. После этого становятся видными кольца трахеи, покрытые фасцией. Для вскрытия трахеи необходим тщательный гемостаз. Для фиксации гортани, экскурсии которой при асфиксии значительно выражены, вкалывают острый крючок в щитоподъязычную мембрану. Во избежание сильного кашля в трахею вводят несколько капель 2—3 % раствора дикаина. Остроконечным скальпелем вскрывают 2—3 кольца трахеи. Скальпель необходимо вонзать не слишком глубоко, чтобы не поранить заднюю, лишенную хряща стенку трахеи и прилегающую к ней переднюю стенку пищевода. Величина разреза должна соответствовать величине трахеотомической трубки. Для формирования трахеостомы кожу в окружности раны на шее отсепаровывают от подлежащих тканей и четырьмя шелковыми нитями подшивают к надхрящнице рассеченных колец трахеи. Края трахеостомы раздвигают при помощи расширителя Труссо и вводят трахеотомическую трубку. Последнюю фиксируют с помощью марлевой повязки на шее. В некоторых случаях — в детской практике, при стенозе, вызванном дифтерией гортани и трахеи, используют назо(оро) 300 трахеальную интубацию гибкой трубкой из синтетического материала. Интубацию производят под контролем прямой ларингоскопии, продолжительность ее не должна превышать 3 сут. Если необходим более длительный срок интубации, производят трахеостомию, поскольку длительное пребывание интубацион-ной трубки в гортани вызывает ишемию слизистой оболочки стенки с последующим ее изъязвлением, рубцеванием и стойким стенозом органа. 4.6.2. Хронический стеноз гортани и трахеи Хронический стеноз гортани и трахеи — длительное и необратимое сужение просвета дыхательных путей, вызывающее ряд тяжелых осложнений со стороны других органов и систем. Стойкие морфологические изменения в гортани и трахее или в соседних с ними областях развиваются обычно медленно в течение длительного времени. Причины хронического стеноза гортани и трахеи разнообразны. Наиболее частыми являются:
Нередко в практике развитие хронического стеноза гортани связано с тем, что трахеостомию выполняют с грубым нарушением методики операции: вместо второго—третьего кольца трахеи разрезают первое. При этом трахеотомическая трубка касается нижнего края перстневидного хряща, что всегда быстро вызывает хондроперихондрит с последующим тяжелым стенозированием гортани. Длительное ношение трахеотомической трубки и неправильный ее подбор также могут обусловить хронический стеноз. Клиника. Зависит от степени сужения дыхательных путей и причины, вызвавшей стеноз. Однако медленное и постепенное нарастание стеноза дает время для развития приспособительных механизмов организма, что позволяет даже в условиях 301 недостаточности внешнего дыхания поддерживать функции жизнеобеспечения. Хронический стеноз гортани и трахеи оказывает отрицательное влияние на весь организм, особенно детский, что связано с кислородной недостаточностью и изменением рефлекторных влияний, исходящих из рецепторов, расположенных в верхних дыхательных путях. Нарушение внешнего дыхания ведет к задержке мокроты и частым рецидивирующим бронхитам и пневмонии, что в конечном итоге приводит к развитию хронической пневмонии с бронхоэктазами. При длительном течении хронического стеноза к этим осложнениям присоединяются изменения сердечно-сосудистой системы. Диагностика. Основывается на характерных жалобах, анамнезе. Исследование гортани для определения характера и локализации стеноза производят посредством непрямой и прямой ларингоскопии. Диагностические возможности значительно расширились в последние годы благодаря применению бронхоскопии и эндоскопических методов, которые позволяют определить уровень поражения, его распространенность, толщину рубцов, внешний вид патологического процесса, ширину голосовой щели. Лечение. Небольшие рубцовые изменения, не препятствующие дыханию, специального лечения не требуют. Рубцовые изменения, вызывающие стойкий стеноз, требуют соответствующего лечения. При определенных показаниях иногда применяют расширение (бужирование) гортани возрастающими в диаметре бужами и специальными дилататорами в течение 5—7 мес. При тенденции к сужению и неэффективности длительной дилатации просвет дыхательных путей восстанавливают хирургическим путем. Оперативные пластические вмешательства на верхних дыхательных путях производят, как правило, открытым способом и представляют различные варианты ларингофаринготра-хеофиссуры. Эти оперативные вмешательства сложны в исполнении и носят многоэтапный характер. 4.7. Заболевания нервного аппарата гортани Среди заболеваний нервного аппарата гортани различают:
В зависимости от локализации основного процесса расстройства иннервации гортани могут быть центрального или периферического происхождения, а по характеру — функциональными или органическими. 302 4.7.1. Расстройства чувствительности Расстройства чувствительности гортани могут вызываться центральными (корковыми) и периферическими причинами. Центральные нарушения, вызванные, как правило, нарушением соотношения процессов возбуждения и торможения в коре головного мозга, носят двусторонний характер. В основе нару- ; шения чувствительной иннервации гортани лежат нервно-психические заболевания (истерия, неврастения, функциональные неврозы и др.). Истерия, по И.П. Павлову, является результатом срыва высшей нервной деятельности у людей с недостаточной слаженностью работы сигнальных систем, выражающегося в преобладании деятельности первой сигнальной системы и подкорки над деятельностью второй сигнальной системы. У легковнушаемых лиц нарушение функции гортани, возникшее под влиянием нервного потрясения, испуга, может зафиксироваться, и эти расстройства принимают длительный характер. Нарушение чувствительности проявляется гипестезией (понижением чувствительности) различной выраженности, вплоть до анестезии, или гиперестезией (повышенной чувствительностью) и парестезией (извращенной чувствительностью). Гипестезия или анестезия гортани чаще наблюдается при травматических повреждениях гортани или верхнего гортанного нерва, при хирургических вмешательствах на органах шеи, при дифтерии, при анаэробной инфекции. Понижение чувствительности гортани обычно вызывает незначительные субъективные ощущения в виде першения, неловкости в горле, дисфонии. Однако на фоне понижения чувствительности рефлексогенных зон гортани возникает опасность попадания кусочков пищи и жидкости в дыхательные пути и как следствие этого — развитие аспирационной пневмонии, нарушение внешнего дыхания, вплоть до асфиксии. Гиперестезия может быть различной выраженности и сопровождается болезненным ощущением при дыхании и разговоре, нередко возникает потребность отхаркивания слизи. При гиперестезии затрудняется осмотр ротоглотки и гортани из-за выраженного рвотного рефлекса. Парестезия выражается самыми разнообразными ощущениями в виде покалывания, жжения, ощущения инородного тела в гортани, спазма и т.д. Диагностика. Основывается на данных анамнеза, жалобах больного и ларингоскопической картине. В диагностике можно применить метод оценки чувствительности гортани при зондировании: касание слизистой оболочки стенки гортаноглотки зондиком с ватой вызывает соответствующую ответную реакцию. Наряду с этим необходима консультация невропатолога, психотерапевта. Лечение. Проводят его совместно с невропатологом. По- 303 скольку в основе расстройств чувствительности лежат нарушения центральной нервной системы, лечебные мероприятия направлены на их ликвидацию. Назначают седативную терапию, хвойные ванны, витаминотерапию, санаторно-курортное лечение. В некоторых случаях эффективны новокаиновые блокады как в области нервных узлов, так и по ходу проводящих путей. Из физиотерапевтических средств при периферических поражениях назначают внутри- и внегортанную гальванизацию, иглорефлексотерапию, гомеопатические средства. 4.7.2. Двигательные расстройства Двигательные расстройства гортани проявляются в виде частичного (парезы) либо полного (параличи) выпадения ее функций. Такие нарушения могут возникнуть в результате воспалительного и регенеративного процесса как в мышцах гортани, так и в гортанных нервах. Они могут быть центрального и периферического происхождения. Различают миогенные и невро-генные парезы и параличи. ♦ Центральные параличи гортани Параличи центрального (коркового) происхождения развиваются при черепно-мозговых травмах, внутричерепных кровоизлияниях, множественном склерозе, сифилисе и т.д.; могут быть одно- или двустороннего характера. Параличи центрального происхождения чаще связаны с поражением продолговатого мозга и сочетаются с параличом мягкого неба. Клиника. Характеризуется расстройствами речи, иногда нарушением дыхания и судорогами. Двигательные расстройства центрального происхождения развиваются часто в последней стадии тяжелых мозговых нарушений, на излечение которых трудно рассчитывать. Диагностика. Основывается на характерных симптомах основного заболевания. При непрямой ларингоскопии наблюдается нарушение подвижности одной или обеих половин гортани. Лечение. Направлено на устранение основного заболевания. Местные расстройства в виде затруднения дыхания иногда требуют хирургического вмешательства (производят трахеостомию). В некоторых случаях возможно применение физиопроцедур в виде электрофореза лекарственных препаратов и электростимуляции мышц гортани. Благоприятное действие оказывает климатическое и фонопедическое лечение. ♦ Периферические параличи гортани Периферические параличи гортани, как правило, односторонние и обусловлены нарушением иннервации мышц гортанными, в основном возвратными, нервами, что объясняется 304 топографией этих нервов, соседством со многими органами шеи и грудной полости, заболевания которых могут вызывать нарушения функции нерва. Паралич мышц, иннервируемых возвратными гортанными нервами, обусловлен чаще всего опухолями пищевода или средостения, увеличенными околобронхиальными и средостенны-ми лимфатическими узлами, сифилисом, Рубцовыми изменениями в области верхушки легкого. Причинами поражения возвратного нерва могут быть также аневризма дуги аорты для левого нерва и аневризма правой подключичной артерии для правого возвратного гортанного нерва, а также хирургические вмешательства. Наиболее часто поражается левый возвратный гортанный нерв. При дифтерийных невритах параличи гортани сопровождаются параличом мягкого неба. Клиника. Охриплость и слабость голоса различной выраженности являются характерными функциональными симптомами параличей гортани. При двустороннем поражении возвратных гортанных нервов наблюдается нарушение дыхания, в то время как голос остается звучным. В детском возрасте возникает поперхивание после приема пищи, связанное с потерей защитного рефлекса гортани. При ларингоскопии определяются характерные нарушения подвижности черпаловидных хрящей и голосовых складок в зависимости от степени двигательных расстройств. В начальной стадии одностороннего пареза мышц, иннервируемых возвратным гортанным нервом, голосовая складка бывает несколько укороченной, но сохраняет ограниченную подвижность, отходя при вдохе от средней линии. В следующей стадии голосовая складка на стороне поражения становится неподвижной и фиксируется в срединном положении, занимает так называемое трупное положение. В дальнейшем появляется компенсация со стороны противоположной голосовой складки, которая заходит за среднюю линию и приближается к голосовой складке противоположной стороны, что сохраняет звучный голос с небольшой охриплостью. Диагностика. При нарушении иннервации гортани необходимо выявить причину заболевания. Проводят рентгенологическое исследование и компьютерную томографию органов грудной клетки. Для исключения сифилитического неврита необходимо исследовать кровь по Вассерману. Паралич голосовой складки, сопровождающийся спонтанным ротаторным нистагмом на одной стороне, свидетельствует о поражении ядер продолговатого мозга. Лечение. При двигательных параличах гортани в первую очередь проводят лечение основного заболевания. При параличах воспалительной этиологии проводят противовоспалительную терапию, физиотерапевтические процедуры. При токсических невритах, например при сифилисе, проводят специ- 305 фическую терапию. Стойкие нарушения подвижности гортани, вызванные опухолями или Рубцовыми процессами, лечат оперативно. Эффективны пластические операции — удаление одной голосовой складки, иссечение голосовых складок и др. ♦ Миопатические параличи Миопатические параличи обусловлены поражением мышц гортани. При этом поражаются преимущественно констрикторы гортани. Наиболее часто наблюдается паралич голосовой мышцы. При двустороннем параличе этих мышц во время фонации между складками образуется овальной формы щель (рис. 4.13, а). Паралич поперечной черпаловидной мышцы ла-рингоскопически характеризуется образованием в задней трети голосовой щели пространства треугольной формы за счет того, что при параличе этой мышцы тела черпаловидных хрящей не сближаются полностью по средней линии (рис. 4.13, б). Поражение латеральных перстнечерпаловидных мышц приводит к тому, что голосовая щель приобретает форму ромба. Диагностика. Основывается на данных анамнеза и ларингоскопической картине. Лечение. Направлено на устранение причины, вызвавшей паралич гортанных мышц. Местно применяют физиотерапевтические процедуры (электролечение), иглорефлексотерапию, пищевой и голосовой режим. Для повышения тонуса мышц гортани эффект оказывают фарадизация и вибромассаж. Хороший эффект дает фонопедическое лечение, при котором с помощью специальных звуковых и дыхательных упражнений восстанавливаются или улучшаются речевая и дыхательная функции гортани. 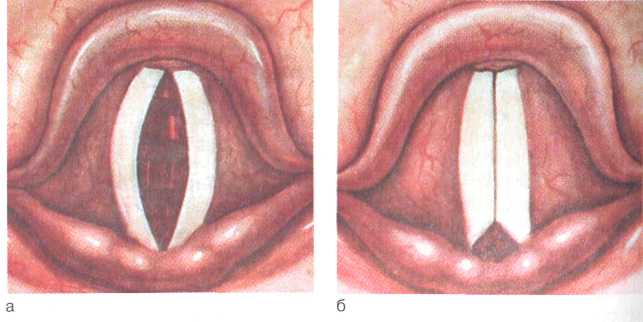 Рис. 4.13. Двигательные расстройства гортани. а — двусторонний паралич голосовой мышцы; б — паралич поперечной черпаловидной мышцы. 306 Ларингоспазм Судорожное сужение голосовой щели, в котором участвуют почти все мышцы гортани — ларингоспазм, встречается чаще в детском возрасте. Причиной ларингоспазма является гипо-кальциемия, недостаток витамина D, при этом содержание кальция в крови снижается до 1,4—1,7 ммоль/л вместо нормального — 2,4—2,8 ммоль/л. Ларингоспазм может быть исте-роидного характера. Клиника. Ларингоспазм обычно возникает внезапно после сильного кашля, испуга. Вначале отмечается шумный, неровный длительный вдох, сменяющийся прерывистым поверхностным дыханием. Голова ребенка запрокинута назад, глаза широко раскрыты, мышцы шеи напряжены, кожные покровы цианотичны. Могут появляться судороги конечностей, мышц лица. Через 10—20 с дыхательный рефлекс восстанавливается. В редких случаях приступ кончается смертью вследствие остановки сердечной деятельности. В связи с повышенной мышечной возбудимостью производство оперативных вмешательств — аденотомии, вскрытия заглоточного абсцесса и др., у таких детей сопряжено с опасными осложнениями. Диагностика. Спазм голосовой щели распознается на основании клиники приступа и отсутствия каких-либо изменений в гортани в межприступном периоде. В момент приступа при прямой ларингоскопии можно видеть свернутый надгортанник, черпалонадгортанные складки сходятся по средней линии, черпаловидные хрящи сближены и вывернуты. Лечение. Ларингоспазм может быть ликвидирован каким-либо сильным раздражителем тройничного нерва — укол, щипок, надавливание на корень языка шпателем, опрыскивание лица холодной водой и др. При длительном спазме благоприятно внутривенное введение 0,5 % раствора новокаина. В угрожающих случаях следует прибегнуть к трахеотомии или коникотомии. В послеприступном периоде назначают общеукрепляющую терапию, препараты кальция, витамина D, пребывание на свежем воздухе. С возрастом (обычно к 5 годам) эти явления ликвидируются. 4.8. Травмы гортани и трахеи Травмы гортани и трахеи в зависимости от повреждающего фактора могут быть механическими, термическими, лучевыми и химическими. Различают также открытые и закрытые травмы. В мирное время травмы гортани и трахеи встречаются сравнительно редко. 307  ♦ Открытые травмы ♦ Открытые травмыОткрытые травмы, или ранения, гортани и трахеи, как правило, носят сочетанный характер, при них повреждаются не только собственно гортань, но и органы шеи, лица, грудной клетки. Различают резаные, колотые и огнестрельные ранения. Резаные раны возникают вследствие нанесения повреждения различными режущими орудиями. Чаще всего их наносят ножом или бритвой с целью убийства или самоубийства (суицид). По уровню расположения разреза различают: 1) раны, находящиеся под подъязычной костью, когда разрезается щитоподъ-язычная мембрана; 2) ранения подголосовой области. В первом случае вследствие сокращения перерезанных мышц шеи рана, как правило, широко зияет, благодаря чему можно осмотреть через нее гортань и часть глотки. Надгортанник при таких ранениях всегда отходит кверху, дыхание и голос сохраняются, но речь при зияющей ране отсутствует, так как наступает разобщение гортани от артикуляционного аппарата. Если в таком случае сдвинуть края раны, закрыв тем самым ее просвет, то речь восстанавливается. При проглатывании пищи она выходит наружу через рану. При расположении раны в подголосовой области, когда травмируется перстневидная (коническая) связка и кольца трахеи, ведущим симптомом является затрудненное дыхание. Клиника. Общее состояние больного в значительной мере нарушается. Кровяное давление падает, пульс учащается, повышается температура тела. При ранении щитовидной железы наступает значительное кровотечение. Сознание в зависимости от степени и характера травмы может быть сохранено или спутано. При ранении сонных артерий смерть наступает сразу. Однако сонные артерии при суицидных ранениях пересекаются редко; самоубийцы сильно запрокидывают голову кзади, выпячивая шею, артерии при этом смещаются кзади. Диагностика не представляет затруднений. Необходимо определить уровень расположения раны. Осмотр через рану и зондирование позволяют определить состояние хрящевого скелета гортани, наличие отека, кровоизлияний. Лечение хирургическое, включает остановку кровотечения, обеспечение адекватного дыхания, восполнение кровопотери и первичную обработку раны. Особое внимание следует обращать на дыхательную функцию. Как правило, производят тра-хеостомию, желательно нижнюю. Если рана расположена в области щитоподъязычной мембраны, следует послойно ушить рану с обязательным подшиванием гортани к подъязычной кости хромированным кетгутом. Перед зашиванием раны необходимо самым тщательным образом остановить кровотечение путем перевязки или прошивания сосудов. Чтобы уменьшить натяжение и обеспечить 308 ........ сближение краев раны, голову больного во время накладывания швов наклоняют кпереди. В случае необходимости для полной ревизии рана должна быть широко рассечена. При повреждении слизистой оболочки гортани производят ее возможное ушивание, формирование ларингостомы и введение Т-образной трубки. С целью предохранения от инфицирования питание больного обеспечивается с помощью желудочного зонда, вводимого через нос или рот. Одновременно назначают противовоспалительное и общеукрепляющее лечение, включающее введение массивных доз антибиотиков, антигистаминных средств, де-токсикационных препаратов, гемостатиков, противошоковую терапию. ■ Огнестрельные повреждения гортани и трахеи. Эти травмы редко бывают изолированными. Чаще они сочетаются с повреждениями глотки, пищевода, щитовидной железы, сосудов и нервов шеи, позвоночника, спинного и головного мозга. Огнестрельные ранения гортани и трахеи делят на сквозные, слепые и касательные (тангенциальные). При сквозном ранении, как правило, имеется два отверстия — входное и выходное. Необходимо учитывать, что входное отверстие редко совпадает с ходом раневого канала, местом повреждения гортани и выходным отверстием, так как кожа и ткани на шее легко смещаются. При слепых ранениях осколок или пуля застревают в гортани или в мягких тканях шеи. Попадая в полые органы — гортань, трахею, пищевод, они могут быть проглочены, выплюнуты или аспирированы в бронх. При касательных (тангенциальных) ранениях поражаются мягкие ткани шеи без нарушения целостности слизистой оболочки гортани, трахеи, пищевода. Клиника. Зависит от глубины, степени, вида и поступательной силы ранящего снаряда. Тяжесть ранения может не соответствовать величине и силе ранящего снаряда, так как сопутствующая контузия органа, нарушение целостности скелета, гематома и отек внутренней выстилки усугубляют состояние больного. Раненый часто в бессознательном состоянии, нередко наблюдается шок, так как травмируются блуждающий нерв и симпатический ствол и, кроме того, при ранении крупных сосудов возникает большая кровопотеря. Почти постоянный симптом — затруднение дыхания вследствие повреждения и сдавления дыхательных путей отеком и гематомой. Эмфизема возникает в тех случаях, когда раневое отверстие небольших размеров и быстро слипается. Глотание всегда нарушено и сопровождается сильной болью; пища, попадая в дыхательные пути, способствует возникновению кашля и развитию воспалительного осложнения в легком. ,...■,.■■■. ■ . ■■■ ■ . ■ 309   Диагностика. Основывается на данных анамнеза и осмотра. Шейная рана большей частью бывает широкой, с разорванными краями, со значительной потерей тканей и наличием инородных тел — металлических осколков, кусочков тканей, частичек пороха в ране и др. При ранении на близком расстоянии края раны обожжены, вокруг нее имеется кровоизлияние. У некоторых раненых определяется эмфизема мягких тканей, которая свидетельствует о проникновении ранения в полость гортани или трахеи. Об этом же может свидетельствовать и кровохарканье. Диагностика. Основывается на данных анамнеза и осмотра. Шейная рана большей частью бывает широкой, с разорванными краями, со значительной потерей тканей и наличием инородных тел — металлических осколков, кусочков тканей, частичек пороха в ране и др. При ранении на близком расстоянии края раны обожжены, вокруг нее имеется кровоизлияние. У некоторых раненых определяется эмфизема мягких тканей, которая свидетельствует о проникновении ранения в полость гортани или трахеи. Об этом же может свидетельствовать и кровохарканье.Ларингоскопия (прямая и непрямая) у раненого часто практически невыполнима из-за резкой болезненности, невозможности открывания рта, переломах челюсти, подъязычной кости и т.д. В последующие дни при ларингоскопии необходимо определить состояние области преддверия гортани, голосовой щели и подго-лосовой полости. Выявляют гематомы, разрывы слизистой оболочки, повреждения хрящей гортани, ширину голосовой щели. Информативны в диагностике рентгенологический метод исследования, данные компьютерной томографии, с помощью которых можно определить состояние скелета гортани, трахеи, наличие и локализацию инородных тел. Лечение. При огнестрельных ранениях оно включает две группы мероприятий: 1) восстановление дыхания, остановку кровотечения, первичную обработку раны, борьбу с шоком; 2) противовоспалительную, десенсибилизирующую, общеукрепляющую терапию, противостолбнячную (возможно и другие) прививку. Для восстановления дыхания и профилактики дальнейшего нарушения дыхательной функции, как правило, производят трахеотомию с формированием трахеостомы. Кровотечение останавливают наложением лигатур на сосуды в ране, а при повреждении крупных сосудов перевязывают наружную сонную артерию. Борьба с болевым шоком включает введение наркотических анальгетиков, проведение трансфузионной терапии, переливание одногруппной крови, сердечные средства. Первичная хирургическая обработка раны, помимо остановки кровотечения, включает щадящее иссечение размозженных мягких тканей, удаление инородных тел. При обширном повреждении гортани следует сформировать ларингостому с введением Т-образной трубки. После экстренных мероприятий необходимо ввести по схеме противостолбнячную сыворотку (если ранее перед операцией сыворотка не вводилась). Вторая группа мероприятий включает назначение антибио тиков широкого спектра действия, антигистаминных препара тов, дегидратационную и кортикостероидную терапию. Пита ние больных производится через носопищеводный зонд. При введении зонда следует остерегаться попадания его в дыхатель ные пути, что определяется по возникновению кашля, затруд нению дыхания. ' ■ > 310 ♦ Закрытые травмы Закрытые травмы гортани и трахеи возникают при попадании различных инородных тел, металлических предметов и др. в полость гортани и подголосовую полость или при тупом ударе снаружи, падении на гортань. Нередко слизистая оболочка гортани травмируется ларингоскопом или интубационной трубкой при проведении наркоза. На месте повреждения обнаруживаются ссадина, кровоизлияние, нарушение целостности слизистой оболочки. Иногда на месте ранения и вокруг него появляется отек, который может распространяться, и тогда он представляет угрозу для жизни. При попадании инфекции на месте ранения может появиться гнойный инфильтрат, не исключается возможность развития флегмоны и хондропери-хондрита гортани. При длительном или грубом воздействии интубационной трубки на слизистую оболочку в ряде случаев образуется так называемая интубационная гранулема. Наиболее частым местом расположения ее бывает свободный край голосовой складки, так как в этом месте трубка наиболее тесно контактирует со слизистой оболочкой. Клиника. При закрытой травме слизистой оболочки гортани и трахеи инородным телом возникает резкая боль, усиливающаяся при глотании. Вокруг раны развиваются отек и инфильтрация тканей, которые могут приводить к затруднению дыхания. Из-за резких болевых ощущений больной не может проглотить слюну, принимать пищу. Присоединение вторичной инфекции характеризуется появлением болезненности при пальпации шеи, усилением болей при глотании, повышением температуры тела. При наружной тупой травме отмечаются припухлость мягких тканей гортани снаружи и отек слизистой оболочки чаще в ее вестибулярном отделе. Диагностика. Основывается на данных анамнеза и объективных методов исследования. При ларингоскопическом осмотре можно увидеть отек, гематому, инфильтрат или абсцесс в месте травмы. В грушевидном кармане или в ямках надгортанника на стороне поражения может скапливаться слюна в виде озерца. Рентгенография в прямой и боковой проекциях, а также с использованием контрастных препаратов позволяет в некоторых случаях обнаружить инородное тело, определить уровень возможного перелома хрящей гортани. Лечение. Тактика ведения больного зависит от данных осмотра больного, характера и площади повреждения слизистой оболочки, состояния просвета дыхательных путей, ширины голосовой щели и др. При наличии абсцесса необходимо произвести его вскрытие гортанным (скрытым) скальпелем после предварительной аппликационной анестезии. При выражен- 311  ных нарушениях дыхания (стеноз II—III степени) необходима экстренная трахеостомия. ных нарушениях дыхания (стеноз II—III степени) необходима экстренная трахеостомия.При отечных формах для ликвидации стеноза назначают медикаментозное дестенозирование (кортикостероидные, ан-тигистаминные, дегидратационные препараты). Во всех случаях закрытых травм гортани, протекающих на фоне вторичной инфекции, необходима антибактериальная терапия, антигистаминные и детоксикационные средства. 4.9. Хондроперихондрит гортани Хондроперихондрит (hondroperichondritis) — воспалительное заболевание надхрящницы и хрящей гортани. Первой, как правило, поражается надхрящница, в последующем в воспалительный процесс вовлекается и хрящ. Клинически различают острый и хронический хондроперихондрит, а также гнойную и склерозирующую (фиброзную) его формы. Гнойная форма встречается при травмах, инфекционных процессах, склерозирующая развивается при хронических длительных воспалительных процессах, заканчивающихся вторичными Рубцовыми (фиброзными) изменениями. Этиология. Одним из наиболее частых этиологических факторов хондроперихондрита является травма. В военное время преобладают огнестрельные травмы, в мирное — резаные, колотые, тупые повреждения гортани, в результате которых открывается путь для проникновения инфекции. Воспаление хрящей гортани может возникнуть также вследствие повреждения слизистой оболочки гортани при бронхоскопии, при бужировании пищевода, при интубации и трахеостомии. В ряде случаев после лучевой терапии при бластоматозных процессах может возникнуть ранний или поздний хондроперихондрит гортани. Вовлечение надхрящницы и хряща при инфекционных заболеваниях (ангина, рожистое воспаление, тиф) возможно контактным и гематогенным путем. При туберкулезных язвах и инфильтратах, проникающих до надхрящницы и хряща, может развиваться как специфический, так и неспецифический хондроперихондрит на почве вторичной инфекции. Клиника. Клинические проявления хондроперихондрита гортани зависят от его этиологии и локализации. Обычно воспаленный участок хряща становится твердым, болезненным при пальпации, возникает инфильтрация мягких тканей. При ларингоскопии определяются участки инфильтрации и отека слизистой оболочки, суживающие просвет гортани. Течение заболевания, как правило, длительное, оно может продолжаться несколько месяцев и закончиться некрозом хряща. 312 Хондроперихондрит щитовидного хряща характеризуется появлением болезненной твердоэластической припухлости в области проекции хряща на стороне поражения. Кожа в месте воспаления гиперемирована, утолщена, увеличены шейные лимфатические узлы. При ларингоскопии изменений со стороны слизистой оболочки почти не отмечается. Поражение внутренней стороны щитовидного хряща сопровождается припухлостью слизистой оболочки, в этом месте она гиперемирована и отечна. Как правило, в воспалении участвует черпалонадгортанная складка. Воспалительный инфильтрат может прикрывать голосовую щель и вызывать удушье. При хондроперихондрите надгортанника возникают резкое его утолщение, ригидность, отек и инфильтрация чаще гортанной поверхности. При таком состоянии наблюдается поперхивание при глотании за счет попадания кусочков пищи в гортань. Болевая симптоматика особенно выражена при поражении черпаловидных хрящей. В этом случае область пораженного хряща становится похожей на шар. Отек может распространяться на черпалонадгортанную складку, грушевидный карман, при этом нарушаются дыхательная и голосообра-зовательная функции. При воспалении перстневидного хряща процесс локализуется в подголосовой полости, где имеется клетчатка. В этом месте наступает выраженное сужение просвета гортани, в результате чего нарушается дыхательная функция. Для ликвидации стеноза требуется срочная трахеостомия. Нередко воспаление перстневидного хряща возникает после трахеотомии, когда травмируется первое кольцо трахеи и трахеотомическая трубка прилежит к нижнему краю перстневидного хряща. При поражении всех хрящей гортани возникают гиперемия, припухлость и инфильтрация мягких тканей всей гортани. Вход в гортань резко сужен, у передней комиссуры нередко видны грануляции, свищ, из которого выделяется гной. При вовлечении в воспалительный процесс тканей гортаноглотки отмечается вынужденное положение головы больного. Развитие описанной симптоматики сопровождается общей интоксикацией, повышением температуры тела до фебрильных цифр. Диагностика. Основывается на данных анамнеза, осмотра больного, инструментальных, рентгенологических и эндоскопических методов исследования. Непрямая ларингоскопия не всегда удается при выраженном воспалении хрящей гортани. Необходимо дифференцировать от острого тиреоидита, парезов и параличей гортани, ревматических анкилозов суставов гортани. Лечение. При остром хондроперихондрите гортани назначают противовоспалительную терапию; антибиотики (цефазолин, кейтен, аугментин, сумамед, таривид и др.), сульфаниламидные ■ ■■ ■.;.. ;■ ■■■■..■..■■■ .■■■■;■■■ 313   препараты, антигистаминные средства (кларитин, фенкарол, пипольфен и др.), детоксикационную терапию, анальгетики, симптоматические средства. препараты, антигистаминные средства (кларитин, фенкарол, пипольфен и др.), детоксикационную терапию, анальгетики, симптоматические средства.Лечение хондроперихондрита перстневидного хряща, возникшего после трахеотомии в связи с выстоянием его в трахеостому или давлением на хрящ трахеотомической трубки, необходимо начинать с перемещения трахеостомы на более нижний отдел трахеи. С целью повышения общей реактивности организма показаны аутогемотерапия, биостимуляторы (алоэ, ФиБС, гумизоль и др.), витаминотерапия. В дальнейшем, когда стихают острые явления, рекомендуются физиотерапевтические воздействия (УВЧ, лазеротерапия, фоноэлектрофорез противовоспалительных препаратов), электрофорез йодида калия, хлорида кальция и др.). В случае образования абсцесса показано хирургическое вмешательство с целью опорожнения гнойника и удаления некротизированных тканей. Наличие свищей также является показанием к операции, которую выполняют с целью вскрытия и дренирования свища. Выбор способа хирургического вмешательства зависит от характера, локализации, распространенности процесса. При внутреннем перихондрите можно начинать с эндоларингеальных операций, при наружном — необходим наружный хирургический подход. Широкое распространение приобрела окончатая (подслизистая) фенестрация гортани как щадящий метод дренирования гнойного очага хрящей гортани. В случаях, когда имеется стойкий стеноз дыхательных путей, необходима предварительная трахео- или ларингостомия. Прогноз. Заболевание относится к тяжелым. В ранней стадии заболевания эффективность лечения наибольшая. При гнойных поражениях прогноз для жизни благоприятный, однако сомнительный с точки зрения восстановления функций гортани. Мудрец будет скорее избегать болезней, чем выбирать средства против них. Т. Мор 4.10. Инородные тела гортани, трахеи и бронхов Инородные тела гортани, трахеи и бронхов чаще встречаются у детей, что связано с недостаточно развитыми защитными рефлексами. Инородными телами могут быть любые мелкие предметы — косточки плодов, зерна, монеты, мелкие части игрушек, кнопки, булавки и т.д. У взрослых инородные тела 314 попадают в дыхательные пути чаще при алкогольном опьянении. Возможно попадание в дыхательные пути зубных протезов, кусочков пищи, рвотных масс и др. Инородные тела, попавшие в дыхательные пути, как правило, не откашливаются. Это связано с тем, что как только предмет проскакивает через голосовую щель, наступает рефлекторный спазм и голосовые складки плотно смыкаются. В ряде случаев инороднее тело может либо внедриться в стенку трахеи, либо баллотировать в ее просвете. При вдохе инородное тело устремляется глубже и проходит чаще в правый главный бронх, так как последний шире левого главного и является практически продолжением трахеи. Клиника. Зависит от уровня внедрения, степени обтурации дыхательных путей и характера инородного тела. При внедрении инородного тела в стенку гортани беспокоят боль, чувство комка в горле, кашель, нарушение глотания. Мелкие предметы могут проникать в бронхи, вызывая их обструкцию. Последняя может быть трех видов:
При сквозной обструкции посторонний предмет частично заполняет просвет бронха и не вызывает выраженных дыхательных нарушений. При вентильной закупорке воздух может попадать в легкое при вдохе, однако при выдохе просвет бронха несколько суживается и инородное тело плотно обтурирует дыхательный путь. В результате такого дыхания количество воздуха в легком все время увеличивается и развивается эмфизема. Наконец, при полной закупорке дыхательного пути наступает обтурационный ателектаз определенного сегмента легких. Острые, тонкие инородные тела могут вклиниться в стенку гортани или трахеи, вызывая кашель и выраженную болевую симптоматику. В дальнейшем в месте внедрения может развиться воспалительный процесс и в редких случаях — склерозирование с последующей инкапсуляцией инородного тела. Важным признаком инородного тела трахеи является симптом "хлопанья" (баллотирования), которое выслушивается с помощью фонендоскопа на грудной стенке. Симптом возникает при кашлевом рефлексе во время удара инородного тела о нижнюю поверхность голосовых складок. Другой важный признак — кашель, который протекает приступообразно и сопровождается цианозом. Диагностика. Основывается на данных анамнеза, инструментального исследования гортани. При закупорке бронха необходимо проводить аускультацию легких, сравнить дыхательную экскурсию обеих половин грудной клетки при визуальном 315 I осмотре. Обязательно рентгенологическое исследование, а при необходимости и трахеобронхоскопия. Лечение. Иногда инородное тело удается извлечь с помощью прямой ларингоскопии. При наличии постороннего предмета в трахее и бронхах производят удаление через естественные пути — с использованием верхней трахеобронхоскопии с применением общей анестезии. При глубоком залегании и длительном пребывании инородного тела, выраженном нарушении внешнего дыхания, а также в случае неудачных попыток верхней бронхоскопии производят срочную трахеотомию. Дальнейшие попытки удаления постороннего предмета производят через трахеотомическое отверстие — т.е. с помощью нижней трахеобронхоскопии. 4.11. Ожоги гортани и трахеи Ожоги гортани и трахеи бывают двух типов:
Термические ожоги возникают при случайном проглатывании горячих жидкостей (воды, молока и др.), при попадании в рот пара, горячего воздуха. При термических ожогах обычно страдают одновременно лицо, глаза, другие участки тела, что ухудшает общее состояние. Химические ожоги возникают вследствие проглатывания или вдыхания концентрированных химических растворов. Из кислот наиболее тяжелые ожоги вызывают серная, хлористоводородная, азотная, хромовая. Чаще всего при этом поражается преддверие гортани (надгортанник, черпалонадгортан-ные и вестибулярные складки, черпаловидные хрящи). На месте контакта химического агента со слизистой оболочкой возникает местная ожоговая реакция ткани в виде гиперемии, отека, образуется фибринозный налет. Клиника. Течение ожогов различается в зависимости от их степени, локализации процесса, общего состояния организма. Ожоги I степени характеризуются неравномерным побелением слизистой оболочки с последующей ее гиперемией и десквама-цией эпителия. Общей интоксикации практически нет. С 3-го дня начинается отторжение побелевших поверхностных слоев эпителия с обнажением гиперемированной ткани. При ожогах II степени имеется выраженная интоксикация, на слизистой оболочке имеются различной протяженности отслоенный эпидермис, ожоговые буллы с транссудатом. На 7—8-й день происходит отторжение эпидермиса с образованием эрозий, которые заживают практически без рубцов. При ожоге III степени интоксикация особенно тяжела, имеется некроз ткани с обра- 316 ■ ., ,. „ , ; ■■■■.. ., . , .., , ■ , зованием язв, грануляций с последующим рубцеванием и ар-розивными кровотечениями. Непосредственно после ожога на губах, слизистой оболочке полости рта и глотки имеются характерные ожоговые следы. Больной предъявляет жалобы на выраженные боли, чувство жжения, слюнотечение, приступы рвоты и кашля с одышкой и чувством нехватки воздуха. Затруднение дыхания сопровождается изменением голоса вплоть до афонии. Болевая симптоматика усиливается при глотательных и кашлевых движениях. При ожогах III степени, как правило, имеется поражение и паренхиматозных органов, в первую очередь почек, что обычно и является причиной смерти больного. Диагностика. Основывается на данных анамнеза, рассказа очевидцев происшествия, характерных данных осмотра, следов ожога, времени, прошедшего с момента ожога. Иногда в первые часы вещество, вызвавшее ожог, распознается по запаху изо рта, характерному для ожогов уксусной кислотой, нашатырным спиртом, фенолом и др. Для судебно-медицинского заключения важно, что вещество, вызвавшее ожог, может быть определено в слюне и рвотных массах в первые часы после ожога. Уже на 2-е сутки обожженные участки и их отделяемое теряют специфические черты. С первых часов заболевания проводят контроль за состоянием почек, печени. Лечение. Его необходимо начинать немедленно после ожога. Необходимо промывание желудка нейтрализующими растворами. При ожогах щелочами глотку и желудок промывают 1—2 стаканами разбавленного наполовину с водой столового уксуса или лимонным соком. При ожогах кислотами применяют воду с добавлением карбоната магния, столовой соды (двууглекислый натрий). При отсутствии требуемых медикаментов для полоскания полости рта и глотки для промывания желудка используют воду с добавлением половинного количества молока или белков сырых яиц (10—15 штук). Количество жидкости должно быть значительным — 3—4 л. С 1-го дня больному назначают адекватные анальгетики, антибиотики широкого спектра действия, кортикостероидные препараты, сердечные препараты, симптоматические средства. Прием пищи через рот у больного резко затруднен, поэтому необходимо наладить парентеральное питание, питательные клизмы. Для борьбы с обезвоживанием используют массивную трансфузионную терапию, переливание препаратов крови. При нарастании одышки возникает необходимость трахео-стомии. Для профилактики сопутствующих рубцовых процессов пищевода показано длительное бужирование. Прогноз. В легких случаях прогноз благоприятный. В тяже лых — когда концентрированная кислота или щелочь попали в желудок, смерть больного наступает в течение нескольких дней от почечной недостаточности. л  У выживших больных развиваются обширные рубцовые стенозы глотки, гортани, пищевода, требующие длительного хирургического лечения. У выживших больных развиваются обширные рубцовые стенозы глотки, гортани, пищевода, требующие длительного хирургического лечения.4.12. Инородные тела пищевода Попадание инородных тел в пищевод носит в основном случайный характер, они проникают в пищевод вместе с плохо прожеванной пищей, при неосторожной, поспешной еде. Способствовать этому может отсутствие зубов и ношение зубных протезов, алкогольное опьянение, вредные привычки — удерживание зубами гвоздей, иголок, монет и т.д. Преднамеренно инородные тела могут заглатываться психически больными людьми. Характер инородных предметов может быть самый разнообразный — мелкие рыбьи, птичьи кости, куски мяса, монеты, обломки игрушек, зубные протезы и др. Инородные тела застревают в пищеводе в местах физиологических сужений, чаще всего в шейном сужении. Мощная поперечнополосатая мускулатура обусловливает в этом отделе сильные рефлекторные сокращения пищевода. Второе место по частоте застревания инородных тел занимает грудная часть и, наконец, третье — кардиальная часть. Клиника. При инородных телах пищевода определяется их величиной, рельефом поверхности, уровнем и расположением по отношению к пищеводу. Больного беспокоит боль за грудиной, усиливающаяся во время глотания пищи, ощущение инородного тела. В некоторых случаях нарушено прохождение пищи. Характерно вынужденное положение туловища — голова выдвинута вперед, поворачивается вместе с туловищем, на лице выражение испуга. Общее состояние больного может быть не нарушено. Диагностика. Обследование необходимо начинать с осмотра гортаноглотки. Иногда инородное тело может оказаться в небных миндалинах, корне языка, в грушевидном кармане. При непрямой ларингоскопии можно обнаружить важный признак инородного тела или травмы в первом сужении пищевода — скопление пенистой слюны в грушевидном кармане на стороне поражения. Можно наблюдать отек и инфильтрацию черпаловидного хряща. При надавливании на область гортани или трахеи иногда отмечается болезненность. Проба с глотком воды или кусочком хлеба может выявить болезненную гримасу на лице больного, а также вынужденное движение головой и всем корпусом. Информативно рентгеновское исследование пищевода с контрастом, позволяющее установить не только инородные предметы, но и сужение или обтурацию пищевода. При наличии перфорации пищевода, вызванной инородным телом, рентгенография помогает опре- 318 " . яелить скопление воздуха в околопищеводной клетчатке в виде светлого пятна между позвоночником и задней стенкой нижнего отдела глотки. Затекание в средостение контрастной массы, обнаруживаемое при рентгенографии, также является признаком перфорации. Окончательное заключение о наличии инородного тела и его характеристику дает проведение эзофагоскопии с использованием бронхоэзофагоскопов Брюнингса, Мезрина, Фриде-ля гибких фиброскопов. 'Лечение. Эзофагоскопия является основным методом исследования пищевода и удаления инородных тел. Методика проведения эзофагоскопии описана в главе 1. Осложнение. Острый предмет, вклиниваясь в стенку пищевода, вызывает нарушение целостности слизистой оболочки и ее инфицирование. Возникшая инфильтрация захватывает мышечную стенку пищевода, а затем, возможно, и клетчатку средостения. Поскольку стенка пищевода не имеет снаружи капсулы или фасции, а окружена лишь клетчаткой, инородные тела могут сразу вызвать сквозную перфорацию с развитием медиастинита. Если перфорация произошла в верхних отделах пищевода, то на шее сразу появляются подкожная эмфизема и крепитация мягких тканей. При гнойных периэзофагитах и медиастинитах отсутствие в первые часы положительной динамики на фоне массивной противовоспалительной терапии является показанием к оперативному вмешательству и дренированию околопищеводной клетчатки, которое в зависимости от уровня поражения пищевода может быть чресшейным и торакальным.  |
