Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Юношеская (ювенильная) ангиофиброма. Это опухоль носоглотки, исходящая из ее купола или области крылонебной ямки, по гистологическому строению имеющая доброкачественный характер, однако по клиническому течению (деструирующий рост, сильные кровотечения, частые рецидивы после операции, прорастание в околоносовые пазухи и даже в полость черепа) проявляющая себя как злокачественное образование (рис. 7.3). Ангиофиброма встречается чаще всего у юношей в возрасте 10—18 лет, поэтому она называется юношеской; после 20 лет она обычно претерпевает обратное развитие. Считается, что фиброма носоглотки возникает из аномально отшнуровавших-ся в эмбриональном периоде остатков мезенхимы в носоглотке. Строма фибромы состоит из разнообразно расположенных соединительнотканных волокон и очень большого количества кровеносных сосудов. Источником роста опухоли может быть тело клиновидной кости, глоточно-клиновидная фасция и задние ячейки решетчатой кости — это сфеноэтмоидалъный тип фибромы. Отсюда опухоль может прорастать в решетчатый лабиринт, клиновидную пазуху, полость носа, глазницу и верхнечелюстную пазуху. Если опухоль растет из области свода носоглотки — базалъный тип фибромы, она может прорастать по направлению к ротоглотке. Когда фиброма начинается из области крыловидного отростка клиновидной кости — птериго- 542 максиллярный тип опухоли, она может прорастать в ретромаксил-лярное пространство, крылонебную ямку, внутрь черепа, глазницу и полость носа. В соответствии с направлением роста фибромы возникает асимметрия лица, сдавливаются и деформируются окружающие костные и мягкие ткани, что может привести к смещению глазного яблока, нарушению кровоснабжения различных отделов мозга, сдавлению нервных образований. Клиника. Зависит от стадии распространения процесса. В практической работе удобна следующая классификация юношеских ангиофибром [Логосов B.C. и др., 1987]: I стадия —опухоль занимает носоглотку и(или) полость носа, костная деструкция отсутствует; II стадия — опухоль соответствует I стадии, но распространяется в крыловидную ямку, околоносовые пазухи, возможна костная деструкция; III стадия — опухоль распространяется в глазницу, голов- ной мозг; IV стадия — опухоль соответствует III стадии, но распро- страняется в пещеристый синус, зрительный перекрест и гипофизарную ямку. В начале заболевания больной отмечает небольшое затруднение носового дыхания, першение в горле, незначительные катаральные явления. В дальнейшем дыхание через одну половину носа полностью прекращается и затрудняется через другую, нарушается обоняние, изменяется голос, лицо приобретает вид аденоидного. Наиболее тяжелый и часто встречаемый симптом — рецидивирующие носовые кровотечения, вызывающие анемию и ослабление организма. Опухоль может сопровождаться гнойным синуситом, гнойным средним отитом, что затрудняет своевременную диагностику. При передней и задней риноскопии можно видеть округлую, гладкую или бугристую опухоль ярко-красного цвета, плотную при пальцевом исследовании или при ощупывании зондом. Фиброма обычно заполняет носоглотку и может свисать в средний отдел глотки. При пальпации опухоль может обильно кровоточить, основание ее определяется в верхнем отделе носоглотки. Диагностика. Осуществляется на основании отмеченных симптомов с учетом данных эндоскопического (в том числе с использованием фиброэндоскопа), рентгенологического, а в ряде случаев и ангиографического исследования. При определении распространения опухолевого процесса решающая роль принадлежит КТ и МРТ (рис. 7.4). Дифференцировать юношескую ангиофиброму следует от аденоидов, хоанального полипа, папилломы, саркомы, раковой опухоли, аденомы. Окончательный диагноз устанавливают на основании биопсии, ко- 543  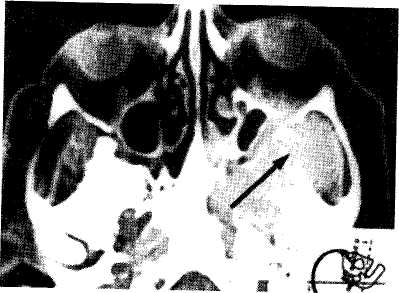 Рис. 7.4. Компьютерная томограмма черепа больного с юношеской ангиофибромой (указана стрелкой). Прорастание опухоли в глазницу, верхнечелюстную пазуху и решетчатые ячейки. торая представляет определенные трудности и должна производиться только в ЛОР-стационаре, где имеются все условия для остановки кровотечения. Лечение. Только хирургическое и по возможности радикальное, так как наблюдаются рецидивы. Учитывая быстрый рост опухоли, операция должна быть произведена как можно раньше. Вмешательство выполняют под наркозом; хирургические подходы — эндооралъный, эндоназалъный и трансмаксиляр-ный. Можно использовать модификации радикальных операций по Муру, Денкеру. Во время операции обычно наблюдается сильное кровотечение, ввиду чего необходимо массивное переливание крови. Перед удалением опухоли производят перевязку наружной сонной артерии, что значительно уменьшает кровопотерю. В послеоперационном периоде проводят инфузионную, ге-мостатическую, антибактериальную терапию; при необходимости — лучевую дистанционную гамма-терапию. По месту жительства больному оформляется группа инвалидности. 7.2.3. Злокачественные опухоли глотки В глотке чаще встречаются карциномы и саркомы, реже наблюдаются лимфоэпителиомы, цитобластомы, ретикулоцитами, смешанные опухоли. Мужчины болеют чаще, чем женщины, обычно в среднем возрасте. Ранняя симптоматика злокачественных опухолей глотки скудна и малохарактерна. Появляется легкое ощущение неловкости или инородного тела в горле, першение, иногда распи-рание. В более поздних стадиях отмечается нарушение носового дыхания и заложенность уха, если опухоль в носоглотке; ощущение инородного тела и затруднение проглатывания пищи, а затем и слюны при наличии опухоли в ротоглотке; 544 нарушение проходимости вначале для густой, а затем и для жидкой пищи и нарушение дыхания, если опухоль в гортано-глотке. Эти явления вначале расцениваются больным как малозначащие, а врач нередко относит их за счет хронического фарингита или невроза. Среди ранних симптомов опухоли носоглотки часто отмечается гиперсекреция слизи с сукровичной примесью; выделения возможны через ротоглотку или нос. Из носоглотки опухоль часто дает регионарные метастазы, прорастает в полость черепа, что сопровождается возникновением болей в челюсти, зубах и ухе одноименной стороны, появлением двоения в глазах и косоглазия. При распаде опухоли отмечаются сильные носовые кровотечения. Диагноз опухоли носоглотки устанавливают на основании отмеченных признаков и данных эндоскопического, пальпаторного и рентгенологического исследований. Хирургическое лечение при злокачественных опухолях носоглотки малоприменимо; эффективность лучевого и химиотерапев-тического воздействия зависит от чувствительности к ним опухоли. При локализации опухоли в среднем отделе глотки (чаще — рак или саркома) выраженность симптомов зависит от величины опухоли, ее расположения и наличия или отсутствия распада. Появление болевых ощущений, дисфагии, поперхива-ния пищей, гнилостный запах изо рта являются признаками поздней стадии опухоли. Метастазирование такого новообразования наступает рано, нередко бывает сразу двусторонним. Дифференцировать злокачественную опухоль среднего отдела глотки нужно от доброкачественных новообразований, па-ратонзиллита, ангины при заболеваниях крови, ангины Сима-новского—Плаута—Венсана. Лечение в раннем периоде комбинированное — хирургическое (диатермокоагуляция) и лучевое, в поздних стадиях — только лучевое и химиотерапия. Гортаноглотка чаще поражается злокачественными опухолями, чем вышележащие отделы глотки. Здесь обычно бывают эпителиальные новообразования — карциномы, иногда смешанные опухоли. Первыми признаками опухоли гортаноглотки могут быть различные неприятные ощущения в глотке; при осмотре можно отметить застой слюны в том или ином грушевидном кармане. Относительно быстро возникает дисфагия, и это является показанием для прямой гипофарингоскопии и рентгеноконтрастного исследования. Если опухоль сдавливает черпаловидные хрящи и закрывает часть входа в гортань, появляются грубые признаки дисфагии, нарушение голоса, а иногда и дыхания. Рак гортаноглотки рано изъязвляется, появление в мокроте примеси крови указывает на распад новообразования. При лечении опухолей гортаноглотки предпочтение отдает- 545  ся комбинированной терапии, при этом на первое место выступает хирургическое удаление опухоли с применением диа-термокоагуляции и в дальнейшем лучевого воздействия на пути лимфооттока. Подходы к опухоли осуществляются посредством боковой или передней фаринготомии. При значительном поражении опухолью передней стенки гортаноглотки иногда приходится удалять и гортань. ся комбинированной терапии, при этом на первое место выступает хирургическое удаление опухоли с применением диа-термокоагуляции и в дальнейшем лучевого воздействия на пути лимфооттока. Подходы к опухоли осуществляются посредством боковой или передней фаринготомии. При значительном поражении опухолью передней стенки гортаноглотки иногда приходится удалять и гортань.7.3. Новообразования гортани Чаще всего различные опухолеподобные образования, доброкачественные и злокачественные опухоли локализуются в гортани. Все виды новообразований гортани имеют определенные клинические проявления, которые в немалой степени зависят от места локализации: в преддверии гортани, в области голосовой щели или в подголосовой полости. Лечение во всех случаях хирургическое и удаленные фрагменты новообразования в обязательном порядке направляются на гистологическое исследование. 7.3.1. Опухолеподобные образования гортани Встречаются полипы голосовых складок и диффузные полипоз-ные образования, отличающиеся значительным разнообразием по форме, размерам, локализации. Чаще они располагаются на голосовых складках и бывают двусторонними. Происхождение таких полипов объясняется особой формой воспаления субэпителиального пространства голосовых складок. Это пространство, впервые описанное Reinke в 1895 г., находится между эпителием и краем эластического конуса голосовой складки и выполнено рыхлой соединительной тканью. При отеке этой ткани эпителий не в состоянии ограничить его; отек края голосовой складки постепенно увеличивается, развивается полип. Заболевание, представляющее собой своеобразный поли-позный ларингит, было описано Гаеком. Полипы, как правило, двусторонние, располагаются по свободному краю голосовых складок от передней комиссуры до голосового отростка черпа-ловидного хряща, на него обычно не распространяясь. Диагностика диффузных полипозных образований обычно не представляет труда. Лечение хирургическое, наиболее эффективно удаление полипов под контролем микроскопа. Певческие узелки ("узелки крикунов"). Бывают чаще у лиц "голосовых" профессий и представляют собой эпителиальное образование типа ограниченной мозоли, локализующееся на фанице между передней и средней третями голосовых складок (см. рис. 4.11). Образование часто двустороннее; основная и 546 нередко единственная жадоба при этом заболевании — охриплость, которая постепенно профессирует. Лечение преимущественно хирургическое — эндоларингеальное удаление при непрямой или прямой ларингоскопии, лучше под контролем микроскопа. Поочередно, с интервалом в 2—3 нед узелки удаляют гортанным выкусывателем или с помощью лазера. Удаленную ткань, как правило, направляют на гистологическое исследование. Кисты гортани. Встречаются нечасто; обычно они локализуются на гортанной поверхности надгортанника по его краю, в области ямок надгортанника, а также вестибулярных и голосовых складок. По происхождению кисты гортани преимущественно ретенционные. Клинические проявления их зависят от локализации. Так, киста надгортанника некоторое время не причиняет больному никаких неприятностей, часто ее выявляют случайно во время диспансерного осмотра. Лишь по достижении определенного размера она вызывает ощущение инородного тела в глотке. Первым признаком кисты голосовой складки является нарушение голоса. При осмотре киста имеет вид образования шаровидной формы, с гладкой поверхностью, чаще розового цвета с желтоватым оттенком. Ларингоцеле. Воздушная киста гортани развивается в слепом отростке желудочка гортани при наличии клапанного механизма у входа в этот отросток. Воздух при кашле, чиханье или натуживании поступает в просвет желудочка, а вследствие сужения входа в него при воспалительных процессах или опухолях нарушается отток воздуха и происходит постепенное растяжение желудочка. Таким образом формируется ларингоцеле. Различают внутренние, наружные и комбинированные воздушные кисты гортани. Внутренняя киста локализуется в толще вестибулярной складки и видна в просвете гортани. Увеличиваясь в размерах, киста достигает щитоподъязьгчной мембраны, расслаивает ее и появляется на боковой поверхности шеи — это наружная киста гортани. При смешанной форме ларингоцеле определяется и в просвете гортани, и на поверхности шеи. Клиника ларингоцеле зависит от локализации кисты. При внутренней кисте больной отмечает слабость голоса, охриплость, а при увеличении кисты может возникнуть затруднение дыхания вплоть до стеноза. При наружной локализации кисты больной отмечает припухлость на боковой поверхности шеи, которая увеличивается при натуживании, а при надавливании, как правило, исчезает. Возможно полное нарушение связи воздушной кисты с желудочком гортани, полость кисты заполняется жидкостью, может нагнаиваться. Диагностика ларингоцеле обычно не представляет сложностей. При непрямой ларингоскопии в области вестибулярной складки определяется шарообразное выпячивание на широком основании с гладкой поверхностью, покрытое неизме- 547 ненной слизистой оболочкой. При наружной локализации ла-рингоцеле никаких изменений в гортани не выявляют. На рентгенограммах в прямой и боковой проекциях воздушная киста имеет вид четко очерченного просветления в проекции вестибулярной складки или на боковой поверхности шеи. Лечение кист гортани хирургическое. Тактика хирурга зависит от величины, характера и локализации кисты. Мелкие кисты на свободном крае голосовой или вестибулярной складки удаляют эндоларингеально с помощью гортанного выкусы-вателя. Кисты ямки надгортанника или язычной поверхности надгортанника удаляют при непрямой ларингоскопии под местным обезболиванием. Кисту захватывают длинным изогнутым зажимом и срезают ножницами у основания. Крупные кисты гортани, особенно воздушные, удаляют под наркозом с использованием наружного хирургического подхода через ларингофиссуру или выполняют боковую, иногда поперечную фаринготомию. 7.3.2. Доброкачественные опухоли гортани Среди доброкачественных опухолей гортани наиболее распространенными являются папилломы и сосудистые опухоли. Папиллома. Доброкачественная фиброэпителиальная опухоль верхних дыхательных путей, представляющая собой одиночные или чаще множественные сосочковые выросты; приводящая к нарушению голосообразовательной и дыхательной функций и часто рецидивирующая. Этиологическим фактором папилломатоза является вирус папилломы человека из семейства паповавирусов; в настоящее время определено более 70 типов этого вируса, однако при папилломатозе чаще обнаруживают типы 6, 11 или их сочетание. Заболевание встречается у детей до 10-летнего возраста, но чаще всего — на 2—5-м году жизни. Папиллома, как и ряд других доброкачественных опухолей, растет неравномерно: периоды интенсивного роста сменяются периодами относительного спокойствия. При половом созревании нередко наблюдается прекращение роста папиллом, однако если опухоль сохраняется у взрослого, то вероятность ее малигнизации резко возрастает и составляет 15—20 %. Гистологически папилломы состоят из соединительнотканной стромы и многослойного плоского эпителия, четко отграниченных друг от друга базальной мембраной. В зависимости от количества соединительной ткани в строме опухоли различают твердые и мягкие папилломы. Папилломы обычно имеют широкое основание и лишь изредка — небольшую ножку. Наиболее часто локализуются они в области комиссуры и передней трети голосовых складок. Из среднего отдела папилломатоз 548 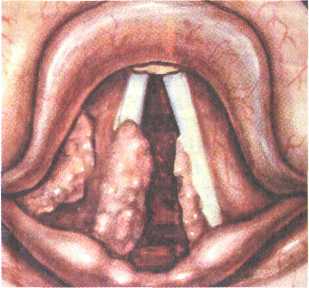 Рис. 7.5. Папилломатоз гортани. может распространяться на всю гортань и за ее пределы. По форме и виду поверхность папилломы напоминает тутовую ягоду или цветную капусту, обычно имеет бледно-розовый цвет, иногда с сероватым оттенком (рис. 7.5). Основными симптомами заболевания являются охриплость, доходящая до афонии, и постепенное затруднение дыхания, которое может перейти в удушье в результате обтурации просвета гортани опухолью. Диагностика. Основывается на характерной эндоскопической картине и результатах гистологического исследования биопсийного материала. Осмотр и манипуляции в гортани у детей выполняют под наркозом при прямой ларингоскопии; у взрослых основным методом осмотра является непрямая ларингоскопия. В настоящее время высокоинформативным методом исследования гортани является микроларингоскопия. Лечение. Папилломы могут быть удалены у взрослых под местной анестезией эндоларингеально при непрямой ларингоскопии, у детей — обязательно под контролем прямой микроларингоскопии с последующим гистологическим исследованием. Иногда при поражении всех отделов гортани не удается за один раз удалить опухоль полностью, поэтому вмешательство производят в несколько этапов. Следует стремиться к выполнению вмешательства в гортани до появления необходимости наложения трахеостомы, так как трахеальное канюленоситель-ство способствует распространению папиллом на трахею и даже бронхи. Эффективной оказалась лазерная фотодеструкция, для проведения которой применяют хирургический СО2-лазер, ИАГ-неодимовый и ИАГ-гольмиевый лазеры. Отмечены высокая точность воздействия луча лазера, возможность удаления папиллом из труднодоступных отделов гортани, малая кровоточивость, хороший функциональный эффект. С целью урежения рецидивов папилломатоза используют довольно значительный арсенал лечебных средств: проспидин внутримышечно, внутривенно и местно в виде мази; препараты интерферона (реаферон, виферон, интрон-А); лейкомакс, зо-виракс (ацикловир), дискретный плазмаферез и др. 549 Ангиома. Доброкачественная сосудистая опухоль гортани, формирующаяся из расширенных кровеносных (гемангиомы) или лимфатических (лимфангиомы) сосудов, локализующаяся на поверхности голосовых, вестибулярных или черпалонадгор^ тайных складок. Растет медленно, обычно бывает единичной, небольших размеров. Цвет гемангиомы синюшный или красный; лимфан-гиома имеет бледно-желтую окраску. Гемангиомы могут быть диффузными и инкапсулированными. Клиника. Проявления ангиомы зависят от локализации и распространенности опухоли. При локализации в верхнем отделе гортани беспокоит ощущение инородного тела, иногда покашливание. Постепенно, в течение нескольких лет, симптоматика нарастает: появляются охриплость, болезненность, а затем и примесь крови в мокроте. Если опухоль исходит из голосовой складки, то первым симптомом является постепенное изменение голоса от незначительной слабости до афонии. Нарушение дыхания характерно для крупных опухолей, исходящих из нижнего отдела гортани. Лечение ангиом хирургическое, чаще выполняется эндо-ларингеальным доступом. Следует учитывать возможность возникновения интраоперационного кровотечения. Распространенные гемангиомы удаляют при наружном доступе с предварительной трахеостомией. При диффузных гемангиомах проводят повторное криовоздействие. Тяжелую болезнь вначале легко вылечить, но трудно распознать. Когда же она усилилась, ее легче распознать, но уже труднее вылечить. Н. Макиавелли 7.3.3. Злокачественные опухоли гортани Среди злокачественных опухолей верхних дыхательных путей и уха первое место по частоте занимает рак гортани — злокачественное новообразование эпителиального происхождения, поражающее различные отделы гортани, способное к экзофитно-му или инфильтративному росту и в процессе развития дающее регионарные и отдаленные метастазы. Рак гортани составляет от 2 до 8 % злокачественных образований всех локализаций и до 2/з всех злокачественных образований ЛОР-органов. Чаще эта опухоль бывает в возрасте 60—70 лет, но появление ее возможно также в детском и старческом возрасте. У мужчин рак гортани встречается более 550 чем в 10 раз чаще, чем у женщин, однако частота поражения увеличивается у курящих женщин. Городские жители болеют несколько чаще, чем жители села. Среди факторов, способствующих развитию рака гортани, в первую очередь следует отметить курение, некоторые производственные вредности (загазованность и запыленность воздуха и др.), определенное значение имеют голосовая нагрузка и злоупотребление алкоголем. Нередко раковый процесс развивается на фоне разнообразных патологических процессов и состояний. Так, у 60 % больных возникновению рака гортани предшествовал хронический ларингит, чаще гиперпластический. Понятием "предрак" обозначают те патологические состояния, которые могут дать начало развитию злокачественной опухоли. Предраковые опухоли принято делить на факультативные и облигатные. К факультативной форме предрака относят редко малигнизируемые опухоли, а к облигатной — те, которые часто (не менее чем в 15 % наблюдений) переходят в рак. Так, к облигатному предраку относят твердую папиллому, которая озлокачествляется у 15—20 % больных. По гистологическому строению рак гортани может быть представлен ороговевающим или неороговевающим плоскоклеточным эпителием (97 %); реже встречается аденокарцино-ма, крайне редко саркома (0,4 %). Раковая опухоль может развиваться по типу зрелой, дифференцированной, что относится к ороговевающим формам, и незрелой, малодифферен-цированной и более злокачественной, свойственной неорого-вевающей форме. Рост и метастазирование раковой опухоли находятся в прямой зависимости от ее дифференциации. Более дифференцированная опухоль растет медленнее, метастазирует реже и в более позднем периоде. Плоскоклеточный неороговевающий малодифференцированный рак распространяется быстро и метастазирует рано, в то время как плоскоклеточный ороговеваю-щий дифференцированный рак растет медленно, а метастазирует в позднем периоде. По локализации различают:
Чаще всего поражается верхний, реже — средний, еще реже — нижний отделы. С учетом возможностей распространения раковой опухоли в гортани и за ее пределами, а также мета-стазирования по регионарным лимфатическим путям наиболее неблагоприятной в прогностическом отношении считается верхняя (вестибулярная) локализация рака гортани (рис. 7.6). 551 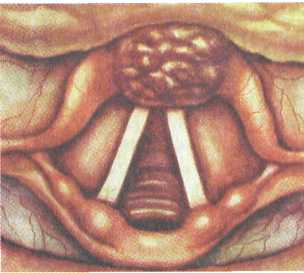 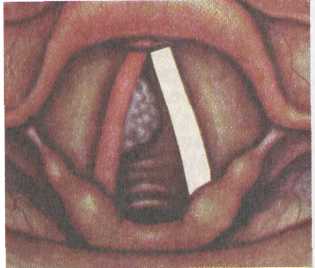 |
