Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Глава 6 СПЕЦИФИЧЕСКИЕ ЗАБОЛЕВАНИЯ ЛОР-ОРГАНОВ 6.1. Туберкулез ЛОР-органов Заболевание вызывается микобактериями туберкулеза (бацилла Коха), проникающими в организм чаще через верхние дыхательные пути, реже — через слизистые оболочки и поврежденную кожу. Факторами риска являются плохие социально-бытовые условия, тесный контакт с больным туберкулезом, иммуносупрессия (в том числе СПИД, длительная терапия глюкокортикостероидами), сахарный диабет. Первичным, как правило, является поражение легких или туберкулез лимфатических узлов (у детей). 6.1.1. Туберкулез верхних дыхательных путей Туберкулез полости рта и верхних дыхательных путей чаще бывает вторичным. Пути заражения микобактериями туберкулеза следующие:
Патоморфологически различают две формы поражения — инфильтрат и язву. Инфильтрат бывает ограниченным и диффузным, редко — опухолевидным. Туберкулезная язва обычно неправильной формы, неглубокая, с неровными краями, на дне ее — бледная грануляционная ткань. В зависимости от фазы воспалительного процесса возникают инфильтрация, распад, обсеменение и далее — уплотнение, обызвествление и рассасывание. • Туберкулез носа При туберкулезе носа поражение первоначально чаще локализуется в передних отделах полости носа — в преддверии, на перегородке, на слизистой оболочке носовых раковин. В начальной стадии заболевания наблюдаются обильные выделения из носа, образование корок и ощущение заложенности. Появляется узелковый инфильтрат, сравнительно быстро изъязвля- 512 J ющийся, нередко с формированием перфорации хрящевой части перегородки носа. При распаде инфильтратов и образовании язв наблюдается гнойное отделяемое с примесью крови. Риноскопически язвы определяются как дефект слизистой оболочки, на дне которого расположены вялые грануляции. Диагностика. При наличии у больного туберкулезного поражения легких, гортани, суставов диагностика не представляет затруднений. Дифференцировать необходимо от сифилитического поражения носа (третичный сифилис). Для сифилиса характерно поражение не только хрящевого отдела перегородки носа, но и костного; возможно также при сифилисе поражение носовых костей (седловидный нос), что сопровождается выраженными болевыми ощущениями в области спинки носа. Определенную помощь в дифференциальной диагностике оказывают серологическая реакция Вассермана, реакция Пирке у детей. Инфильтрат в полости носа может иметь форму опухоли (туберкулема); для дифференцирования его с опухолевым (саркоматозным) процессом выполняют биопсию и гистологическое исследование. ♦ Туберкулез глотки Туберкулезные поражения в глотке разнообразны: от поверхностных ограниченных язвочек с незначительной инфильтрацией до обширного бугристого папилломатозного инфильтрата с характерными язвами. При язве появляется пато-гномоничный признак — резкая болезненность при глотании не только твердой пищи, но и воды. Присоединение вторичной инфекции приводит к возникновению неприятного гнилостного запаха изо рта. Туберкулезные язвы располагаются в основном на небных дужках и на слизистой оболочке задней стенки глотки, имеют неровные фестончатые подрытые края и бледно-розовую окраску; поверхность их довольно часто покрыта гнойным налетом, под которым определяются бледные, вялые грануляции. Язвы могут увеличиваться в размерах, захватывая большие участки слизистой оболочки и распространяясь в глубину. Хронические формы туберкулезного процесса глотки характеризуются продуктивными плотноватыми бугристыми инфильтратами, изъязвления их обычно бывают поверхностными. Диагностика. В начале заболевания установить диагноз относительно трудно. В первую очередь необходимо обращать внимание на состояние легких, как место первичной локализации. Следует дифференцировать от сифилиса, рака. В более поздней стадии диагноз устанавливают на основании клинической картины заболевания, реакции Пирке, микроскопического исследования грануляций из области язвы и данных общего обследования больного. 513 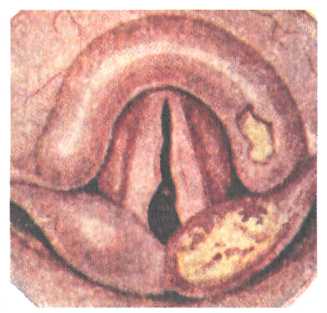 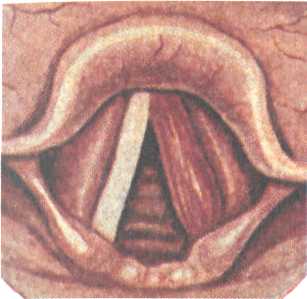 Рис. 6.1. Туберкулез правой голосовой складки. • Туберкулез гортани Это наиболее частая локализация туберкулезного процесса в верхних дыхательных путях. Инфицирование гортани туберкулезными микобактериями происходит гематогенным (лимфо-генным) либо контактным путем, когда выкашливаемая мокрота прилипает к слизистой оболочке гортани и мацерирует ее, вследствие чего инфекция проникает в подслизистую основу. В развитии туберкулезного процесса в гортани различают три стадии:
Поражаются обычно задние отделы гортани: межчерпало-видное пространство, черпаловидные хрящи и прилежащие к ним участки голосовых складок. Инфильтрация проявляется утолщением слизистой оболочки, появлением бугорков, похожих на папилломы. При дальнейшем развитии процесса образуется туберкулема с последующим изъязвлением. Неблагоприятное течение заболевания и присоединение вторичной инфекции сопровождаются вовлечением в процесс надхрящницы и хряща. Клиника. Характерны жалобы на боль при глотании, которая наиболее выражена при локализации процесса на черпаловид-ном хряще, в области надгортанника и на черпалонадгортан-ных складках. Голосовая функция бывает нарушена при поражении голосовой и вестибулярной складок и межчерпаловид-ного пространства. При образовании инфильтратов в подголо-совой полости иногда наблюдается нарушение дыхания. Ларингоскопическая картина при туберкулезе гортани соответствует стадии развития процесса (рис. 6.1; 6.2). Вначале появляются гиперемия и инфильтрация на отдельных участках голосовых складок, преимущественно в задних отделах. Затем инфильтрат изъязвляется, в результате образуется чечевицеоб-разная лентикулярная язва с бледно-серым дном. Возможно краевое изъязвление голосовых складок, в этом случае края их неровные, как бы изъеденные. Частой локализацией туберкулезного процесса является также межчерпаловидное пространство, в котором формируются инфильтраты с сосочковыми разрастаниями грануляций. Последние могут достигать больших размеров, имея вид опухоли — туберкулемы, вдающейся в голосовую щель. Вестибулярные складки при развитии туберкулезных инфильтратов приобретают подушкообразную форму, поверхность их гладкая или бугристая. При распаде инфильтратов образуются глубокие изъязвления. Пораженный туберкулезным процессом надгортанник резко увеличивается и в виде опухоли с отечной слизистой оболочкой нависает над входом в гортань. 514 Рис. 6.2. Туберкулез гортани в области правого черпаловидного хряща, голосовой складки и надгортанника. Типичные туберкулезные язвы, прогрессируя, углубляются и поражают надхрящницу и хрящ. Однако некроз и секвестрация хрящей гортани являются редким осложнением туберкулеза гортани. Следует учитывать, что туберкулезный процесс в гортани у больного с легочным туберкулезом протекает значительно тяжелее, чем при другой локализации основного очага. При ликвидации туберкулезного процесса в гортани (обычно в стадии инфильтрации) восстанавливается и голосовая функция. Диагностика. Для туберкулезного ларингита характерно одностороннее поражение, гиперемия или инфильтрация голосовой складки. Однако при такой картине возможен и опухолевый процесс. В этих случаях основой дифференциальной диагностики являются результаты биопсии. При неспецифическом воспалении гортани обычно наблюдается двустороннее поражение ее, которое бывает и при сифилитическом поражении гортани. Причинами позднего распознавания туберкулеза гортани может быть недооценка отоларингологом и фтизиатром данных анамнеза и ранних субъективных признаков, характерных для специфического поражения, а также несвоевременное проведение исследования мокроты на микобактерии туберкулеза и рентгенологического исследования органов грудной клетки. При необходимости выполняют биопсию из участка поражения гортани. Лечение. Общее и местное. Наиболее эффективны и считаются обязательными составляющими курса химиотерапии изо-ниазид и рифампицин; также применяют пиразинамид, этам-бутол, стрептомицин, флоримицин, циклосерин. Наилучший 515 эффект дает комбинация этих препаратов. ПАСК назначают редко ввиду низкой противотуберкулезной активности. Назначают также щадящий общий режим, полноценное питание. Основой местного лечения является прижигание инфильтратов и язв 30—40 % раствором нитрата серебра. Положительный эффект дает облучение пораженного участка слизистой оболочки кварцем через тубус. Назначают частые полоскания ротоглотки теплым отваром ромашки, шалфея или перекисью водорода. С целью уменьшения болевых ощущений при глотании следует применять смазывание язвенных поверхностей мазью с анестезином. Пища должна быть теплой, жидкой, нераздражающей. При поражении гортани и выраженной болевой симптоматике показана новокаиновая блокада верхнего гортанного нерва или внутрикожная новокаиновая блокада по А.Н. Вознесенскому, вагосимпатическая блокада по А.В. Вишневскому. 6.1.2. Туберкулез уха Заболевание встречается редко, возникает обычно при гематогенном диссеминированном туберкулезе легких. В раннем детском возрасте возможно поражение сосцевидного отростка без предшествующего воспаления в барабанной полости. В развитии туберкулезного среднего отита важную роль играет вторичное инфицирование гноеродными микроорганизмами. При поражении барабанной перепонки в толще ее возникают изолированные очаги в виде бугорков, распад которых ведет в дальнейшем к образованию множественных перфораций (рис. 6.3). Распространение процесса на кость приводит к разрушению костной ткани. Клиника. Туберкулезный отит характеризуется своеобразием 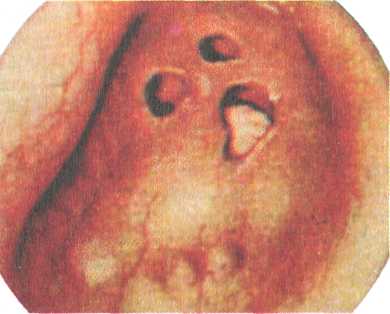 516 Рис. 6.3. Туберкулез уха. и отличием от течения неспецифического воспаления среднего уха. Начало заболевания обычно безболезненное, с образованием множественных перфораций барабанной перепонки, которые, сливаясь, приводят к быстрому ее распаду. Лишь в редких случаях прободение барабанной перепонки может быть единичным. Выделения из уха сначала скудные, затем становятся обильными, с резким гнилостным запахом. При вовлечении в процесс височной кости возникают обширные некрозы в барабанной полости и сосцевидном отростке с обильными гнойными зловонными выделениями и резким снижением слуха. При этом наблюдается распространенный кариес кости, образование секвестров и симптомы пареза или паралича лицевого нерва. Лечение. Активное общее противотуберкулезное лечение проводят в соответствии с рассмотренными выше принципами. При наличии кариозно-грануляционного процесса в ухе производят радикальную операцию уха, как правило, на фоне общей противотуберкулезной терапии. В послеоперационном периоде местно применяют противотуберкулезные препараты. Прогноз при туберкулезном поражении верхних дыхательных путей и уха, как правило, благоприятный: в большинстве случаев наступает выздоровление. Профилактика заключается в предупреждении и своевременном рациональном лечении туберкулеза легких. 6.1.3. Волчанка верхних дыхательных путей (обыкновенная) Это разновидность туберкулезного процесса с характерными изменениями со стороны кожи и слизистой оболочки. Заболевание встречается редко, бывает главным образом у детей в возрасте от 5 до 15 лет, нередко сочетается с другими туберкулезными поражениями. Течение медленное, безболезненное, характерна наклонность к рубцеванию. Клиника. В области кожи щек, носа, губы, слизистой оболочки полости носа, глотки и реже гортани появляются безболезненные узелковые высыпания коричневато-розовой окраски. Сливаясь, бугорки образуют инфильтраты зернистого вида, серо-желтого или красного цвета. В редких случаях наблюдается изъязвление инфильтрата; при этом язва бывает покрыта серовато-белыми или красными вялыми, легко кровоточащими грануляциями. Как правило, при рубцевании этих язв одновременно по периферии образуются новые узелки. Процесс рубцевания изъязвленных инфильтратов приводит к образованию в области кончика и крыльев носа дефектов, обезображивающих лицо. Аналогичная картина наблюдается при образовании рубцов в области перегородки носа и переднего отдела 517  свода носа. При рубцевании язв в глотке возникают рубцовые деформации мягкого неба, в частности язычка; образование рубцов на задней стенке глотки в некоторых случаях приводит к развитию дисфагических явлений. В гортани волчаночные инфильтраты чаще поражают надгортанник, при этом разрушается его хрящевой остов и на месте надгортанника образуется рубцовый валик. Если процесс распространяется на чер-палонадгортанные складки, возможно сужение входа в гортань за счет инфильтратов и рубцов. свода носа. При рубцевании язв в глотке возникают рубцовые деформации мягкого неба, в частности язычка; образование рубцов на задней стенке глотки в некоторых случаях приводит к развитию дисфагических явлений. В гортани волчаночные инфильтраты чаще поражают надгортанник, при этом разрушается его хрящевой остов и на месте надгортанника образуется рубцовый валик. Если процесс распространяется на чер-палонадгортанные складки, возможно сужение входа в гортань за счет инфильтратов и рубцов.Диагностика. Основывается на анамнезе, данных эндоскопии и гистологического исследования инфильтратов. Лечение аналогично лечению туберкулеза верхних дыхательных путей. Косметические дефекты наружного носа и лица могут быть устранены с помощью пластических операций после излечения от туберкулеза. 6.2. Сифилис верхних дыхательных путей Сифилис является хроническим инфекционным заболеванием, вызываемым бледной трепонемой (бледная спирохета). При сифилисе поражаются все ткани и органы человека, в том числе и ЛОР-органы. Заражение происходит в результате проникновения бледной трепонемы через микроскопические повреждения слизистых оболочек и кожи; чаще бывает половой путь заражения, реже возможен внеполовой, в частности в результате заноса инфекции плохо дезинфицированными инструментами, ранее использованными при обследовании больного сифилисом. Инкубационный период в среднем 3 нед, затем на месте внедрения инфекции появляется красноватое пятно или папула, которая в течение нескольких дней увеличивается и уплотняется — формируется первичный очаг — твердый шанкр. В центре его образуется язва. Через 5—7 дней после появления твердого шанкра увеличиваются регионарные лимфатические узлы; бледные трепонемы, интенсивно размножаясь, распространяются по всей лимфатической системе, в результате чего развивается полиаденит. ♦ Сифилис носа Бывает в виде твердого шанкра, вторичных и третичных проявлений. Твердый шанкр (первичный сифилис) встречается редко и может локализоваться у входа в нос, на его крыльях и на кожной части перегородки носа. При осмотре определяется гладкая безболезненная эрозия размером 0,2—0,3 см, красного цвета. Края эрозии имеют валикообразное утолщение, дно покрыто сальным налетом, в основании пальпируется плотный инфильтрат. 518 Через 6—7 нед после развития твердого шанкра появляются признаки вторичного сифилиса — специфические сифилитические высыпания в виде розеолезных, папулезных и пустулезных образований на коже и слизистых оболочках. Вторичные сифилиды в области носа обнаруживаются в виде эритемы и папул. Эритема сопровождается припухлостью слизистой оболочки и появлением кровянисто-серозного или слизистого секрета. Папулезные высыпания появляются позже и локализуются на коже входа в нос, реже в полости носа. При распаде папул слизистый секрет постоянно раздражает язвенную поверхность, и это препятствует заживлению. Появление у новорожденных и детей раннего возраста упорного насморка, сопровождающегося густыми выделениями, имеющими тенденцию к образованию корок, должно вызвать подозрение на врожденный сифилис. Третичная форма сифилиса носа диагностируется чаще, чем две предыдущие. Она характеризуется образованием диффузных инфильтратов или гуммы с распадом. Гумма может локализоваться в слизистой оболочке, в кости, надкостнице и хряще; при этом происходит некроз костной ткани с образованием секвестров. Наиболее часто процесс при третичном сифилисе локализуется в костном отделе перегородки и дне носа. В последнем случае при распаде гуммы может возникнуть сообщение с полостью рта. В третичный период сифилиса характерен болевой синдром. Появляются сильные боли в носу, в области лба, глазниц. При костном поражении к болевым ощущениям присоединяется зловонный запах, а в отделяемом из носа нередко обнаруживаются костные секвестры. Нос часто приобретает седловидную форму. Диагностика. Твердый шанкр преддверия носа следует дифференцировать от фурункула. При фурункуле носа определяются ограниченные гнойнички с распадом в центре. Вторичный сифилис характеризуется появлением папул на губах, в области рта и заднего прохода. В третичной стадии развития процесса основой является серологическая диагностика (положительная реакция Вассермана), учитывают также результат гистологического исследования. Необходимо помнить, что в начальном периоде первичного сифилиса серологические реакции отрицательны, вследствие чего он обозначается как серонегативный. Ф Сифилис глотки и гортани Наблюдается как проявление общего заболевания организма и может возникнуть в любой стадии процесса. Твердый шанкр проявляется в виде эритематозной, эрозивной и язвенной форм. Процесс в глотке, как правило, односторонний и сопровождается односторонним лимфаденитом регионарных лимфатических узлов. 519 Рис. 6.4. Сифилис глотки. Рис. 6.5. Сифилис гортани. а — кондилома на голосовой складке; б — гуммоз-но-язвенный ларингит. Во второй стадии поражение слизистых оболочек глотки и гортани чаще возникает одновременно и нередко сопровождается кожными высыпаниями в виде розеол и папул. При вторичных сифилидах обычно не бывает субъективных проявлений, поэтому они могут остаться незамеченными и больной продолжительное время является источником заражения. Специфический процесс в небной миндалине отличается от банальной ангины нормальной или незначительно повышенной температурой тела, отсутствием болезненности при глотании. При фарингоскопии вторичный сифилис глотки характеризуется разлитой припухлостью на фоне гиперемии медно-красного цвета, которая распространяется на небные дужки, слизистую оболочку мягкого и твердого неба. В гортани вторичная стадия проявляется в виде эритемы, симулирующей катаральный ларингиг с вовлечением в процесс голосовых складок, черпаловидных хрящей и надгортанника. Возможно также образование папул с локализацией в различных отделах глотки и гортани. Папулы представляют собой серовато-белые высыпания округлой или овальной формы, возвышающиеся над поверхностью и окруженные по краю красной каймой. Такие высыпания или бляшки, нередко с изъязвленной поверхностью, располагаются на кончике и по краям языка, на слизистой оболочке щек и твердого неба, на голосовых, вестибулярных, черпалонадгортанных складках и на надгортаннике (рис. 6.4). Третичный сифилис проявляется ограниченной гуммозной опухолью, причем гуммы в глотке локализуются в основном в области твердого и мягкого неба, а в гортани — на надгортаннике, реже в межчерпаловидном пространстве и на вестибулярных складках. Располагаясь в подголосовой полости, гумма имеет вид симметричного инфильтрата (рис. 6.5). При распаде гуммы появляется язва с ровными краями и сальным дном, покрытая некротическим налетом. Присоединение вторичной инфекции сопровождается выраженной воспалительной реакцией с отеком, развитием флегмоны, хондро-перихондрита. Специфическое воспаление хрящей ведет к образованию эндоларингеальных свищей. При своевременном проведении лечения на месте гумм образуются плотные рубцы звездчатой формы, беловато-желтого цвета. Рубцевание может привести в глотке к сращениям мягкого неба с задней стенкой, а в гортани — к деформации, вызывающей стенозирование. Жалобы больного в стадии образования гуммы зависят от ее размеров, локализации и вторичных реактивных процессов. Рубцы в глотке вызывают появление закрытой гнусавости, ухудшение слуха в результате поражения слуховых труб, нарушение носового дыхания и обоняния. Процесс в гортани сопровождается охриплостью или афонией; при развитии рубцо-вого процесса появляется затруднение дыхания. 520 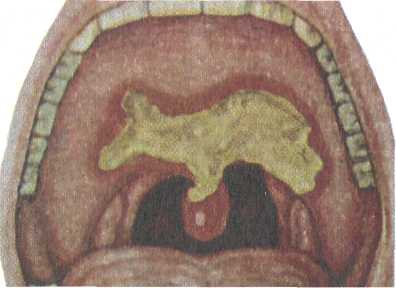 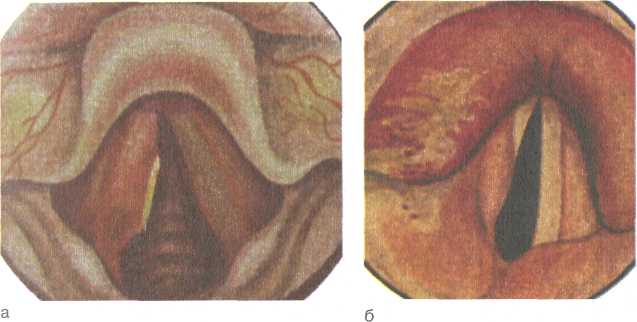 Диагностика. Поражение глотки и гортани сифилисом распознается на основании данных осмотра, положительной серологической реакции Вассермана, обнаружения в отделяемом язв и папул бледной трепонемы. При вторичном сифилисе глотки проводят дифференциацию с катаральной, фолликулярной, язвенно-пленчатой ангиной, туберкулезом и лейкоплакией. Лейкоплакия — ограниченное уплотнение эпителия серовато-белого цвета, располагающееся на слизистой оболочке щек и языка, возникает в результате длительного воздействия неспецифических раздражителей (курение и т.д.). Третичный сифилис гортани следует дифференцировать от туберкулеза, злокачественной опухоли. В этом случае определенную помощь оказывает обследование больного на туберкулез, реакция Вассермана, гистологическое исследование кусочка ткани из пораженного участка. Лечение. Лечение специфическое, под наблюдением дерматовенеролога. Проводят этиотропную терапию препаратами пенициллина, эритромицином, тетрациклином, цефазолином, 521 при поздних формах используют препараты висмута (бийохи-нол, бисмоверол). Местно при поражении носа рекомендуется носовой душ раствором гидрокарбоната натрия, промывание полости носа 0,1 % раствором перманганата калия. При поражении глотки применяют полоскание слабодезинфицирующими растворами перекиси водорода, отвара ромашки и др. Деформация наружного носа может быть ликвидирована посредством пластических операций, которые производят после полного излечения сифилиса. При появлении стеноза гортани проводят хирургическое вмешательство на трахее или гортани с целью восстановления дыхания 6.3. Сифилис уха Вторичный сифилис (розеола, папула) наблюдается на коже наружного уха одновременно с поражением других участков кожи. Наибольшее значение имеет локализация сифилитического процесса во внутреннем ухе. Различают врожденную и приобретенную формы. При врожденной форме поражение внутреннего уха обнаруживается в возрасте 10—12 лет и проявляется триадой симптомов (триада Гетчинсона): особая форма зубов, паренхиматозный кератит и нейросенсорная тугоухость. При этом поражение слуха играет первостепенную роль, оно всегда бывает двусторонним. Нередко при сифилисе наблюдается положительный фистульный симптом при отсутствии гнойного процесса в ухе. В ряде случаев сифилис уха наблюдается внезапно: возникает головокружение, появляются нистагм, шум в ушах и тугоухость. Кохлеовестибулярные расстройства могут быть проявлением не только позднего, но и раннего сифилиса — первичного, вторичного свежего и вторичного рецидивного. Они обусловлены, как правило, двусторонним поражением лабиринта и по клинико-функциональной характеристике имеют определенное сходство с поражением внутреннего уха при болезни Меньера и серозном лабиринтите. Диагностика. Основывается на данных анамнеза, клинической картины, результатах лабораторного и рентгенологического исследования. Лечение. Специфическое противосифилитическое. Прогноз. Сифилис излечивается, однако возможны стойкие нарушения слуха, рубцовые изменения и др. 6.4. Склерома верхних дыхательных путей Склерома верхних дыхательных путей — это хроническое инфекционное заболевание, при котором наряду с атрофическими изменениями слизистой оболочки отмечается образование ограниченных или диффузных инфильтратов, на месте которых в последующем формируется рубцовая ткань, приводящая к сужению различных отделов дыхательного тракта. 522 Склерома вызывается капсульным диплококком — клебсиел-лой склеромы (палочка Фриша—Волковича). Это эндемическое заболевание, наиболее распространенное в Западной Белоруссии и Украине, в Польше, Италии и Германии; очаги склеромы отмечены в Индонезии, Бразилии, Мексике и т.д. Существуют данные, подтверждающие контагиозность склеромы. Патоморфологическим субстратом заболевания является инфильтрат, состоящий из фиброзной соединительной ткани с большим количеством плазматических клеток и сосудов. Среди этих образований находятся специфические для склеромы клетки Микулича, в вакуолях протоплазмы и вне их располагаются палочки Фриша—Волковича. Кроме того, в инфильтрате встречаются гиалиновые шары — тельца Русселя (фуксинофиль-ные тельца). В рубцовой ткани отмечается большое количество фиброзных волокон, среди которых встречаются плазматические клетки и единичные клетки Микулича; бациллы здесь отсутствуют, гиалиновых шаров нет, сосудов мало. Инкубационный период заболевания длительный, при внедрении инфекции возникают катаральные явления, а через 3—5 лет обнаруживаются признаки заболевания, причем у молодых этот период короче, чем у людей старшего возраста. Наиболее частая локализация поражения при склероме — передние отделы носа, область хоан, подголосовая полость гортани, бифуркация трахеи и бронхов. Клиника. Заболевание развивается медленно, с самого начала принимая хроническое течение, без болей и повышения температуры тела; специфические склеромные изменения располагаются, как правило, симметрично и не проявляют склонности к распаду и изъязвлению, а подвергаются рубцеванию. Различают три основные формы склеромы, которые в определенной степени отражают стадийность течения процесса:
Кроме того, выделяют также смешанную и атипичную формы склеромы. В настоящее время атрофическая форма наблюдается у 70 % больных. Начало заболевания характеризуется атрофией слизистой оболочки носа. На поверхности ее появляется вязкая слизь, которая, подсыхая, образует плотные корки. Корки и вязкая слизь приводят к сужению просвета носовых ходов, что сопровождается нарушением дыхания. Одновременно снижается обоняние и появляется нерезкий специфический запах из носа, напоминающий запах гнилых фруктов. Атрофия распространяется на слизистую оболочку задней стенки глотки, которая истончается и выглядит как лакированная, покрытая вязкой слизью и корками. В этот период реакция 523 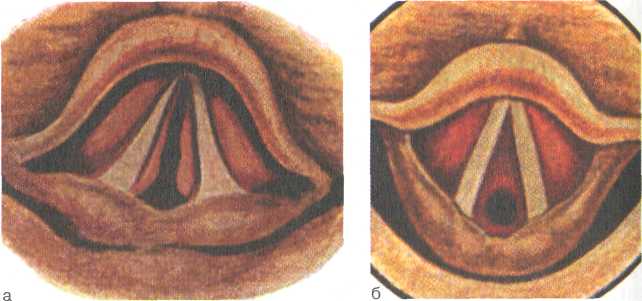 Рис. 6.6. Склерома подголосовой полости. а — инфильтративный процесс; б — рубцовая диафрагма гортани, суживающая ее просвет. связывания комплемента со склеромным антигеном обычно положительная, часто высевается клебсиелла склеромы. При инфильтративной форме склеромы в полости носа наблюдаются ограниченные или распространенные инфильтраты красного или серовато-розового цвета. Чаще всего их обнаруживают на дне полости носа, в области передних концов нижних носовых раковин и перегородки носа. Инфильтраты имеют вид плоских или бугристых возвышений, безболезненных при дотрагивании, они суживают просвет полости носа, вход в нос, хоаны, просвет носоглотки, гортани, а несколько позже — и трахею в области бифуркации и бронхи у разветвлений. II Следует отметить, что склеромные инфильтраты (рис. 6.6, а) возникают главным образом в местах физиологических сужений. При рубцовой форме на местах инфильтратов постепенно развивается плотная рубцовая ткань, которая, стягивая окружающие ткани, приводит к сужению различных отделов дыхательных путей. В полости носа рубцы обычно располагаются в передних отделах, где выявляется рубцовая приподнятость на границе преддверия и полости носа; иногда рубцы образуют отверстия овальной или круглой формы, суживая просвет полости носа. Распространяясь на мягкое небо, рубцовый процесс приводит к концентрическому сужению, а в ряде случаев почти полному заращению носоглотки; язычок при этом подтягивается кверху или заворачивается за заднюю поверхность мягкого неба. В гортани склеромный процесс проявляется первоначально образованием в подголосовой полости бледно-розовых бугрис- 524 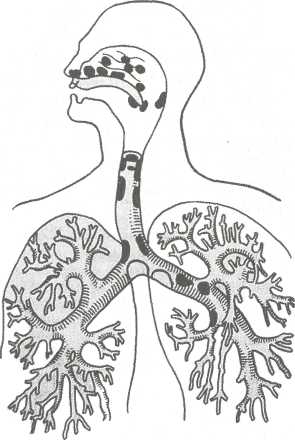 Рис. 6.7. Локализация склером-ных очагов. тых инфильтратов, симметрично расположенных с обеих сторон. Значительно реже инфильтраты располагаются на голосовых и вестибулярных складках, на гортанной поверхности надгортанника. При рубцевании симметричных подго-лосовых инфильтратов образуются сращения, имеющие вид диафрагмы, резко суживающей просвет нижнего отдела гортани (рис. 6.6, б). В трахее инфильтраты, а затем рубцовая ткань могут располагаться в различных отделах, но чаще определяются в области бифуркации (рис. 6.7). Рубцы выявляются в одном, а чаще в обоих бронхах, и просвет их прогрессивно уменьшается. Одним из основных симптомов при этом является кашель с трудно отхаркиваемой мокротой, затем возникает затруднение дыхания. Реакция связывания комплемента со склеромным антигеном при рубцовой форме может быть отрицательная, особенно после лечения специфическими препаратами; палочка склеромы может и не высеваться. При смешанной форме склеромы клиническая картина отличается полиморфизмом. Наряду с атрофией слизистой оболочки и обилием корок при их удалении можно обнаружить узелки красного цвета, рубцовое концентрическое сужение на границе преддверия и полости носа. В гортани наряду с подскла-дочными инфильтратами выявляется рубцовая ткань или атрофия, т.е. наблюдается сочетание различных форм склеромы. Диагностика. В типичных случаях при наличии соответствующих анамнестических данных диагноз нетруден. Как правило, эндоскопическая картина весьма характерна. Определенную помощь в диагностике оказывает трахеобронхоскопия. Обычно прибегают к постановке серологических реакций Вас-сермана и Борде—Жангу со склеромным антигеном. Подспорьем в диагностике является гистологическое исследование удаленного инфильтрата, в ткани которого обнаруживаются палочки Фриша—Волковича и клетки Микулича. На слизистой оболочке верхних дыхательных путей наряду с инфильтратами имеется рубцовая ткань. 525 I Атрофическую форму склеромы следует дифференцировать от озены и атрофического ринофарингита. Эти заболевания имеют три общих симптома: атрофия слизистой оболочки, образование корок и неприятный запах. Однако при озене инфильтративные и рубцовые процессы отсутствуют; атрофия касается более глубоких отделов слизистой оболочки носа; имеется резкое истончение раковин и костной ткани. Корки при озене бывают в виде слепков и располагаются в глубине, у средней раковины и удаляются легче, чем при склероме. Специфический приторный нестерпимый запах при озене иногда ощущается даже на расстоянии от больного, причем сам больной его обычно не ощущает из-за аносмии. При атрофической форме склеромы также иногда бывает сладковатый запах, но выражен он значительно меньше. Окончательный диагноз устанавливают по результатам бактериологического (клебсиелла склеромы и клебсиелла озены) и серологического (со склером-ным и озенозным антигенами) исследований. Инфильтративную форму склеромы следует дифференцировать от туберкулеза и сифилиса. При туберкулезе инфильтраты бывают в хрящевом отделе перегородки носа с последующим распадом, изъязвлением и перфорацией. В гортани поражение асимметричное и практически не бывает изолированным, первичным, сопровождается туберкулезом легких. При сифилисе в гортани чаще поражается верхний этаж, надгортанник; гуммозный инфильтрат подвергается распаду, образуя язвы с сальным дном. Выявляются увеличенные лимфатические узлы, что не характерно для склеромы. Диагноз подтверждают с помощью серологических реакций. Лечение. Применяют консервативное и хирургическое лечение. Среди средств этиотропной терапии ведущее место занимает стрептомицин — его применяют внутримышечно по 0,5 г 2 раза в сутки, на курс 40—80 г. Назначают и другие антибиотики (левомицетин, тетрациклин, олеандомицин и др.). Для лучшего проникновения антибиотика в глубь пораженных тканей одновременно применяют препараты гиалуроновой кислоты: лидазу, гиалуронидазу, ронидазу. Для удаления корок и увлажнения слизистой оболочки назначают масляные капли (оливковое, шиповниковое масло и др.), смазывание раствором Люголя, ингаляции растворов протеолитических ферментов, щелочных растворов. Хирургическое лечение заключается в иссечении инфильтратов, рубцов и удалении их путем электрокоагуляции, лазерного воздействия, криодеструкции жидким азотом и т.д. При стенозах применяют бужирование гортани. Прогноз в начальной стадии заболевания благоприятный, в более поздних стадиях серьезный, особенно при поражении трахеи и бронхов. 526 6.5. Гранулематоз Вегенера Гранулематоз Вегенера — это системный некротический гра-нулематозный васкулит с преимущественным первичным поражением верхних дыхательных путей и последующим вовлечением в процесс внутренних органов (чаще — легких и почек). Заболевание впервые было описано в 1936 г. Ф. Вегенером, в честь которого оно впоследствии и было названо. Распространенность заболевания 3:100 000, одинаково часто оно встречается у мужчин и женщин, средний возраст больных составляет около 40 лет. Этиология. Изучена недостаточно, предполагается важная роль хронической инфекции, в частности вирусов или золотистого стафилококка, первоначально фиксированных на слизистой оболочке дыхательных путей. Сенсибилизация к бактериальным токсинам, нередко выявляемая у этих больных, может вызвать патологические изменения в стенках кровеносных сосудов, способствуя образованию аутоаллергенов. Их появление приводит к выработке антител не только к измененным, но и к нормальным белковым компонентам. В патогенезе болезни Вегенера доказаны иммунные механизмы, гиперчувствительность замедленного типа бактериального, медикаментозного и другого происхождения. Патоморфология. При болезни Вегенера имеется своеобразное поражение сосудов среднего и мелкого калибра. Грануле-матозные узелки, охватывающие сосуды наподобие муфт, отличаются клеточным полиморфизмом. Наряду с лимфоидны-ми, эпителиоидными и плазматическими клетками там находятся гистиоциты, эозинофилы и нейтрофилы. Важным отличием этих гранулематозных узелков являются гигантские многоядерные клетки типа Пирогова—Лангханса, расположенные беспорядочно по периферии. Особенностью их является склонность к развитию некрозов ишемического типа. Клиника. В зависимости от темпов нарастания клинической симптоматики болезни Вегенера различают острое, подострое и хроническое течение заболевания. Обычно чем острее начало заболевания, тем тяжелее его дальнейшее течение, быстрее наступает генерализация процесса. Кроме того, в развитии гранулематоза выделяют три периода: 1) начальный, с локальными изменениями верхних дыхательных путей, иногда уха и глаз; 2) период генерализации с поражением внутренних органов (чаще легких и почек); 3) терминальный — с развитием почечной или легочно-сердечной недостаточности. Начальные проявления гранулематоза Вегенера могут иметь различную локализацию, но чаще они связаны с поражением верхних дыхательных путей. Больной обычно обращается с жалобами на затруднение носового дыхания, как правило, одной половины носа, отмечает сухость, скудные слизистые вы- 527 деления, которые вскоре становятся гнойными, а затем кровянисто-гнойными. Наиболее постоянным симптомом при болезни Вегенера на ранней стадии является образование гнойно-кровянистых корок на слизистой оболочке носа. Корки имеют буро-коричневый цвет и удаляются из полости носа в виде слепков. Слизистая оболочка после удаления корок имеет довольно характерный вид: она истончена, красно-синюшного цвета, в отдельных местах покрыта кровоточащими грануляциями. Характерным является наличие изъязвленной слизистой оболочки в передних отделах перегородки носа, нередко здесь возникает перфорация с поражением хрящевого, а затем и костного отделов перегородки, развивается седловидная деформация носа. В процесс вовлекаются и околоносовые пазухи, чаще верхнечелюстная на стороне поражения. Костная стенка между полостью носа и пазухой, а также носовые раковины нередко разрушаются и образуется единая полость, стенки которой покрыты некротизированной слизистой оболочкой и корками. Следует отметить, что при гранулематозе Вегенера деструктивный процесс с перегородки не распространяется на твердое небо, как это наблюдается при сифилисе и наиболее выражено при летальной срединной гранулеме Стюарта. Прогрессирование процесса может привести к появлению язвенно-некротических и гранулематозных изменений слизистой оболочки глотки, гортани, трахеи. Возможно поражение среднего уха, иногда оно осложняется парезом или параличом лицевого нерва, распространением процесса на лабиринт. Наблюдающееся примерно у 15 % больных поражение глаз объясняется общностью кровоснабжения околоносовых пазух и глазницы. Образование периорбитальной гранулемы сопровождается экзофтальмом, ограничением подвижности глазного яблока, развиваются кератит, хемоз, отек и последующая атрофия зрительного нерва. Общие симптомы характерны для развернутой стадии гра-нулематоза Вегенера и проявляются нередко лишь через несколько месяцев, а у отдельных больных через несколько лет после первых местных признаков заболевания — наблюдается лихорадка, больной отмечает слабость, недомогание, похудание, развиваются артралгии и миалгии, реже артриты. При вовлечении в процесс легких (что встречается более чем у 80 % больных) появляются кашель, одышка, боль в груди, кровохарканье. Характерна диссоциация между скудными аус-культативными данными и выраженными рентгенологическими изменениями. Рентгенологические признаки поражения легких весьма многообразны: одиночные или множественные инфильтраты, образование полостей, очаговые ателектазы, экссудативный плеврит, пневмоторакс. Поражение почек наблюдается у 80—90 % больных, причем 528 ■■...■■ ;• ; ..'■ ,., ■ :. .■■.■■■■■■, . . появление соответствующих симптомов нередко оказывается признаком генерализации болезни. Изменения в анализах мочи соответствуют таковым при остром гломерулонефрите (гематурия, протеинурия). У некоторых больных гломерулонеф-рит быстро прогрессирует с развитием азотемии, нарушением функции почек. Помимо указанных проявлений заболевания, наблюдается также кожный васкулит в виде язвенно-геморрагических высыпаний; поражение периферической нервной системы носит характер асимметричной полиневропатии. Больные гранулематозом Вегенера умирают от азотемичес-кой уремии, при нарастающих явлениях легочной недостаточности, от септических осложнений. Диагностика. В диагностике гранулематоза Вегенера, особенно на ранних стадиях заболевания, крайне важной является адекватная оценка изменений со стороны верхних дыхательных путей, особенно носа и околоносовых пазух. Это определяет нередко ведущую роль отоларинголога в ранней диагностике заболевания. Необходимо учитывать изменения в легких, устанавливаемые при рентгенографии: узелки, легочные инфильтраты или полости. При поражении почек характерны изменения мочи: микрогематурия (более 5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи. Среди лабораторных исследований важное значение для диагностики гранулематоза Вегенера имеет определение анти-нейтрофилъных, цитоплазматических антител (АНЦА), которые обнаруживаются у 40—99 % больных; чаще — у больных с активным генерализованным процессом, реже — в период ремиссии при локализованной форме заболевания. В ряде случаев информативными являются результаты гистологического исследования грануляционной ткани, биопсиро-ванной с поверхности слизистой оболочки верхних дыхательных путей. Основой гистологического диагноза при этом служит сочетание признаков некротического васкулита и грануле-матозного воспаления. Дифференциальный диагноз. Дифференцировать гранулема-тоз Вегенера необходимо от заболеваний, относящихся к системным аллергическим васкулитам (системная красная волчанка, геморрагический васкулит, узелковый периартериит и др.); при появлении перфорации в хрящевом отделе — от туберкулеза, а в костно-хрящевом отделе — от сифилиса. Дальнейшее прогрессирование язвенно-некротического процесса в полости носа и в околоносовых пазухах требует дифференциальной диагностики со злокачественными новообразованиями. Лечение. Основу терапии гранулематоза Вегенера составляет применение цитостатиков. Назначают циклофосфамид в суточной дозе 2 мг/кг около 4 нед, затем дозу препарата постепенно снижают в течение 1—2 мес и переводят больного на 529   альтернирующий прием препарата (по 60 мг через день). Лечение циклофосфамидом продолжают не менее 1 года после достижения стойкой ремиссии, затем его дозу снижают на 25 мг каждые 2—3 мес. У больных с быстропрогрессирующей формой заболевания препарат в первые дни после начала лечения вводят внутривенно. Как правило, прием циклофосфа-мида сочетают с назначением преднизолона в дозе 1 мг/кг в день, после явного улучшения дозу преднизолона постепенно снижают с попыткой последующей отмены. Для лечения гра-нулематоза Вегенера в качестве базисной терапии используют также метотрексат в дозе 0,15—0,3 мг/кг в неделю. альтернирующий прием препарата (по 60 мг через день). Лечение циклофосфамидом продолжают не менее 1 года после достижения стойкой ремиссии, затем его дозу снижают на 25 мг каждые 2—3 мес. У больных с быстропрогрессирующей формой заболевания препарат в первые дни после начала лечения вводят внутривенно. Как правило, прием циклофосфа-мида сочетают с назначением преднизолона в дозе 1 мг/кг в день, после явного улучшения дозу преднизолона постепенно снижают с попыткой последующей отмены. Для лечения гра-нулематоза Вегенера в качестве базисной терапии используют также метотрексат в дозе 0,15—0,3 мг/кг в неделю.Прогноз. При отсутствии лечения средняя продолжительность жизни составляет 5 мес, а летальность в течение первого года достигает 80 %. Прогноз значительно улучшается при рано начатой терапии заболевания. На фоне сочетанного лечения циклофосфамидом и преднизолоном более чем у 90 % больных отмечена стойкая ремиссия продолжительностью около 4 лет, а у некоторых — до 10—15 лет. 6.6. Поражение ЛОР-органов при ВИЧ-инфекции ВИЧ-инфекция вызывается ретровирусами, поражающими лимфоциты, макрофаги и нервные клетки, что проявляется медленно прогрессирующим иммунодефицитом — от бессимптомного носителъства до развития СПИДа, сопровождающегося тяжелыми заболеваниями, заканчивающимися смертельным исходом у 100 % больных. Начало нового тысячелетия ознаменовалось во всем мире глобальной эпидемией этого инфекционного заболевания, буквально потрясшего все человечество. В России количество ВИЧ-инфицированных увеличивается, и в 2001 г. оно составило приблизительно 500 000 человек [Покровский В.И., 2002]. Возбудителем заболевания являются вирусы иммунодефицита человека (ВИЧ), относящиеся к семейству ретровирусов, сохраняющие жизнеспособность в крови и других биологических средах; постоянно репродуцирующиеся и использующие в качестве резервуара лимфоидные ткани, микроглию нервной ткани и эпителий кишечника. Источник инфекции — человек в любой стадии инфекционного процесса. Вирус содержится в крови, сперме, влагалищном секрете, материнском молоке. Пути передачи — половой, парентеральный, трансплацентарный, через материнское молоко. От человека к человеку инфекция передается через кровь (при инъекциях, особенно у наркоманов, при повторном использовании шприца разными людьми), через слизистые оболочки при сексуальных контактах (как гомо-, так и гетеро-), через плаценту от матери ребенку. 530 Период между заражением и проявлением клинических симптомов сильно варьирует у разных людей. В среднем между выявлением в крови антител, специфичных к ВИЧ, как признака наличия в организме данной инфекции, и развитием клинических симптомокомплексов СПИДа проходит 7—11 лет, однако возможно развитие заболевания уже в первые 3 года. ВИЧ обнаружен во всех биологических средах и тканях организма человека. Клетки, имеющие на своей поверхности антиген CD4+, являются клетками-мишенями для ВИЧ, главным образом это Т-лимфоциты. Моноциты и макрофаги устойчивы к цитопатическому действию ВИЧ, но обеспечивают его диссеминацию. Для прогноза характера и тяжести течения ВИЧ-инфекции решающее значение имеют концентрация CD4+ Т-лимфоцитов и "вирусная нагрузка" — содержание вируса в 1 мл плазмы крови, определенное методом полимераз-ной цепной реакции. По мере падения числа CD4+ клеток и ослабления иммунного ответа вирусная нагрузка растет, и это сопровождается прогрессированием заболевания. Клиника. Частым проявлением инфицирования ВИЧ являются различные поражения ЛОР-органов. Они возникают практически при всех клинических формах заболевания и имеют важное диагностическое и прогностическое значение. Согласно клинической классификации ВИЧ-инфекции, принятой у нас в стране, в течении заболевания выделяют четыре стадии, последовательно сменяющие друг друга: ▲ I — стадия инкубации; А II — стадия первичных проявлений, включающая 3 фазы: А — острую инфекцию, Б — бессимптомную инфекцию, В — персистирующую генерализованую лимфаденопатию; а III — стадия вторичных заболеваний, также состоящая из 3 фаз (А, Б, В), отражающих нарастание и генерализацию различных инфекционных и опухолевых процессов; а IV — терминальная стадия. Стадия инкубации (I) — это период от момента заражения до появления реакции организма в виде острой инфекции и/или появления антител. Продолжительность этой стадии от 2—4 нед до 3 мес (в среднем около месяца). На 6—8-й неделе после инфицирования развивается II стадия — стадия первичных признаков ВИЧ-инфекции. Клиника острого начала ВИЧ-инфекции обычно неспецифична, характеризуется мононуклеозоподобным (наиболее часто) или гриппоподобным синдромом, полиаденитом, поражением нижних отделов дыхательных путей, могут наблюдаться гастроэнтерит, серозный менингит, энцефалопатия, нефропатия, тром-боцитопеническая пурпура. Проявления мононуклеозоподоб- 531    ного или гриппоподобного синдрома при физикальном обследовании больного трудно отличить от соответствующих заболеваний. Мононуклеозоподобный синдром протекает с повышением температуры тела до 38—39 °С, ангиной по типу моно-нуклеарной, увеличением лимфатических узлов, гепато- и спле-номегалией, нередко наблюдаются артралгия, миалгия, диарея. В этот период может появиться эритематозная макулопапулез-ная сыпь с локализацией на туловище и отдельными элементами на лице, шее; геморрагические пятна до 3 мм в диаметре, напоминающие высыпания при геморрагическом аллергическом васкулите. ного или гриппоподобного синдрома при физикальном обследовании больного трудно отличить от соответствующих заболеваний. Мононуклеозоподобный синдром протекает с повышением температуры тела до 38—39 °С, ангиной по типу моно-нуклеарной, увеличением лимфатических узлов, гепато- и спле-номегалией, нередко наблюдаются артралгия, миалгия, диарея. В этот период может появиться эритематозная макулопапулез-ная сыпь с локализацией на туловище и отдельными элементами на лице, шее; геморрагические пятна до 3 мм в диаметре, напоминающие высыпания при геморрагическом аллергическом васкулите.Гриппоподобный синдром характеризуется внезапным началом, высокой лихорадкой с ознобами, выраженными признаками интоксикации с головной болью, миалгией, артралгией, анорексией; могут быть полиаденопатия, спленомегалия, экс-судативный фарингит. Слизистая оболочка глотки умеренно гиперемирована, пастозна, миндалины гиперемированы. Возможно волнообразное течение гриппоподобного синдрома, напоминающее аденовирусную инфекцию. При ПА стадии ВИЧ-инфекции могут возникать вирусные поражения кожных покровов лица и шеи — герпетическая инфекция. Стадия ИБ характеризуется бессимптомным вирусоноси-тельством, в этот период в крови появляются антитела к ВИЧ, титры их постепенно нарастают. В этом периоде почти у половины ВИЧ-инфицированных больных имеет место демиели-низирующий процесс в ЦНС, который, по-видимому, является причиной развития нейросенсорной тугоухости и субклинических форм патологии вестибулярного анализатора. У некоторых больных развивается транзиторная тромбоцитопения, что может быть причиной геморрагических осложнений при хирургических вмешательствах. Стадия ИВ — персистирующая генерализованная лимфаде-нопатия. В течение длительного времени, до 10 лет и более, генерализованная лимфаденопатия может быть единственным проявлением заболевания. Увеличиваются лимфатические узлы, в большей степени задние шейные, затылочные и ретро-мандибулярные. У ряда больных увеличение лимфатических узлов сопровождается лихорадкой с повышением температуры тела иногда до 39 °С и более, с ознобами, проливными ночными потами; в других случаях заболевание протекает бессимптомно. Стадия ИВ непосредственно переходит в стадию IV (терминальную) или сопровождается так называемым СПИД-ассоциированным комплексом, протекающим на фоне умеренного иммунодефицита — стадия III. В этом периоде нередко отмечается бурное развитие оппортунистических инфекций и онкологической патологии. 532 Оппортунистической называется инфекция, возбудителем которой является условно-патогенный микроорганизм, не представляющий угрозы для лиц с нормальной иммунной системой, но вызывающий тяжелое поражение в условиях иммунного дефицита. Из оппортунистических инфекций, поражающих ЛОР-орга-ны, чаще всего отмечается кандидоз глотки и пищевода. Стойкий фарингомикоз у молодых людей, никогда ранее не получавших лечение антибиотиками, кортикостероидами или ци-тостатиками, должен насторожить врача на предмет возможной ВИЧ-инфекции. Крайне тяжелой оппортунистической инфекцией при поражении ВИЧ является пневмоцитоз (пневмоцистная пневмония), развившаяся на фоне резкого подавления иммунной защиты организма. Пневмоцитозом легких поражается до 2/з больных СПИДом, гораздо реже возможно также поражение среднего уха. Важным признаком СПИДа является развившаяся при отсутствии других причин иммунодепрессии и длящаяся более 1 мес герпетическая инфекция, поражающая слизистую оболочку полости рта и глотки, кожу. Простой герпес, начавшийся с высыпаний на лице (например, лабиальная форма), может приобретать диссеминированный характер. Возможно развитие heroes zoster oticus с герпетическими высыпаниями в наружном слуховом проходе, резкими болями в пораженной половине лица, поражением лицевого (VII) и преддверно-улиткового (VIII), реже тройничного (V), блуждающего (X) и добавочного (XI) нервов. У больных СПИДом отмечается так называемая "волосатая лейкоплакия" с типичной локализацией по краю языка, на слизистой оболочке щек в виде утолщенной слизистой оболочки белого цвета с неровной сморщенной поверхностью. Вызывается она вирусами Эпстайна—Барр или папилломавирусами. Цитомегаловирусная инфекция приводит к развитию у больных СПИДом эзофагита, колита, гастрита, энтерита. Наряду с желудочно-кишечным трактом цитомегаловирус поражает также глаза (хориоретинит), центральную нервную систему, легкие. Разнообразные острые и хронические гнойные заболевания ЛОР-органов обусловлены активацией пиогенной инфекции на фоне резкого снижения иммунитета. Характерной особенностью данной патологии является отсутствие должного эффекта от проводимого лечения, переход синусита или отита в хроническую форму с частыми обострениями. Нередко у больных СПИДом развиваются фурункулы и карбункулы с локализацией в области головы и шеи. Течение воспалительного процесса обычно длительное, лечение малоэффективно. Среди опухолевых проявлений СПИДа чаще обнаруживается саркома Капоши — злокачественная опухоль кровеносных ■. . ' . ■.,.■■ ■:■■■.. ■■■■■ ., ■■■■::■. 533    |
