Тема 3 Патология крови. Лейкоцитозы. Лейкопении Изменения количественного и качественного состава
 Скачать 3.04 Mb. Скачать 3.04 Mb.
|
|
4. ИЗМЕНЕНИЯ ЛЕЙКОЦИТАРНОЙ ФОРМУЛЫ Лейкоцитарная формула – процентное соотношение различных лейкоцитов в периферической крови. Абсолютными являются изменения процентного числа (увеличение или уменьшение) отдельных видов лейкоцитов при соответствующем изменении (увеличении или уменьшении) их абсолютного содержания в 1 л крови. Относительными являются изменения процентного числа (увеличение или уменьшение) отдельных видов лейкоцитов при их нормальном абсолютном содержании в единице объема крови. Примеры изменения лейкоцитарной формулы крови при абсолютной и относительной нейтрофилии 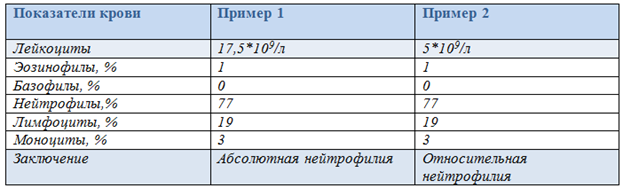 Пример 1.Количество нейтрофилов увеличено (нейтрофилия), при этом увеличено общее количество лейкоцитов (лейкоцитоз). А это означает, что количество лейкоцитов увеличилось за счет нейтрофиловв крови. Поэтому в данном случае имеет место абсолютная нейтрофилия. Пример 2.Количество нейтрофилов увеличено (нейтрофилия).При этом общее количество лейкоцитов в пределах нормы. А это означает, что абсолютное содержание нейтрофиловв крови не увеличено, имеет место изменение соотношения нейтрофилов относительно других видов лейкоцитов, т.е. относительная нейтрофилия. Примеры изменения лейкоцитарной формулы крови при абсолютной и относительной лимфопении 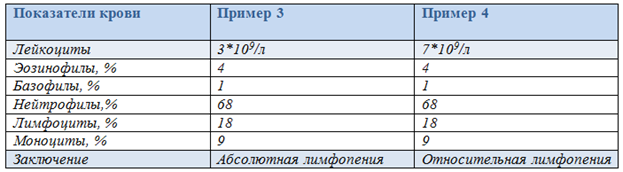 Пример 3. Количество лимфоцитов уменьшено - лимфоцитопения. При этом и общее количество лейкоцитов тоже уменьшено - лейкопения. А это означает, что уменьшение количества лейкоцитов произошло за счет реального снижения числа лимфоцитов, т.е. лимфоцитопения абсолютная. Пример 4.Количество лимфоцитов уменьшено (лимфоцитопения). При этом общее количество лейкоцитов в пределах нормы. А это означает, что абсолютное содержание лимфоцитов в крови не уменьшено, наблюдается изменение соотношения лимфоцитов и других видов лейкоцитов, поэтому лимфопения относительная. Ядерный сдвиг нейтрофильных гранулоцитов Важной составляющей характеристики лейкоцитарной формулы явля-ется ядерный сдвиг нейтрофильных гранулоцитов. Он определяется на основании соотношения содержания миелоцитов, метамиелоцитов и палочкоядерных нейтрофилов к сегментоядерным. Незрелые нейтрофильные гранулоциты миелоциты, метамиелоциты, палочкоядерные расположены в левой части лейкоцитарной формулы, а зрелые сегментоядерные – в правой. Ядерный сдвиг влево – увеличение в крови молодых форм нейтрофилов: миелоцитов, метамиелоцитов, палочкоядерных. Регенеративный ядерный сдвиг влево указывает на реактивную активацию гранулоцитопоэза. На фоне нейтрофилии и увеличенного содержания палочкоядерных форм появляются метамиелоциты, а иногда единичные миелоциты. Гиперрегенеративный ядерный сдвиг влево отражает чрезмерную ги-перплазию лейкопоэтической ткани с нарушением созревания клеток и выра-женным омоложением состава крови. Резко увеличеноколичество п/ядерных нейтрофилов и метамиелоцитов, появляются более молодые формы (миелоциты, и дажеотдельные промиелоциты и миелобласты), общее количество лейкоцитов может быть увеличенным, неизменённым и даже пониженным из-за развивающегося истощения миелоидного ростка. Часто отмечается уменьшение или отсутствие эозинофилов.Этот сдвиг встречается при неблагоприятно протекающих инфекционных и гнойно-септических процессах. Дегенеративный ядерный сдвиг влево свидетельствует об угнетении функцииональной активности КМ, когда на фоне лейкопении в лейкограмме повышено число палочкоядерных нейтрофилов, сопровождающееся появлением значительного числа деструктивно измененных сегментоядерных форм и другими признаками дегенерации. Он характерен для тяжёлого течения инфек-ций, эндогенной интоксикации и т.д. Ядерный сдвиг вправо характеризуется появлением в гемограмме гиперсегментированных (свыше 5 сегментов) нейтрофилов на фоне исчезновения более молодых клетоки свидетельствует о подавлении гранулоцитопоэза. Обнаруживается при лучевой болезни, злокачественной анемии Аддисона-Бирмера, однако может наблюдаться и у здоровых людей. 5. ЛЕЙКЕМОИДНЫЕ РЕАКЦИИ Термин «лейкемоидные реакции» впервые был введен в литературу в 1926 году. Лейкемоидные реакции (ЛР) – изменения крови реактивного характера, напоминающие лейкозы по степени увеличения содержания лейкоцитов (выше 50·109/л) или по морфологии клеток.ЛРхарактеризуются появлением в периферической крови незрелых лейкоцитов. При этом, как правило, в крови наблюдается выраженный лейкоцитоз. ЛРникогда не трансформируются в лейкоз,с которым они сходны гематологически. Лейкоз – это болезнь, а ЛР – симптом основного заболевания. ЛР являются одним из симптомов заболеваний инфекционного, аллергического или опухолевого происхождения, носят временный характер и исчезают после устранения вызвавшей их причины. Они могут явиться симптомами таких заболеваний как ветряная оспа, инфекционный мононуклеоз, аденовирусные инфекции, аллергический дерматит, коллагенозы, опухоли и многие др. Этиология лейкемоидных реакций: · Экзогенные факторы:бактерии, вирусы, риккетсии, гельминты и др. · Эндогенные факторы: БАВ, освобождающиеся при иммунных, аллергических процессах; продукты распада опухолей, гемолиза эритроцитов и др. Патогенез лейкемоидных реакций: · Повышенная продукция клеток крови. · Выход в кровь незрелых форменных элементов. Выделяют 2 группы лейкемоидных реакций: 1.Лейкемоидные реакции миелоидного типа, 2.Лейкемодиодные реакции лимфатического типа. 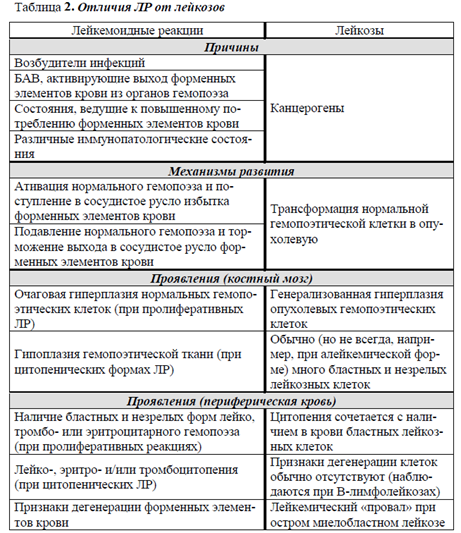 Инфекционный мононуклеоз Инфекционный мононуклеоз – заболевание, вызываемое вирусом, обладающим тропизмом к системе мононуклеарных фагоцитов, и особенно к лимфатической ткани(ДНК-геномным вирусом Эпштейна-Барр рода Lym-phocryptovirus подсемейства Gammaherpesvirinaeсемейства Herpesviridae)Заболевание может начинаться с появления всех основных клинических симптомов(лихорадки,ангины, лимфаденопатии, спленомегалии)или только одного из них Симптомы инфекционного мононуклеоза (ангина, увеличение лимфоузлов и селезенки) Лейкоцитоз при инфекционном мононуклеозе варьирует в пределах 10-20∙109/л, однако возможны и более значительное повышение, и случаи, протекающие с лейкопенией. У детей младшего возраста лейкоцитоз выше, чем у старших детей и подростков. Наиболее значительный лейкоцитоз наблюдается между 5-м и 12-м днями заболевания. Продолжительность лейкоцитоза может быть от двух недель до нескольких месяцев.Количество лимфоцитов в гемограмме в пределах нормы или увеличено до 50-70% за счёт средних и больших, широкоцитоплазменных, лимфоцитов. Отмечается небольшой моноцитоз, но возможно и нормальное количество моноцитов. Особый интерес представляют атипичные мононуклеары, которые в ряде случаев могут быть многочисленными и разнообразными. Размеры этих клеток варьируют от среднего лимфоцита до большого моноцита, чаще всего от 15 до 30 мкм. Они округлой или овальной формы. Рис. 29. Атипичные мононуклеары в кровиРис. 28. Симптомы инфекционного мононуклеоза (ангина, увеличение лимфоузлов и селезенки). Цитоплазма по сравнению с ядром обильная и характеризуется голубой окраской, более интенсивной на периферии клетки и светлой вокруг ядра. Ненормальная базофилия цитоплазмы атипичных мононуклеаров, по мнению многих авторов – наиболее важный признак этого заболевания. Встречаются клетки с бледно-голубой, как бы вымытой цитоплазмой. В некоторых клетках можно обнаружить азурофильную зернистость. Ядро чаще всего располагается эксцентрично, оно округлой формы, окончатое, дву- или трехдольчатое. Хроматин ядра может располагаться беспорядочно либо в виде спиц, как у плазматических клеток; возможно расположение хроматина в виде нежной сети. Некоторые исследователи называют эти клетки лимфомоноцитами, учитывая их сходство одновременно с лимфоцитами (размеры клеток, форма ядра) и с моноцитами (структура ядра). Параллельно с появлением лимфоцитоза развивается нейтропения, но иногда вместо нейтропении в первые дни заболевания может наблюдаться нейтрофильный лейкоцитоз с ядерным сдвигом влево, вплоть до миелоцитов и даже миелобластов. Возможно наличие нейтрофильных гранулоцитов с дегенеративными изменениями. 6. ЛЕЙКОЗЫ История лейкозов берёт своёначало с 1845 года. Именно в этот период Р. Вирхов выделиллейкемию как нозологическую форму. Лейкозы – гетерогенная группа злокачественных опухолей, развивающихся из гемопоэтических (кроветворных) клеток. Клетки этих новообразований пролиферируют в КМ и лимфоидной ткани и, в конечном итоге, поражают периферическую кровь, а также другие системы органов.В основе лейкозов лежит неконтролируемая (безграничная) пролиферация клеток с нарушением способности их к дифференцировке и созреванию. Лейкозы имеют много общих черт со злокачественными опухолями: безудержная клеточная гиперплазия, отсутствие способности к дифференци-ровке, морфологическая и метаболическая анаплазия, общие этиологические факторы и др. В то же время особенностями лейкозов являются: 1) прогрессирующая клеточная гиперплазия и метаплазия в органах кроветворения, которая при лейкозах необратима (в отличие от лейкоцитозов). Регенерация крови носит патологический характер, что выражается в преобладании процессов пролиферации над процессами дифференцировки, и ведёт к нарушению кроветворения. В периферическую кровь поступают не-зрелые и патологически измененные (анаплазированные) клетки; 2) появление очагов кроветворения в органах и тканях, не участвующих в гемопоэзе (печень, почки, подкожная клетчатка, кишечник и др.), что происходит за счёт метаплазии ретикулярной стромы в те или иные элементы крови. Лейкозы относятся к гемобластозам, т.е. опухолям, возникшим из кроветворных клеток. Кроме лейкозов к гемобластозам относятся гематосаркомы (лимфогранулематоз и так называемые гранулематозные лимфомы). Опухолевая природа лейкозов и других гемобластозов в настоящее время является наиболее доказанной и общепринятой. В пользу такого представления свидетельствует наличие общих закономерностей, объединяющих лейкозы и опухоли: - нарушение способности клеток к дифференцировке вплоть до полного её торможения; - морфологический и метаболический атипизм клеток; - наличие общих факторов способствующих развитию опухолей и лейкозов; - воспроизведение в эксперименте наряду с лейкозами различных форм опухоли; и др. Прежнее представление об аутохтонном (повсеместном, одновременном) развитии лейкоза в настоящее время подвергнуто пересмотру. Хорошо доказан и не вызывает сомнения клоновый характер лейкемической опухоли. Исходя из этой теории, все клетки лейкемической опухоли являются потомками одной, родоначальной клетки, в силу каких-то обстоятельств ставшей «бессмертной» и прекратившей свою дифференцировку на одном из ранних уровней созревания. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЛЕЙКОЗОВ Вопрос об этиологии лейкозов, как и других опухолей, сводится к определению наследственных или приобретённых условий, способствующих 61возникновению опухоли, с одной стороны, и к выяснению непосредственного события, запускающего одну клетку в безграничную пролиферацию,с другой. Анализ этиологических факторов лейкозогенеза показывает, что возникновение каждого случая лейкоза может быть обусловлено или преимуще-ственно внешними факторами (вирусы, действие ионизирующего излучения, канцерогенных факторов химической природы), или эндогенной предрасположенностью, или комбинацией того и другого – все это факторы, вызывающие не сам лейкоз,а повышенную мутабельность ткани, на которую они влияют и где позже развивается опухоль. В настоящее время известно около 30 онкогенов в геноме человека и позвоночных, выполняющих важные функции, связанные с регуляцией пролиферации и дифференцировки в различных клеточных системах. Развитие лейкоза можно представить как цепь следующих событий 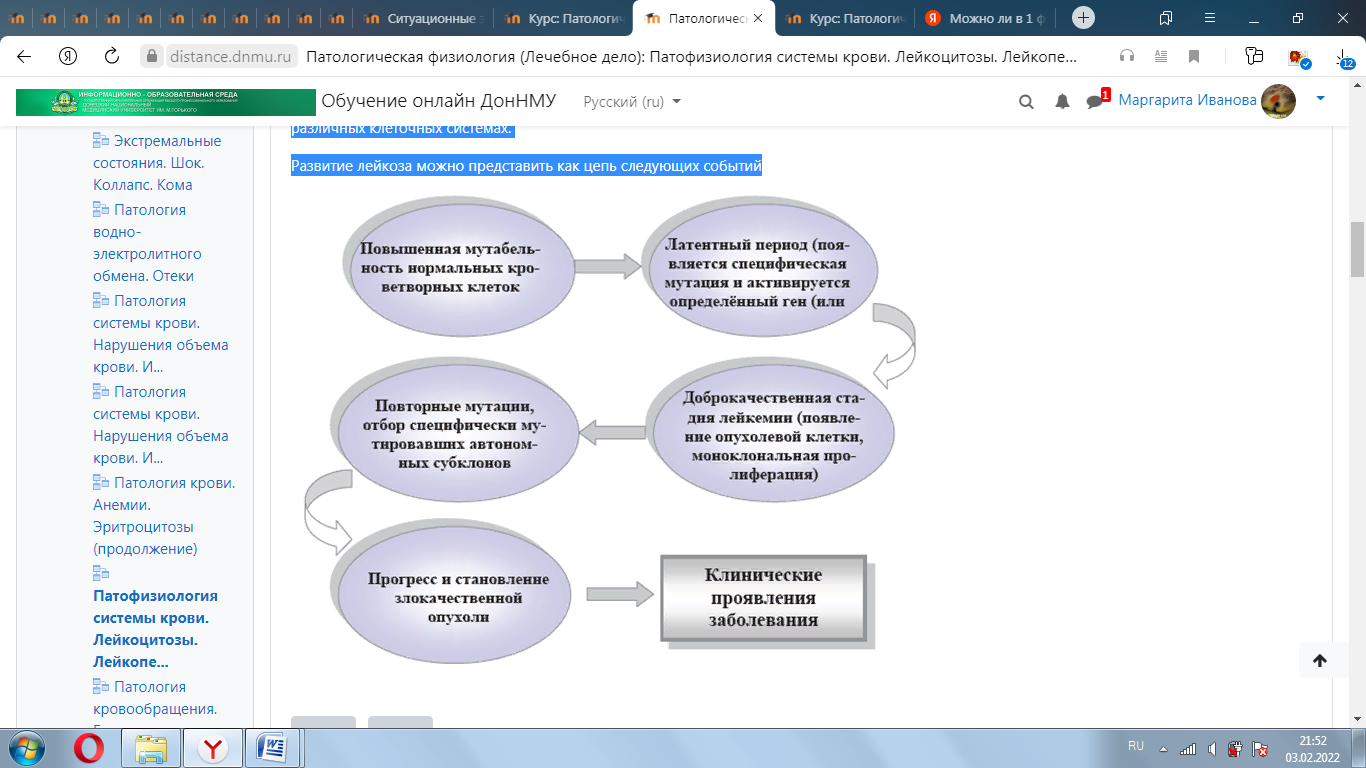 КЛАССИФИКАЦИЯ ЛЕЙКОЗОВ Существующие классификации лейкозов базируются на принципах функционального гистогенеза, основанных на предположении, что в злокачественно трансформированных клетках сохраняются фенотипические призна-ки, свойственные исходным нормальным клеткам.Вконце прошлого века все лейкозы по морфологии клеток (а не «по времени течения») были разделены на 2 группы: острые и хронические (Ro-ux, 1890; Cabot, 1894). Группу острых лейкозовобъединяет общий признак: субстрат опухоли (основу опухоли) составляют молодые, так называемые бластные клетки. Острые лейкозы в основном представлены либо клетками-предшественника-ми II-го и III-го классов, имеющими форму бластов, либо бластами, начина-ющими отдельные ряды кроветворения, т.е. клетками IV-го класса, на уровне которых происходит остановка дифференцировки. Названия форм ОЛ проис-ходят от названий нормальных предшественников опухолевых клеток: мие-лобласты, эритробласты, лимфобласты и др. Острый лейкоз из морфологиче-ски неидентифицируемых бластных клеток получил название недифференцируемого. В группу хронических лейкозоввходят дифференцирующиеся опухоли системы крови: с частичной задержкой созревания клеток и накоплением клеток определённой степени зрелости. Основной субстрат этих лейкозов со 73ставляют созревающие и морфологически зрелые клетки (например, лимфо-циты при лимфолейкозе, эритроциты при эритремии). Ещё в начале ХХ века острые и хронические лейкозы были разделены на лимфоидные и миелоидные варианты, поскольку существует два направ-ления дифференировки стволовой полипотентной клетки (незрелой клетки) – лимфопоэз (развитие лимфоцитов) и миелопоэз (развитие всех остальных клеток крови). Острые лейкозы составляют около 50-60% от всех лейкозов, причём острый миелобластный лейкоз встречается несколько чаще, чем острый лим-фобластный. Хронические лейкозы составляют около 40-50% от всех лейкозов, причем хронический лимфоцитарный лейкоз встречается несколько ча-ще, чем хронический миелоцитарный. У детей хронический лейкоз встречается редко. Основным вариантом лейкоза в детском возрасте является острый лимфобластный лейкоз. КЛИНИЧЕСКАЯ КАРТИНА ЛЕЙКОЗОВ Патогенез развития основных клинических синдромов при лейкозе  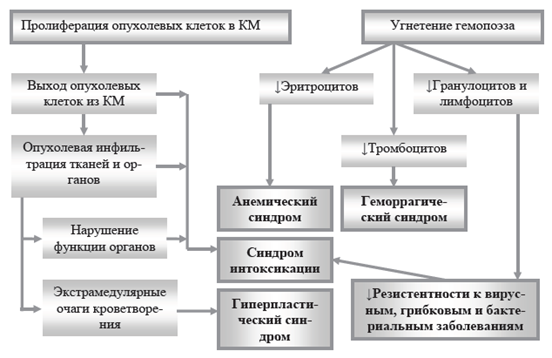 Симптоматика острого лейкоза чрезвычайно разнообразна, поскольку его клинические проявления наблюдаются при тотальном поражении опухолевыми клетками КМ и выхода их за его пределы. Дебютные проявления острого лейкоза разнообразны и могут протекать под различными «масками». Эти «маски» можно разделить на две группы: цитопенические и гиперпластические (Табл.3).  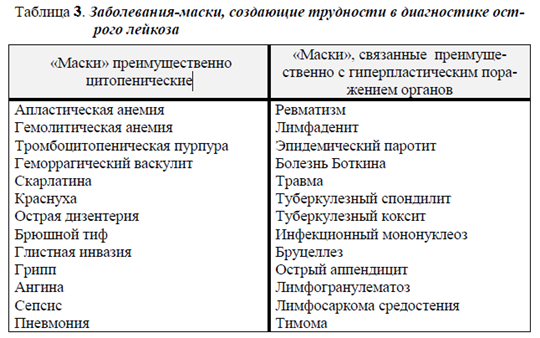 Цитопенические «маски» обусловлены угнетением костномозгового кроветворения за счёт замещения здоровых ростков гемопоэза бластными клетками. Гиперпластические «маски» связаны с накоплением опухолевой массы в органах и тканях. Нарушение функций организма при лейкозах проявляется в виде ряда синдромов: · анемического - угнетение эритроидного ростка костного мозга; · геморрагического - кровоизлияния в жизненно важные органы, кровотечение из носа, десен, кишечника из-за снижения продукции тромбоцитов; · интоксикационного (накопление в организме токсических продуктов, в частности, нуклеопротеидов, образующихся при распаде лейкемических клеток); · метастатического (нарушение функций различных органов и систем вследствие появления в них лейкемических инфильтратов); · инфекционного (вследствие функциональной неполноценности лейкемических лейкоцитов снижается их способность к фагоцитозу, уменьшается содержание в них лизоцима и миелопероксидазы, угнетается синтез антител в лимфоцитах и т.д.). 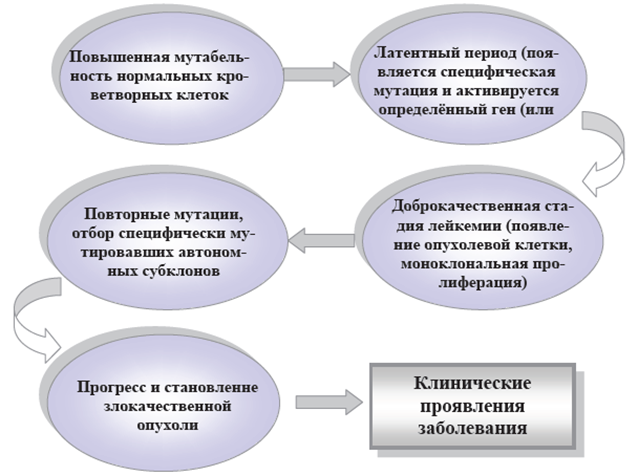   Конец формы Конец формыНачало формы Конец формы 1. При определении осмотической резистентности эритроцитов были получены следующие данные: миним. - 0,68%; макс. - 0,42%. Как оценить полученные данные? Резистентность не изменена Резистентность повышена *Резистентность снижена Максимальная резистентность повышена Минимальная резистентность повышена 2. Какая из ниже перечисленных форм патологии приводит к снижению резистентности эритроцитов? Кровопотеря *Сердечная недостаточность Атеросклероз Амилоидоз Механическая желтуха |
