оперативка 1. Топографическая анатомия
 Скачать 0.73 Mb. Скачать 0.73 Mb.
|
В настоящее время применяется два способа обработки надкостницыА) апериостальный Б) субпериостальный Апериостальный способ предложен в 1901г. Бунге. Заключается в том, что надкостница пересекается на уровне предполагаемого опила кости циркулярным разрезом. Затем от места рассечения надкостница распатором Фарабефа смещается дистально. Обнаженная кость перепиливается на 2 мм ниже места рассечения надкостницы (Чтобы не повредить надкостницу на остающейся части кости, т.к. ее повреждение может привести к разрастанию остеофитов и образованию порочной культи). Костный мозг вычерпывать из костного канала, как это делалось ранее, не рекомендуется, т.к. могут также образовываться остеофиты или развиться некроз или остеомиелит кости. Нельзя оставлять большой участок кости больше 2 мм лишенный надкостницы ввиду того, что может развиться концевой некроз участка кости. Субпериостальный способ обработки надкостницы и перепиливания кости предложил Вольтер в 1910 г. Надкостница при этом способе рассекается ниже предполагаемого уровня перепиливания кости на расстоянии равном радиуса кости + 2 мм и отслаивается в проксимальном направлении. После перепиливания кости надкостница зашивается над ее опилом. Технически снять надкостницу не повредив ее очень трудно, а повреждения могут привести к образованию остеофитов. Субпериостальный способ обработки надкостницы технически выполнить сложно, т.к. надкостница плотно соединена с костью а у старых людей к тому же срастается с костью. У детей надкостница рыхло соединена с костью. Поэтому у детей обработка надкостницы должна производится только субпериостальным способом, у стариков апериостальным способом. В настоящее время хирург должен проводить обработку надкостницы субпериостальным способом, таким образом, чтобы края костного опила прикрывались надкостницей. Поэтому в настоящее время этот способ применяется редко, преимущественно в детском возрасте. III этап ампутации Туалет культи В понятие туалет культи входит обработка сосудов, нервов и зашивание мягких тканей. Над опилом кости
Мелкие сосуды захватываются зажимами и перевязываются после снятия жгута, по мере появления из них кровотечения. При туалете культи необходимо тщательно осуществлять гемостаз для предупреждения вторичной инфекции поскольку кровь является хорошей питательной средой. 2. Обработка нервов производится с целью предотвращения врастания регенерирующих нервных волокон в рубец, предупреждение образования невром и появлений фантомных болей (призрачных болей несуществующей конечности). Существует множество способов обработки нерва А. – подшивание пересеченного нерва в бок того же нерва под эпиневрий Б. – угловое иссечение конца нерва с последующим сшиванием эпиневрия, что бы не дать возможности аксонам расти В. – сшивание концов пересеченных нервов В настоящее время лучшим способом обработки нерва считается усечение его (реампутация нерва) острым лезвием бритвы. На 3 см выше уровня ампутации для верхней конечности и на 4-5 см нижней конечности. Прежде чем пересечь нерв его необходимо выделить тупо раздвигая мягкие ткани. Нерв вытягивать ни в коем случае нельзя, т.к. это может привести к разрыву аксонов и образованию невром. В толще каждого нерва проходят сосуды, в том числе вены. Повреждение сосудов при вытягивании нерва может привести к образованию гематом в толще нерва, которые затем замещаются рубцовой тканью и может наступить физиологический перерыв нерва. После того как нерв выделен под эпиневрий вводится 2% р-р новокаина, а затем нерв пересекается. Пересекать нужно все стволы нервов, в том числе и кожные. Не следует пересекать нервы больше, чем необходимо, поскольку может развиться атрофия тканей культи. Зашивание культи. Зашиваются только кожа с подкожной клетчаткой, поверхностной фасцией, а также собственная фасция. Мышцы над опилом кости не зашиваются, они самостоятельно находят новые точки прикрепления, срастаясь с костью. Рубец после операции должен быть подвижным, не спаян с костью. На нижней конечности костный опил культи не укрывают мышцами, т.к. иначе при опорной функции они сдавливаются и атрофируются. На верхней конечности используют фасцио-миопластический способ укрытия культи. Для этого сшивают сухожилия мышц антогонистов друг с другом. Этот оперативный прием называется миодез. Благодаря миодеза хорошо сохраняются функции мышц и не происходит отклонения культи. По поводу фасцио-миопластической ампутации. Вопрос спорный. Одни хирурги считают, что опил костной культи нужно укрывать мышцами, другие считают нельзя. 55.Оперативные методы лечения переломов. Металлосинтез. 56 57.Техника костно-пластической ампутации бедра по Гритти-Альбрехту. Костно-пластическая ампутация бедра по Гритти-Шимановскому-Альбрехту. Языкообразный разрез кожи, подкожной клетчатки и поверхностной фасции на передней поверхности коленного сустава ведут от латерального к медиальному надмыщелку бедра. Начало и конец разреза заходят на 2 см выше надмыщелков, его средняя часть проходит по нижней границе бугристости большеберцовой кости. Оттягивая кожный край переднего лоскута верху, рассекают резекционным ножом связку надколенника и выкраивают задний лоскут, равный по длине половине переднего. Отделив верху задний кожно-фасциальный лоскут, пересекают на уровне суставной щели мышцы, ссуды и нервы. Отделив передний лоскут вместе с капсулой коленного сустава, надколенником и его связкой, отворачивают лоскут кверху гак, чтобы внутренняя хрящевая поверхность Надколенника оставалась доступной для обработки. По Шимановскому спиливают хрящевую поверхность надколенника, по Альбрехту выпиливают на нем шип. С этой целью надколенник захватывают марлевой салфеткой, причем большой палец левой руки фиксирует связку надколенника, а остальные пальцы подают его под пилу. Вначале делают 5-6 запилов через толщу надколенника, а затем с краев его подпиливают эти участки. В центре надколенника остается пяти-шестигранный шип, по толщине равный просвету костно-мозговой полости бедренной кости. Мягкие ткани переднего и заднего лоскутов отодвигают ретрактором, разрезают надкостницу и перепиливают бедренную кость непосредственно выше мыщелков бедра. В заднем лоскуте перевязывают с прошиванием подколенные артерию и вену, усекают большеберцовый, общий малоберцовый, задний кожный нервы, на внутренней стороне усекают подкожный нерв. Проводят 3-4 кетгутовых шва через надколенник и бедренную кость, шип надколенника вколачивают в костномозговую полость бедра, надколенник прочно удерживают, а узлы завязывают. Культю послойно зашивают: кетгутовые швы накладывают на связку надколенника и сухожилия сгибателей, на собственную фасцию, шелковые швы – на кожу. В углах раны оставляют резиновые выпускники. 58.Воспалительные заболевания пальцев (панариции) и техника операций при них. Панариций panaricium hormoega) — острое воспаление (серозное, гнойное, реже гнилостное) тканей пальца. Развивается обычно при попадании возбудителей гнойной инфекции (чаще золотистого стафилококка в монокультуре или в ассоциации с другими микробами) в ткани пальца при микротравме (уколы, ссадины, трещины и др.). Почти в 75% случаев П. является гнойным осложнением микротравмы на производстве, примерно в 10% — бытовой микротравмы. Чаще П. локализуется на I, II, III пальцах правой кисти у лиц наиболее активного в трудовом отношении возраста (от 20 до 50 лет). Возникновению П. способствуют многочисленные местные факторы: загрязнение кожи рук, воздействие на кожу раздражающих веществ, ее мацерация, систематическое увлажнение, охлаждение, вибрация, обусловливающие расстройство микроциркуляции и трофики тканей, и нарушения системы иммунитета, обмена веществ, гиповитаминоз, эндокринные заболевания и др. Экспериментально доказано, что многие химические вещества (негашеная известь, минеральные масла и др.) и металлы (медь, цинк, хром, кобальт и др.) при попадании на кожу оказывают на нее токсическое воздействие, что способствует проникновению возбудителей инфекции и возникновению панариция. Течение гнойного воспаления при П. определяется особенностями анатомического строения пальца: обилие на небольшом протяжении функционально важных образований (сухожилий, сухожильных влагалищ, сосудов, нервов, мышц, суставов), а также дольчатость подкожной клетчатки на ладонной поверхности пальца. Наличие соединительнотканных волокон, соединяющих кожу пальца с надкостницей фаланги, способствует, с одной стороны, отграничению воспалительного процесса на протяжении пальца, с другой — распространению его вглубь к надкостнице, на сухожилия и суставы. При прогрессировании процесса в гнойное воспаление вовлекаются все анатомические образования пальца. Наиболее широкое распространение получила анатомическая классификация П., основанная на локализации патологического процесса в различных тканях пальца: кожный П., паронихия (околоногтевой П.), подногтевой, подкожный, костный, суставной, сухожильный (гнойный тендовагинит II, III, IV пальцев, гнойный тендоваганит I, V пальцев, лучевой и локтевой тенобурсит), пандактилит. Как особую форму острого воспаления тканей пальца выделяют лимфатический П. — тяжелое и опасное для жизни заболевание. Оперативный доступ при П. должен обеспечивать возможность проведения адекватной некрэктомии, быть минимально травматичным, щадить «рабочие» поверхности пальцев для предотвращения нарушений тактильной чувствительности, образования рубцовых контрактур. Выбор доступа зависит от локализации гнойного очага. Оптимальными являются среднелатеральные разрезы на фалангах пальца. Операция заключается во вскрытии гнойного очага, иссечении нежизнеспособных тканей, адекватном дренировании послеоперационной раны. При локализации гнойного очага на ногтевой и средней фаланге применяют анестезию по Оберсту — Лукашевичу, 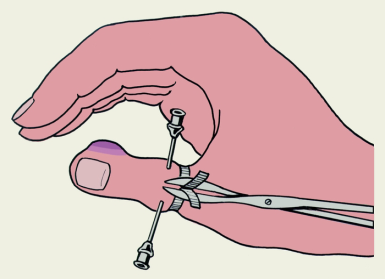 при распространении гнойного процесса на основную фалангу — проводниково-инфильтрационную анестезию межпястных промежутков по Усольцевой. Иногда применяют другие виды анестезии (внутривенную регионарную, внутрикостную, проводниковую на уровне лучезапястного сустава) или общую анестезию. Для обескровливания операционного поля необходимо наложение жгута на основание пальца или на предплечье. Операцию завершают дренированием ран полосками перчаточной резины или микроирригаторами. После радикальной некрэктомии и дренирования раны микроирригаторами допустимо наложение первичных швов на рану, что сокращает сроки лечения. В послеоперационном периоде обязательны иммобилизация пальца и кисти в функциональном положении, антибиотикотерапия. Лечение кожного П. заключается в полном удалении отслоившегося эпидермиса и скопившегося под ним гноя; обезболивание не требуется. Лечение ногтевого П. хирургическое. При краевом подногтевом расположении гноя после анестезии по Оберсту — Лукашевичу ногтевую пластинку иссекают над очагом в виде клина. При ограниченном и центрально расположенном гнойном очаге показана трепанация ногтевой пластинки или частичная резекция ее проксимальных отделов. Всю ногтевую пластинку обычно удаляют только при полной ее отслойке. При лимфатическом П. необходима госпитализация больного, иммобилизация пораженной конечности, внутривенное введение антибиотиков широкого спектра действия в больших дозах. После того, как купируются общие симптомы и сформируется некротический очаг, производят его хирургическую санацию. Лечение подкожного П. хирургическое. При локализации гнойного очага на ногтевой фаланге наиболее рациональным является односторонний клюшкообразный (полуовальный) разрез, который обеспечивает хороший доступ и не нарушает функцию пальца. На средней и основной фалангах оптимальными являются медиолатеральные разрезы по боковым поверхностям фаланг пальцев. Допустимо применение ладонно-боковых (антеролатеральных) доступов. Тщательно иссекают некротизированные ткани, рану дренируют резиновыми полосками, полихлорвиниловыми трубками или резиновым окончатым дренажем, накладывают повязку с гидрофильными мазями (левосином и др.), протеолитическими ферментами и др. Лечение костного П. состоит в тщательном удалении гнойно-некротических мягких тканей и нежизнеспособных фрагментов костной фаланги пальца. Доступ осуществляют такими же разрезами, как при подкожном П., однако при этом учитывают наличие свищей. Вмешательство на кости должно быть радикальным и в то же время экономным. Необходимо особенно бережно относиться к проксимальному эпифизу концевой фаланги, за счет которого происходит регенерация кости. Некротизированные участки выскабливают острой костной ложечкой. Не рекомендуется скусывание кости кусачками, т.к. при этом происходит ее раздавливание, что может способствовать распространению инфекции. Возможна резекция кости алмазным диском бормашины. Лечение суставного П. в ранней стадии состоит в пункции сустава, введении в него антибиотиков, использовании лазерной терапии. В случае отсутствия эффекта после 3—4 пункций производят операцию: вскрывают сустав двумя тыльно-боковыми разрезами, промывают его антисептическими растворами, удаляют некротизированные ткани. При гнойном расплавлении хрящей и кости их резецируют в пределах жизнеспособных тканей. Лечение сухожильного П. в первые часы может быть консервативным (пункция сухожильного влагалища, эвакуация экссудата, введение антибиотиков, лазерная терапия и др.), при неэффективности которого показана операция. Для вскрытия сухожильного влагалища применяют одно- или двусторонние среднелатеральные разрезы на средней и основных фалангах, для вскрытия «слепого конца» сухожильных влагалищ II, III или IV пальца — продольный или дугообразный разрез. После вскрытия сухожильного влагалища его промывают через полихлорвиниловый катетер раствором антисептика. Операцию завершают катетеризацией сухожильного влагалища на всем протяжении микроирригатором для промывания в послеоперационном периоде и введения антибиотиков. Для иссечения некротизированного сухожилия сгибателя пальца допустимо использование зигзагообразного разреза по ладонной поверхности, позволяющего провести полноценную ревизию сухожилия. Лечение пандактилита хирургическое и заключается в иссечении всех нежизнеспособных тканей с использованием лазерного скальпеля, применении абактериальной управляемой среды и других современных средств физической антисептики. В связи с тяжестью патоморфологических изменений операция часто заканчивается ампутацией или экзартикуляцией пальца. В тех случаях, когда палец удается сохранить, вследствие значительного разрушения кости и межфаланговых суставов, некроза сухожилий возникает деформация пальца и нарушается его функция. Палец фиксируется в согнутом или выпрямленном положении, кожа его рубцово изменяется, становится болезненной, резко повышается чувствительность к температурным колебаниям окружающей среды. Нефункционирующий палец мешает в работе и больные нередко настаивают на его ампутации. 59.Локализация флегмон кисти и техника операций при них. Флегмона тыла кисти - гнойное воспаление подкожной клетчатки тыльной поверхности кисти. Развивается вследствие повреждения кожных покровов этой зоны и попадания инфекции в глубжележащие слои. В клинической картине на первое место выходят выраженная гиперемия кожных покровов, отек тыла кисти, резкое ограничение разгибания пальцев, болезненность при пальпации, нередко определяется флюктуация. Лечение только хирургическое. Производятся разрезы по периметру тыла кисти, эвакуируется гнойный экссудат, выполняется некрэктомия в подкожной клетчатке. В случае уверенности в полноценной некрэктомии операционные раны можно ушить, оставив в клетчатке перфорированные полимерные трубочки, выведенные через отдельные проколы кожи (дренажно-промывная система). При отсутствии уверенности в полноте удаленных некротических тканей, когда имеет место диффузное пропитывание подкожной клетчатки мутным гнойны экссудатом, целесообразнее оставить раны открытыми, рыхло выполнив их марлевыми полосками с левомеколем. По мере очищения ран и купирования острых воспалительных явлений можно наложить вторичные швы. Флегмона межпальцевых промежутков нередко развивается на фоне инфицрованных мозолей. Как и другие флегмоны, может быть следствием непосредственного ранения этой области. Возникает характерная клиническая картина - отек, гиперемия, болезненность при пальпации, резкое ограничение движений пальцами. Воспалительные явления чаще развиваются с ладонной поверхности кисти. При этом, благодаря особенности строения подкожной клетчатки в этой области, флюктуация, как правило, не определяется. Нередко можно отметить явления гиперкератоза над зоной воспаления. Разрез производится по ладонной поверхности кисти параллельно дистальной ладонной складке. Длина разреза определяется протяженностью воспалительных изменений. После разреза кожи клетчатка раздвигается зажимом до визуализации сухожильных влагалищ и сосудисто-нервных пучков. Манипуляции острым инструментом (скальпелем, ножницами) в этой зоне крайне опасны. После того, как важнейшие анатомические образования кисти выделены, выполняется тщательная некрэктомия в подкожной клетчатке над сухожилиями и в межпальцевых промежутках. В случае неадекватной некрэктомии и дальнейшего прогрессирования некротического процесса возможно развитие деструктивных изменений во влагалищах сухожилий сгибателей. Если по межпальцевым промежуткам гнойный экссудат распространяется на тыльную поверхность кисти, там производятся разрезы в соответствующих областях параллельно оси пястных костей. После удаления всех некротических тканей раны промываются антисептиками и дренируются перфорированными полимерными трубочками. При уверенности в полноте некрэктомии возможно наложение швов на кожу. Флегмона срединного ладонного пространства - гнойное воспаление клетчатки срединного ладонного пространства. Нередко является следствием сухожильного панариция II -IV пальцев при распространении гнойного процесса по ходу сухожилия на ладонь. Как правило, в гнойный процесс вовлекается ладонный апоневроз - некротизируются его волокна. При операции по поводу флегмоны срединного ладонного пространства используем доступ по ладонной поверхности кисти. Тщательно препарируются все сухожильные, нервные и сосудистые структуры, иссекаются некротизированные волокна ладонного апоневроза. Выполняется некрэктомия в подкожной клетчатке. Необходима ревизия пространства под сухожилиями сгибателей, для исключения гнойных затеков в этой зоне. В зависимости от радикальности поизведенной некрэктомии операционна рана либо ушивается с оставлением дренажей в клетчатке, либо оставляется открытой и выполняется марлевыми салфетками с левомеколем. Флегмона thenar - флегмона области возвышения большого пальца. Нередко развивается совместно с флегмоной 1 межпальцевого промежутка. Характерна клиническая картина - выраженный отек, гиперемия кожи в области thenar. Пальпация резко болезненна. Движения первым пальцем ограничены. Хирургический доступ - дугообразный разрез в области thenar с ладонной поверхности кисти. Скальпелем рассекается только кожа, затем зажимом разводится подкожная клетчатка. Необходимо беречь все сосудистые и нервные образования этой зоны. Выполняется тщательная некрэктомия в подкожной клетчатке. При распространении процесса на тыльную поверхность кисти, здесь тоже необходимо произвести разрез. Раны тщательно промываются антисептиками. При уверенности в полноте произведенной некрэктомии допустимо наложить дренажи и операционные раны ушить. В противном случае раны рыхло выполняются марлевыми полосками с левомеколем. Флегмона hypothenar - гнойное воспаление клетчатки соответствующей области. Часто является следствием сухожильного панариция V пальца. Клиническая картина характеризуется отеком, гиперемией кожи в области hypothenar. Пальпация резко болезненна. Движения V пальцем ограничены. Флюктуация в этой зоне, как правило, не определяется. Разрез кожи производится в продольном направлении по границе области возвышения V пальца и срединного ладонного пространства. Клетчатка тупо разводится зажимом. Выполняется некрэктомия в клетчатке. Необходима тщательная ревизия влагалища сухожилия сгибателя V пальца. При подозрении не гнойный экссудат вокруг сухожилия, влагалище должно быть вскрыто, в противном случае, в дальнейшем, возможно развитие флегмоны пространства Пирогова - Парона. В зависимости от тщательности выполнения некрэктомии рана либо ушивается на дренажах, либо выполняется марлевыми полосками с левомеколем. 60.Шов и пластика сухожилий. Сухожилия являются конечным отделом мышц, осуществляющих различ ные движения в суставах конечностей. Поэтому повреждение сухожилий вле чет за собой большие расстройства функции конечности, устранение которых часто возможно только хирургическим путем. Ататомо-физиологические осо бенности сухожильного аппарата выдвигают необходимые условия для выпол нения хирургических вмешательств: осторожное манипулирование на тканях в целях сохранения кровоснабжения мышцы и сухожилия; предупреждение вы сыхания сухожилия в процессе операции; строгая асептика операции. Кроме общих требований к выполнению операций на мышцах и сухожи лиях, довольно сложной задачей является техника наложения сухожильного шва. Трудности при сшивании концов сухожилия заключаются в том, что кон цы его подвержены разволокнению и поэтому наложенные швы часто проре заются. Стремление захватить в шов как можно больше тканей приводит к ущемлению сшиваемых концов сухожилия, расстройству кровообращения в них и нарушению процессов зажиачения. По определению Ю. Ю. Джанелидзе, швы сухожилий, особенно при опе рациях на кисти и предплечье, должны отвечать следующим требованиям: за хватывать минимальное количество сухожильных пучков, обеспечивать глад кую, скользящую поверхность сухожилия и не допускать его разволокнения, не сдавливать питающих его сосудов. Было предложено много различных модификаций сухожильного шва (Кю-нео, Ланге, Фриш, М. М. Казаков, В. И. Розов, Беннел и др.). Указан ные швы применяют преимущественно для сшивания сухожилий, обладающих синовиальными влагалищами, когда необходимо сшивать отрезки сухожилия ко нец в конец. Поврежденные сухожилия вне синовиальных влагалищ можно сши вать боковыми поверхностями. Сухожилие сшивают прямой круглой иглой. В качестве шовного материала применяют тонкой и очень прочный шелк (№ 1), капроновые и лавсановые нити или танталовую проволоку. По сравне нию с другими швами шов Беннела имеет те преимущества, что основной шов, адаптирующий проксимальный отрезок сухожилия, после заживления раны су хожилия удаляется. Обезболивание. Операции на сухожилиях чаще выполняются под местной или внутрикостной новокаиновой анестезией. При обширных повре ждениях мягких тканей лучше пользоваться наркозом. В зависимости от времени производства операции после травмы различа ют первичны и и вторичный шов сухожилия. Показанием к наложению первичного шва в первые 6—8 часов с мо мента ранения являются незагрязненные раны с малой зоной повреждения мягких тканей (ножевые ранения, ранения стеклом и т. п. ). При условии при менения антибиотиков первичный шов сухожилия даже через 20 часов после ранения дает хороший результат (В. И. Розов). Наложение первичного шва противопоказано при значительно загрязненных ранах в размозженных краях ее, особенно с большим дефектом сухожилия. Вторичный шов сухожилия накладывают после заживления раны. В тех случаях, когда заживление произошло первичным натяжением, сшивание поврежденного сухожилия производят через 2—3 недели. Если же заживление раны было осложнено нагноением, операцию откладывают на 3—4 месяца. Первичный шов. После первичной хирургической обработки раны находят концы повреж денного сухожилия; при этом нужно учитывать, что смещение отрезков сухо жилия на тыльной поверхности кисти значительно меньше, чем на ладони, а центральный конец поврежденного сухожилия обычно скрывается довольно далеко в проксимальном направлении. Концы сухожилия захватывают тонкими пинцетами и подтягивают их для сближения. Размятые концы сухожилия экономно отсекают лезвием бритвы в пределах здоровых тканей. Если сухожилие разрезано ножом или стеклом, то можно ограничиться протиранием краев физиологическим раствором и при ступить к сшиванию. При наличии большого расхождения концов поврежден ного сухожилия необходимо расширить рану в продольном направлении по хо ду сухожильного влагалища. На концы длинной шелковой нити надевают две прямые тонкие иглы. Сначала делают поперечный прокол через сухожилие, отступя на 1—2 см от конца: затем отсюда прокалывают сухожилие наискось — одной и другой иг лой, в результате чего нити перекрещиваются. Такой прием повторяют 2—3 раза, пока не доходят до конца отрезка сухожилия таким же способом (шов Кюнео). При затягивании нитей концы сухожилия приходят в соприкоснове ние, после чего нити связывают. Рану послойно зашивают. Конечности прида ют полусогнутое (при повреждении сгибателей) или разогнутое (при поврежде нии разгибателей) положение и фиксируют ее бинтом к гипсовой лонгете. В течение 7—9 дней сшитое сухожилие находится в полном покое, а по истече нии этого срока приступают к дозированным пассивным движениям. Через 20 дней гипсовую лонгету удаляют и начинают активную гимнастику в сочетании с теплыми ваннами. Вторичный шов. Выполнение вторичного шва сухожилия представляет большие трудности, так как приходится выделять концы сухожилия из спаек. Основная цель этой операции заключается в экономичном иссечении рубца в области повреждения сухожилия, в освобождении концов сухожилия и сшивании их конец в конец или не посредством трансплантата. Разрез кожи проводят не по оси сухожилия, а несколько в стороне от не го, чтобы избежать сращения сухожилия с послеоперационным рубцом. 61.Шов нервов. Шов нерва был разработан давно. Нелатон в 1863 г , а Ложье в 1864 г. впервые применили шов нерва, но эта операция в течение длительного перио да не получала распространения, так как методы диагностики травмы периферических нервов были на невысоком уровне, а техника хирургических вмеша тельств на обеспечивала ожидаемых результатов. Трудами ряда хирургов (Бете, Пертес, А. Г. Молотков, 3. И. Гейманович, В. Н. Шамов и др. ) были усовер шенствованы диагностика и способы операций на нервных стволах, что приве ло к улучшению исходов хирургических вмешательств при ранениях перифери ческих нервов и расширению показаний к этой операции. |
