2 мартынов терапия 01. Учебник для вузов москва гэотарм вд уд к6 16. 1. 4 (075. 8) Ббк 54. 1 я73 В56 Рецензенты
 Скачать 6.88 Mb. Скачать 6.88 Mb.
|
Глава 55 л АОРТОАРТЕРИИТ56 Неспецифический аортоартериит (болезнь Такаясу) — хроническое воспалительное заболевание аорты и её основных ветвей, реже ветвей лёгочной артерии с развитием стеноза или окклюзии поражённых сосудов и вторичной ишемией органов и тканей. Распространённость Заболеваемость варьирует от 1,2 до 6,3 случая на 1 ООО ООО населения в год. Преобладающий пол женский (15:1). Возникает в молодом возрасте (от 10 до 30 лет), заболевание чаще встречается в Азии, Южной Америке, реже — в Европе и Северной Америке. ПАТОГЕНЕЗ И ПАТОМОРФОЛОГИЯ Изменение сосудистой стенки при неспецифическом аортоартериите происходит стадийно: повреждение эндотелия и локальное тромбообразование провоцируют отложение ЦИК и появление AT к фосфолипидам. Это оказывает ингибирующее влияние на естественные ан-тикоагулянтные системы и ведёт к учащению тромботических осложнений. В гистологическом отношении неспецифический аортоартериит представляет собой панартериит с воспалительной инфильтрацией одноядерными и иногда гигантскими клетками. В стенках сосудов обнаруживают иммунные депозиты. Выражены пролиферация клеток внутренней оболочки артерий, фиброзирование, рубцевание и васкуляризация срединной оболочки, а также дегенерация и разрыв эластической мембраны. Исход процесса — склерозирование сосудов. Часто поражаются vasavasorum. На фоне воспаления в стенках сосудов нередко выявляют атеросклеротические изменения на различных стадиях. КЛАССИФИКАЦИЯ Общепринятой классификации нет. Выделяют следующие клинико-морфологические варианты (рис. 56-1): I тип — поражение дуги аорты и её ветвей (8%), II тип — поражение грудного и брюшного отделов аорты (11%), III тип — поражение дуги, грудного и брюшного отделов аорты (65%), IV тип — поражение лёгочной артерии и любого отдела аорты (6%). Неспецифический аортоартериит Рис. 56-1. Клинико-морфологические варианты неспецифического аортоар-териита по топографии поражения аорты и её ветвей. Слева направо: I тип, II тип, III тип. Формулировка диагноза При формулировке диагноза нужно указывать тип течения, клинико-мор-фологический вариант поражения аорты и её ветвей, локализацию ишемиче-ского синдрома. • При остром течении болезнь начинается с лихорадки, выраженного суставного синдрома, сопровождается ранним появлением ишемических расстройств, выраженным увеличением содержания в крови показателей острой фазы воспаления. • При подостром течении наблюдают лихорадку (до субфебрильных значений), медленное (несколько месяцев) развитие симптомов поражения сосудов. • При хроническом течении болезнь развивается исподволь в виде ишемическо-го синдрома в бассейне позвоночной артерии, расстройств зрения, артралгий. Пример формулировки диагноза Неспецифический аортоартериит с поражением сонных, позвоночных артерий, аорты с формированием недостаточности аортального клапана; стеноз левой почечной артерии, реноваскулярная гипертензия. КЛИНИЧЕСКАЯ КАРТИНА Общие симптомы В дебюте заболевания часто в течение длительного времени преобладает лихорадка или увеличение СОЭ. Иногда наблюдают похудание, слабость, сонливость. Поражение органа зрения Офтальмологические расстройства отмечают у 60% больных. Они проявляются сужением полей зрения, быстрой утомляемостью глаз, постепенным снижением остроты зрения, диплопией. Иногда возникает внезапная потеря зрения на один глаз в результате острой окклюзии центральной артерии сетчатки с последующей атрофией диска зрительного нерва. Исследование сосудов глазного дна выявляет аневризмы сосудов сетчатки, кровоизлияния, редко — отслойку сетчатки. 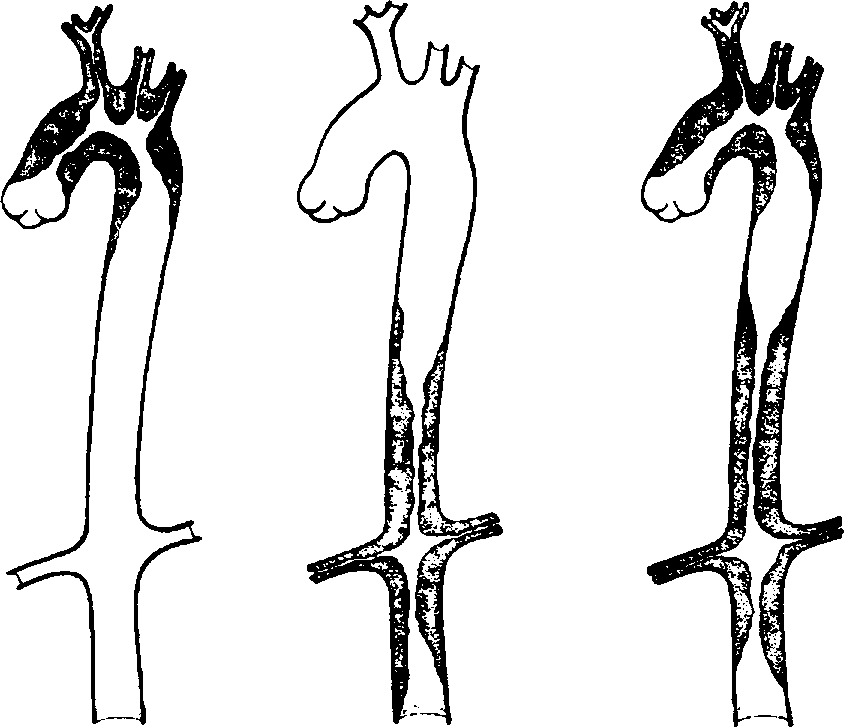 ВНУТРЕННИЕ БОЛЕЗНИ Глава 56 Синдром дуги аорты Термин «синдром дуги аорты» объединяет симптомы, вызванные поражением артерий, устья которых расположены в дуге аорты. • Отсутствие пульса на лучевых артериях. • Эпизоды ишемии мозга или инсульт. • Офтальмологические проявления. Синдром недостаточности кровоснабжения лица и шеи Синдром недостаточности кровоснабжения лица и шеи наблюдают очень редко, однако описаны трофические расстройства в виде гангрены кончика носа и ушей, прободения носовой перегородки, атрофии лицевых мышц. Поражение сердечно-сосудистой системы Венечные артерии поражаются редко, однако развивающиеся при этом ише-мический синдром и инфаркт миокарда значительно ухудшают прогноз. Чаще патология сердца связана с поражением восходящей части аорты, сопровождающимся уплотнением и дилатацией аорты, с последующим формированием недостаточности клапана аорты или аневризмы её стенки. Развитие сердечной недостаточности происходит на фоне лёгочной или артериальной гипертензии, недостаточности аортального клапана. Синдром артериальной гипертензии имеет реноваскулярный генез вследствие вовлечения в процесс почечных артерий. Повреждение сосудов проявляется симптомами прогрессирующей ишемии в органах в результате стенотических или окклюзионных изменений сосудов. • Наиболее часто встречают синдром «перемежающейся хромоты» верхних конечностей, сопряжённый со слабостью, усталостью, болями (преимущественно односторонними) в проксимальных отделах конечностей, усиливающимися при физической нагрузке. Однако даже при тяжёлой окклюзии подключичных артерий выраженную ишемию конечностей с гангреной не наблюдают благодаря развитию коллатералей. • Физикальные данные: отсутствие пульсации (или её ослабление) ниже места окклюзии артерии, систолический шум над поражёнными сосудами (над подключичной артерией, брюшным отделом аорты). При поражении подключичной артерии можно выявить разницу АД на руках. Поражение почек Поражение почек — следствие стеноза почечной артерии (чаще поражается левая почечная артерия). Возможно развитие гломерулонефрита, тромбоза почечных артерий. Очень редко наблюдают амилоидоз почек. Поражение лёгких Лёгочная гипертензия возникает при неспецифическом аортоартериите IV типа, обычно в сочетании с какими-либо из перечисленных выше симптомов, реже — изолированно. Суставной синдром Частое проявление — артралгии, более редкое — полиартрит, напоминающий ревматоидный. Неспецифический аортоартериит Поражение нервной системы Неврологические расстройства возникают на фоне поражения левой (реже правой) общей сонной артерии, позвоночных артерий. Изредка у больных наблюдают обморочные состояния. Степень тяжести дисциркуляторной энцефалопатии коррелирует со степенью стеноза левой сонной артерии; при двустороннем сужении ишемия выражена максимально и может осложняться инсультами. При поражении позвоночных артерий характерны нарушения памяти, внимания и работоспособности, усиливающиеся по мере нарастания степени ишемии мозга. ЛАБОРАТОРНЫЕ ДАННЫЕ Общий анализ крови: увеличение СОЭ. Общий анализ мочи: без изменений. При биохимическом анализе крови обнаруживают показатели острой фазы воспаления, коррелирующие со степенью активности процесса. Ревматоидный фактор, антинуклеарные AT, AT к кардиолипину обнаруживают редко. ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ Аортография и селективная ангиография поражённых сосудов — наиболее информативные методы диагностики. Выявляют участки стеноза и постстено-тического расширения, мешотчатые аневризмы, неполные и полные окклюзии ветвей дуги аорты, различные по локализации и протяжённости. Для наглядной визуализации артериальных стенозов применяют ультразвуковое сканирование сосудов. Диагностика ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ АМЕРИКАНСКОЙ РЕВМАТОЛОГИЧЕСКОЙ АССОЦИАЦИИ (1990) • Возраст моложе 40 лет. • «Перемежающаяся хромота» верхних конечностей — быстрое развитие усталости и ощущение дискомфорта при работе руками. • Ослабление пульса на лучевой артерии, ослабление пульсации на одной или обеих плечевых артериях. • Разница систолического АД на правой и левой плечевых артериях более 10 мм рт. ст. • Систолический шум над подключичными артериями или брюшной аортой. • Ангиографические изменения: сужение или окклюзия аорты и/или её ветвей, не связанное с атеросклерозом, фибромускулярной дисплазией или другими причинами. Изменения обычно локальные или сегментарные. Диагноз считают достоверным при наличии 3 критериев и более. Чувствительность 90,5%, специфичность 97,8%. ВНУТРЕННИЕ БОЛЕЗНИ Глава 56 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Врождённые аномалии Неспецифический аортоартериит нужно дифференцировать от врождённых аномалий сосудистой системы и тромбоэмболии. Для тромбоэмболии характерно острое начало (возможно наличие тромбов в полости сердца). При тромбо-эмболиях и врождённых аномалиях сосудов изменения касаются только определённой артерии, а не группы сосудов, отходящих от аорты на близком расстоянии друг от друга. Реноваскулярная артериальная гипертензия Реноваскулярная артериальная гипертензия развивается не только при неспе-цифиеском аортоартериите, но и при атеросклерозе почечных сосудов, фиб-ромускулярной дисплазии. В отличие от неспецифического аортоартериита, атеросклероз чаще развивается у пожилых мужчин. Фибромускулярная дис-плазия сосудов почек, как и неспецифический аортоартериит, чаще возникает у молодых женщин, но при этом отсутствуют симптомы поражения других артерий и признаки острого воспаления в крови. Дифференциальной диагностике помогает ангиография. При гигантоклеточном артериите, в отличие от неспецифического аортоартериита, возраст заболевших, как правило, старше 60 лет. Обычно поражаются височные артерии, часто наблюдается ревматическая полимиалгия. Лёгочная гипертензия При дифференциальной диагностике причин лёгочной гипертензии одна из вероятных — неспецифический артериит. В его пользу свидетельствуют признаки окклюзии артерий других областей (ослабление пульса на лучевой артерии, стеноз почечной артерии и др.). Лечение Обычно назначают преднизолон по 40—60 мг/сут до достижения клинического эффекта (1—3 мес), затем постепенно снижают дозу до поддерживающей (5—10 мг/сут). В большинстве случаев терапия преднизолоном позволяет добиться ремиссии. Если ремиссия не достигнута, добавляют метотрексат в средней дозе 15 мг/нед. В случае неэффективности сочетанной терапии преднизолоном и метотрексатом (как и в случае наличия противопоказаний для назначения глюкокортикоидов или развития серьёзных побочных эффектов при их применении) назначают циклофосфамид в дозе 2 мг/кг/сут. Иммуно-супрессивная терапия отчётливо снижает выраженность симптомов неспецифического аортоартериита. Однако убедительных результатов о влиянии иммуносупрессивной терапии на выживаемость больных не получено. Антигипертензивное лечение Антигипертензивное лечение — обязательный компонент лечения больных с реноваскулярной артериальной гипертензией, поскольку последняя является неблагоприятным прогностическим фактором при неспецифическом аортоартериите. Необходимо помнить, что при сочетании этой патологии со стенозом почечных артерий ингибиторы АЛФ противопоказаны! Неспецифический аортоартериит Другие средства Для профилактики артериального тромбоза некоторые исследователи предлагают назначать антикоагулянты и антиагреганты, однако на сегодняшний день недостаточно наблюдений, свидетельствующих о целесообразности их применения. Хирургические вмешательства Хирургические вмешательства выполняют только после купирования активного воспалительного процесса. Показания к операции зависят от протяжённости поражения (предпочтителен сегментарный характер) и проходимости периферического сосудистого русла. • Эндартерэктомию выполняют при изолированных сегментарных окклю-зиях магистральных артерий, отходящих непосредственно от аорты. • Чрескожная ангиопластика показана при единичных стенотических изменениях почечных сосудов, при множественных стенозах она не эффективна. • Обходное шунтирование с использованием синтетических сосудистых протезов показано при критических окклюзиях на значительном протяжении и множественных поражениях. • Существуют немногочисленные сообщения об успешной нефрэктомии с последующей трансплантацией почек при стенозе почечных артерий с симптоматической артериальной гипертензией на фоне неспецифического аортоартериита. Прогноз Течение в большинстве случаев длительное, многолетнее. Быстропрогресси-рующие формы неспецифического аортоартериита наблюдаются чаще в молодом возрасте (до 20 лет). Развитие осложнений при неспецифическом аортоартериите (артериальной гипертензии, инсульта, ретинопатии, сердечной недостаточности, амилоидоза) существенно уменьшает продолжительность жизни. ПУРПУРА ШЁНЛЯЙНА-ГЕНОХА Пурпура Шёнляжа—Геноха (геморрагический васкулит) — васкулит, характеризующийся отложением в стенках мелких сосудов IgA-содержащих иммунных комплексов, с характерными симметричными геморрагическими высыпаниями, артритом, абдоминальным синдромом и гломерулонефритом. Распространённость Частота составляет 14 случаев на 100000 населения. Преобладающий возраст до 20 лет (40% пациентов). Преобладающий пол мужской (2:1). Пик заболеваемости приходится на весну. ЭТИОЛОГИЯ В качестве провоцирующих факторов могут выступать инфекционные агенты (наиболее часто /3-гемолитический стрептококк группы А, микоплазмы, респираторные вирусы), пищевые аллергены, укусы насекомых, ЛС, в том числе иммунные препараты (вакцины, Ig). ПАТОГЕНЕЗ И ПАТОМОРФОЛОГИЯ В основе патогенеза лежит иммунокомплексное воспаление. В состав иммунных комплексов, оседающих на стенках мелких сосудов, входят AT класса IgA, СЗ-ком-понент комплемента, пропердин. Фиксация иммунных комплексов на стенках сосудов вызывает активацию системы комплемента и внутрисосудистое свёртывание крови. Тромбообразование приводит к нарушению микроциркуляции. Повышение проницаемости поражённой сосудистой стенки обусловливает развитие геморрагического синдрома. Наиболее часто отмечают вовлечение почечных, брыжеечных и кожных сосудов. Морфологические изменения в почках варьируют от очагового пролиферативного гломерулонеф-рита до образования экстракапиллярных полулуний. При электронной микроскопии выявляют мезангиаль-ные, субэндотелиальные депозиты, аналогичные тако Пурпура Шёнляйна-Геноха вым при болезни Берже. Как и при болезни Берже, в составе депозитов выявляют IgA, поэтому было предложено рассматривать болезнь Берже как моносин-дромный вариант пурпуры Шёнляйна-Геноха взрослых. КЛАССИФИКАЦИЯ Общепринятой классификации нет. В диагнозе следует указать синдромы с конкретными проявлениями. Пример формулировки диагноза Пурпура Шёнляйна-Геноха с поражением кожи (пурпура), суставов (артралгии), ЖКТ (ишемический энтерит, осложнённый массивным желудочно-кишечным кровотечением). КЛИНИЧЕСКАЯ КАРТИНА Типично острое начало с повышением температуры тела до субфебрильных значений, слабостью, недомоганием. Кожный синдром Кожный синдром наблюдают у всех больных на разных этапах болезни. Характерны следующие особенности сыпи: • Мелкопятнистая, реже уртикарная, симметричная. • Диаметр пятен от 2 до 5 мм. Пятна не только видны на глаз, но и осязаемы, поэтому кожный синдром получил название «пальпируемой пурпуры». При надавливании пятно не исчезает. • Сыпь исчезает через 2—3 сут. • Типичная локализация сыпи — стопы, голени, бёдра, ягодицы, разгиба-тельная поверхность предплечий, плеч, область поражённых суставов. • Характерно появление или усиление сыпи в вертикальном положении. • Обычно наблюдают 2—4 волны высыпаний, поэтому одновременно на коже могут присутствовать как старые, так и свежие элементы. Суставной синдром Суставной синдром наблюдают в 59—100% случаев. Возникает симметричное поражение крупных суставов, преимущественно нижних конечностей, чаще у взрослых, чем у детей (появляются боли в суставах, отёчность и ограничение функций). Обычно артрит сочетается с миалгией и отёком нижних конечностей. Длительность суставного синдрома редко превышает 1—2 нед. Характерно его волнообразное течение. Формирование деформаций нетипично. Абдоминальный синдром Абдоминальный синдром наблюдают в 70% случаев. Характерно внезапное появление интенсивных болей в животе и диспепсических расстройств (тошноты, рвоты, жидкого стула). Боли в животе связаны с повышенной проницаемостью сосудов и пропотеванием плазмы из сосудов в стенку кишечника. У половины больных развивается желудочно-кишечное кровотечение. Перфорация кишечника вследствие ишемии возникает редко. У детей возможны инвагинации кишечника. ВНУТРЕННИЕ БОЛЕЗНИ |
