Учебное пособие для студентов г. Калининград 2014 г
 Скачать 5.13 Mb. Скачать 5.13 Mb.
|
|
Манипуляция № 105 «Подготовка пациента к эндоскопическим исследованиям». Алгоритм манипуляции
ФГДС - фиброгастродуоденоскопия, исследование желудка и двенадцатиперстной кишки, ФГС - фиброгастоскопия проводится с помощью гибких эндоскопов на волокнистой оптике - гастродуоденоскопов. Цель: диагностическая, лечебная. Показания: по назначению врача, заболевания пищевода, желудка, 12-перстной кишки. Противопоказания: рубцовые изменения и травматические повреждения пищевода, желудка, 12-перстной кишки. Информация пациенту: исследование проводится утром натощак, не пить воду и не принимать лекарственные препараты, не курить. Накануне ужин должен быть не позднее 21 часа. Во время исследования нельзя разговаривать и глотать слюну. На исследование можно прийти с полотенцем. Пациента укладывают на левый бок с согнутыми ногами или на спину. Перед введением эндоскопа смазывают слизистую глотки анестетиком. Информация медсестре: по назначению врача за 20 минут проводится премедикация. Ректороманоскопия (RRS) - исследование прямой и сигмовидной кишки. Цель: диагностическая. Показания: по назначению врача, заболевания прямой и сигмовидной кишки. Противопоказания: рубцовые изменения прямой кишки, травматические повреждения кишечника, выраженный болевой синдром. Информация пациенту: исследование проводится утром, натощак. Накануне вечером и утром за 2 часа до исследования ставится очистительная клизма, на ужин только чай. Провести гигиену наружных половых органов. Перед исследованием необходимо опорожнить мочевой пузырь. Пациента укладывают на спину с приподнятыми и раздвинутыми нижними конечностями. Колоноскопия - исследование более высоко расположенных отделов толстой кишки. Цель: диагностическая. Показания: по назначению врача, заболевания толстого кишечника. Противопоказания: язвенные полипы, рубцовые изменения прямой кишки, травматические повреждения кишечника, выраженный болевой синдром. Информация пациенту: исследование проводится утром, натощак. За 3 дня до исследования врачом назначается бесшлаковая диета (диета № 4). Накануне за обедом принять слабительное средство (касторовое масло 30-50 гр, 30 % водный раствор магния сульфата 125,0 мл 1 раз в день). Вечером лёгкий ужин не позднее 19 часов или не ужинать, и две очистительные клизмы. Утром в день исследования две очистительные клизмы за 4 и за 2 часа до исследования. Провести гигиену наружных половых органов. Исследование проводится в положении лежа на левом боку или на спине, после проведения анестезии заднего прохода. В течение нескольких часов после исследования лучше лежать на животе. Информация медсестре: по назначению врача за 20 минут до исследования премедикация. Примечание: появившиеся в последние годы некоторые лекарственные средства значительно упростили подготовку пациента к эндоскопическим и рентгенологическим исследованиям брюшной полости. К этим средствам относится препарат «Фортранс», «Лавакол» и др. Если процедура проводится утром, принимают в 15 ч, накануне, если после полудня дают препарат вечером и утром. Пероральный приём препарата, короткий срок подготовки пациента, отсутствие колик и тенезмов даже при поврежденной слизистой дают возможность качественно подготовить пациента к процедуре дома; соблюдение специальной диеты не требуется. Пациент может накануне завтракать, обедать и даже слегка поужинать слизистой кашей или киселём. Препарат не даёт существенных побочных эффектов. Цистоскопия – эндоскопическое исследование мочевого пузыря. Цель: диагностическая, лечебная (удаление доброкачественных опухолей, полипов мочевого пузыря, литотрипсия). Показания: по назначению врача, заболевания мочевого пузыря. Противопоказания: рубцовые изменения и травматические поражения уретры. Информация пациенту: исследование проводится натощак. Накануне исследования утром ставят очистительную клизму. Провести гигиену наружных половых органов. Непосредственно перед исследованием необходимо опорожнить мочевой пузырь. Цистоскопия проводится в положении лежа на спине. Перед введением цистоскопа проводят анестезию мочеиспускательного канала. После исследования необходимо соблюдать постельный режим несколько часов. Бронхоскопия – эндоскопическое исследование трахеи, бронхов крупного и среднего колибра. Цель: диагностическая. Показания: по назначению врача, заболевания трахео-бронхолёгочной системы. Противопоказания: тяжёлые заболевания сердца. Информация пациенту: исследование проводится утром, натощак, не пить жидкости, не курить. Перед исследованием опорожнить мочевой пузырь и кишечник. Процедура проводится под местной анестезией. Информация медсестре: по назначению врача проводится премедикация за 15-40 минут до исследования (успокаивающий эффект). Манипуляция № 106 «Подготовка пациента к ультразвуковому исследованию». Алгоритм манипуляции
Примечание: необходимо предупредить пациента, что каждый вид исследования проводится в определенном положении и важно принять правильно это положение, а также стараться ориентировать пациента на то, что во время исследования он должен лежать спокойно и терпеливо. УЗИ желудочно-кишечного тракта (печени, поджелудочной железы, желчного пузыря). Цель: диагностическая. Показания: по назначению врача, заболевания ЖКТ. Противопоказания: нет. Информация пациенту: за 2-3 дня до исследования по назначению врача принять активированный уголь по 0,5-1,0 гр - 3-4 раза в день (при метеоризме) и исключить продукты из пищевого рациона, вызывающие метеоризм. Исследование проводится утром, натощак, не принимать жидкость, лекарства, не курить. При себе иметь полотенце (салфетки), пелёнку. Положение пациента во время исследования: в положении лежа на спине, на правом или левом боку. Датчик накладывается на смазанную специальным гелем кожу соответственно топографии исследуемого органа. УЗИ органов малого таза (мочевой пузырь, матка, яичники, предстательная железа), почек. Цель: диагностическая. Показания: по назначению врача, заболевания органов малого таза, почек. Противопоказания: нет. Информация пациенту: полноценное исследование выполнимо только при наполненном мочевом пузыре. Это связно с необходимостью осмотра нижних отделов мочеточников, которые можно увидеть, только если наполнен мочевой пузырь. Для этого необходимо примерно за 1,5 - 2 часа до исследования необходимо не мочиться и выпить воды. Вместо воды можно выпить чай, компот, но только не газированную воду и не молоко. Пить лучше через трубочку, чтобы меньше заглатывать воздух. Примерное количество жидкости: 1-2 года - не менее 100,0 мл 3-7 лет - 1 стакан (200,0 мл) 8-11 лет - 1,5 стакана (350,0 мл) 12-15 лет - 2 стакана (450,0 мл) более 15 лет – 500,0 мл. УЗИ почек проводят утром, желательно натощак, без специальной подготовки. Положение пациента во время исследования: УЗИ почек - в положении лежа на животе, на боку (можно сидя). Датчик устанавливается со стороны спины или боковой поверхности живота. УЗИ женской половой сферы - в положении на спине. Примечание: существуют ограничения в использовании этого метода (полный мочевой пузырь), касающиеся пациенток, проходящих исследование по гинекологическим показаниям, которые по тем или иным причинам не могут заполнить мочевой пузырь. Таким пациенткам проводят трансвагинальное сканирование. УЗИ сердца, сосудов, щитовидной железы. Цель: диагностическая. Показания: по назначению врача, заболевания сердца, сосудов, щитовидной железы. Противопоказания: нет. Информация пациенту: особой подготовки не требуется, иметь полотенце (салфетки), во время исследования лежать спокойно. Уход за пациентом после проведения инструментальных диагностических исследований. После инструментального исследования медицинской сестре необходимо поинтересоваться самочувствием пациента, при необходимости померить АД, исследовать PS, обратиться к лечащему врачу. Если пациенту даны рекомендации по уходу после исследования врачом, проводившим исследование, то помочь пациенту в соблюдении этих рекомендаций. Памятка для пациента при назначении УЗИ желчного пузыря, поджелудочной железы, печени и селезёнки. Ультразвуковое исследование (УЗИ) назначено Вашим врачом. Цель исследования – объективно оценить Ваше состояние. Для получения достоверных результатов Вам необходимо подготовить себя к этому исследованию: воздержаться от физических нагрузок, приёма алкоголя, лечь спать накануне в обычное для Вас время. Вы должны за 2-3 дня до исследования (по назначению врача) принять активированный уголь по 1 гр - 3-4 раза в день и исключить продукты из пищевого рациона, вызывающие метеоризм (овощи, особенно грубая клетчатка, фрукты, молочные продукты, черный хлеб, сладости, какао, кофе, фруктовые соки). Исследование проводится утром, натощак, не принимать жидкость, лекарства, не курить. При себе иметь полотенце (салфетки), пелёнку. Очень важно, чтобы Вы точно следовали указанным рекомендациям, так как только в этом случае будут получены достоверные результаты. В 10 часов утра, кабинет УЗИ № 105 с направлением. Ультразвуковое исследование – это не больно, так как излучение никак не ощущается кожей человека в любом возрасте. Чувствуется только прикосновение датчика к телу и лёгкий холод от геля, который наносится на кожу. 2. Ультразвуковое исследование - не вредно, так как даже врач, ультразвуковой диагностики работает без всяких защитных приспособлений. 3. Ультразвуковое исследование можно делать с любого возраста без всяких ограничений по весу и росту. 4. Число исследований и их кратность их не ограничены. Если это необходимо, ультразвуковое исследование может выполняться многократно в течение суток. 5. По времени в среднем исследование продолжается 3 - 5 минут, но возможна и большая продолжительность, до 15-20 минут. Манипуляция № 107 «Проведение комплекса элементарной сердечно-лёгочной реанимации (ЭСЛР)». Реанимация – комплекс мероприятий, направленных на восстановление жизненно важных функций, проводимых при наступлении у пациента клинической смерти (остановке сердечной и дыхательной деятельности). Показания к проведению СЛР. - Отсутствие сознания. - Отсутствие дыхания. - Отсутствие кровообращения (эффективнее в такой ситуации проверять пульс на сонных артериях). Противопоказания: - онкологическая патология, крайние стадии хронической дыхательной, сердечной, печеночной, почечной недостаточности; - видимые признаки полной бесперспективности медицинских мер (несовместимые с жизнью повреждения, признаки биологической смерти (высохла роговица, охлаждение тела, трупные пятна, трупное окоченение). (Как бы там ни было, главное, сделать все возможное, чтобы спасти человека и потом не винить себя). Алгоритм проведения сердечно-легочной реанимации. 1. При обнаружении пострадавшего необходимо определить его состояние (жив, мертв, кома), для этого: 1) Установить отсутствие сознания (окликнуть или осторожно «пошевелить» пострадавшего, похлопать ладонями по его щекам или слегка ущипнуть за щеку). 2) Проверить пульс на сонной артерии. 3) Определить реакцию зрачка на свет (приподнять пострадавшему верхнее веко, проверив состояние зрачков). 4) Убедиться в отсутствии дыхания. (Приложить голову к груди пострадавшего). Нельзя тратить время на прикладывание ко рту зеркала или легких предметов! 2. Затем, соблюдая последовательность этапов оживления, предложенную американским доктором Питером Сафаром, приступаем к реанимации. Метод Сафара – «правило АВС». А – восстановление проходимости дыхательных путей; Б – восстановление дыхания (начать искусственную вентиляцию легких); С – поддержание кровообращения путем массажа сердца. Искусственная вентиляция легких. 5) Пострадавшего укладывают на твердую, ровную поверхность (пол, земля, асфальт). 6) Запрокинуть голову пострадавшего назад. При этом одна рука поднимает шею, а другая нажимает сверху вниз на лоб, запрокидывая голову. Нельзя забывать, что запрокидывание головы пациента назад при повреждении шейного отдела позвоночника противопоказано! 7) Выдвинуть нижнюю челюсть вперед. Этот прием осуществляется путем вытягивания за углы нижних челюстей (двумя руками) или за подбородок (одной рукой). 8) Очищаем рот от слизи и рвотных масс. При обнаружении во рту и глотке крови, слизи, рвотных масс, мешающих дыханию, необходимо удалить их при помощи марлевой салфетки или носового платка на пальце. 9). Запрокинуть голову пострадавшего, подложить валик. Оказывающий помощь, одну руку подкладывает под шею пострадавшего, другую кладет на лоб и запрокидывает ему голову. Валик можно сделать из подручного материала (сумка, кофта, куртка). 10) Пальцами закрываем нос, чтобы не было утечки воздуха. 11) Плотно охватываем своим ртом рот пострадавшего и производим 2 контрольных выдоха в его легкие. Следим за поднятием грудной клетки, при правильном вдохе грудная клетка должна подниматься. 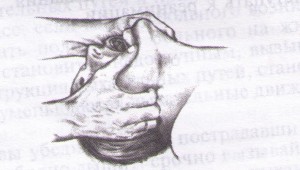   Примечание: в тех случая, если для проведения искусственного дыхания у пострадавшего не удается открыть рот, например, при судорогах, при повреждении нижней челюсти или вдувание воздуха в рот невыполнимо по другим причинам (неустранимые инородные тела в полости рта, повреждение губ, языка и т.д.), проводят искусственное дыхание методом «изо рта в нос. «Для этого также запрокидывают голову пострадавшего и одной рукой поддерживают подбородок, одновременно закрывая пальцами рот. Своими губами плотно обхватывают нос пострадавшего и вдувают в него воздух, наблюдая за экскурсиями грудной клетки. Как только передняя грудная стенка приподнимется, освобождают нос пострадавшего и слегка приоткрывают ему рот, что обеспечит ему свободный выдох. При проведении искусственного дыхания нужно постоянно следить за экскурсиями грудной клетки, периодически (каждую минуту - через каждые 12 вдохов) контролировать пульс на сонной артерии. Непрямой массаж сердца. 12) Освободить грудную клетку от одежды, женщинам расстегнуть бюстгальтер, расстегнуть брючный ремень, футболку задрать выше к шее. 13) Нанести прекардиальный удар по грудине (эффективен только в первую минуту). Пять правил нанесения прекардиального удара по груди: 1. Прежде чем наносить удар, необходимо убедиться в отсутствии пульса на сонной артерии. НЕЛЬЗЯ!!! Наносить удар при наличии пульса на сонной артерии. 2. Прежде чем наносить удар, следует освободить грудную клетку от одежды или, по крайней мере, убедиться, что в месте нанесения удара нет пуговиц, медальонов либо других предметов. Даже нательный крестик может в этом случае сыграть роковую роль. НЕЛЬЗЯ!!! Наносить удар, не освободив грудную клетку от одежды. 3. Необходимо двумя пальцами левой руки прикрыть мечевидный отросток, чтобы уберечь его от удара: он легко отламывается от грудной клетки и травмирует печень, что может привести к трагическому исходу. НЕЛЬЗЯ!!! Наносить удар по мечевидному отростку. 4. Удар наносится ребром сжатой в кулак ладони, чуть выше мечевидного отростка, прикрытого двумя пальцами другой руки. Удар по грудине напоминает удар кулаком по столу рассерженного начальника. При этом цель удара – не «проломить» грудную клетку, а сотрясти ее. НЕЛЬЗЯ!!! Наносить удар детям младше 7 лет. 5. После удара необходимо проконтролировать пульс на сонной артерии. Если после удара (1 раз) по груди оживления не произошло, то необходимо приступить к комплексу сердечно-легочной реанимации. 13) Найти правильное положение для рук. Для этого нащупаем конец грудины, затем на 2 пальца (3-4 сантиметра) выше мечевидного отростка накладываем основанием ладони руку на грудину пострадавшего, а другую руку кладем сверху. Надавливать на грудную клетку необходимо ПРЯМЫМИ РУКАМИ. Для того чтобы избежать переломов ребер ПАЛЬЦЫ ПРИ МАССАЖЕ ДОЛЖНЫ БЫТЬ ПРИПОДНЯТЫ, НЕ ДОЛЖНЫ КАСАТЬСЯ ГРУДНОЙ КЛЕТКИ. 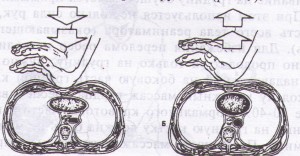 14) Делаем 15 (60 – 30) надавливаний на грудину, используя при этом массу собственного тела. Первое нажатие на грудину нужно провести плавно и постараться определить ее эластичность. Массаж проводится энергичными толчками, на глубину 4-5 см. Нельзя делать раскачивающихся движений, отрывать руки от грудины, сгибать руки в локтях. Если под ладонью появится неприятный хруст (признак перелома ребер), то следует уменьшить ритм надавливаний и ни в коем случае нельзя прекращать непрямой массаж сердца. 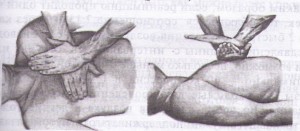 Сердечно-легочная реанимация с учетом физиологических особенностей детей и взрослых: Взрослые от 8 лет: * Две руки на нижней половине грудины; * Надавливания – на 4-5см.; * Цикл – 15 надавливаний: 2 вдувания; Ребенок 1 – 8 лет: *Одна рука на нижней половине грудины; * Надавливания – на 3см.; * Цикл – 5 надавливаний: 1 вдувание; Младенец до 1 года: * Два пальца на нижней половине грудины (на ширине 1 пальца ниже сосков); * Надавливания – на 2см.; * Цикл – 5 надавливаний: 1 вдувание; 15) Через 3 цикла проверяем наличие пульса на сонной артерии. 16) Продолжать проведение сердечно-легочной реанимации необходимо до восстановления самостоятельного сердцебиения или до прибытия «Скорой помощи», но не более 40-45 минут. Правила выполнения реанимации: Если помощь оказывает один спасатель, то 2 вдоха – 15 (60) надавливаний. 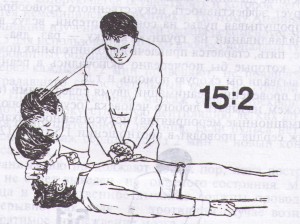 Если помощь оказывают два спасателя, то 1 вдох – 5 (60) надавливаний. 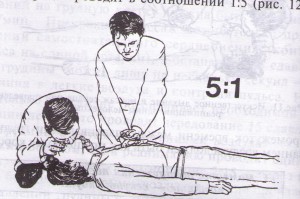 Если есть третий спасатель, то он приподнимает ноги пострадавшего для лучшего притока крови к сердцу. Вообще успех и окончательный исход реанимации зависят от очень многих факторов, но при обнаружении пострадавшего в состоянии клинической смерти на первом месте оказывается фактор времени. Реанимационные мероприятия должны быть начаты как можно скорее. Примечание. Новый комплекс мероприятий по предотвращению смерти взрослых пациентов, рекомендованный AHA включает следующие элементы: 1. Скорейшее распознание остановки сердца и вызов бригады скорой медицинской помощи. 2. Своевременная СЛР с упором на компрессионные сжатия. 3. Своевременная дефибрилляция. 4. Эффективная интенсивная терапия. 5. Комплексная терапия после остановки сердца. Согласно рекомендации АНА по СЛР от 2011 г. изменён порядок проведения сердечно лёгочной реанимации с ABCDE, на CABED. Очень важен порядок: этапность и последовательность выполнения мероприятий. Circulation, обеспечение циркуляции крови. Обеспечивается массажем сердца. Правильно проводимый непрямой массаж сердца (путём движения грудной клетки) обеспечивает мозг минимально необходимым количеством кислорода, пауза для искусственного дыхания ухудшает снабжение мозга кислородом, поэтому надо дышать не менее чем через 30 нажатий на грудину, или не прерываться на проведение вдоха больше 10 сек. Airway, проходимость воздуха. Осмотреть полость рта — при наличии рвотных масс, ила, песка удалить их, то есть обеспечить доступ воздуха в лёгкие. Провести тройной приём Сафара: запрокинуть голову, выдвинуть нижнюю челюсть и приоткрыть рот. Breathing, то есть «дыхание». По рекомендации Американской Ассоциации сердечных заболеваний (от 2010 года) неподготовленный очевидец производит только непрямой массаж сердца до прибытия медиков. Дыхание реаниматор проводит мешком Амбу. Дыхание «изо рта в рот» опасно инфицированием. Дефибрилляция. Наиболее результативна в первые 3 минуты фибрилляции желудочков. Автоматические наружные дефибрилляторы (АНД) обязательны в местах скопления людей, доступны в использовании неподготовленным очевидцам. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
